Опубликовано: 27.05.2021 11:45:00 Обновлено: 28.05.2021
Ишемическая болезнь сердца – хроническое или остро развивающееся заболевание, характеризующееся частичной или полной остановкой кровоснабжения сердечной мышцы.
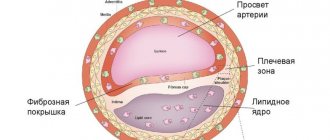
Причиной этого явления служит спазм и тромбоз коронарных артерий, как правило, вследствие их атеросклеротических изменений.
Ишемия органа проявляется чаще всего приступообразной болью в груди – стенокардией, при резком и выраженном нарушении кровотока в сосудах развивается инфаркт миокарда.
Что такое ишемическая болезнь сердца?
Ишемическая болезнь сердца — это очень широкое понятие, которое включает в себя множество патологических состояний: начиная от стенокардии и заканчивая инфарктом миокарда с его осложнениями и последствиями. ИБС возникает в том случае, когда сердечной мышце не хватает собственного кровоснабжения и существует несоответствие между потребностью миокарда в кислороде и его доставкой.
Обогащенная кислородом кровь доставляется в сердечную мышцу по сосудам, которые называются «коронарные артерии». При поражении этих сосудов коронарное кровообращение нарушается, и миокард оказывается в условиях гипоксии (кислородное голодание), что приводит к стойкому нарушению функционирования сердца.
Течение болезни, ее формы и осложнения
Классификация ИБС
отличается от классификаций других заболеваний: поскольку ишемическая болезнь сама по себе является состоянием дисбаланса между снабжением миокарда оксигенированной кровью и потребностью сердца в ней, сложно провести однозначную черту между ее формами и осложнениями. Так, и инфаркт миокарда, и сердечная недостаточность являются одновременно и клиническими формами течения заболевания (острой и
хронической
), и осложнениями, вызванными недостатком оксигенации миокарда.
В связи с этим медицинское сообщество говорит о клинической классификации форм ИБС
в следующем порядке:
- Внезапная коронарная
смерть (остановка сердца).
- Стенокардия
: выделяют стенокардию напряжения (впервые возникшая, стабильная, нестабильная или прогрессирующая) и стенокардию покоя (спонтанная/вазоспастическая/вариантная/Принцметала).
- Инфаркт миокарда.
- Постинфарктный кардиосклероз.
- Сердечная
недостаточность (острая и хроническая).
- Нарушения сердечного
ритма.
- Безболевая ишемия миокарда.
- Гибернирующий миокард.
- Оглушенный миокард.
- Синдром Х.
Развитие заболевания не имеет линейного характера, а клинические формы могут сменять друг друга. Если не соблюдать рекомендации лечащего врача, хронические формы ИБС
могут осложняться острой формой (инфаркт или внезапная
коронарная
смерть). В то же время после острой формы ИБС (тот же инфаркт) развиваются
хронические
последствия
ишемии
в виде постинфарктного кардиосклероза
И острые, и хронические формы ИБС могут привести к тяжелым последствиям для организма
Почему возникает патология?
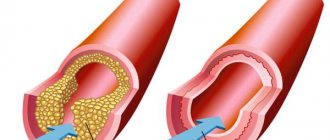
Основная причина заболевания — поражение коронарных артерий атеросклерозом, при котором в сосудах появляются холестериновые бляшки. Спустя какое-то время на месте бляшки может сформироваться тромб, который частично или полностью закупоривает артерию, перекрывая доставку кислорода к сердечной мышце.
Как правило, сужение просвета сосуда до 50 % протекает без каких-либо клинических проявлений. Яркая симптоматика появляется, когда артерия перекрыта на 70 % и более.
Очень редко (до 5% случаев) ИБС вызывают:
- врожденные аномалии отхождения коронарных артерий;
- синдромы Марфана, Э́лерса — Данлоса — наследственные патологии соединительной ткани;
- инфекционный эндокардит — воспаление внутренней оболочки сердца, вызванное патогенными возбудителями;
- синдром Кавасаки — системный васкулит, поражающий средние и мелкие артерии;
- сифилитический аортит — осложнение сифилиса, при котором происходит воспаление отдельных слоев или всей толщи стенки аорты;.
- передозировка сосудосуживающих, наркотических средств.
Лечение
Лечение ишемической болезни сердца обычно включает в себя смену образа жизни и, при необходимости, некоторые препараты и медицинские процедуры.
Смена образа жизни.
Решившись начать здоровый образ жизни, вы начнете длительный путь, ведущий к здоровью ваших артерий:
- Бросить курить
- Питаться здоровой пищей
- Регулярные физические упражнения
- Борьба с избыточным весом
- Ограничение стресса
Препараты
Для лечения ИБС используются различные препараты:
Модификаторы жирового обмена.
Снижая уровень липопротеинов низкой плотности, эти препараты снижают субстрат, откладывающийся в артериях. Использование липопротеинов высокой плотности также снижает отложение холестерина. Ваш доктор сможет выбрать препарат из множества групп, таких как статины, ниацин, фибраты и секвестранты желчных кислот.
Аспирин.
Ваш доктор может рекомендовать ежедневный прием аспирина или другого антиагрегантного препарата, Эти препараты снижают способность крови к свертываемости, что способствует профилактики тромбообразования в коронарных артериях. Если вы уже перенесли сердечный приступ, аспирин поможет предотвратить последующие атаки. В некоторых случаях аспирин не следует принимать, например при наличии нарушений свертываемости или при приеме другого антикоагулянта. Так что предварительно необходимо проконсультироваться с врачом.
Бета-блокаторы.
Эти препараты замедляют частоту сердечных сокращений понижают артериальное давление, что снижает потребности сердца в кислороде. Если у вас был сердечный приступ, прием бета-блокаторов помогает предотвратить последующие приступы.
Нитроглицерин.
Нитроглицерин купирует боли при стенокардии за счет расширения коронарных артерий и снижения потребности сердца в кислороде.
Ингибиторы ангиотензин-превращающего фермента и блокаторы рецепторов ангиотензина II.
Эти похожие препараты снижают артериальное давление и предотвращают прогрессирование ИБС. Если у вас был сердечный приступ, прием этих препаратов поможет снизить риск последующих приступов.
Блокаторы кальциевых каналов.
Эти препараты расслабляют коронарные артерии, что способствует улучшению кровотока в сердце. Они также контролируют артериальную гипертензию.
Процедуры, улучшающие кровоток
Иногда требуется более агрессивное лечение:
Стентирование коронарной артерии
Ангиопластика и стентирование.
Для этой процедуры врач вводит длинную тонкую трубочку (катетер) в суженный участок коронарной артерии. В этот участок подводится сдутый баллон. Затем этот баллон раздувается, расширяя просвет артерии. Стент обычно остается в просвете сосуда, для предотвращения обратного сужения артерии.
Аортокоронарное шунтирование (АКШ).
Хирург создает шунт, обходящий блокированный участок коронарной артерии, используя сосуды других участков тела. Это позволяет доставлять кровь к сердцу, обходя суженный или полностью закрытый участок коронарной артерии. Так как для этого необходима операция на открытом сердце, АКШ проводится в случаях множественного поражения коронарных артерий.
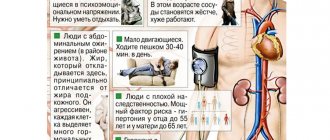
Факторы риска
К факторам риска развития ИБС относятся:
- дислипидемия — высокий уровень липидов и/или липопротеинов в крови;
- сахарный диабет. Само по себе заболевание не вызывает сужение коронарных артерий, однако оно значительно осложняет течение атеросклероза;
- артериальная гипертензия;
- избыточная масса тела;
- курение. Курящие пациенты болеют атеросклерозом чаще и тяжелее. У них развивается мультифокальное поражение артерий: атеросклероз затрагивает не только артерии сердца, но и сосуды, отвечающие за кровоснабжение головного мозга, тканей головы, верхних и нижних конечностей, почек;
- малоподвижный образ жизни;
- мужской пол;
- наследственность — наличие у ближайших родственников атеросклероза, ИБС, артериальной гипертензии.
Стоит отметить, что наследственный фактор становится причиной ИБС только в 20 % случаев. Чаще всего заболевание является следствием неправильного образа жизни.
Причины
Атеросклероз
Считается, что ИБС начинается с повреждения внутреннего слоя коронарных артерий, иногда с самого детства. Повреждение может быть вызвано различными факторами такими как:
- курение;
- артериальная гипертензия (повышенное артериальное давление);
- высокий уровень холестерина;
- диабет;
- лучевая терапия грудной клетки (применяется при некоторых видах опухолей);
Как только стенка артерии повреждается, жировые отложения, состоящие из холестерина и продуктов клеточного распада, начинают накапливаться в сосуде. Этот процесс называется атеросклерозом. Когда эти бляшки начинают распадаться и трескаться, тромбоциты из кровяного русла стараются закрыть дефект, формируя тромб. Образующийся кровяной сгусток может заблокировать коронарную артерию, что, в свою очередь, может привести к инфаркту миокарда.
Клинические формы заболевания
При постановке диагноза ИБС обязательно указывается клиническая форма заболевания. Ключевое значение имеет дифференциальная диагностика стенокардии или инфаркта миокарда — самых распространенных проявлений ишемической болезни. Другие клинические формы ИБС встречаются гораздо реже.
Стенокардия — разновидность ИБС, которая проявляется болями за грудиной. Опасным состоянием является нестабильная стенокардия, при которой происходит обострение ишемической болезни сердца и появляются предпосылки для развития инфаркта миокарда.
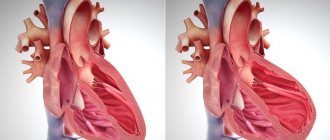
Инфаркт миокарда или сердечный приступ — критическое проявление ИБС. При инфаркте происходит обструкция коронарной артерии, что может привести к серьезному повреждению или полной гибели миокарда.
Виды ишемии сердца
- Стенокардия (стабильная и нестабильная) — боль в грудной клетке, вызванная недостатком снабжения миокарда кислородом.
- Инфаркт миокарда (первичный, повторный) — частичная или полная блокировка артерии, по которой к сердцу поступает кровь.
- Постинфарктный кардиосклероз — наличие частей сердца, которые погибли при перенесенном инфаркте и которые заменила соединительная ткань.
- Сердечная недостаточность — нарушение насосной функции сердца, вследствие чего организм не получает достаточное снабжение кислородом.
- Внезапная аритмическая смерть — гибель человека в течение часа после наступления острых проявлений заболевания.
Симптомы ишемической болезни сердца
Основной симптом заболевания — болевые ощущения за грудиной, которые могут иррадиировать под лопатку, в левую руку, шею, нижнюю челюсть. Чем выраженнее ишемия, тем более сильным становится болевой синдром.
В процессе развития патологии уровень физической активности, при котором возникают болевые ощущения, становится все менее значительным. Например, если в начале болезни человек ощущал боль в области сердца при подъеме по лестнице на пятый этаж, то при сильном сужении артерий боль может возникать даже во время обычных повседневных дел (уборка квартиры, приготовление еды, чистка зубов).
При инфаркте миокарда боль за грудиной становится очень сильной и не снимается даже нитроглицерином. Также во время сердечного приступа у человека могут наблюдаться:
- тошнота, рвота;
- тахикардия;
- одышка;
- головокружение;
- холодный пот;
- приступ паники;
- обморок.
Симптомы и формы ИБС
При разной форме ишемической болезни сердца симптоматика может отличаться. Существует несколько форм заболевания.
Стенокардия
Состояние характеризуется приступами сдавливающей или жгучей боли за грудиной, которая появляется обычно при физическом и эмоциональном стрессе. Она может иррадиировать в левую руку, шею, плечо, нижнюю челюсть, подлопаточную область, верхнюю часть живота. За это стенокардию называют также «грудной жабой». Продолжительность боли обычно составляет несколько минут. В зависимости от стабильности течения заболевания выделяют стабильную и нестабильную формы стенокардии.
Первая возникает только после физической или психоэмоциональной нагрузки, при повышении артериального давления, тахикардии. По мере развития заболевания объем доступной человеку активности сокращается, и при четвертом классе патологии он уже не может совершать никакого движения без того, чтобы не развивались приступы загрудинной боли.
Нестабильная стенокардия может быть впервые возникшей – спустя месяц и меньше после появления симптомов, прогрессирующей и ранней постинфарктной. Для прогрессирующей стенокардии характерно снижение переносимой нагрузки, например – уменьшение расстояния, которое человек может пройти без появления симптомов.
Нестабильная стенокардия требует обследования и лечения в условиях больницы, высок риск инфаркта миокарда.
Инфаркт миокарда
Развивается остро. Вследствие продолжительного снижения кровотока или при его полном прекращении к отдельным участкам сердечной мышцы, происходит омертвение участка сердечной мышцы – некроз. Участок поражения может быть разных размеров в зависимости от диаметра пострадавшего сосуда, потому заболевание нередко называют крупноочаговым или мелкоочаговым инфарктом миокарда.
Болевые ощущения при этом состоянии интенсивные, давящего и сжимающего характера, нередки также приступы жгучей «кинжальной» боли. У многих больных она имеет типичную локализацию в загрудинной области, но может также захватывать и зону слева от грудины или распространиться на всю поверхность грудной клетки. При этом пациент испытывает «страх смерти», тоску, возникает чувство обреченности, может быть беспокоен и сильно возбужден.
Локализация болей при инфаркте миокарда может быть практически любой, например, иногда боли возникают даже в животе. Встречается и безболевая форма.
При мелкоочаговом поражении симптомы могут быть «смазаны», а диагностика по ЭКГ бывает затруднена.
Спонтанная ишемия «Принцметалла»
Загрудинная боль возникают на фоне спазма коронарных сосудов и не связана с нагрузкой. Чаще всего состояние развивается ночью, в промежутке времени между полуночью и восемью часами утра. Спастическая стенокардия отличается регулярностью и цикличностью, нередко повторяется несколько приступов подряд с небольшим промежутком.
Постинфарктный кардиосклероз
После перенесенного инфаркта происходит замещение погибших клеток мышечной ткани соединительной. При этом нарушается проводимость в миокарде, что может сопровождаться ощущениями перебоев в работе или длительной остановки сердца, периодическими обмороками и головокружениями. Могут быть также приступы учащенного сердцебиения, боль за грудиной, одышка, побледнение или посинение кожных покровов.
Сердечная недостаточность
Заболевание, при котором сердце не может полноценно выполнять свою функцию по обеспечению тканей различных органов достаточным количеством крови. Состояние проявляется одышкой, отеками, быстрой утомляемостью, плохой переносимостью физической нагрузки.
Нарушения ритма сердца
Аритмии носят разнообразный характер. Сопровождаются ощущением сердцебиения или снижением ЧСС. Больной может испытывать сильную слабость, головокружение, тошноту, возможны потери сознания. Существуют и бессимптомные формы патологии, которые становятся случайной находкой на ЭКГ.
Безболевая ишемия миокарда
Протекает без характерных приступов стенокардии. Выявляется обычно случайно на ЭКГ и после специальных диагностических проб с нагрузкой.
Внезапная сердечная смерть
Чаще наступает из-за фибрилляции или трепетания желудочков – беспорядочного сокращения сердечной мышцы с высокой частотой. Состояние развивается неожиданно, проявляется следующими симптомами:
- слабостью;
- головокружением;
- потерей сознания;
- шумным и частым дыханием;
- расширением зрачков;
- урежением частоты дыхательных движений;
- отсутствием сердечных сокращений.
Иногда сердце удается вернуть к правильному ритму, но если этого не было сделано в первые минуты, то клетки мозга умирают от гипоксии, развивается необратимая кома.
Как проводится диагностика?
При подозрении на ишемическую болезнь сердца проводится тщательное обследование пациента, которое может состоять из различных диагностических тестов:
- Биохимический анализ крови.
При проведении биохимического исследования крови обязательно выполняется липидограмма, направленная на определение уровня липидов (жиров) различных фракций крови. К показателям липидограммы относятся:
- общий холестерин;
- липопротеиды низкой и высокой плотности;
- триглицериды;
- коэффициент атерогенности.
Также при биохимическом исследовании определяется уровень глюкозы, С-реактивного белка, креатинина.
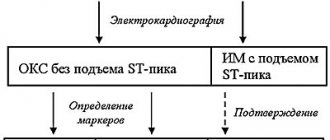
- Электрокардиография (ЭКГ).
Электрокардиография — это метод фиксации и изучения электрических полей, возникающих при работе миокарда. При наличии у пациента ИБС на ЭКГ появляются характерные изменения сегмента ST и зубца Т.
Кроме классического ЭКГ, которое проводится в состоянии покоя, могут применяться ЭКГ-тесты с физической нагрузкой. Например, к таким тестам относится велоэргометрия — методика проведения ЭКГ в условиях дозированной нагрузки на велотренажере. Данная функциональная проба позволяет выявить скрытую (бессимптомную) ИБС и определить резервы кровотока во время физической активности.
Еще один метод ЭКГ, которые может применяться для диагностики ИБС — холтеровское мониторирование, с помощью которого осуществляется наблюдение за работой сердца в течение суток. Фиксация электрических полей происходит с помощью портативного аппарата — холтеровского монитора.
- Эхокардиография (УЗИ сердца).
Эхокардиография выявляет широкий спектр изменений в работе миокарда, которые не всегда обнаруживаются во время ЭКГ. Во время обследования врач может увидеть на мониторе состояние сердечных клапанов, изменение размеров полостей миокарда. Эхокардиография с доплером позволяет обнаружить поражение сосудов и нарушение кровотока.
УЗИ сердца может проводиться как в состоянии покоя, так и в условиях дозированной физической нагрузки.
- Сцинтиграфия.
Исследование сердечной мышцы с помощью введения в организм радиоактивных изотопов и последующей регистрацией их излучения. Захват клетками сердца изотопов происходит пропорционально кровотоку в нем. Поэтому при наличии пораженных сосудов на сцинтиграмме (изображение миокарда) обнаруживаются участки сниженного накопления фармпрепарата.
- Коронарография.
Данная методика является золотым стандартом в постановке диагноза ИБС и оценке степени поражения артерий. Во время процедуры в правую и левую коронарные артерии через катетеры вводится контрастное вещество. После этого с помощью рентгеновского аппарата делаются снимки сосудов в разных проекциях, что позволяет оценить их проходимость. На основании результатов исследования выбирается тактика дальнейшего лечения.
Меры по профилактике сердечно-сосудистой патологии
Чтобы избежать развития заболеваний сердца, нужно отказаться от курения и сократить употребление алкоголя.
Сильный стресс – также один из предрасполагающих факторов к возникновению ИБС. Стресс из жизни убрать невозможно, но можно правильно реагировать на него: человек эволюционно устроен так, что после любого стресса необходима мышечная работа. Поволновались или расстроились – после этого надо поприседать, пробежаться, пройтись – мышцы должны устать. При сильных волнениях может потребоваться использование успокоительных, для подбора которых нужно обратиться к врачу.
Полезны для профилактики ишемии регулярные занятия спортом с умеренной физической нагрузкой. Также нужно следить за своим весом и артериальным давлением. Всем лицам старше 40 лет необходимо ежегодно обследоваться – сдавать биохимический анализ крови для проверки уровня холестерина в крови, делать ЭКГ.
Лечение ишемической болезни сердца
Существует три основных метода лечения ИБС.
- Медикаментозное лечение, которое может заключаться в приеме гипотензивных средств, антиагрегантов, статинов, бета-блокаторов, ингибиторов АПФ, нитратов и других лекарственных средств.
- Стентирование — расширение сосудов с помощью установки в них стентов (тонкие металлические трубки). Процедуру проводят под контролем коронарографии.
- Коронарное шунтирование — хирургическая операция, которая проводится при сильном поражении коронарных артерий, большом количестве атеросклеротических бляшек. Во время операции формируются новые пути для движения крови в обход мест сужения. Шунты создают из артерий самого пациента. Коронарное шунтирование не только восстанавливает кровоснабжение сердца, но и устраняют опасность повторного развития ИБС.
Также обязательным элементом лечения является изменение образа жизни (отказ от вредных привычек, соблюдение диеты, дозированная физическая активность).
Диагностика
Врач задаст вам несколько вопросов, проведет осмотр и возьмет стандартные лабораторные тесты. Затем вас могут направить на дополнительные методы исследования:
Электрокардиограмма (ЭКГ).
Электрокардиограмма записывает электрические импульсы вашего сердца. ЭКГ может предоставить информацию как о перенесенном инфаркте миокарда так и о том, который происходит в настоящее время. В некоторых случаях может быть проведено холтеровское мониторирование. Это такой тип ЭКГ, который регистрируется портативным датчиком в течение 24 часов, во время выполнения своей обычной деятельности. Некоторые признаки свидетельствуют о сниженном кровотоке в сердце.
Эхокардиограмма.
Это исследование использует звуковые волны для создания изображения вашего сердца. Во время записи эхокардиограммы возможно определить структуру сердца и его сократительную способность. Участки, двигающиеся медленнее, возможно были поражены во время инфаркта. Так можно заподозрить ИБС.
Стресс-тест.
Если ваши симптомы возникают преимущественно во время физической нагрузки, ваш доктор может направить вас на регистрацию ЭКГ во время ходьбы на тредмиле, известный, как стресс-тест. В некоторых случаях используют медикаментозную стимуляцию сердца вместо физической нагрузки.
Некоторые стресс-тесты проводят во время регистрации эхокардиограммы. Например, ваш доктор может сделать вам УЗИ до и после физической нагрузки. Или возможна медикаментозная стимуляция во время записи ЭХО.
Другой стресс-тест, известный как ядерный стресс-тест, помогает измерить кровоток в сердечной мышце во время отдыха и физической нагрузки. Это исследование очень похоже на стандартный стресс-тест, но в дополнение к ЭКГ врач получает изображения сердца. Вам в кровь вводят микроскопические дозы радиоактивных материалов таких как таллий или препарат известный как «кардиолит», а специальные датчики фиксируют зоны уменьшенного кровотока в сердце.
Катетеризация сердца или коронарография.
Вам вводится специальный краситель для визуализации сердечного кровотока. Краситель вводится в сердечные артерии с помощью длинной, тонкой, мягкой трубочки (катетера), проведенной, как правило, через артерию на бедре к артериям сердца. Это процедура называется катетеризацией сердца. Краситель отображает участки сужения и блоки артерий на рентгеновских снимках. Если у вас имеется блок, требующий лечения, то возможно введение и раздувание баллона в место сужения для улучшения кровотока. Для фиксации просвета артерии в таком положении возможна установка стента (сетчатой металлической трубочки).
Компьютерная томография.
КТ может помочь вашему врачу с визуализацией коронарных артерий. КТ отражает кальциноз в пределах жировых включений, которые сужают коронарные артерии. Для ИБС характерно существенное отложение кальция в коронарных артериях. При проведении КТ ангиографии также используется контрастное вещество, помогающее формированию изображений коронарных артерий.
Магнитно-резонансная ангиография (МРА).
Это исследование совмещает технологию МРТ с введением контрастного вещества, для выявления участков сужению или блокад коронарных артерий. Однако некоторые детали могут быть не столь ясными, как при проведении коронарографии.
Меры профилактики
К мерам профилактики ИБС относятся:
- правильное питание. Не стоит злоупотреблять насыщенными жирами, которые способствуют повышению уровня холестерина. В рацион нужно включать как можно больше полиненасыщенных жирных кислот, которые обладают антиатерогенным действием и предотвращает развитие сердечно-сосудистых заболеваний. Полезные продукты для сердечно-сосудистой системы — океаническая рыба, морепродукты, растительные масла (кунжутное, оливковое, рапсовое);
- активный образ жизни. Физическая активность улучшает кровообращение, нормализует давление, предотвращает набор веса;
- контроль артериального давления;
- отказ от алкоголя и курения;
Также не нужно забывать про своевременную диагностику. Посещать кардиолога лучше не тогда, когда появились боли в сердце, а регулярно (раз в год). Особенно это важно, если вы входите в группу риска развития ишемической болезни сердца.
Распространенность заболевания
В России ИБС страдает около 5,1-5,3% населения. При этом ишемическая болезнь сердца остается основной причиной смертности и инвалидизации населения. Во всем мире на долю смертей от патологий сердечно-сосудистой системы приходится треть диагностированных случаев. В России этот показатель выше и составляет 57%, из которых 29% – летальные исходы вследствие именно ишемии миокарда.
Страдают ишемией миокарда преимущественно лица старше 40 лет. В молодом и среднем возрасте ишемическую болезнь сердца чаще выявляют у мужчин, с повышением возраста соотношение заболевших выравнивается.
Образ жизни и домашние средства
Смена образа жизни поможет вам предотвратить или замедлить развитие ИБС.
Бросить курить.
Курение — один из важнейших факторов риска развития ИБС. Никотин сужает сосуды и усиливает работу сердца. Угарный газ уменьшает количество кислорода в крови и повреждает слизистую оболочку артерий. Бросить курить — один из лучших способов снизить риск развития ИБС.
Контроль артериального давления.
Попросите вашего доктора контролировать ваше артериальное давления, хотя бы каждые 2 года. Вам может быть посоветовано более частое измерение давление, если его цифры выше нормальных или у вас есть заболевания сердца в анамнезе. Идеальное артериальное давление ниже 120 систолического и 80 диастолического измеряемого в миллиметрах. ртутного столба.
Контроль уровня холестерина.
Проводите контроль уровня холестерина не реже, чем каждые 5 лет. Ваш доктор может посоветовать более частое проведение теста, если уровень холестерина будет повышен. Уровень липопротеинов низкой плотности должен быть ниже 130 мг/дл или 3.4 ммоль/л. Если у вас есть другие факторы риска развития ИБС, то вам следует поддерживать уровень холестерина не выше 100 мг/дл (2,6 ммоль/л).,
Контроль сахарного диабета.
Поддерживая концентрацию глюкозы в крови на нормальном уровне, снижает риск ИБС.
Физическая активность.
Физические упражнения помогут достичь и закрепить здоровую массу тела, контролировать диабет, уровень холестерина, и артериальное давление — главные факторы риска развития ИБС. При одобрении вашего врача, занимайтесь от 30 до 60 минут каждый день.
Питайтесь здоровой пищей.
Здоровая в отношении сердца пища включает в себя фрукты, овощи, цельные злаки — бедные насыщенными жирами, холестерином и солью — помогут контролировать вес, давление и уровень холестерина. Предпочтительно один-два раза в неделю питаться блюдами из рыбы.
Контроль стрессов.
Максимально ограничите стрессы. Тренируйте техники контроля стресса, такие как расслабление мышц и глубокое дыхание.
В дополнение к смене образа жизни, помните о важности регулярных медицинских проверок. У большинства факторов риска, таких как уровень холестерина, повышенное давление и диабет, нет никаких симптомов на ранних стадиях. Ранняя диагностика и лечение может послужить основой для здоровья сердца.
Также попросите своего врача о регулярной вакцинации от гриппа. ИБС и другие сердечно-сосудистые заболевания повышают риск развития осложнений гриппа.
Альтернативное лечение
Омега-3 жирные кислоты — это тип ненасыщенных жирных кислот, обладающих противовоспалительным эффектом.
Рыба и рыбий жир наиболее богатые источники омега 3 жирных кислот. Жирные рыбы, такие как лосось, сельдь и, в меньшей степени тунец, богаты омега-3 жирными кислотами. Добавление в пищу рыбьего жира также приносит пользу, однако в меньшей мере, чем употребление собственно рыбы.
Лен и льняное масло также содержат большое количество омега-3 жирных кислот, однако различные исследования не находят этот источник таким же эффективным, как употребление рыбы.
Другие источники омега-3 жирных кислот: Грецкие орехи, масло канолы, соевые бобы, соевое масло. Эти продукты содержат меньшее количество омега — 3 жирных кислот, чем рыба, и их эффект выражен в меньшей степени.
Другие добавки, способствующие снижению артериального давления и уровня холестерина:
- альфа-линоленовая кислота;
- артишоки;
- ячмень;
- бета-ситостерол ( находится в биодобавках и некоторых маргаринах);
- белый подорожник, псилиум;
- какао;
- коэнзим Q 10;
- чеснок;
- овсяные отруби;
- cитостанол (находится в биодобавках и некоторых маргаринах);
Прогноз и уход
Ишемическая болезнь сердца — прогрессирующее заболевание с быстрым переходом в хроническую фазу и условно неблагоприятным прогнозом. Качественное лечение способно замедлить развитие патологии, но не полностью его остановить.
Если в результате ИБС развился инфаркт, человеку требуется серьезное лечение и длительное восстановление. При сильном поражении у больных возможны тревожно-депрессивные реакции, изменение поведения. Не исключаются общая слабость, быстрая утомляемость, возбудимость. В этих условиях следует неуклонно, по времени выполнять назначения врача, соблюдать режим и диету. У работающих родственников не всегда есть возможность обеспечить должную помощь и уход. Для этого люди обращаются в специальные медицинские учреждения.
Хорошим примером служит частный пансионат «Идиллия» в Екатеринбурге. Здесь постояльцы живут в благоустроенных номерах под круглосуточным присмотром квалифицированных врачей и медперсонала. Для каждого типа заболевания разработана своя программа реабилитации. Больные люди получают полноценный уход, в том числе помощь психолога. Они могут гулять и проводить приятный досуг.