Типы аритмий
Существует много различных видов и форм аритмий, но те, которые поражают желудочки, обычно более серьезны, чем проблемы предсердий. Аритмии могут быть вызваны либо медленным сердцебиением (брадикардия), либо быстрым сердцебиением (тахикардия). Низкая частота сердечных сокращений может возникнуть из-за синдрома слабости синусового узла. Это происходит, когда естественный кардиостимулятор сердца выходит из строя, вызывая более медленную передачу электрических сигналов, сокращающих сердце. Патология чаще встречается у пожилых людей и может ухудшаться при приеме некоторых лекарств (например, бета-блокаторов), которые также замедляют частоту сердечных сокращений.
Блокада сердца происходит, когда электрический сигнал, посылаемый из верхних камер сердца (предсердий) в нижние камеры сердца (желудочки), прерывается. Без этой передачи сигнала, сердце не может эффективно сокращаться, чтобы перекачивать кровь в тело.
Учащение пульса может быть результатом фибрилляции предсердий (ФП). Клиника аритмии включает беспорядочные сигналы, которые запускаются в быстрой последовательности. Они вызывают фибрилляцию, которая представляет собой нескоординированное дрожание мышечной стенки предсердий. Его часто описывают как «судороги сердца». Предсердия перестают эффективно перекачивать кровь, но в желудочки попадает достаточно крови, чтобы сердце могло функционировать. Однако ФП потенциально опасна, поскольку кровь может скапливаться в предсердии и приводить к образованию сгустка. Если один из этих сгустков попадает в мозг, он вызывает инсульт. ФП – наиболее распространенная форма опасной аритмии, поражающая почти 1% населения. Она чаще встречается у пожилых людей, поражая около 5% населения старше 69 лет. Одно исследование показало, что у каждого четвертого человека старше 40 лет развивается ФПИсточник: К вопросу о классификации сердечных аритмий. Батьянов И.С., Батьянова Е.И. Кардиоваскулярная терапия и профилактика, 2005.
Фибрилляция желудочков (ФЖ) это наиболее опасная форма аритмии. Желудочки подергиваются, но не качают кровь. Если подергивание не прекращается само по себе или в результате разряда дефибриллятора, такое осложнение аритмии грозит летальным исходом.
Причины аритмии сердца у мужчин или женщин
Есть два распространенных способа развития аритмий, которые могут определяться у конкретного пациента. Возможны проблемы с инициированием электрического сигнала: либо синусовый узел срабатывает ненормально, либо есть конкурирующий импульс в другом месте сердца. Второй вариант –проблемы с проведением электрического импульса: затруднены соединения от предсердий к желудочкам (это часто называют блокадой сердца).
У людей с сердечными заболеваниями особенно высока вероятность развития аритмий, так болезни сердца, повреждения могут помешать сигналу из предсердий достичь желудочков, или возникает ненормальное срабатывание определенных участков сердца.
Высокое кровяное давление и сверхактивная щитовидная железа также увеличивают вероятность возникновения аритмий. Алкоголь также может вызывать предсердные и желудочковые аритмии. Некоторые лекарства, такие как деконгестанты, а также многие лекарства, отпускаемые по рецепту, могут сделать сердце восприимчивым к аритмии, и их следует применять с осторожностью у людей с сердечными заболеваниями.
Также существуют наследственные и врожденные (присутствующие с рождения) типы аритмии, часто приводящие к тому, что в желудочки попадает слабый или запоздалый сигнал. Желудочки могут излучать собственный сигнал, но он часто составляет менее 40 ударов в минуту вместо обычных 60-90 сокращений, характерных для синусового узлаИсточник: «Новая теория аритмии» проясняет причины ари. Ермошкин В.И. Образовательный вестник «Сознание», 2015. с. 22-30.
Симптомы
Когда сердце бьется быстрее, чем обычно, это называется тахикардией. Симптомы и признаки аритмии включают:
- дискомфорт в груди,
- учащенное сердцебиение,
- головокружение,
- иногда обморок.
Когда сердце сокращается медленнее, чем обычно, это называется брадикардией. Она может вызвать усталость, головокружение, дурноту и обмороки, поскольку обычно вызывает низкое кровяное давление.
Время от времени почти у каждого может трепетать сердце, и обычно это ничего не значит. Чаще симптомы аритмии сердца бывают у мужчин и лечение нужно далеко не всегда. Но если у человека болит грудь, он чувствует слабость или замечает, что пульс нерегулярный, либо очень частый, либо очень медленный в течение длительного периода, пора обратиться к врачуИсточник: Взгляд изнутри в центре внимания пациент с аритмией. Бокерия О.Л. Анналы аритмологии, 2014. с. 196-199.
Симптомы данной болезни могут не проявляться. Аритмия может быть обнаружена специалистом и при обыкновенном диспансерном обследовании: до проявления каких-либо ее признаков. Но преимущественно нарушению сердечного ритма свойственны следующие признаки:
- болевые ощущения в груди;
- повышенное чувство сердцебиения;
- ускоренное биение сердца;
- замедленное биение сердца;
- одышка;
- потери сознания или обморочные состояния.
В большинстве случаев, у человека, имеющего определенный вид аритмии, такая аритмия возникает неоднократно.
Некоторые виды аритмий поначалу протекают бессимптомно, либо с небольшим количеством симптомов. Другие типы аритмий, напротив, проявляются в ярко выраженной симптоматике, но не страшны серьезными последствиями. Обычно характер протекания и тяжесть основной болезни сердца, которая служит причиной аритмии, более важны, чем сама аритмия.
Факторы развития ИБС
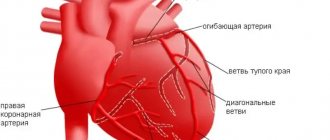
Сердечная мышца, которая по сути является «мотором» организма, сама по себе нуждается в кислороде и беспрепятственном притоке крови. К сердцу кровь притекает по 2-м коронарным сосудам. В сердце оба этих артерии разделены на мелкие сосуды, питающие один из участков миокарда.
Других сосудов, участвующих в питании сердца кровью, попросту нет. Следовательно, сужение артерий либо закупоривание какой-либо из них приводит к недостатку кислорода в тканях сердца и развивается ишемическая болезнь.
Одним из факторов риска развития ИБС является атеросклероз магистральных сосудов и, как следствие, отложение холестерина на стенках этих артерий. По итогу бляшки перекрывают кровоток, а сердце недополучает нужное количество крови.
На ранних этапах болезни нехватка кислорода в сердце выражается только при увеличении нагрузки, к примеру, во время быстрого бега. Боли, возникающие в грудной клетке, называются стенокардией напряжения. Со временем просвет магистральных сосудов уменьшается, происходит ухудшение метаболических процессов в миокарде, в результате чего учащается периодичность болей; в процессе болезни боли могут возникать при низкоинтенсивных нагрузках, а также в состоянии покоя.
Стенокардия может сопровождаться развитием сердечной недостаточности с появлением одышки и задержки жидкости (обусловленной наличием отёков).
При отрыве бляшки от стенок артерии может произойти закупорка сосуда, тем самым провоцируя развитие инфаркта и остановки сердца. Выраженность симптомов при поражении тканей сердца зависит от места закупорки. Закупорка магистральных артерий может привести к смертельному исходу.
Для развития инфаркта, сосудистый просвет должен быть уменьшен до 80% от исходного. Быстрая и внезапная закупорка сосудов не даёт сердцу адаптироваться к изменениям кровотока и часто приводит к скорой смерти.
Симптомами ИБС являются:
- Нарушения ритма
- Слабость в мышцах
- Ощущение тяжести за грудиной
- Тошнота
- Одышка во время умеренных нагрузок
- Усиленное потоотделение
Симптоматика ишемической болезни сердца характеризуется возникновением пароксизмальных болей, которые длятся непродолжительное время. Ощущение сдавливания в груди в народе называется «грудной жабой». Ишемия и стенокардия отличается наличием болей за грудиной. Как правило, болевые ощущения возникают в какой-либо одной части тела и иррадиируют в руки, ноги, лопатки, шею и челюсть. Нередко симптоматику ИБС можно спутать с симптомами нарушения работы ЖКТ. В таких случаях на фоне ИБС могут возникать изжога и диспепсические расстройства. Поэтому человек может долгое время не предполагать у себя наличие ишемии.
Ишемическая болезнь сопровождается:
- Психическим напряжением
- Паникой
- Плохим настроением
- Апатией
Также симптомом болезни являются болевые ощущения за грудиной, не проходящие после использования нитроглицерина. Нередко ишемическая болезнь сердца и стенокардия сопровождаются постоянными болями, возникающими внезапно, например, такое может произойти в процессе принятия душа, при резкой смене температуры, во время курения, а также при резких движениях.
Большая часть людей, зачастую, не относятся к признакам ИБС со всей серьёзностью и поэтому не обращаются к врачу длительное время. При этом, симптомы ИБС не следует пускать на самотёк, поскольку осложнения болезни могут привести к печальным последствиям.
ИБС является одной из причин смертности от сердечно-сосудистых заболеваний во многих странах, вне зависимости от уровня развития медицины. Если у пациента имеются значительные осложнения данного заболевания, например, существенное уменьшение просвета сосудов, то для лечения ИБС необходимо применять оперативные способы терапии: коронарное шунтирование (замена поражённого сосуда на имплант), ангиопластика (введение стента или баллона в пораженный сосуд) и прочие хирургические манипуляции.
Лечение ишемической болезни состоит из нескольких этапов:
- Обезболивание и отдых. В тяжёлых случаях ИБС следует использовать перидуральную анестезию.
- Антикоагуляция крови и улучшение её реологических свойств. Необходимо проведение лабораторного обследования крови, определение уровня тромбоцитов, измерение концентрации холестерина в крови и прочих параметров.
- Использование антиагрегантных препаратов. Лечение ишемической болезни сердца подразумевает обязательное применение подобных препаратов, так как они помогут минимизировать риск развития закупорки сосудов тромбами.
- Предотвращение атеросклероза – одной из главных причин нарушенного кровотока.
- Диагностирование и соответствующая терапия других заболеваний. Сюда относятся прочие болезни сердца и сосудов, а также расстройства работы ЦНС.
- Применение простагландинов.
- Использование медикаментозных средств, которые влияют на транспортировку молекул кислорода. К таким препаратам относятся антигипоксанты, блокаторы кальциев каналов и бета-адреноблокаторы. (Они снижают потребность тканей сердца в кислороде).
- УЗ-диагностика артерий сердца, определение показателей газового обмена и прочие обследования, назначенные врачом-хирургом.
Для купирования симптомов ишемии часто применяются препараты с содержанием калия и магния. Они позволяют снизить вероятность тромбообразования, нормализуют эластичность сосудистых стенок, подавляют прирост холестериновых бляшек, ускоряют обменные процессы в миокарде и энергообмен в нём.
Диагностика
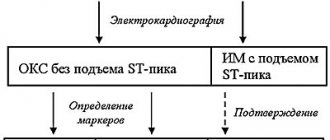
Стетоскоп по-прежнему является ценным инструментом для выявления аритмий, но есть и современные тесты, которые могут точно определить проблему и признаки аритмии сердца у женщин либо мужчин. Электрокардиограмма (ЭКГ) отображает график электрической активности сердца с помощью небольших электродов, прикрепленных к груди. Кривая на этих графиках показывает тип аритмии. Поскольку аритмия может не возникнуть в больнице, есть портативные ЭКГ, которые пациент носит дома. Некоторые из них постоянно включаются в течение определенного периода времени (называемые монитором Холтера), а другие включаются, когда человек чувствует аритмию (это называется монитором событий или петлевым регистратором).
Определенные аритмии могут быть связаны с физическими упражнениями, поэтому пациентов могут попросить пройтись по беговой дорожке или покататься на велотренажере, подключив его к аппарату ЭКГ.
Электрофизиологическое исследование (ЭФИ)– более сложный тест. Тонкие трубки вставляются в кровеносный сосуд ноги и направляются к сердцу. Они удерживают электроды, которые могут найти мышечную ткань, которая может вызывать аномальную электрическую активность.
Современные методы лечения
В некоторых случаях аритмии возникают из-за вредных привычек, таких как употребление слишком большого количества алкоголя. Отказ от привычки будет реальной помощью при аритмии. Снижение стресса, отказ от кофеина, улучшение диеты, увеличение количества упражнений, которые пациент делает в течение недели, также может снизить частоту возникновения аритмий. Прежде чем начинать такие изменения, следует сначала поговорить со своим врачом. У других аритмии являются симптомом сердечного заболевания, и они не исчезнут, если не будет решена основная проблема. К счастью, многие люди могут получить пользу от инвазивного лечения аритмии сердца при помощи современных медицинских вмешательств, особенно в области хирургии и установки специальных электрических устройств.
Возможно и медикаментозное лечение сердечной аритмии. Есть несколько лекарств, которые могут замедлить учащенное сердцебиение (известные как «антиаритмические препараты»). Бета-адреноблокаторы– лекарства, которые очень полезны для контроля частоты сердечных сокращений у людей с различными сердечными заболеваниями. Блокаторы кальциевых каналов также могут использоваться для контроля частоты сердечных сокращений. Часто эти препараты можно использовать более чем для одной цели (например, для контроля сердечного ритма, высокого кровяного давления, защиты сердца после сердечного приступа). Препарат Дигоксин получают из вещества под названием Дигиталис, которое уже более 200 лет используется при аритмии.
Другие лекарства, называемые антиаритмическими средствами, могут преобразовать ненормальный ритм в нормальный и предотвратить повторение приступов (известное как «контроль ритма»). Пациентам с фибрилляцией предсердий (ФП) обычно назначают антикоагулянт Варфарин, который разжижает кровь и препятствует образованию тромбов и возникновению инсультов. Недавние исследования показали, что контроль частоты сердечных сокращений и адекватная антикоагуляция очень важны (возможно, даже более важны, чем контроль ритма) для людей с определенными видами аритмий (например, ФП).
В некоторых случаях ФП возвращается в нормальный ритм с помощью лечения, называемого кардиоверсией. Пациенту дают небольшой электрический разряд, который «сбрасывает» естественный кардиостимулятор в сердцеИсточник: Инновации в лечении аритмии сердца. Ж.А. Арзыкулов, А.А. Омаров, Б.Б. Китуев, Ф.А. Турсунова, А.А. Ештай, Н.Г. Павлова. Вестник хирургии Казахстана, 2012. с. 4-5.
Многие аритмии можно полностью вылечить с помощью радиочастотной абляции. Тонкие катетеры проводятся в сердце, чтобы посылать радиоволны прямо на электрические пути, несущие несоответствующие сигналы. Эти волны разрушают патологическую ткань, не позволяя ей вызвать нарушение сердечного ритма. Искусственные кардиостимуляторы могут взять на себя работу по генерации электрических сигналов. Они не ограничиваются лечением низкой частоты сердечных сокращений, новейшие кардиостимуляторы также могут контролировать высокую частоту сердечных сокращений. Они могут работать до 15 лет от одной батареи для профилактики аритмии сердца. Некоторые экономят электроэнергию, отключаясь, когда сердцебиение нормальное. Большинство юнитов помещается под кожу, требуется лишь незначительная операция.
Неожиданная ситуация
Многих интересует, может ли сердечный приступ у молодых развиться, что называется, на ровном месте. «Да, действительно, в молодом возрасте инфаркт миокарда чаще всего развивается без предшествующих болей в сердце. Но, как мы говорили выше, если вовремя обратить внимание на развивающиеся изменения, на первый взгляд не относящиеся к сердцу, можно вовремя начать реализовывать профилактические меры и предотвратить развитие приступа», — говорит Галина Лазаренко.
Профилактика пламенного мотора. Как повлиять на возраст сердца Подробнее
Первая помощь при приступе аритмии
Дефибрилляторы – это устройства, которые перезапускают заблокированные мышцы сердца с помощью ударов электричества в грудь. Дефибрилляторы эффективны при остановке сердца при фибрилляции желудочков, но поскольку фибрилляция желудочков может привести к летальному исходу менее чем за 4 минуты, их следует использовать как можно раньше. Большинство дефибрилляторов – это внешние устройства, но сейчас есть автоматические имплантируемые кардиовертеры/дефибрилляторы (AICD). Эти устройства могут быть размером с кардиостимуляторы. Они могут обнаружить опасную фибрилляцию и вернуть сердце в норму до того, как будет нанесен какой-либо вред.
Источники статьи:
- «Новая теория аритмии» проясняет причины ари. Ермошкин В.И. Образовательный вестник «Сознание», 2015. с. 22-30
- Инновации в лечении аритмии сердца. Ж.А. Арзыкулов, А.А. Омаров, Б.Б. Китуев, Ф.А. Турсунова, А.А. Ештай, Н.Г. Павлова. Вестник хирургии Казахстана, 2012. с. 4-5
- К вопросу о классификации сердечных аритмий. Батьянов И.С., Батьянова Е.И. Кардиоваскулярная терапия и профилактика, 2005
- Взгляд изнутри в центре внимания пациент с аритмией. Бокерия О.Л. Анналы аритмологии, 2014. с. 196-199
- Сердечные аритмии с точки зрения их размерности. Убиенных А.Г. Измерение. Мониторинг. Управление. Контроль, 2021. с. 70-76
- Эпидемиология аритмий (обзор данных литературы). Затонская Е.В., Матюшин Г.В., Гоголашвили Н.Г., Новгородцева Н.Н. Сибирское медицинское обозрение, 2021. с. 5-16
Профилактические мероприятия
«Для начала необходимо оценить факторы риска при выявлении первых признаков метаболического синдрома: увеличения окружности живота, повышения артериального давления, повышения холестерина, С-реактивного белка, сахара крови. Нужно сразу же обратиться к кардиологу или эндокринологу. Это позволит как можно раньше разработать индивидуальный план профилактических мероприятий», — говорит Галина Лазаренко.
Также стоит как можно раньше отказаться от курения и оптимизировать физическую активность. «Всем здоровым людям необходима аэробная нагрузка средней интенсивности 30 минут в день 5 раз в неделю или высокой интенсивности минимум 20 минут в день 3 раза в неделю. Обязательна ходьба на 10 000 шагов в день ежедневно.
Вопрос-ответ
Как подъем по лестнице поможет проверить здоровье сердца? Определить нужную интенсивность нагрузки можно по пульсу во время тренировки. Максимальная частота пульса будет равна разнице между 220 и возрастом пациента. 60-70% от полученной величины будет оптимальным пульсом для нагрузок средней интенсивности, 75-85% — для интенсивных тренировок», — отмечает кардиолог.
И, конечно же, подчеркивает врач, крайне важно нормализовать питание: исключить из рациона быстрые углеводы, алкоголь, насыщенные жиры (мясо с видимым жиром, например), увеличить долю продуктов, содержащих полиненасыщенные жиры (омега-3 кислоты — их содержат морская рыба, оливковое, льняное масло), цельнозерновых продуктов, овощей и фруктов (в день минимум 5-6 порций), снизить потребление соли (до 2-3 грамм в день).