Жизнь — непрерывный процесс обмена, превращения веществ и энергии. Разнообразные патологические факторы могут нарушить этот процесс, сопровождающийся расстройствами деятельности органов и систем организма. Развивается болезнь. Если в этих случаях компенсаторные реакции организма истощаются или не успевают среагировать, возникает угроза его жизнедеятельности (терминальное состояние).
- Терминальные состояния
- Стадии и этапы реанимации
- Лечение после реанимации
Терминальные состояния
С помощью интенсивной терапии и применения реанимационных мероприятий во многих случаях можно предупредить и ликвидировать энергетический и структурный дефицит, развивающийся в организме при терминальных состояниях, спасти его от гибели.
Интенсивная терапия — комплекс методов временного искусственного замещения жизненно важных функций организма, направленных на предупреждение истощения адаптационных механизмов и возникновения терминального состояния.
Реаниматология — наука об оживлении организма; профилактику и лечение терминальных состояний (по В.А. Неговский).
Для существования жизни человека необходимо, чтобы в организм непрерывно поступал и потреблялся клетками кислород и выделялся из него углекислый газ. Эти процессы обеспечивает слаженное функционирование органов дыхания и кровообращения под контролем центральной нервной системы. Поэтому их поражения приводит к смерти («ворота смерти» — по определению древних — легкие, сердце и мозг).
Остановка жизнедеятельности (смерть) может возникнуть внезапно (при несчастных случаях) или предсказуемо, как закономерное следствие старости или неизлечимой болезни. При длительном процессе умирания отмечают следующие этапы.
Передагония. Физиологические механизмы жизнедеятельности организма находятся в состоянии глубокого истощения:
- центральная нервная система подавлена, возможно коматозное состояние;
- деятельность сердца ослаблена, пульс нитевидный, систолическое артериальное давление снижено более критическую черту (70 мм рт.ст.);
- внешнее дыхание ослаблено, неэффективное: дыхательный объем и его частота — неадекватные;
- функции паренхиматозных органов нарушены.
Передагония может занять несколько минут, часов, а то и дней. За это время состояние больного еще более ухудшается и заканчивается терминальной паузой. Больной теряет сознание, артериальное давление и пульс не определяются; останавливается дыхание, рефлексы отсутствуют. Терминальная пауза длится до минуты.
Следующий этап умирания — агония (борьба). Вследствие истощения центров жизнедеятельности высшего порядка (ЦНС) выходят из под контроля (активизируются) бульбарные центры и ретикулярная формация. У больного восстанавливается мышечный тонус и рефлексы, появляется внешнее дыхание (беспорядочное, с участием вспомогательной мускулатуры). Над магистральными артериями пальпируется пульс, может восстанавливаться тонус сосудов — систолическое артериальное давление возрастает до 50 — 70 мм рт.ст. Однако в это время метаболические нарушения в клетках организма становятся необратимыми. Быстро сгорают последние запасы энергии, аккумулированные в макроэргических связях и через 20 — 40 секунд наступает клиническая смерть.
При ряде патологических ситуаций (утопление, поражение электрическим током и молнией, наезд автомобилем, странгуляционная асфиксия, инфаркт миокарда и т.д.) клиническая смерть может постигнуть потерпевшего неожиданно, без предварительных проявлений умирания.
Основные признаки клинической смерти:
- отсутствие пульсации над магистральными артериями (сонной и бедренной);
- стойкое расширение зрачков с отсутствием фотореакции;
- отсутствие самостоятельного дыхания.
Вспомогательные признаки:
- изменение окраски кожи (мертвенно-серая или синюшная);
- отсутствие сознания;
- отсутствие рефлексов и потеря мышечного тонуса.
Важным фактором, влияющим на эффективность реанимации при клинической смерти, является температура окружающей среды и продолжительность умирания. При внезапной остановке сердца клиническая смерть в условиях нормотермии продолжается до 5 минут, при минусовых температурах — до 10 и более минут. Длительный период умирания значительно ухудшает эффективность реанимации, сокращая период клинической смерти. Биологическая смерть возникает тогда, когда в результате необратимых изменений в организме, и прежде всего, в ЦНС возвращение к жизни невозможно.
Стадии и этапы реанимации
Комплекс неотложных мер, осуществляют больным в состоянии клинической смерти, направленных на восстановление жизнедеятельности организма и предупреждения необратимых нарушений его органов и систем, называется реанимацией. Человек, который осуществляет оживления пострадавшего, называется реаниматором.
Вернуть больного к полноценной жизни из состояния клинической смерти возможно лишь при квалифицированном и последовательном проведении комплекса реанимационных мероприятий.
Первая стадия реанимации — оказание первой медицинской помощи (элементарная поддержка жизнедеятельности), проводимой реаниматором (не обязательно медицинский работник, а каждая подготовленный человек, который имеет элементарные навыки оживления). После констатации клинической смерти (на что следует затрачивать не более 7 — 8 секунд!) Немедленно проводят подготовительные мероприятия: пострадавшего укладывают на спину, желательно с опущенной верхней частью туловища, на твердую основу. Не занятый в реанимации спаситель поднимает ноги пострадавшего на 50 — 60 см вверх для оттока от них крови и увеличения кровенаполнения полостей сердца.
Первый этап реанимации — обеспечение проходимости дыхательных путей. Реаниматор осуществляет «тройной прием» (по П. Сафару):
а) открывает рот пострадавшему и пальцем, окутанным платочком (марлевой салфеткой на зажимы) освобождает его от посторонних тел и жидкостей (рвотных масс, мокроты, водорослей, вставных щелей, сгустков крови и т.п.);
б) отклоняет голову пострадавшего максимально назад, подложив под шею импровизированный валик (напримеример, собственно предплечья). При этом в большинстве пострадавших верхние дыхательные пути высвобождаются от языка и его корня, становясь проходными;
в) выводит нижнюю челюсть вперед. Проходимость верхних дыхательных путей восстанавливается в остальных случаях.
Второй этап реанимации — проведение искусственной вентиляции легких «рот в рот». Накрыв пострадавшему рот бинтом (носовым платком), реаниматор плотно охватывает губами его рот и осуществляет выдох. Обязательное условие: голова пострадавшего отклонена назад, его ноздри зажаты большим и указательным пальцами (чтобы воздух не возвращалось назад), объем выдоха для взрослых должен составлять 800 — 1000 мл. При вдувании воздуха реаниматор краем глаза следит за движениями грудной клетки пострадавшего, которая должна подниматься и опускаться. Совершив 2 — 3 выдоха, спаситель начинает проводить следующий этап реанимации.
Третий этап реанимации — закрытый массаж сердца. Находясь сбоку от пострадавшего, реаниматор кладет кисть одной руки на нижнюю треть грудины, строго посередине, так, чтобы пальцы были подняты вверх и размещались параллельно ребер. Сверху он накладывает кисть второй руки и, ритмично нажимая, смещает грудину в сагиттальном направлении на глубину 3 — 5 см. Частота нажатий — 60 в минуту.
Обязательное условие: при нажатии на грудину пальцы кисти следует поднять вверх для предупреждения перелома ребер, руки выпрямить в локтевых суставах. Массаж сердца, таким образом, осуществляется массой туловища реаниматора. В дальнейшем спаситель проводит поочередно вдувания воздуха и нажатия на грудину в соотношении 1: 4. При наличии двух реаниматоров каждый из них совершает свой этап реанимации. При необходимости каждый раз выводить нижнюю челюсть для обеспечения проходимости дышать 2-й и 3-й этапы в соотношении 2: 10.
Признаки эффективного проведения реанимационных мероприятий:
- сужение зрачков,
- нормализация окраски кожи,
- ощущение под пальцами артериальной пульсации, синхронной с массажем;
- иногда определяется артериальное давление.
В некоторых случаях может восстановиться сердечная деятельность. Первую стадию реанимации следует проводить непрерывно, вплоть до прибытия специализированной врачебной бригады.
Вторая стадия сердечно-легочно-мозговой реанимации — предоставление специализированной медицинской помощи (дальнейшая поддержка жизнедеятельности). Ее проводят врачи-профессионалы с применением контрольно-диагностической, лечебной аппаратуры и медикаментозных средников. Под контролем ларингоскопа портативным или электрическим отсосом более качественно очищают дыхательные пути, интубируют трахею.
Реанимационная бригада обеспечивает уже более эффективную искусственную вентиляцию легких — ручным портативным или стационарным аппаратом ИВЛ через маску, воздуховод или интубационную трубку воздушно-кислородной смесью. При наличии специального массажера можно осуществлять закрытый массаж сердца аппаратным способом.
На этой стадии поочередно проводят следующие этапы реанимации. Первый этап — медикаментозная терапия. При всех видах остановки кровообращения применяют растворы адреналина гидрохлорида (1 мл 0,1% раствора), атропина сульфата (3 мл 0,1% раствора). Второй этап — оценка вида остановки кровообращения. Для адекватной медикаментозной терапии нужно диагностировать функциональное состояние сердца пострадавшего. Для этого больному подключают электрокардиограф (кардиоскоп) во втором отведении и регистрируют кривую.
Существуют следующие виды остановки кровообращения: асистолия, фибрилляция, «неэффективное сердце».
- При асистолии электрокардиограф регистрирует прямую линию.
- Фибрилляция желудочков проявляется частым хаотичным сокращением отдельных волокон миокарда (неравномерные «зубчики» высоко, средне и дрибнохвильовои амплитуды).
- «Неэффективное сердце» — регистрация на ЭКГ желудочкового комплекса у больных с отсутствующей насосной функцией сердца.
Фибрилляция желудочков и «неэффективное сердце» без соответствующей коррекции, по мере снижения энергетических ресурсов миокарда быстро переходят в асистолия. При наличии высоковолновой фибрилляции можно применить 2% раствор лидокаина (по 0,5 мг на 1 кг массы тела, повторно).
При «неэффективном сердце», обусловленном резким уменьшением объема циркулирующей крови, для обеспечения его насосной функции струйно внутривенно или внутриартериально вливают гемодинамические средники (рефортан, стабизол, полиглюкин, реополиглюкин), кристаллоиды, глюкокортикоиды; при массивных кровопотерях — консервированную кровь и ее компоненты.
При остановке сердца, обусловленной гиперкалиемией или гипокальциемией (острая и хроническая почечная недостаточность, гемолиз эритроцитов, массивное разрушение тканей, гипопаратиреоз) следует применять кальция хлорид (по 5 — 10 мл 10% раствора, внутривенно). Лекарственные средники вводят внутривенно, в просвет трахеи, через канюлёванную артерию, внутрисердечно.
Средники, введенные внутривенно, при эффективном массаже сердца поступают в венечные сосуды, осуществляя свое влияние на сердце. При невозможности обеспечить венозный доступ используют внутритрахеальный способ, не менее эффективный. При этом иглой для внутримышечных инъекций прокалывают перстноподобно-щитовидную связи или промежуток между кольцами трахеи и впрыскивают р-ры адреналина, атропина или лидокаина (2-3 мл 0,1% раствора адреналина гидрохлорида, 1 мл 0 , 1% раствора атропина сульфата, 2 мл 2% раствора лидокаина — разведя их в 10 мл раствора натрия хлорида). Эти лекарства можно вводить и через интубационную трубку. При проведении в это время вентиляции легких лекарственные средники проникают сквозь альвеолы, и через 30-40 секунд поступают в просвет венечных сосудов.
По мнению некоторых исследователец, применяя в качестве растворителя дистиллированную воду можно достичь эффективного всасывания раствора из альвеол в кровь за счет разницы осмотического давления. В связи с большим количеством осложнений внутрисердечное введение лекарств применяют все реже (методика описана ниже).
Заслуживает внимания и внутриартериальный способ инфузий у больных со значительной потерей объема циркулирующей крови (например, при геморрагическом шоке и «неэффективном сердце»). Струйное вливание крови и других средств у катетеризированных артерию (например, лучевую) часто является эффективным мероприятием для заполнения венечных артерий кровью, обеспечения эффективной работы сердца и восстановления гемодинамики.
Третий этап — электрическая дефибрилляция сердца. Ее применяют больным с фибрилляцией желудочков (методика описана ниже). В условиях операционной иногда эффективнее проводить открытый массаж сердца. Показания: остановка сердца во время оперативного вмешательства на органах грудной клетки и верхнего этажа живота; тампонада сердца; двусторонний пневмоторакс; множественные окончатые переломы ребер; врожденные и приобретенные деформации грудной клетки, которые делают невозможным проведение эффективного закрытого массажа. Открытый массаж осуществляют трансторакальным или поддиафрагмальным доступом, без вскрытия или с раскрытием сердечной сорочки.
Обязательное условие проведения: пальцы одной или обеих рук при сжатии желудочков следует располагать вдоль сосудистого пучка, чтобы его не пережимать. Третья стадия сердечно-легочно-мозговой реанимации.
Основы техники проведения реанимационных мероприятий
Успех реанимации во многом зависит от времени, прошедшего с момента остановки кровообращения до начала реанимации.
В основе мероприятий, позволяющих повысить уровень выживаемости пациентов с остановкой кровообращения и дыхания лежит концепция «цепочки выживания». Она состоит из ряда этапов: на месте происшествия, при транспортировке, в операционной больницы, в отделении интенсивной терапии и в реабилитационном центре. Самым слабым звеном этой цепочки является эффективное обеспечение основной поддержки уровня жизни на месте происшествия. Именно от него в значительной мере зависит исход. Следует помнить, что время, в течение которого можно рассчитывать на успешное восстановление сердечной деятельности, ограничено. Реанимация в обычных условиях может быть успешной, если начата немедленно или в первые минуты после наступления остановки кровообращения. Основным принципом реанимации на всех этапах ее проведения является положение, что «реанимация должна продлевать жизнь, а не затягивать смерть». Конечные результаты оживления во многом зависят от качества реанимации. Погрешности в ее проведении могут наслаиваться впоследствии на первичное повреждение, вызвавшее терминальное состояние.
Показанием к проведению реанимационных мероприятий является состояние клинической смерти. Среди основных причин клинической смерти, требующих проведения реанимации ведущими являются: внезапная остановка кровообращения, обтурация дыхательных путей, гиповентиляция, апноэ, кровопотеря и повреждение мозга. Клиническая смерть — это период между жизнью и смертью, когда нет видимых признаков жизни, но еще продолжаются жизненные процессы, дающие возможность оживления организма. Длительность этого периода при обычной температуре тела составляет 5 – 6 минут, после чего развиваются необратимые изменения в тканях организма. В особых условиях (гипотермия, фармакологическая защита) этот период продлевается до 15—16 минут.
Признаками клинической смерти являются:
1. Остановка кровообращения (отсутствие пульсации на магистральных артериях) ;
2. Отсутствие самостоятельного дыхания (нет экскурсий грудной клетки) ;
3. Отсутствие сознания;
4. Широкие зрачки;
5. Арефлексия (нет корнеального рефлекса и реакции зрачков на свет):
6. Вид трупа (бледность, акроцианоз).
При проведении реанимации выделяется 3 стадии и 9 этапов. Символичная аббревиатура реанимационных мероприятий – первые буквы английского алфавита – подчеркивает принципиальную важность методичного и последовательного выполнения всех этапов.
Стадия I — элементарное поддержание жизни. Состоит из трех этапов:
A (airway open) — восстановление проходимости дыхательных путей;
В (breath for victim) — экстренная искусственная вентиляция легких и оксигенация;
С (circulation his blood) — поддержание кровообращения.
Стадия II — дальнейшее поддержание жизни. Заключается в восстановлении самостоятельного кровообращения, нормализации и стабилизации показателей кровообращения и дыхания. Стадия II включает в себя три этапа:
D (drug) — медикаментозные средства и инфузионная терапия;
Е (ECG) — электрокардиоскопия и кардиография;
F (fibrillation) — дефибрилляция.
Стадия III — длительное поддержание жизни в постреанимационном периоде. Заключается в послереанимационной интенсивной терапии и включает этапы:
G (gauging) — оценка состояния;
Н (human mentation) восстановление сознания;
I — коррекция недостаточности функций органов.
В настоящем пособии мы подробно разберем лишь I стадию реанимационных мероприятий (А, В, С), оставив остальные стадии и этапы для подробного изучения на следующих курсах.
Итак, этап А – восстановление проходимости дыхательных путей. При возникновении неотложных состояний проходимость дыхательных путей часто нарушена из-за западения языка, который прикрывает вход в гортань и воздух не может попасть в легкие. Кроме того, у больного в бессознательном состоянии всегда существует опасность аспирации и закупорки дыхательных путей инородными телами и рвотными массами.
Для восстановления проходимости дыхательных путей необходимо произвести «тройной прием на дыхательных путях»:
1) запрокидывание (гиперэкстензия) головы,
2) выдвижение нижней челюсти вперед,
3) открывание рта. Для этого II— V пальцами обеих рук захватывают восходящую ветвь нижней челюсти больного около ушной раковины и выдвигают ее с силой вперед (вверх), смещая нижнюю челюсть таким образом, чтобы нижние зубы выступали впереди верхних зубов. При этой манипуляции происходит растяжение передних мышц шеи, за счет чего корень языка приподнимается над задней стенкой глотки.
При обструкции дыхательных путей инородным телом пострадавшему следует придать положение лежа на боку и в межлопаточной области произвести 3—5 резких ударов нижней частью ладони. Пальцем очищают ротоглотку, пытаясь удалить инородное тело, затем делают попытку искусственного дыхания. Если нет эффекта, производят попытку восстановления дыхательных путей приемом Греймлиха – форсированным надавливанием на живот. При этом ладонь одной руки прикладывают к животу по средней линии между пупком и мечевидным отростком. Вторую руку кладут поверх первой и надавливают на живот быстрыми движениями вверх по средней линии. После обеспечения проходимости дыхательных путей приступают к следующему этапу реанимации.
Этап В – искусственное дыхание. Искусственное дыхание — это вдувание воздуха или обогащенной кислородом смеси в легкие пациента, выполняемое без или с применением специальных устройств, то есть временное замещение функции внешнего дыхания. Выдыхаемый человеком воздух содержит от 16 до 18% кислорода, что позволяет его использовать для искусственного дыхания при проведении реанимации. Следует отметить, что у больных с остановкой дыхания и сердечной деятельности происходит спадение легочной ткани, чему в значительной степени способствует проведение непрямого массажа сердца. Поэтому необходимо проводить при массаже сердца адекватную вентиляцию легких. Каждое вдувание должно занимать 1—2 секунды, поскольку при более длительном форсированном вдувании воздух может попасть в желудок. Вдувание надо производить резко и до тех пор, пока грудная клетка пациента не начнет заметно подниматься. Выдох у пострадавшего при этом происходит пассивно, благодаря создавшемуся повышенному давлению в легких, их эластичности и массе грудной клетки. Пассивный выдох должен быть полным. Частота дыхательных движений должна составлять 12—16 в минуту. Адекватность искусственного дыхания оценивается по периодическому расширению грудной клетки и пассивному выдыханию воздуха.
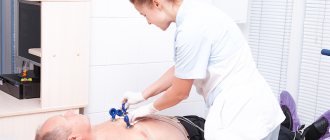
Технически искусственная вентиляция легких может быть осуществлена искусственным дыханием «рот в рот», «рот в нос», искусственным дыханием через S-образный воздуховод и с помощью маски и мешка Амбу. Наиболее доступен и распространен в условиях догоспитальной реанимации простой способ искусственного дыхания «рот в рот» (рис. 49 г, д, е). Для этого необходимо зажать нос больного одной рукой, сделать глубокий вдох, плотно прижать свои губы вокруг рта больного (к губам и носу новорожденных и грудных детей) и вдувать воздух до максимального подъема грудной клетки. Вдувая воздух, следить за грудной клеткой больного; она должна подниматься при вдувании воздуха. Если грудная клетка больного поднялась, необходимо прекратить вдувание, опустить рот больного и отвернуть свое лицо в сторону, давая пострадавшему возможность сделать полный пассивный выдох; когда выдох закончится, сделать следующее глубокое вдувание. Вначале делают два раздувания легких, каждое длительностью 1-2 с. Затем определяют пульс на сонной артерии; если пульс есть, повторяют раздувания легких — у взрослых примерно одно раздувание через каждые 5с (12 в мин) ; у детей — одно через каждые 4с (15 в мин) ; у младенцев — через каждые 3с (20 в мин) — до тех пор, пока не восстановится адекватное самостоятельное дыхание Искусственное дыхание выполняют с частотой 10-12 раз в мин (один раз каждые 5-6 с).
Вспомогательную вентиляцию используют на фоне сохраненного самостоятельного, но неадекватного дыхания у больного. Синхронно вдоху больного через 1—3 дыхательных движения производится дополнительное вдувание воздуха. Вдох должен быть плавным и по времени соответствовать вдоху больного. Надо отметить, что восстановление самостоятельного дыхания быстро восстанавливает все остальные функции. Это связано с тем, что дыхательный центр является водителем ритма для мозга.
Этап С – поддержание кровообращения. После остановки кровообращения в течение 20 – 30 минут в сердце сохранены функции автоматизма и проводимости, что позволяет восстановить его насосную функцию. Независимо от механизма остановки сердечной деятельности, немедленно должна быть начата сердечно-легочная реанимация для предупреждения развития необратимого поражения тканей организма (мозга, печени, сердца и др. ) и наступления биологической смерти. Основной целью массажа сердца является создание искусственного кровотока. Следует понимать, что сердечный выброс и кровоток, создаваемый наружным массажем сердца, составляет не более 30% от нормы и только 5% нормального мозгового кровотока. Но, как правило, этого бывает достаточно для поддержания жизнеспособности центральной нервной системы во время сердечно-легочной и церебральной реанимации при условии достижения достаточной оксигенации организма на протяжении нескольких десятков минут. На догоспитальном этапе применяют только непрямой, или закрытый, массаж сердца (т. е. без вскрытия грудной клетки). Резкое надавливание на грудину ведет к сжиманию сердца между позвоночником и грудиной, уменьшению его объема и выбросу крови в аорту и легочную артерию, т. е. является искусственной систолой. В момент прекращения давления грудная клетка расправляется, сердце принимает объем, соответствующий диастоле, и кровь из полых и легочных вен поступает в предсердия и желудочки сердца. Ритмичное чередование сжатий и расслаблений в какой-то мере заменяет работу сердца, т. е. выполняется один из видов искусственного кровообращения. Техника проведения непрямого массажа сердца состоит в следующем. Больного укладывают на твердую ровную горизонтальную поверхность на спину (рис. 50). Проведение непрямого массажа сердца на панцирной кровати не имеет смысла – больной должен быть уложен на пол. Проводящий массаж
располагается сбоку от больного и кладет свои ладони (одну на другую) на нижнюю треть грудины выше основания мечевидного отростка на 2 – 3 см.
Следует обращать внимание на то, что на грудине располагается не вся ладонь, а только ее проксимальная часть в непосредственной близости к запястью (рис. 51). Собственно непрямой массаж сердца заключается в ритмичном (80 в минуту) надавливании на грудину пациента. При этом грудина должна опускаться не менее чем на 5 – 6 см.
Следует обращать внимание на то, что для правильного выполнения массажа руки следует почти полностью распрямить в локтевых суставах и давление на грудину производить всей массой туловища. Во многих руководствах рекомендуется начинать непрямой массаж сердца однократным сильным ударом в грудину больного, поскольку часто причиной нарушения сократимости миокарда является фибрилляция и прекардиальный удар способен купировать аритмию.
Собственно последовательность действий при сердечно-легочной реанимации следующая. Вариант I – реанимация проводится одним человеком:
- если пострадавший без сознания, ему максимально запрокидывают голову, поддерживая подбородок, чтобы рот был слегка приоткрыт. В случае необходимости выдвигают нижнюю челюсть. При подозрении на повреждение шейного отдела позвоночника используют умеренное запрокидывание головы только для поддержания проходимости дыхательных путей. Проверяют наличие самостоятельного дыхания (прослушивание и ощущение потока воздуха у рта, носа пострадавшего, наблюдение за экскурсией грудной клетки) ;
- если пострадавший не дышит, производят два глубоких раздувания легких (грудная клетка должна подняться). Каждое раздувание производят сравнительно медленно с течение 1-2 сек, затем делают паузу для осуществления полного пассивного выдоха;
- прощупывают пульс на сонной артерии (5-10с). При наличии пульса продолжают вентиляцию с частотой около 12 раздуваний в 1 мин у взрослых (одно раздувание каждые 5 с), 15 вдуваний в 1 мин у детей (около 4 с) и 20 вдуваний в 1 мин (одно каждые 3 с) у младенцев;
- если пульс отсутствует, приступают к непрямому массажу сердца;
- осуществляют 15 сдавлений грудины с частотой 80-100 в 1 мин. После 15 сдавлений производят два раздувания легких и продолжают чередовать 15 надавливаний на грудину с двумя раздуваниями легких;
- грудину прижимают к позвоночнику примерно на 4-5 см у взрослых, 2, 5-4 см у детей младшего возраста и 1-2 см у младенцев. Через каждые 1-3 мин проверяют восстановление спонтанного пульса.
Вариант II – реанимацию проводят два человека:
Реанимирующим следует находится с противоположных сторон пострадавшего, чтобы легче меняться ролями, не прерывая реанимации.
- если пострадавший без сознания, реаниматор (производящий вентиляцию) запрокидывает ему голову;
- если пострадавший не дышит, первый реаниматор делает два глубоких раздувания легких;
- проверяет пульс на сонной артерии;
- если пульс отсутствует, второй реаниматор начинает сдавление грудины с частотой 80-100 в 1 мин, первый реаниматор, проводящий вентиляцию, делает одно глубокое раздувание легких после каждых 5 компрессий грудины; во время раздувания легких второй реаниматор делает кратковременную паузу;
- затем продолжают чередование 5 надавливаний на грудину с одним раздуванием легких до появления самостоятельного пульса.
Признаками эффективности проводимого массажа являются сужение ранее расширенных зрачков, исчезновение бледности и уменьшение цианоза, пульсация крупных артерий (прежде всего сонной) соответственно частоте массажа, появление самостоятельных дыхательных движений. Непрямой массаж сердца не прекращают на срок более 5 с, проводить его следует до момента восстановления самостоятельных сердечных сокращений, обеспечивающих достаточное кровообращение. Показателем этого будут определяемый на лучевых артериях пульс и повышение систолического АД до 80-90 мм. рт. ст. Отсутствие самостоятельной деятельности сердца при несомненных признаках эффективности проводимого массажа есть показание к продолжению реанимации. Проведение массажа сердца требует достаточной выносливости; желательна смена массирующего каждые 5-7 мин, проводимая быстро, без нарушения ритмичности массажа сердца.