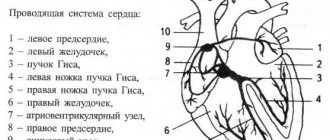
Инфаркт миокарда – опасная болезнь, при которой нарушается кровоснабжение организма, что приводит к развитию некроза тканей. Официальная статистика свидетельствует, что в 40% случаев причиной смерти становится именно инфаркт.
Благодаря возможностям медицины в большинстве случаев больного удается спасти. Но ему понадобится пройти длительный курс реабилитации, чтобы восстановить работоспособность и вернуться к полноценной жизни.
Нельзя точно сказать, сколько времени займет процесс восстановления после инфаркта, так как его продолжительность зависит от тяжести состояния пациента. При мелкоочаговом неосложненном инфаркте удается вернуться к прежней жизни уже через полгода. При обширном инфаркте с большими участками некроза, сопровождающемся осложнениями, восстановление может затянуться на 1-2 года.
Реабилитация после инфаркта миокарда
Реабилитация после инфаркта миокарда (ИМ) – это целая программа по восстановлению здоровья после сердечно-сосудистого события. Реабилитационные мероприятия должны начинаться с момента поступления пациента с инфарктом в стационар. На каждом этапе есть свои задачи, но все они служат одной цели – быстро и качественно восстановить все функции, пострадавшие из-за болезни. Особенно это касается работы системы кровообращения, восстановления физической активности и трудоспособности. Самые важные принципы – последовательность и непрерывность.
Для каждого пациента разрабатывается свой комплекс реабилитационных мер. Сроки и интенсивность реабилитации после инфаркта зависят от скорости и качества оказания первой медицинской помощи, тяжести заболевания, состояния организма, наличия сопутствующих заболеваний, класса тяжести, особенностей профессиональной деятельности и других факторов. Так, пациенты с ИМ легкой степени и с низким сердечно-сосудистым риском могут пройти ускоренную программу за 7-10 дней (включая раннюю выписку в течение 3-5 суток), а при обширном инфаркте и высоком риске осложнений сроки могут увеличиться до 28-30 дней и больше.
Особенности инфаркта в пожилом возрасте
Пожилые люди, как правило, страдают серьезными болезнями. Инфаркт не исключение, однако не стоит отчаиваться. Если даже он случился, вполне есть шансы на благополучный исход. Но следует знать, каковы главные особенности протекания заболевания у лиц пожилого возраста:
- наличие стенокардии на протяжении длительного периода;
- риск возникновения инфарктов мелкоочагового характера;
- артериальная гипертензия;
- отсутствие болезненных ощущений;
- скрытый характер патологии, симптоматика, схожая с грудным радикулитом;
- протекание заболевания одновременно с цереброваскулярной недостаточностью;
- риск возникновения кардиогенного шока, который в 90 % случаев заканчивается летальным исходом;
- сахарный диабет;
- рецидивы.
Диагностировать инфаркт на ранней стадии практически невозможно, поэтому врачи рекомендуют каждый год тщательно обследоваться на наличие рисков.
Современная медицина обладает достаточными возможностями скрининга. Следует не пренебрегать ими и своевременно проходить медицинские осмотры.
Процедура ангиографии
В процессе медицинской визуализации доктор наблюдает за состоянием кровеносных сосудов. Во время процедуры в систему кровообращения вводят красящий компонент, который выделяет суженные участки и области закупоривания коронарных артерий во время проведения диагностики рентгеновскими методами. С той же целью применяются компьютерная и магнитно-резонансная томография.
Анализ крови позволяет определить белки сердечной мышцы, принадлежащие типу тропонина I либо Т, спустя 360 минут после инфаркта миокарда. Названное исследование фактически подтверждает уже поставленный диагноз. Однако затягивать с анализами не стоит, так как упущенное время при данном диагнозе будет играть против пациента.
Проведение эхокардиограммы
Этот метод диагностики похож на ЭКГ. Он определяет степень повреждения сердца при инфаркте.
Стресс-тест на беговой дорожке
Во время бега ведется запись ЭКГ пациента.
Важно! Некоторые даже регулярно проводимые кардиологические обследования, например, ангиография, не позволяют стопроцентно выявить риск инфаркта либо проблем с сердцем, в особенности у представительниц женского пола.Симптоматика заболевания у пожилых людей не носит типичный характер. 40 % пациентов не чувствует какой-либо боли. Если же болезненность есть, то она гораздо менее интенсивна, чем у людей молодого возраста. К тому же боль часто локализуется в различных местах (спине, животе, плече).
Бывает, что признаками инфаркта могут стать неврологические симптомы (спутанность сознания), расстройства ЖКТ (отрыжка), неспецифические явления (общая слабость).
Этапы реабилитации1
Все этапы проводятся под наблюдением специалистов, начиная от бригады реаниматологов в палате интенсивной терапии (ПИТ) и заканчивая врачом-кардиологом в поликлинике.
1 этап.
Стационарный – начинается с момента поступления в больницу (блок кардиореанимации, ПИТ, кардиологическое отделение). Основные мероприятия: диагностика, лечение после восстановления проходимости коронарных сосудов, оценка прогноза и риска осложнений ИМ.
2 этап.
Стационарный реабилитационный – занимает весь острый период ИМ (до 28 суток) после перевода пациента в специализированное реабилитационное или инфарктное отделение, а затем в санаторий кардиологического профиля. Здесь становится возможной более интенсивная физическая активность.
3 этап.
Амбулаторный – проводится в поликлинике и дома под контролем кардиолога и врача лечебной физкультуры. На первый план выходит профилактика повторного инфаркта, ишемической болезни сердца, лечение атеросклероза. Диспансерное наблюдение продолжается в течение года и дольше.
Деление на этапы обусловлено, в том числе, и периодами течения болезни:
- Острейший период – до 6 часов,
- Острый ИМ – до 7 дней после приступа,
- Стадия рубцевания – до 28 суток,
- Стадия сформировавшегося рубца – с 29 суток после приступа.
Реабилитация охватывает все аспекты здоровья пациента: физического, психологического, социального. Она включает в себя медикаментозные и немедикаментозные методы лечения, такие как физиотерапия, коррекция образа жизни и рациона, постепенное возвращение к двигательной активности и психологическую поддержку.
Эффективность реабилитации влияет на выживаемость пациентов после ИМ и качество жизни.
ПРОЧАЯ ИНФОРМАЦИЯ
Обращаем ваше внимание на то, что в случае продажи нашей компании (или любой ее части) или передачи ее в управление, имеющаяся у нас информация может быть частью передаваемых активов; однако такая информация будет по-прежнему использоваться исключительно в соответствии с условиями Политики об обработке и защите персональных данных.
Для целей контроля качества или обучения мы можем отслеживать или вести учет вашей переписки с нами.
•Политика ООО «АстраЗенека Индастриз» в области обработки и обеспечения безопасности персональных данных • Политика ООО «АстраЗенека Фармасьютикалз» в области обработки и обеспечения безопасности персональных данных
Физическая реабилитация
На всех этапах восстановления после ИМ расширение физической активности — одна из самых важных составляющих. Безусловно, определенные ограничения позволяют уменьшить нагрузку на миокард, снизить его потребности в кислороде и создать условия для скорейшего заживления. Однако необоснованное затягивание строгого постельного режима может увеличить риск тромбоэмболических осложнений, способствует развитию застойной пневмонии, нарушает работу пищеварительной системы и приводит к слабости мышц. Все это влияет на сроки реабилитации и снижает качество жизни.
На стационарном этапе после того, как сняли острую боль и справились с ранними осложнениями, определяют степень тяжести ИМ. Учитывается глубина, локализация и распространенность очага поражения сердечной мышцы, выраженность сердечной недостаточности и наличие осложнений. Именно этот показатель влияет на то, какую программу реабилитации предложат пациенту.
В последующем, в зависимости от динамики и показателей работы сердечно-сосудистой системы, пациента переводят с одной ступени активности на другую. Оценивают уровень артериального давления, данные электрокардиограммы, наличие аритмии, а также индивидуальную переносимость нагрузок.
Виды реабилитации
Улучшению здоровья способствуют:
- медикаментозная терапия нарушений кровообращения;
- лечебная физкультура и физиотерапия;
- работа с психологом, получение знаний в школе здоровья;
- лечение в специализированном санатории.
Лечащий врач разрабатывает программу индивидуально с учетом:
- характера инфаркта и тяжести состояния;
- возраста;
- степени выраженности сердечной недостаточности;
- наличия осложнений и сопутствующих заболеваний;
- физической подготовки.
Медикаментозная реабилитация
Лекарства назначаются в острый период. После улучшения показателей также нужно принимать прописанные врачом препараты.
При составлении медикаментозной терапии учитываются:
- наличие сопутствующих заболеваний;
- причины тромбообразования;
- особенности организма.
Состояние держится под контролем, при необходимости лечебная программа корректируется.
Благодаря регулярному приему лекарств:
- стабилизируются показатели артериального давления;
- удается предотвратить развитие аритмии, стенокардии;
- нормализуются липидный обмен и свертываемость крови;
- улучшается состояние при хронической сердечной недостаточности.
Физическая реабилитация
Физическая реабилитация после инфаркта начинается еще на этапе пребывания в стационаре. Со второго дня показаны простейшие упражнения – можно сгибать и разгибать пальцы ног и рук, опускать согнутые ноги влево и вправо. Между подходами положен отдых – на него отводится 10-30 секунд.
После перевода в кардиологическое отделение двигательная активность увеличивается. Большая часть движений выполняется в положении сидя. Добавляются повороты головы, подъем рук вперед и вверх, другие несложные упражнения. Пациент встает, начинает ходить по палате. Затем он выходит на прогулки в коридор. Позже ему разрешают спускаться и подниматься по ступенькам.
После выписки показано постепенное увеличение активности:
- Выполняется комплекс ЛФК с учетом физических возможностей человека. Он подбирается индивидуально, нагрузки должны быть дозированными и умеренными.
- Пользу приносят несложные работы по дому и в саду (под запретом поднятие тяжестей и другая тяжелая работа).
Показаны:
- прогулки на свежем воздухе;
- спуск/подъем по лестнице;
- занятия на кардиотренажерах;
- скандинавская ходьба;
- бег трусцой и другие аэробные нагрузки.
Во время занятий контролируются показатели. Первоначальные нагрузки не должны быть длительными – достаточно четверти часа. Постепенно продолжительность занятий увеличивают на пять минут в день и останавливаются на часе.
Отказ от физических нагрузок, затягивание постельного режима увеличивают риск тромбоэмболических осложнений и застойной пневмонии. В результате гиподинамии нарушается работа ЖКТ, слабеют мышцы, ухудшается качество жизни.
Психологическая реабилитация
После инфаркта психологическое состояние серьезно ухудшается. Больной ощущает свою беспомощность, чувствует страх перед очередным приступом и смертью. Повышенная нервозность и раздражительность – обычные симптомы после болезни. Если игнорировать их, то возникает риск развития невроза, депрессии. Улучшить психологический настрой, сформировать позитивное мышление поможет психолог. Важную роль играет окружение – психологическую поддержку должны обеспечить близкие.
Этапы и примерные сроки физической реабилитации:
I. В первые сутки после госпитализации чаще всего назначается строгий постельный режим, который со второго дня расширяют и дополняют лечебной гимнастикой, состоящей из индивидуально подобранных упражнений. Постепенно пациент может увеличивать время, когда он может сидеть, стоять, а позже и ходить по отделению. Обычно через 7-18 дней разрешаются прогулки до 2-3 км в медленном темпе и занятия на велотренажере.
В конце этапа рассчитывается уровень сердечно-сосудистого риска. Для этого проводится повторное электрокардиографическое обследование, определяется выраженность атеросклеротических изменений, оцениваются способности сердца на ЭхоКГ (ультразвуковое исследование сердца).
II. После перевода в реабилитационное отделение или санаторий проводят пробы с физической нагрузкой. По их результатам выбирают оптимальную физическую нагрузку и ее вид. Также учитывают методы восстановления кровотока в коронарных артериях, скорость освоения различных ступеней активности на предыдущем этапе и общее состояние.
В комплекс лечебной физкультуры (ЛФК) постепенно включают ходьбу в более быстром темпе, плавание, занятия на тренажерах.
III. На амбулаторном этапе определяющим является функциональный класс ишемической болезни сердца (ИБС), который устанавливают с помощью исследования, в ходе которого оценивается рост потребления кислорода при физической нагрузке (велоэргометрия, тредмил тест — ходьба по «бегущей дороге»). Этот тест отражает не только работу сердечно-сосудистой системы, но и дыхательной.
В зависимости от функционального класса ИБС лечебная физкультура проводится в тренирующем или щадящем режиме.
Исследования показывали, что чем дольше проводится физическая реабилитация, тем лучше отдаленные результаты – в большей степени снижается риск повторного ИМ и смерти.
Физическая активность в реабилитационный период
Физическая активность важна не только для поддержания формы и тонуса здорового человека, но и для людей, переживших инфаркт миокарда. Важно учитывать, что физические нагрузки в реабилитационный период следует увеличивать постепенно, чтобы избежать переутомления и негативных последствий.
После снятия приступа, уже в первые дни, больной может самостоятельно вставать, а со временем — и осуществлять короткие прогулки, постепенно увеличивая физическую активность.в период активности необходимо внимательно наблюдать за состоянием, чтобы вовремя обнаружить возможные дискомфортные ощущения.
Лечебная физкультура является обязательной в восстановительной терапии. Комплекс упражнений назначается квалифицированным врачом-физиотерапевтом и проводятся под его наблюдением. Впоследствии больной выполняет упражнения самостоятельно.
Важным показателем, особенно на начальных этапах восстановления, является частота пульса. В первое время, даже при коротких прогулках и небольшой физической активности, он может достигать до 120 ударов/мин. Впоследствии, при правильном лечении, его частота будет постепенно снижаться.
Также в качестве восстановительных мер применяются массаж, ходьба, плавание.
Психологическая реабилитация
Любое заболевание – это стресс. Срочная госпитализация, необходимость продолжительного лечения, а иногда и хирургического вмешательства, резкое ограничение активности нередко становятся причинами довольно серьезных изменений психики. Поэтому на всех этапах реабилитации проводится психологическая и психотерапевтическая работа с пациентом.
Большую роль в восстановлении играет настрой самого пациента, отношение и поддержка близких.
Важно также преодолеть страх перед физическими нагрузками и сформировать адекватную оценку своих возможностей. Пациенты по-разному относятся к своему состоянию. Есть те, кто боится сделать лишнее движении и затягивает реабилитацию, и те, кто недооценивает тяжесть болезни и слишком быстро стремится вернуться к привычному ритму. Задача врача – дать объективную оценку, разъяснить задачи каждого этапа реабилитации и допустимый уровень активности.
На этапе амбулаторного наблюдения важно предупредить развитие невроза и депрессии, которые встречаются у многих пациентов4 и могут негативно отразиться на адаптационных возможностях.
Стрессовые ситуации в реабилитационный период
После перенесённого инфаркта больной пребывает в сложном психо-эмоциональном состоянии. Наблюдаются повышенный страх, растерянность, переживания, боязнь смерти. Симптомы эти могут сохраняться до полугода, в некоторых случаях — и более длительный период. Но при правильном подходе и лечении с негативными эмоциями можно бороться и стабилизировать психологическое состояние больного.
Пациентам с особо чувствительной психикой назначается приём успокоительных, проводится работа с психологом. Особенно важна в этот период поддержка близких.
Нередко после перенесённого инфаркта больные впадают в состояние депрессии. В таком случае обязательно обращение к психологу или психоаналитику, который поможет избавиться от депрессивного состояния. Также специалист научит больного правильно управлять негативными эмоциями, противостоять стрессу, тем самым предотвратить последующие инфаркты.
Борьба с вредными привычками в постинфарктный период
Избавление от вредных привычек — важное условие на пути к выздоровлению и предотвращению возможных повторных инфарктов. Человек, перенёсший инфаркт миокарда, должен полностью отказаться от алкоголя и никотина.
Особенно негативное воздействие на организм оказывает никотин — он может привести к повторному инфарктному состоянию. Если больной не может отказаться от курения самостоятельно, можно прибегнуть к помощи специалистов-психологов, использовать иглотерапию или отказаться от курения с помощью специальных лекарств.
Немедикаментозные методы профилактики
После инфаркта миокарда атеросклероз, который чаще всего является причиной сосудистых катастроф, продолжает развиваться. Чтобы предупредить его прогрессирование и повторный ИМ, нужно свести к минимуму действие факторов риска. Для этого применяют немедикаментозные и медикаментозные методы вторичной профилактики ишемической болезни сердца (ИБС).
К немедикаментозным методам, кроме физической реабилитации, относят коррекцию образа жизни. В это понятие входят:
- Полный отказ от курения
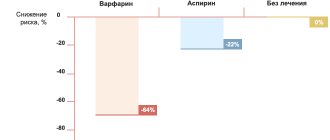
, как активного, так и пассивного. Доказано, что никотин и другие химические соединения повреждают внутреннюю оболочку сосудов (эндотелий) и способствуют повышению уровня «плохого» холестерина, то есть липопротеидов низкой плотности. Кроме того, курение приводит к спазму сосудов и росту артериального давления, что может провоцировать новые приступы ИБС. Данные исследований показали, что отказ от курения снижает риск смерти на 36%! - Отказ или минимальное употребление алкоголя.
От алкогольных напитков в первую очередь страдает сердце: появляется тахикардия, аритмия, повышается АД, токсическое действие этанола может привести к очередному инфаркту или внезапной смерти. Допустимая доза – 30 г в сутки для мужчин и не более 20 г для женщин. - Контроль веса и здоровое питание.
Необходимо сбалансировать рацион так, чтобы поддерживать нормальную массу тела и обмен веществ. Основные принципы: снижение животных жиров, замена их на растительные продукты, не содержащие холестерин. Предпочтение стоит отдавать овощам, фруктам, орехам, нежирным сортам мяса и морской рыбе, цельнозерновым крупам. Исключаются копчености, консервы, жареное, соленое. Контролировать вес удобно с помощью индекса массы тела (результат от деления массы в кг и роста в метрах в квадрате). Он должен быть в пределах 25-27 кг/м. Кроме того, оценивается окружность талии: для мужчин этот показатель не должен превышать 94 см, у женщин – 80 см.
Кто находится в группе риска?
Инфаркт миокарда развивается у людей с ишемической болезнью сердца, которая чаще всего поражает лиц пожилого возраста, особенно мужчин. Сужение или закупорка коронарных артерий приводит к нарушению кровообращения и некрозу участков миокарда.
Вероятность инфаркта выше у пациентов:
- с наследственной предрасположенностью;
- сахарным диабетом;
- лишним весом;
- артериальной гипертензией;
- ревмокардитом;
- вредными привычками (включая пассивное курение);
- атеросклерозом;
- воспалительными заболеваниями кишечника;
- подверженных частым и длительным стрессам.
Особенно велика вероятность рецидива у людей, уже перенесших инфаркт миокарда. Желательно, чтобы за пациентом с ИБС, входящим в группу риска, присматривала опытная сиделка, например, в пансионате для престарелых с медицинским уходом. Она сможет вовремя распознать признаки инфаркта миокарда, правильно оказать доврачебную помощь и организовать уход после приступа.
Основные группы препаратов:
1. Бета-адреноблокаторы
. Назначаются практически всем пациентам после ИМ, независимо от наличия или отсутствия сердечной недостаточности. Уменьшают потребность миокарда в кислороде и снижают риск внезапной смерти, а также способствуют увеличению продолжительности жизни.
2. Антиагреганты.
Предупреждают образование тромбов в сосудах, снижают воспаление во внутренней сосудистой оболочке, уменьшают риск развития сосудистых катастроф (инфарктов, инсультов).
3. Статины.
Снижают уровень атерогенного холестерина (липопротеидов низкой плотности – ХС-ЛПНП), предупреждая прогрессирование атеросклероза и формирование новых атеросклеротических бляшек в сосудах. Доказано, что уменьшение концентрации ХС-ЛПНП на 1 ммоль/л снижает риск смерти от ИБС и ее осложнений на 34%, а также потребность в оперативном лечении.
4. Нитропрепараты.
Применяются, если у пациента сохраняются приступы стенокардии, или на электрокардиограмме регистрируются признаки безболевой ишемии.
5. Антиаритмические препараты.
Назначаются при необходимости для лечения различных видов аритмий, которые иногда встречаются у пациентов, перенесших ИМ.
6. Гипотензивные средства.
Назначаются в случае необходимости лечения гипертонической болезни, обычно подбирается несколько препаратов, сочетание которых дает оптимальный результат для каждого пациента.
Лекарственная терапия проводится под наблюдением врача-кардиолога. До выписки пациенты встречаются с врачом ежедневно, затем 1-2 раза в месяц в первый год и 1 раз в три месяца во второй. Периодически нужно повторять ЭКГ, анализ крови на липиды, пробы с физической нагрузкой и другие обследования по необходимости.
Комплексная программа реабилитации при соблюдении всех принципов помогает пациентам восстановиться в более короткие сроки, улучшить качество жизни, предупредить повторный инфаркт и другие осложнения.
SARU.CLO.19.05.0797
Реабилитация в домашних условиях
Однако, если вы не попали в санаторий, физическую реабилитацию можно и нужно проводить самостоятельно. Проще всего – ежедневно ходить пешком. Необходимо выбрать комфортный для вас ритм, медленный или умеренный, и выходить на прогулки не реже 5 раз в неделю по 30-60 минут. Если вы почувствовали утомление или слабость – присядьте отдохнуть или вернитесь домой. Уже через несколько дней вы сможете пройти больше.
Нагрузка не должна приводить к развитию приступа стенокардии
или сильной одышки и сердцебиения, допустима только легкая одышка.
Следите за пульсом,
во время нагрузки частота сердечных сокращений обязательно должна увеличиться. На первом этапе достигайте небольшого увеличения – на 20-30% (например, на 15-20 ударов в минуту). В дальнейшем при хорошей переносимости нагрузок, продолжайте следить за пульсом и не допускайте превышения значения 200-Ваш возраст (например, вам 56 лет: нежелательно превышение пульса 200-56=144).
Согласно рекомендациям ведущего в России специалиста по реабилитации пациентов с заболеваниями сердца, профессора Д.М. Аронова, в зависимости от тяжести проявлений стенокардии (функционального класса) существуют различные допустимые виды и объемы физической активности.
Ниже представлены таблицы, разработанные проф. Д.М. Ароновым, по которым вы можете определить возможную для вас физическую нагрузку Напоминаем, что стенокардия разделяется на 4 функциональных класса, I ф.к – самый легкий, когда приступы стенокардии развиваются только при нагрузках высокой интенсивности, IV ф.к. самый тяжелый – приступ может развиться при малейшей физической нагрузке и даже в покое. Знаком (-) отмечены нагрузки, которые не разрешаются. (+) – активность разрешается, число (+) отражает объем или интенсивность выполняемой нагрузки.
Уход за пожилым больным после инфаркта
Несмотря на все достижения медицины с возрастом многие системы приходят в упадок. Одна из самых важных систем – сердечная – может подвести в самый неподходящий момент, если не следить за артериальным давлением и не принимать профилактических мер (здоровый образ жизни, здоровое питание, спорт) для снижения рисков. Одним из таких неожиданных недугов может стать инфаркт миокарда.
Инфаркт может случиться в любом возрасте, но пожилые от 40 до 70 лет входят в особую группу риска. Чаще всего инфаркт миокарда случается с мужчинами, однако после 70 лет риск равный как для мужчин, так и для женщин.
Что такое инфаркт миокарда?
Инфаркт миокарда – это острое тяжелое патологическое состояние, связанное с гибелью сердечной мышцы. Некроз миокарда (сердечной мышцы) возникает из-за кислородного дефицита.
Инфаркт может случиться не только в сердце, но и в других органах и тканях. Существует инфаркт мозга, легкого, т.д. Тем не менее самый известный инфаркт – миокарда – является и самым опасным.
Медицинская классификация инфаркта миокарда
Всего различают два типа инфаркта миокарда: мелкоочаговый и крупноочаговый. Мелкоочаговый инфаркт повсеместно считается легкой формой патологии и обычно трудоспособность сохраняется.
Крупноочаговый инфаркт может привести к полной нетрудоспособности, так как он влечет за собой очень тяжелые последствия.
Оба вида инфаркта требуют незамедлительного оперативного вмешательства. В дальнейшем показано стационарное лечение и длительный период реабилитации.
Основные факторы риска развития инфаркта миокарда
- Курение и употребление алкоголя
- Сахарный диабет
- Наследственная предрасположенность
- Изнурительный физический труд
- Ожирение, избыточный вес
- Стресс
Разновидности инфаркта
В повседневной жизни многие не знают о существовании разных форм инфаркта миокарда. У этих форм могут быть разные проявления, поэтому к каждому тревожащему вашего пожилого родственника симптому следует отнестись с вниманием:
- Форма 1
Безболевая. Обычно возникает на фоне крайней стадии артериального склероза. Сопровождается ощущением нехватки воздуха, сердечной астмой, желудочно-кишечными расстройствами, потливостью, резким падением артериального давления, слабостью.
Если перенести такой инфаркт без должной госпитализации или лечения, это может привести к рубцеванию сердечной ткани, хронической сердечной недостаточности и прочим нарушениям.
- Форма 2
Абдоминальная (нетипичая). Главный симптом – невыносимые боли в животе.
- Форма 3
Церебральная. Обычно сопровождается когнитивными расстройствами, помутнением рассудка, головными болями, головокружением. Может быть также симптомом инсульта.
- Форма 4
Классическая. Обычно сопровождается болями в груди, которые отдаются в левое предплечье, плечо и лопатку.
Что насчет трудоспособности?
Каждому пережившему инфаркт миокарда обычно присуждается определенный функциональный класс. Обычно им обозначается степень тяжести состояния, какие последствия, какие есть ограничения. С помощью ФК можно определять комплекс лечебных упражнений и уровень рабочей нагрузки.
Функциональный класс 1: больные, которые перенесли мелкоочаговый инфаркт с незначительными нарушениями.
Функциональный класс 2: больные с минимальными осложнениями.
Функциональный класс 3: больные с частыми приступами стенокардии (до шести приступов в сутки).
Функциональный класс 4: больные с серьезными осложнениями (например, после клинической смерти)
- Группа инвалидности назначается пациентам с 3-4 функциональным классом. Это значит, что им противопоказана любая физическая нагрузка. Если ФК вашего пожилого родственника 1-2, то обычно он может заниматься облегченной формой труда.
- Всем пережившим инфаркт миокарда воспрещается заниматься тяжелым физическим трудом, работать посменно, работать 12 и 24-часовые смены.
- Все больные, пережившие инфаркт, должны обязательно быть на постоянном наблюдении при поликлинике. Через год больной может рассчитывать на санаторно-курортное лечение.
Проявления инфаркта миокарда
Самая частая жалоба – на боль в грудной клетке, продолжительностью более 15-20 минут. Боль «отдает» в левую руку, появляется ощущение покалывания в левой руке и пальцах. Также боль может отдавать в мышцы плеч, шеи, челюсти.
Обычно боль характеризуется как «нож в сердце», очень резкая, режущая, жгучая. Иногда больной может начать кричать от боли. Однако в ряде случаев боль может и не быть настолько острой. Она может ощущаться как «дискомфорт» и «сдавленность» в грудной клетке. Это ощущение может сопровождаться тупой болью и онемением конечностей.
Приступ может начаться внезапно, чаще всего в ночное или предрассветное время. Боль развивается волнообразно, то утихая, то усиливаясь, однако боль не прекращается.
Самое главное: помните про главный признак инфаркта – продолжительная неутихающая боль, которая длится больше 15 минут.
Что делать в случае приступа?
- Немедленно прекратите любую деятельность, сядьте или посадите пострадавшего и опустите ноги вниз;
- Если боль возникла у вас или у вашего близкого в состоянии лежа – сядьте и опустите ноги или посадите больного с опущенными ногами
- Откройте окно или освободитесь от тесной одежды, расстегните одежду на больном;
- Положите под язык одну таблетку нитроглицерина, повторить через три минуты если нет эффекта;
- Вызовите врача скорой помощи. До приезда пострадавшему нужно разжевать четверть таблетки аспирина.
Этапы восстановления после инфаркта
- Стационарный
Первый этап восстановления проходит в стационаре. Он обычно длится от одной до трех недель, в зависимости от тяжести перенесенного приступа. В это время главный упор делается на медикаментозное лечение, посильную физическую нагрузку лечебного характера и психологическую поддержку.
- Пост-стационарный
Проходит либо дома, либо в специальном реабилитационном центре, санатории или пансионате для пожилых людей. Длится от шести месяцев до года. Из всех перечисленных вариантов сложнее всего организовать домашний уход, так как в течение этого периода пациент должен проходить регулярные обследования у ряда специалистов, в первую очередь у кардиолога, а также обязательно пройти курс или несколько курсов санаторно-курортного лечения.
- Поддерживащий
Этот этап обычно пожизненный. Больному следует придерживаться максимально здорового образа жизни и сбалансированной диеты, заниматься ЛФК, отказаться от вредных привычек, наблюдаться у соответствующих специалистов и принимать прописанные медикаменты.
ЛФК
Более подробно о плюсах лечебной физкультуры можете посмотреть тут.
Поддержка психолога
Больным, перенесшим приступ инфаркта категорически воспрещается нервничать и беспокоиться. Именно поэтому так важно уделить внимание психологическому состоянию больного и обратиться к специалисту.
Пожилой больной может ощущать себя беспомощно в этом состоянии, испытывать страх перед возращением патологии и этот страх парадоксально может привести к трагедии. Профессиональный психолог поможет больному принять ситуацию и смотреть в будущее с уверенностью.
Что исключается из рациона?
- Жареная, острая, жирная, соленая пища.
- Полуфабрикаты, продукты глубокой обработки
- Фаст-фуд
- Магазинная выпечка и сладости
- Соусы
- Сладкая газировка, крепкие чай и кофе
- Блюда и продукты с добавленным сахаром
- Высококалорийные блюда
Что следует включить в рацион?
- Нежирное мясо, птица, рыба (сваренные или приготовленные на пару)
- Овощи, фрукты, ягоды
- Орехи
- Бобовые
- Цельнозерновая домашняя выпечка
Больным следует следить за лишним весом, однако запрещается терять больше 5 кг в месяц. Похудение должно быть плавным.
Также следует разбить приемы пищи на 5-6 приемов в день (завтрак, обед, ужин, два перекуса между ними). Лучше есть часто и понемногу, чем редко и помногу. Пережевывать еду следует тщательно, чтобы вовремя почувствовать насыщение. Следует в день выпивать не более 1,5 литра воды, во избежание отеков.
Как должна выглядеть тарелка больного?
- На завтрак/обед/ужин: любое нежирно отварное/приготовленное на пару мясо (размером с кулак), крупа/макароны из твердых сортов пшеницы (пригоршня), салат из овощей (кулак).
- На перекус: овощной салат, фрукты, орехи.
На ночь можно выпить стакан нежирной молочки (ряженка, кефир, простокваша).
Какие еще есть особенности ухода за пациентом, перенесшим инфаркт?
- В первые десять дней после приступа категорически воспрещается нарушать постельный режим.
- Следует внимательно следить за образованием пролежней и других осложнений. Как это сделать можете узнать тут.
- Воспрещается совершать резкие движения. После завершения постельного режима и с разрешения врача нужно помогать пациенту принимать сидячее положение плавно, без рывков.
- Принимать вертикальное положение больной может только в присутствии специалиста или сиделки.
- Обязательно следует следить за артериальным давлением.
- Следите за своевременным приемом медикаментов.
- Рекомендовано санаторное лечение после выписки из больницы.
Если ваш родственник перенес инфаркт, и вы ощущаете растерянность – не переживайте! Мы работаем с пожилыми людьми с разным состоянием здоровья и готовы обеспечить максимальный комфорт для вашего близкого. Каждому нашему постояльцу мы предлагаем уютное пространство, внимательный персонал, сбалансированное питание и поддерживающие процедуры.
Не знаете как обеспечить качественный уход близкому человеку?
Мы поможем!
8
В сети пансионатов «Вита» мы гарантируем Вам полноценную заботу.
Помогаем с транспортировкой в пансионат.
Мы предлагаем
- Проживание в комнате для одного, двух, трех или четырех постояльцев по выбору.
- Диетическое сбалансированное питание. Только качественные и свежие продукты.
- Игры, занятия спортом, прогулки на свежем воздухе, концерты и многое другое.
- Контроль самочувствия и принятия назначенных врачом лекарственных препаратов.
- Полный медицинский уход и контроль здоровья 24 часа в сутки (сопровождение, помощь в принятии пищи, проведении гигиенических процедур).
- Предоставление специализированного оборудования и средств технического ухода.
- Регулярную смену постельного белья, стирка одежды.
- Помощь в проведении гигиенических процедур.
- Оптимальное соотношение цены и качества для вас и ваших близких.