Кардиосклероз, или развитие соединительно-рубцовой ткани в сердечной мышце, является необратимым процессом, постепенно нарушающим сократительную способность сердца. Кардиосклероз может возникнуть не только после инфаркта миокарда, но и вследствие перенесенного миокардита. В связи с этим необходимо знать, в каких случаях формирование кардиосклероза более вероятно, и как предотвратить эти процессы.
Миокардит является довольно серьезным заболеванием, способным не только вызвать опасные нарушения сердечной деятельности, но и спровоцировать развитие грозных осложнений и отдаленных последствий.
Для того, чтобы говорить о возникновении осложнений после перенесенного миокардита, как в остром, так и в отдаленном периодах, необходимо понимать, что собой представляет данная нозологическая форма.
Миокардит – это воспалительные пато-морфологические изменения в толще сердечной мышцы, вызывающие нарушения в деятельности сердечных гладко-мышечных клеток
(кардиомиоцитов) на молекулярном уровне, а также обуславливающие определенные клинические проявления.
Симптомы и признаки
Выраженность клинических проявлений напрямую зависит от степени разрастания соединительной ткани в миокарде и процента поврежденных кардиомиоцитов. В результате уменьшения количества функционирующих клеток нарушается способность сердечной мышцы к перекачиванию крови, что приводит к ее застаиванию в большом или малом круге кровообращения. Если поражены левые отделы сердца, возникает полнокровие в легких, что вызывает одышку (затруднение дыхания), усиливающуюся при физической нагрузке.
Особенно характерна нехватка воздуха в ночное время, что обусловлено горизонтальным положением тела. Пациент вынужден занимать позу «ортопноэ» (сидя на кровати, широко опираясь на нее руками).
При поражении правых отделов сердца происходит застой крови в большом круге кровообращения. Возникают похолодание и ощущение зябкости в руках и ногах, тяжесть и ноющие боли в правом подреберье, отеки преимущественно до нижней трети голеней.
Из-за нарушений ритма сердца появляются приступы головокружения, дурноты, потемнения в глазах. При более выраженных аритмиях человек может терять сознание.
Причины миокардита и механизмы формирования кардиосклероза после него
Миокардит, как и любой воспалительный процесс, может возникать вследствие внедрения в нормальную ткань вирусов, бактерий, грибков и простейших микроорганизмов
(токсоплазмы). Любой инфекционный агент приводит к выделению медиаторов воспаления, другими словами, формируется септическое расплавление нормальной ткани. В связи с тем, что кардиомиоциты не могут регенерировать и восстанавливаться до нормальных размеров, постепенно они замещаются соединительной тканью – сначала нежной и мелковолокнистой, а затем грубой рубцовой.
В связи с этим мышечный каркас сердца постепенно теряет свою упругость и эластичность, что обуславливает потерю сократительной способности сердца. Плюс к этому под воздействием довольно высокого кровяного давления, с которым кровь проталкивается из левого желудочка в аорту, постепенно формируется расширение камер сердца, потому что такое давление способна выдержать только мышечная ткань, но не рубцовая. В итоге у пациента развивается хроническая сердечная недостаточность, как правило, вследствие дилатационной кардиомиопатии из-за диффузного кардиосклероза.
Процесс развития ХСН может длиться годами и десятилетиями, а может протекать быстро, за несколько месяцев, с развитием тяжелейшей декомпенсации ХСН и быстрым ее прогрессированием до терминальных стадий.
Кроме инфекционных агентов
, к развитию воспаления может привести внедрение в миокард
иммунных комплексов и ауто-антител
, образование которых обусловлено ревматизмом, ревматоидным артритом, системной красной волчанкой, склеродермией и некоторыми другими ревматологическими заболеваниями. При этом у пациента наряду с поражением других внутренних органов развивается миокардит аутоиммунной природы, также способный приводить к развитию соединительной ткани в миокарде.
Другими причинами, способными спровоцировать возникновение острого неинфекционного миокардита, может стать воздействие химиотерапевтических препаратов
, используемых для лечения злокачественных опухолей, а также лучевого излучения, используемого при лучевой терапии опухолевых процессов.
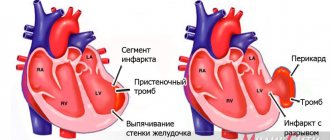
пример изменений в сердечной мышце при кардиосклерозе
В зависимости от того, какой объем поражения возникает в сердечной мышце, выделяют очаговый и диффузный кардиосклероз. В первом случае у пациента могут отмечаться как единичные, так и множественные очаги склероза в миокарде, во втором формируется циркулярное равномерное замещение рубцовой тканью. Очаговый кардиосклероз, представленный единичным очагом, несомненно, является более прогностически благоприятным, в том случае, если не вызывает значимых нарушений сердечного ритма, которые сами по себе уже могут привести к изнашиванию сердечной мышцы с развитием острой или хронической сердечной недостаточности.
Причины
Миокардит, а, следовательно, и данный тип кардиосклероза развивается вследствие следующих причин.
- Вирусы Коксаки, ECHO, вирусы простого герпеса, гриппа, Эпштейн-Барра, цитомегаловирусы.
- Бактерии: стафилококки, стрептококки, энтерококки, микобактерии туберкулеза, реже — хламидии, микоплазмы, риккетсии, боррелии, дифтероиды.
- Паразиты и грибки: токсоплазмы, трихинеллы, эхинококки, кандиды, аспергиллы.
- Прием лекарственных препаратов. Воспаление в сердечной мышце может быть вызвано как прямым токсическим действием медикаментов, так и опосредованной аллергической реакцией. К таким лекарствам относятся антибиотики, противотуберкулезные препараты, антидепрессанты и противоопухолевые иммуносупрессанты (цитостатики).
- Аутоиммунные патологии: острая ревматическая лихорадка, системная красная волчанка, системная склеродермия, анкилозирующий спондилоартрит (болезнь Бехтерева).
Механизм развития патологии
Патогенез (механизм развития) кардиосклероза следующий: после разрешения острых воспалительных процессов в миокарде из разрушенных клеток высвобождаются так называемые факторы роста фибробластов. Они стимулируют выработку основного белка соединительной ткани — коллагена.
Его большие количества образуют волокна, постепенно замещающие нормально функционирующие участки сердечной мышцы. В результате этого ухудшается насосная работа миокарда, а также возникают разные нарушения ритма.
Однако такой сценарий имеет место далеко не всегда. У большинства людей после миокардита наступает полное выздоровление без весомых остаточных явлений. Почему у одних пациентов развивается кардиосклероз, а у других нет, до сих пор остается загадкой. Это может зависеть от объема клеточных повреждений, состояния иммунной системы и многих других факторов.
Осложнённая форма
Здоровый сердечный миокард имеет хорошую эластичность и хорошо сокращается. Когда происходит его замена на фиброзные соединительные ткани, которые не имеют эластичности и не принимают никакого участия в сократительной функции миокарда, приводят к тому, что при недостаточном сокращении сердечной мышцы происходит нагрузка на сердечный орган.
Если в сердечном органе есть очаги кардиосклероза, он с большой вероятностью протекает бессимптомно, но если локализация кардиосклероза расположена на магистрали сердечного импульса, или же вблизи синусового узла, тогда вероятность развития аритмии на 100,0%.
Развитие изменений склеротического типа провоцирует патологию компенсаторная гипертрофия, а также расширение мышц миокарда.
Когда мышечный резерв гипертрофии исчерпывается, снижается сократительная функция миокарда и развивается недостаточность сердечного органа. Процессы рубцевания в сердечных клапанах провоцируют деформацию клапанного аппарата сердца и недостаточность сердечных клапанов.
Чем большая территория сердечного миокарда поражена миокардическим кардиосклерозом, тем выше вероятность нарушение работы сердечного органа, до его полной остановки.
Наиболее опасным и сложным осложнением постмиокардического кардиосклероза, является прогрессирующая сердечная недостаточность, а также аневризма сердечного миокарда, нарушения ритмичности и проводимости импульсов сердечного органа.
Чем большая территория сердечного миокарда поражена миокардическим кардиосклерозом, тем выше вероятность нарушение работы сердечного органа
Диагностика: как заподозрить и определить
Из личного практического опыта могу сказать, что главное — это знать, как развивалось заболевание. Тщательный опрос позволяет установить факт перенесенного миокардита. На него могут указывать появление болей в сердце, ощущение сердцебиения, одышка и постоянная слабость.
Также немаловажную роль играет общий осмотр (физикальное обследование) больного. У таких пациентов я обычно обращаю внимание на цвет губ (он может быть синюшным), разбухшие вены на шее, утолщение концевых фаланг пальцев рук (так называемый симптом барабанных палочек) и увеличенную печень.
Особое место занимает аускультация сердца и легких. У больного можно выслушать шумы, глухость тонов, нерегулярный ритм, влажные хрипы в нижних отделах легких. В тяжелых и запущенных случаях, когда имеется выраженная недостаточность кровообращения, появляется аускультативный феномен — «ритм галопа», характеризующийся возникновением третьего тона между двумя физиологическими.
После опроса и общего осмотра пациента я выставляю предварительный диагноз. Для его подтверждения или исключения нужно пройти дополнительное обследование, включающее следующее.
- Общий и биохимический анализ крови — они не дают достаточно данных для диагностики собственно кардиосклероза, но иногда выявляют отклонения, которые могли послужить причиной развития миокардита.
- Электрокардиография. На ЭКГ отмечаются неспецифические изменения: подъем сегмента ST и отрицательный зубец Т. Часто выявляют нарушения ритма и проводимости сердца в виде наджелудочковых и желудочковых экстрасистолий, мерцания и трепетания предсердий, атриовентрикулярных блокад и блокад ножек пучка Гиса.
- Рентгенография органов грудной клетки — может обнаружить увеличение границ сердца и признаки застоя в легких.
- Эхокардиография (УЗИ сердца, ЭХО-КГ) — позволяет увидеть утолщение стенок миокарда, дилатацию (расширение) предсердий и желудочков, зоны нарушения сократимости мышцы.
- Эндомиокардиальная биопсия — по современным рекомендациям, диагноз кардиосклероза устанавливается на гистологическом исследовании миокарда. Однако ввиду технической сложности я редко назначаю данную процедуру своим пациентам.
Диагностика
На первом приеме пациента, кардиолог проводит визуальный осмотр и сбор анамнеза, а также измеряет индекс АД и кардиограмму сердца.
На основании первых результатов диагностирования, доктор назначает более глубокое исследование сердечного органа инструментальным методом диагностики, а также сделать развернутый биохимический анализ состава крови с липидным спектром, в котором отражается индекс глюкозы в составе крови, а также концентрация общего холестерина и всех его фракций.
Инструментальные методы диагностирования постмиокардического кардиосклероза:
- Эхокардиография выявляет аневризму стенок миокарда и дилатацию,
- Сигнал-усредненная электрокардиография,
- Магнитно-резонансная томография выявляет желудочковую дилатацию, жировые отложения на миокарде, аневризму и фиброз миокарда,
- Метод ангиографии показывает наличие аневризмы в сердечном органе.
Лечение и его методы
Необходимость в госпитализации зависит от тяжести состояния больного. В большинстве случаев достаточно амбулаторного лечения. Применение противовирусных, антибактериальных, противогрибковых препаратов бессмысленно, так как на момент формирования кардиосклероза возбудитель уже покинул организм.
Первый этап лечения заключается в ограничении физических нагрузок. Профессиональные занятия спортом строго противопоказаны. Разрешены аэробные упражнения и лечебная физкультура. Своим пациентам я объясняю, что они должны соблюдать диету с низким содержанием соли, употребляя ее не более 2—3 грамм в сутки. Это нужно для предупреждения застоя жидкости в организме.
Основу лечения составляет медикаментозная терапия. Для замедления прогрессирования сердечной недостаточности я применяю лекарства следующих фармакологических групп — ингибиторы АПФ («Периндоприл», «Рамиприл»), бета-адреноблокаторы («Бисопролол», «Небивалол») и антагонисты минералокортикоидных рецепторов («Спиронолактон»). При выраженных застойных явлениях я назначаю мочегонные препараты — петлевые диуретики («Фуросемид», «Торасемид»).
Методы лечения аритмий определяются их типом, степенью тяжести и сопровождающейся симптоматикой. При мерцании и трепетании предсердий в полостях сердца образуются тромбы, которые могут мигрировать и закупорить сосуд какого-либо органа, например головного мозга, тем самым вызвав ишемический инсульт. Поэтому для предупреждения тромбообразования я использую антикоагулянты («Варфарин», «Дабигатран», «Апиксабан», «Ксарелто»).
Если аритмии сопровождаются такими симптомами, как головокружения и предобморочные состояния, стоит рассмотреть вариант приема лекарственных средств, нормализующих сердечный ри, «Пропафенон», «Соталол». При резистентности к медикаментозной терапии выполняется оперативное вмешательство — радиочастотная аблация. При тяжелых атриовентрикулярных блокадах показана установка электрокардиостимулятора.
Осложнения: от чего наступает смерть и в каких случаях
Неблагоприятные последствия наблюдаются при диффузных формах кардиосклероза. К ним относятся острая сердечная недостаточность, включающая отек легких и кардиогенный шок (резкое снижение насосной функции сердца).
При выраженных нарушениях ритма может наступить внезапная сердечная смерть вследствие фибрилляции желудочков и асистолии (полной остановки сердца). Данные состояния очень часто заканчиваются летально. Они возникают примерно в 5—10 % случаев постмиокардитического кардиосклероза.
Симптомы постмиокардитического кардиосклероза
Как уже было описано выше, кардиосклероз является пато-морфологическим понятием, поэтому какие-либо симптомы у пациента после перенесенного миокардита возникают в том случае, если у него уже развивается хроническая сердечная недостаточность. Поэтому все симптомы постмиокардитического кардиосклероза обусловлены следующими симптомами ХСН, такими, как:
- Приступообразной одышкой при физической активности, сначала при значительной, например, при ходьбе на дальние расстояния или при подъеме на высокий этаж лестницы, затем при меньшей – при передвижении по дому, при завязывании шнурков, при приготовлении пищи и т. д,
- Отечностью кожи голеней, стоп, а на поздних стадиях – кожи живота, промежности, молочных желез,
- Скоплением жидкости во внутренних полостях тела – в плевральной (гидроторакс) и в брюшной (асцит),
- Ощущением перебоев в работе сердца, спровоцированные различными нарушениями ритма, чаще экстрасистолией и мерцательной аритмией.
В том случае, когда у пациента имеются незначительные очаги кардиосклероза в миокарде, или еще не развилась выраженная манифестная сердечная недостаточность, пациент может прекрасно себя чувствовать на протяжении многих лет, и лишь по мере возникновения перечисленных симптомов узнать о том, что у него постмиокардитический кардиосклероз. Именно поэтому всем пациентам после перенесенного острого миокардита необходимо регулярно посещать участкового доктора и обследоваться в поликлинике по месту жительства хотя бы раз в год.
Клинический случай
Ко мне на прием пришел мужчина 49 лет с жалобами на слабость, повышенную утомляемость, затруднение дыхания, частые приступы головокружения. Вчера вечером потерял сознание, что и послужило причиной посещения врача. При опросе выяснилось, что полгода назад после простудного заболевания у пациента появились боли в грудной клетке, которым больной не придал особого значения. При аускультации было отмечено слабое, нерегулярное сердцебиение с частотой 42 удара в минуту. На ЭКГ обнаружена полная атриовентрикулярная блокада, частота сокращений желудочков — 35—47 в минуту.
Эхо-КГ показало утолщение стенок миокарда, зоны гипокинеза (сниженной сократимости) и малую фракцию выброса (45 %). Мною был заподозрен постмиокардический кардиосклероз. На врачебном консилиуме было принято решение о проведении эндомиокардиальной биопсии. На полученном гистологическом препарате были выявлены фиброз миокарда и дегенеративные изменения клеток.
Окончательный диагноз звучал так: «Миокардит неуточненный. Осложнения: ХСН II ФК по NYHA, полная АВ-блокада». Пациенту были назначены препараты для лечения сердечной недостаточности и выполнена имплантация постоянного электрокардиостимулятора. После операции больной чувствует себя удовлетворительно, головокружения и одышка больше не беспокоят.
Симптомы
Постмиокардический кардиосклероз имеет схожую симптоматику со многими патологиями сердечного органа, но опытный доктор-кардиолог сможет выявить разницу.
Также необходимо знать, что при локализации очага атеросклероза на многих участках, симптомы не проявляются вовсе, или эти признаки не имеют выраженности.
Симптомы постмиокардического кардиосклероза:
- Учащенное биение сердца тахикардия,
- Нарушение ритмичности сердечного органа аритмия.
Эти сердечные признаки могут возникнуть, как внезапно, так и после нервного перенапряжения, или стрессовой ситуации.
Также существуют симптомы сердечного приступа, которые схожи со многими кардиологическими патологиями:
- Сильная одышка. При развитии постмиокардического кардиосклероза происходит усиление одышки и недостатка в поступлении воздуха. Одышка может происходить в момент сна и в период отдыха,
- Болезненность в грудной клетке, как при нестабильном типе стенокардии,
- Слабость, которая носит систематический характер,
- Сильный и сухой кашель. Приступы кашля проявляются в ночное время, и предвестником кашля практически всегда появляется одышка,
- При развитии кашля присоединяются симптомы хрипоты и мокроты,
- Отёчность нижних и верхних конечностей, а также отечности живота. Этот признак происходит по причине застоя жидкости внутри организма,
- Предобморочное состояние и обмороки,
- Сильная усталость организма,
- Резкое вздутие яремной вены,
- Бледность кожных покровов,
- Холодные верхние и нижние конечности,
- Патология гепатомегалия,
- Снижение интеллектуальных и физических способностей,
- Мгновенный приступ летального исхода.
Для того чтобы подтвердить диагноз кардиосклероза, необходимо провести диагностику сердечного органа.