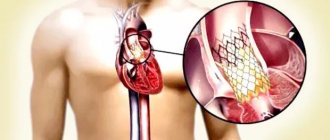
Вы перенесли операцию на сердце – либо стентирование коронарных артерий, либо шунтирование, либо и то, и другое. Что это значит по большому счету? Это значит, что современные медицинские технологии подарили вам второй шанс обрести здоровое сердце, у вас вновь хорошее кровоснабжение миокарда, вы снова можете жить без боли в сердце, не бояться физических нагрузок, и наша цель – сберечь этот данный вам второй шанс на здоровое сердце!
Несмотря на проведенное хирургическое лечение и улучшение кровоснабжения сердечной мышцы, что должно создавать благоприятные условия для эффективного восстановления качества жизни пациентов, ожидания не оправдываются — их трудоспособность и социальная активность продолжают оставаться низкими. Многие специалисты признают недостаточную подготовленность амбулаторных мед учреждений для проведения реабилитации сердечно-сосудистых больных. Со слов одного из ведущих кардиологов г. Санкт-Петербурга, после стационара зачастую такие пациенты попадают в сеть амбулаторных учреждений, которые попросту не готовы их вести.
Если пациент после операции на сердце не занимается своим здоровьем, не посещает кардиолога, то очень высокий процент таких больных снова попадает на операционный стол через несколько лет, т. к. заболевание сердца является хроническим и требует постоянной профилактики рецидива!
К примеру, за 2010-2012 г.г. сердечно-сосудистая смертность среди мужчин 35-74 лет в Германии, Великобритании, Швеции, Бельгии, Австрии, Италии, Дании и многих других европейских странах составила 100-200 человек на 100.000 населения. В России – более 1000 человек (Circulation, Heart Disease and Stroke Statistics, 2015), что подчеркивает необходимость проведения реабилитации и вторичной профилактики у кардиологических больных.
Что такое реабилитация и как она должна проводиться?
Реабилитация — «rehabilis» — лат. восстановление способности.
Кому показана кардиологическая реабилитация?
- больные с инфарктом миокарда
- после операций АКШ, МКШ
- после стентирования
- после протезирования клапанов
- после хирургического лечения аритмий
Реабилитация после операций на сердце – это комплекс мероприятий медицинского и психологического характера, направленных на:
- предупреждение дальнейшего развития заболевания
- предупреждение инвалидности
- улучшение качества жизни
- сохранение работоспособности пациента
- возвращение его к социальной активности
Реабилитационная помощь оказывается:
- независимо от сроков заболевания
- при условии стабильности клинического состояния пациента
- при наличии реабилитационного потенциала, т.е. физических, психологических, социальных ресурсов человека, которые помогут ему восстановить силы
- при отсутствии противопоказаний к проведению различных методик
- на основании установленного диагноза
Исследования и консультации специалистов, необходимые для выполнения кардиохирургических операций
Аортокоронарное шунтирование
- Коронаронгиография, вентрикулография (по необходимости)
- Трансторакальная эхокардиография
- Тредмил-тест
- ЭКГ
- Лабораторные методы исследований
- Рентгенография органов грудной клетки
- Функция внешнего дыхания
- Допплерографическое исследование брахиоцефальных сосудов
Операции на клапанах сердца
- Трансторакальная эхокардиография
- Транспищеводная эхокардиография
- Коронаронгиография
- ЭКГ
- Лабораторные методы исследований
- Рентгенография органов грудной клетки
- Функция внешнего дыхания
- Допплерографическое исследование брахиоцефальных сосудов
- Консультация ЛОР-врача
- Консультация стоматолога
В осложненных случаях могут понадобиться и другие обследования, например, радионуклидная сцинтиграфия миокарда, компьютерная томография мозга, компьютерная томография легких, магнитно-ядерный резонанс и пр.
Этапы кардиореабилитации
Существует три этапа реабилитации после операции на сердце и перенесенного инфаркта миокарда:
- I этап – стационар, где и проводится стентирование/шунтирование по показаниям
- II этап – санаторно-курортное лечение
- III этап – амбулаторное динамическое наблюдение пациента после операции на сердце или инфаркта
Особенно важен амбулаторный (III) этап реабилитации, так как он является самым длительным по времени, и, в конечном счете, определяет дальнейшее развитие заболевания.
И если с первым и вторым этапом реабилитации все ясно – стационар, куда пациент доставлен машиной скорой помощи, и, по возможности, санаторий, то третий этап реабилитации, амбулаторный, самый важный для сохранения здоровья в дальнейшем, остается на выбор пациента.
В Клинике ЭКСПЕРТ Вы сможете проходить третий этап реабилитации под наблюдением опытных специалистов. В реабилитации всегда применятся мультидисциплинарный подход, т.е. взаимодействие специалистов различного профиля, а именно:
- врач кардиолог-реабилитолог
- врач невролог
- психотерапевт
- врач диетолог
Это обеспечивает различные виды помощи по преодолению последствий заболевания, изменению образа жизни, снижению воздействия факторов риска; оценку необходимости и достаточности, продолжительности, последовательности и эффективности участия каждого специалиста в каждый конкретный момент времени течения реабилитационного периода.
При необходимости в Клинике ЭКСПЕРТ Вас проконсультирует консилиум врачей различного профиля.
Третий (амбулаторный) этап
Программа «Третий этап кардиореабилитации» в Клинике ЭКСПЕРТ включает в себя:
- прием врача-кардиолога
- Школа пациентов – групповые занятия с врачом кардиологом, в рамках которых разбираются проблемы, с которыми сталкиваются пациенты, и их решения
- выполнение по показаниям ЭКГ, Эхо-КГ, суточного мониторирования ЭКГ и АД
- общий анализ крови, биохимический анализ крови (липидограмма, коагулограмма, электролиты, гомоцистеин, СРБ, и др.)
- психологическое тестирование
- консультация психотерапевта
- консультация невролога
- консультация диетолога
- генетический анализ всех кардиомаркеров, включая риск внезапной смерти, для больного и его родственников
- генетический анализ доз лекарственных препаратов при лечении сердечно-сосудистых заболеваний
Методы диагностики сердечных пороков
Для того чтобы установить диагноз порока сердца, собирается анамнез, выявляется наличие заболеваний, которые могли привести к деформации сердечного клапана: ревматические болезни, инфекционные, воспалительные процессы, аутоиммунные заболевания, травмы.
- Обязательно проводится осмотр пациента, выявляется присутствие одышки, цианоза, отеков, пульсации периферических вен. С помощью перкуссии выявляют границы сердца, проводят прослушивание тонов и шумов в сердце. Выявляют размеры печени и селезенки.
- Основным методом диагностики клапанной патологии является эхокардиография
, которая позволяет выявить порок, определить площадь отверстия между предсердием и желудочком, размеры клапанов, сердечную фракцию, давление в легочной артерии. Более точную информацию о состоянии клапанов можно получить при проведении
чреспищеводной эхокардиографии. - Также используется в диагностике электрокардиография, которая позволяет оценить наличие гипертрофии предсердий и желудочков, выявить признаки перегрузки отделов сердца. Суточное холтеровское мониторирование ЭКГ позволяет выявить нарушения ритма и проводимости.
- Высокоинформативными методами диагностики пороков сердца являются МРТ сердца или МСКТ сердца. Компьютерные томографии дают точные и многочисленные срезы, по которым можно точно диагностировать порок и его вид.
- Не последнюю роль в диагностике занимают лабораторные исследования, среди которых – анализы мочи, крови, определение сахара в крови, уровня холестерина, ревматоидные пробы. Лабораторные анализы позволяют выявить причину заболевания, что играет важную роль для последующего лечения и поведения больного.
Результаты кардиореабилитации
К положительным эффектам кардиологической реабилитации в Клинике ЭКСПЕРТ относят:
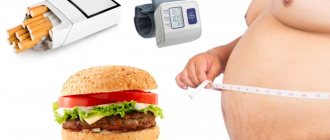
- устранение факторов риска ИБС и снижение риска в целом
- повышение физической активности
- прекращение курения
- нормализация цифр артериального давления
- уменьшение массы тела
- улучшение липидного профиля
- улучшение метаболизма углеводов
- улучшение функции эндотелия
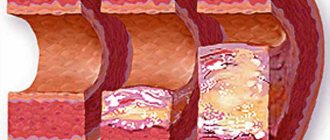
- замедление развития атеросклероза и его клинических последствий
- улучшение психофизического состояния
- мобилизация пациентов к сотрудничеству в процессе кардиологической реабилитации.
Динамическое (диспансерное) наблюдение – основная форма поддержки пациентов с хроническими заболеваниями в амбулаторных условиях. И это подразумевает не наблюдение за естественным развитием заболевания, как это, к сожалению, зачастую бывает, а проведение комплекса мер вторичной профилактики и реабилитации!
После оперативного лечения пациенту рекомендовано посетить кардиолога в первые дни после выписки!
В течение первого года визиты к врачу должны осуществляться с периодичностью раз в 4 мес. Далее рекомендуется посещать врача кардиолога не реже 2х раз в год.
Цель реабилитации после сердечно-сосудистых катастроф – восстановление физического и психологического здоровья пациента. Реабилитация показана всем пациентам после операции независимо от тяжести состояния – как для обретения уверенности в себе и своих силах, так и для снижения до минимума риска повторного обострения. Поэтому не запускайте свое здоровье и не позволяйте болезни развиваться! Тогда вы получите шанс продлить жизнь и улучшить ее качество.
Другие рекомендации
Есть еще несколько обязательных советов, которым необходимо следовать пациентам, перенесшим операцию замены клапанов.
- При появлении симптомов неблагополучия со стороны сердца (боли в груди, ощущение перебоев в работе сердца), признаков нарушения кровообращения (отеки на ногах, одышка) и других непредвиденных симптомов необходимо незамедлительно обратиться к врачу.
- Пациентам, которым был установлен биологический клапан, не рекомендуется принимать препараты кальция. В диете им желательно не злоупотреблять продуктами с его содержанием: молоко и молочные продукты, кунжут, орехи (миндаль, бразильский), семена подсолнечника, соя.
- Всех врачей, включая стоматолога, пациенту нужно предупреждать о том, что у него установлен искусственный клапан.
Следование необходимым рекомендациям поможет пациенту длительное время поддерживать отличное самочувствие и жить полноценной жизнью.
Часто задаваемые вопросы
Сколько времени длится реабилитация после операции на сердце?
Сколько времени понадобится на восстановление функций организма – зависит от нескольких факторов: тяжести исходного состояния, возраста, мотивированности пациента.
Однако необходимо понять, что, по сути, реабилитация длится пожизненно, т.к. весь комплекс мер направлен не только на восстановление физических и психологических сил, но и на профилактику повторных обострений ситуации. Без постоянной профилактики заболевания сердечно-сосудистой системы чаще всего усугубляются.
Как оказать себе помощь при боли в сердце? Какие лекарства нужно иметь с собой постоянно?
Если случился приступ стенокардии (боль или жжение за грудиной, одышка при физических и эмоциональных нагрузках, приступы длятся по несколько минут), то необходимо:
- прекратить физическую нагрузку, сесть, успокоиться
- использовать нитроглицерин в виде спрея (Изокет, Нитроминт-спрей), две-три дозы под язык
- если боль не прекращается, то через 3-5 минут следует повторить прием препарата
- если в течении 15 мин боль не прошла, следует разжевать 1 таблетку аспирина, запив ее водой, и вызвать скорую помощь.
На каком уровне необходимо поддерживать цифры артериального давления?
Поддерживать артериальное давление необходимо на уровне менее 130/80 мм рт.ст. Высокое давление – более 140/90 мм рт. ст. — свидетельствует о наличии гипертонии. Более 180/110 мм рт. ст. указывает на тяжелую гипертонию.
Чтобы не потерять контроль над давлением, необходимо вовремя принимать назначенные врачом лекарства!Для этого:
- используйте сигнал будильника, звуковой сигнал на телефоне для напоминания
- храните таблетки рядом с зубной щеткой, бритвой или другими предметами, которыми вы пользуетесь ежедневно
- разложите таблетки по баночкам с указанием времени приема, для этого в аптеке можно приобрести специальную коробочку с отделениями.
Какие возможны физические нагрузки?
Количество физической нагрузки можно наращивать постепенно.
Через 6 недель после операции возможны умеренные нагрузки, например уборка с пылесосом, прогулка с собакой, утренняя гимнастика, туристический поход и рыбалка.
Спустя 3 месяца можно увеличивать активность – заниматься плаванием, ездить на велосипеде, играть в боулинг, теннис, футбол. Допускается уборка снега или работа в саду на даче.
Для поддержания хорошего самочувствия рекомендуются занятия на свежем воздухе средней интенсивности длительностью 30 минут 3 раза в неделю, а те пациенты, которые ведут сидячий образ жизни, должны начинать с легких программ физических упражнений.
К сексуальной активности, по статистике, пациенты возвращаются через 9-14 недель. Необходимо провести тест с физическими нагрузками под контролем врача. Если врач не выявит никаких симптомов перегрузки, то сексуальная активность разрешается.
Как правильно питаться при болезнях сердца и сосудов?
Основной целью диетического питания является снижение уровня атерогенных липидов в крови, чтобы остановить развитие атеросклероза. Рекомендованные уровни общего холестерина после операции на сердце — менее 4,0 ммоль/л, ЛПНП — менее 1,8 ммоль/л, ТГ менее 1,7 ммоль/л, ЛПВП для женщин более 1,2; для мужчин более 1,0 ммоль/л.
Рекомендовано ежедневно употреблять в пищу фрукты и овощи, иногда нежирное мясо, рыбу, оливковое и др масла. Допустим алкоголь в дозе не более 2 бокалов красного вина в день для мужчин, 1 бокала для женщин. Составить подробную программу питания поможет врач диетолог.
Введение
Несмотря на хорошо разработанную технику операции при ранениях сердца, уровень послеоперационных осложнений остается очень высоким, достигая 57% [2]. Цель данного исследования — систематизация осложнений ранений сердца и перикарда на большом статистическом материале,
накопленном в одном лечебном учреждении, выявление наиболее значимых факторов, способствующих развитию осложнений и определение мер профилактики осложнений.
Материал и методы
С ранениями сердца и перикарда в НИИ скорой помощи им. Н.В. Склифосовского с 1980 по 2010 г. поступили 936 пострадавших: с ранениями сердца — 760 (81,2%), с изолированными ранениями перикарда — 176 (18,8%). Средний возраст пострадавших 35,6±10,6 года. Мужчин было 90,7%, женщин — 9,3%.
Основной механизм травмы — колото-резаные ранения холодным оружием (97,8%), огнестрельные ранения имели место у 2,2% пострадавших. 23,5% пациентов получили ранения в результате суицидальной попытки, 48,8% были в состоянии алкогольного или наркотического опьянения. Сочетанные ранения груди и живота имелись у 235 (25,1%) больных. 97 (10,4%) больных умерли в момент выполнения оперативного вмешательства (с ранениями сердца — 90 , с ранениями перикарда — 7). Анализ осложнений проведен у 839 больных, перенесших операцию. Проводили статистическую обработку с оценкой групп пациентов по шкалам ISS, RTS, TRISS, возрасту, объему кровопотери, срокам от момента ранения до операции. Послеоперационный период протекал без осложнений у 537 раненых, что составило 64,0%. У остальных 302 (36,0%) пострадавших отмечалось от 1 до 8 осложнений в сроки от 2 до 79 сут.
Для сравнения результатов профилактики и лечения осложнений было выделено два периода: 1980-1995 гг. (267 больных) и 1996-2010 гг. (572 больных). Обе группы сравнимы по основным исходным показателям (табл. 1).
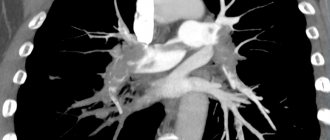
В послеоперационном периоде для оценки состояния сердца и перикарда и своевременной диагностики осложнений всем пострадавшим проводили инструментальное обследование в динамике, включающее электрокардиографию, рентгенографию груди и двухмерное ультразвуковое исследование (ЭхоКГ и УЗИ плевральных полостей). При наличии ультразвуковых признаков дефектов клапанов и перегородок выполняли вентрикулографию, при травме коронарных сосудов и инфаркте миокарда — коронарографию.
Результаты и обсуждение
Анализ основных статистических данных показал, что вероятность развития осложнений определялась возрастом больных, объемом кровопотери, степенью тяжести повреждений, состоянием пострадавшего в момент поступления (табл. 2).
Для удобства изложения и анализа мы использовали классификацию по органам и системам с выделением гнойно-септических осложнений и послеоперационных кровотечений в отдельные группы (табл. 3).
Наиболее часто наблюдались кардиоперикардиальные осложнения.
Инфаркт миокарда (ИМ) диагностирован у 24 (2,9%) больных. Наиболее частой причиной его развития являлись те или иные повреждения коронарных сосудов (табл. 4).
По данным литературы, ранения коронарных артерий (КА) встречаются в 2,8-8,0% наблюдений [3, 4]. При повреждении сосудов в проксимальной части оптимальным считается восстановление целости сосуда или обходное шунтирование, тогда как при дистальном повреждении можно ограничиться прошиванием и лигированием сосудов [7, 8, 10].
В многочисленных руководствах по хирургии ранений сердца подробно описана методика наложения швов на раны сердца, расположенные в непосредственной близости от коронарных сосудов, однако у 8 пострадавших, перенесших операцию, при многократном наложении швов на рану сердца оказалась захваченной в шов передняя межжелудочковая ветвь (ПМЖВ) левой КА, плохо визуализировавшаяся в жировой клетчатке. В последующем у 7 из них развился ИМ, в 1 наблюдении явившийся причиной смерти.
У 2 пострадавших молодого возраста (29 и 36 лет) развитие ИМ (с учетом данных коронарографии) связано со стенозированием ПМЖВ в результате вовлечения сосуда в рубец в зоне ушивания раны сердца. В отличие от ИМ, развившегося при ишемической болезни сердца, при ИМ вследствие вовлечения КА в шов или рубец дилатация и стентирование сосуда технически невозможны. Обоим пациентам в отсроченном порядке через несколько месяцев после выписки было произведено коронарное шунтирование.
Следует подчеркнуть, что у 4 раненых пожилого возраста ИМ развился при отсутствии повреждений коронарных сосудов. У 3 из них имелся выраженный коронаросклероз, диагностированный у 2 при патологоанатомическом исследовании, у 1 при коронарографии. У одного пострадавшего инфаркт являлся фактически зоной контузии миокарда при огнестрельном ранении.
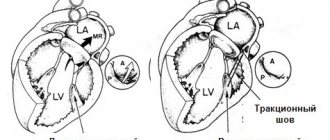
У 6 пострадавших, перенесших ИМ, сформировалась аневризма сердца. Всего с аневризмой сердца умерли 2 человека, один из них — от ее разрыва. Один из этих больных оперирован: ему на 3-и сутки после ушивания раны сердца произведена реваскуляризация миокарда путем маммарокоронарного шунтирования (с ПМЖВ дистальнее места повреждения), а спустя 8 мес — резекция аневризмы и пластика стенки левого желудочка. Остальные 3 больных после стабилизации состояния были выписаны, дальнейшую их судьбу проследить не удалось.
Травма внутрисердечных структур (ВС) при ранении сердца резко утяжеляет состояние пострадавших, большинство таких раненых умирают на месте происшествия и на операционном столе. Эти повреждения выявляются, как правило, при патологоанатомическом исследовании [3], в то время как частота повреждений, обнаруживаемых в стационаре, составляет от 1 до 4% [1, 5]. Возможно, подобные повреждения бывают чаще, но остаются недиагностированными у части выживших больных. В настоящее время оптимальным признано хирургическое лечение в два этапа, причем наилучшие результаты наблюдаются после операций, выполненных в течение 2-3 мес после ранения [5]. При значительных гемодинамических нарушениях предлагается первичное восстановление [7].
В наших наблюдениях лишь у 2 (0,2%) больных в послеоперационном периоде был диагностирован дефект межжелудочковой перегородки, оба они успешно оперированы. У 18 умерших повреждения ВС выявлены только на аутопсии, 10 из них умерли в ходе операции, остальные — в сроки от 1 ч до 10 сут после операции.
Стойкие нарушения сердечного ритма наблюдали у 3 (0,4%) пострадавших. Они были обусловлены повреждением проводящей системы сердца при ранении высоких отделов межжелудочковой перегородки, ранении межпредсердной перегородки, ранении левого желудочка сзади в проекции синоатриального узла.
Инородные тела сердца и перикарда наблюдали у 2 (0,1%) пострадавших, поступивших в стабильном состоянии после суицидальных попыток. Они оперированы в отсроченном порядке после дообследования и уточнения локализации инородных тел: швейной иглы в одном наблюдении, осколка стекла в другом.
Редким осложнением ранений сердца является эмболия сосудов инородными телами, попавшими в камеры сердца [9]. Мы располагаем одним таким наблюдением: у больного 34 лет с огнестрельным ранением левого желудочка сердца при торакотомии инородное тело обнаружено не было, а на 8-е сутки после операции произошла эмболия правой бедренной артерии пулей. Выполнена артериотомия, удалено инородное тело.
Наиболее частым послеоперационным осложнением является перикардит, клинические и инструментальные признаки которого Ю.Л. Шевченко, А.Д. Кучеренко отмечали у 33,3% раненых [6]. Мы наблюдали перикардит у 146 (17,4%) больных.
Основные предрасполагающие факторы развития перикардита: экспозиция свыше 8 ч от момента ранения до операции вследствие позднего поступления или несвоевременной диагностики — 10 (6,8%) наблюдений, технические сложности при ушивании раны сердца — 6 (4,1%), проведение открытого массажа сердца — 4 (2,7%), неадекватное дренирование полости перикарда после перикардиотомии — 49 (33,6%), неполноценная медикаментозная профилактика — 36 (24,7%) наблюдений. Кроме того, перикардит развился у 8 раненых, которым вследствие послеоперационного кровотечения произведена реторакотомия с повторной ревизией сердца (5,5%), а также у 10 пострадавших с торакоабдоминальными и абдоминально-торакальными ранениями с повреждением полых органов (6,8%).
Изолированный перикардит наблюдали у 72 (49,3%) раненых, у 74 (50,7%) пострадавших имелось сочетание перикардита в разных комбинациях с другими осложнениями, которые могли играть определенную роль в его развитии. Чаще всего перикардит сочетался с пневмонией (35), плевритом (27), ИМ (9).
Сроки возникновения перикардита были различными в зависимости от ведущих этиологических факторов и колебались от 1 до 48 сут. Раннее (с 1-3-х суток) появление выпота в перикарде наблюдали при отсутствии адекватного дренирования. Первичный изолированный перикардит развивался к 4-9-м суткам. Более позднее развитие перикардита было связано с другими гнойно-септическими осложнениями.
Наиболее часто после перикардиотомии наблюдается серозно-фибринозный перикардит (112), серозный перикардит диагностирован у 27 раненых, гнойный перикардит развился у 7 больных при наличии других тяжелых гнойно-септических осложнений. Для профилактики перикардита выполняем тщательную санацию полости перикарда, перед ушиванием перикардиотомического разреза формируем окно на задней стенке перикарда диаметром не менее 2-2,5 см, а в послеоперационном периоде на протяжении 5-7 сут проводим медикаментозную профилактику перикардита нестероидными противовоспалительными препаратами под прикрытием блокаторов желудочной секреции с регулярным ультразвуковым контролем. Это позволило снизить частоту послеоперационных перикардитов с 27,1 до 13,9%.
Лечение перикардита заключалось в проведении курса противовоспалительной терапии нестероидными препаратами, при неэффективности — кортикостероидами, при этом устраняли также другие осложнения. Пункция и дренирование перикарда произведены в 4 наблюдениях, еще в 1 выполнена субксифоидная перикардиотомия с последующим дренированием перикарда. Показанием к дренированию у 3 больных явилось прогрессирование гидроперикарда, у 2 — развитие гнойного перикардита. У одного больного отмечалось прогрессирование процесса с формированием констриктивного перикардита, потребовавшего оперативного лечения.
Легочно-плевральные осложнения
не являются специфичными для ранений сердца и в определенном проценте наблюдений отмечаются после торакотомии при любых проникающих ранениях груди.
Послеоперационная пневмония развилась у 88 (10,5%) больных. В большинстве наблюдений отмечалась пневмония на стороне торакотомии, лишь в 2 — на контралатеральной стороне и в 26 была двусторонней. У 82 пострадавших развивалась гипостатическая сегментарная нижнедолевая пневмония, у 6 умерших — субтотальная и тотальная пневмония при наличии других осложнений.
Вероятность развития этого осложнения была значительно выше при суицидальных и аутоагрессивных действиях (43), у больных, перенесших в послеоперационном периоде алкогольный делирий (13) и длительную (свыше 10 ч) искусственную вентиляцию легких (16), а также при наличии сочетанных проникающих ранений груди и живота (17). Ранения легкого имели 32 пострадавших, это были поверхностные ранения периферических отделов, что не влияло на развитие пневмонии, за исключением 3 раненых с глубокими ранениями с образованием внутрилегочной гематомы и гемоаспирацией.
Предрасполагающими факторами развития пневмонии являлись гиповентиляция сегментов легкого (48 наблюдений), венозное полнокровие (31), сегментарные и долевые ателектазы (30), внутрилегочные гематомы (3). Рентгенологические признаки пневмонии у большинства больных (44,4%) появлялись к 4-6-м суткам после операции, у 17,7% — в 1-3-и сутки, у 14,4% — на 7-9-е сутки. У 5 пострадавших пневмония была выявлена на аутопсии в сроки от 2 до 8 сут после операции.
Профилактика пневмонии была направлена в первую очередь на предотвращение гиповентиляции. Лечение пневмонии проводили по общепринятой схеме: антибактериальная терапия с применением антибиотиков широкого спектра действия, муколитики, ингаляции, ЛФК, при стойких ателектазах — санационные фибробронхоскопии.
Плеврит наблюдали у 68 (8,1%) пострадавших. Он проявлялся постоянным накоплением асептического экссудата в плевральной полости в течение длительного времени. Предрасполагающими факторами развития плеврита являлись гематома средостения при парастернальных ранениях (28), ранение легкого (25), пневмония (14), свернувшийся гемоторакс (5), длительно сохранявшийся пневмоторакс (5). Лечение плеврита в большинстве наблюдений заключалось в повторных плевральных пункциях под ультразвуковым контролем и проведении курса терапии нестероидными противовоспалительными препаратами.
Гнойно-септические осложнения
отмечались у 13,0% пострадавших.
Эмпиема плевры диагностирована у 21 (2,5%) больного, в том числе у 6 умерших, в сроки от 6 до 15 сут после операции. У 7 больных она локализовалась в передних отделах плевральной полости и была отграниченной, связанной с нагноившейся торакотомной раной. Развитию эмпиемы плевры способствовали парастернальная локализация ран с последующим нагноением (10 наблюдений), массивная кровопотеря (6), ранение полых органов при торакоабдоминальных ранениях (3), реторакотомия (3), длительный пневмоторакс (2).
Медиастинит развился у 4 (0,5%) раненых, 2 из них умерли. У 3 пострадавших были парастернальные ранения с повреждением внутренних грудных сосудов и гематомой средостения, еще у 1 — множественные ранения шеи, груди, живота с повреждением полых и паренхиматозных органов.
Лечение эмпиемы плевры и медиастинита заключалось в дренировании плевральной полости и средостения трубками ТММК-24 с последующим постоянным промыванием с аспирацией, проведении комплексной антибактериальной, иммунокорригирующей терапии.
Нагноение торакотомной раны было у 69 (8,2%) больных. В большинстве наблюдений (40) нагноение ран развилось при парастернальных ранениях, что объясняется повреждением хрящевых частей ребер и сложностью герметичного ушивания медиального угла торакотомной раны. При локализации раны в данной области с заведомым инфицированием раневого канала создаются дополнительные условия для нагноения, которое наблюдалось у 25 пациентов после суицидальных попыток и при наличии множественных ран груди независимо от их локализации.
Редкими осложнениями ранений сердца являются сепсис и остеомиелит ребер и грудины.
Сепсис диагностирован у 5 (0,6%) пострадавших при наличии других осложнений (пневмония — 5, перикардит — 4, эмпиема плевры — 3, нагноение раны — 2, септический тромбофлебит — 2). Трое больных умерли. Наиболее значимым фактором развития сепсиса явилась кровопотеря в сочетании с инфицированием грудной стенки, плевральной полости и полости перикарда при длительной экспозиции с момента травмы и множественных ранах.
Хронический остеомиелит ребер и грудины развился у 2 (0,2%) больных при наличии нагноения торакотомной раны и эмпиемы плевры. После санации раны и плевральной полости оба больных радикально оперированы через 2 мес после получения ранения.
Сосудистые осложнения
отмечены у 8 (1,0%) пострадавших. Это были осложнения, связанные с тромбозами крупных вен (верхней полой вены — 2, плечеголовной вены — 1) и глубоких вен нижних конечностей (4), в 3 наблюдениях была, кроме того, тромбоэмболия ветвей легочной артерии. Во всех этих наблюдениях течение послеоперационного периода сопровождалось развитием тяжелых гнойно-септических осложнений вследствие массивной кровопотери. Умерли 6 пострадавших, в том числе больной 75 лет, причиной смерти которого послужил разрыв ранее диагностированной аневризмы брюшного отдела аорты.
Абдоминальные осложнения
развились у 13 (1,5%) больных, у 8 из них при сочетанных ранениях груди и живота. Это были спаечная кишечная непроходимость (3), острый панкреатит (2), желудочно-кишечное кровотечение из острых и хронических язв (3), перитонит (2), а также билиогематома, кишечный свищ, заворот тонкой кишки. У одного пострадавшего с ранением межжелудочковой перегородки течение послеоперационного периода вследствие расстройств гемодинамики осложнилось развитием неокклюзионного нарушения мезентериального кровообращения с некрозом тонкой и толстой кишки, приведшими к смертельному исходу.
Неврологические осложнения
были у 7 (0,8%) раненых: острое нарушение мозгового кровообращения вследствие расстройств гемодинамики и коагулопатии — у 5 больных с атеросклерозом сосудов головного мозга, менингоэнцефалит — у 1 пациента с одновременным проникающим ранением черепа, отек и ишемия головного мозга — у 1 пациентки.
Послеоперационные кровотечения
наблюдали у 32 (3,8%) больных. У 18 раненых источником кровотечения были мелкие сосуды грудной стенки в результате недостаточного гемостаза на фоне гипотонии и нарушений коагуляции вследствие массивной кровопотери.
У 2 пострадавших было пропущено ранение аорты, еще у 1 при ревизии не найдена рана сердца, в 7 наблюдениях отмечалось кровотечение из ушитой раны миокарда вследствие прорезывания швов, еще в 1 — кровотечение из пропущенной второй раны при сквозном ранении сердца, в 3 — из раны перикарда.
По поводу послеоперационных кровотечений реторакотомия была выполнена в 21 наблюдении, умерли 13 больных из 32. У выживших больных кровотечение после операции явилось причиной развития таких осложнений, как свернувшийся гемоторакс (9), плеврит (8), эмпиема плевры (4).
Таким образом, основными объективными факторами, способствующими развитию осложнений после ранений сердца, являются объем кровопотери, возраст пострадавших, тяжесть сопутствующих повреждений, состояние пациента в момент поступления, длительные сроки с момента ранения до операции, а также технические ошибки в ходе оперативного вмешательства. Большое значение имеют особенности послеоперационного ведения и ранняя диагностика осложнений. Для выявления осложнений всем больным в послеоперационном периоде необходимо проведение комплексного инструментального обследования в динамике. Изучение причин различных видов осложнений позволило разработать соответствующие меры профилактики и снизить частоту осложнений за последние 15 лет с 43,8 до 32,3%, а послеоперационную летальность с 13,8 до 6,8%.
Показания к аортокоронарному шунтированию
Показания к АКШ определяются различной степенью поражения артерий и проявлениями ишемической болезни сердца:
Как правило, АКШ не проводится:
- выраженной полиорганной недостаточности;
- в течение первых месяцев после нарушения мозгового кровообращения;
- злокачественных новообразованиях.
Трансплантация сердца. Имплантация аппаратов вспомогательного кровообращения.
На современном этапе развития медицины возможности лечения пациентов на терминальной стадии сердечной недостаточности практически безграничны. Уже освоенна и стала рутинным методом хирургического лечения – трансплантация сердца, когда донорский орган имплантируется на место исчерпавшего свои функциональные резервы мышечного мешка. С появлением новых материалов и современных методик активно развиваются методы искуственного вспомогательного кровообращения, в том числе искусственное сердце.