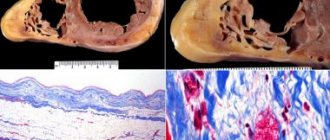
Чаще всего болезни сердца становятся следствием воспаления, опухоли или поражения сосудов. Во многих случаях, когда причина сердечной патологии слишком размыта или не может быть установлена, ставится диагноз «кардиомиопатия». Речь идет о целой группе заболеваний, поражающих людей независимо от возраста и пола, которая была классифицирована и достаточно изучена только к 2006 году. Сейчас разработаны эффективные методы диагностики и лечения различных видов кардиомиопатии. Новейшие технологии в данной сфере применяет и Центр патологии органов кровообращения CBCP.
Что такое кардиомиопатия сердца?
Это группа поражающих миокард заболеваний с неясными причинами. Чтобы поставить диагноз, необходимо удостовериться в отсутствии врожденных пороков сердца, клапанов, сосудов, артериальной гипертонии, перикардита и др. В зависимости от типа поражения сердечной мышцы классифицируют дилатационную, гипертрофическую, рестриктивную и аритмогенную формы данного заболевания. Классификация зависит от особенностей нарушения кровообращения в сердце. На качественном оборудовании все типы кардиомиопатии диагностируются уже на начальном этапе.
Кардиомиопатия: как выявить?
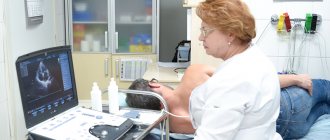
Ключевая гарантия излечения для пациента – своевременная диагностика. Она позволяет вовремя обнаружить патологию и получить эффективное лечение. При обычном осмотре определить наличие изменений сердечной мышцы невозможно. Увеличение размера сердца без труда определяется посредством эхокардиографии и электрокардиографии. Лечащий врач-кардиолог может дополнительно назначить магнитно-резонансную томографию или рентгеноконтрастную вентрикулографию.
Заказать звонок
Причины кардиомиопатий первичных и вторичных
В зависимости от причин различают первичную и вторичную кардиомиопатию. Причины первичного заболевания разделяются на 3 группы.
- Врожденные развиваются еще на этапе закладки тканей миокарда у эмбриона из-за вредных привычек матери, нарушений питания, стрессов.
- Приобретенные являются следствием воздействия вирусов, нарушения обменных веществ, ядовитых веществ.
- Смешанные комбинируют одну или несколько вышеуказанных причин.
Нередко встречается первичная кардиомиопатия у детей. Она может быть не только врожденной, но и приобретенной под воздействием причин, приводящих к нарушению развития клеток миокарда.
Вторичное заболевание развивается вследствие воздействия внутренних или внешних факторов, другой патологии. К таковым относят:
- накопление клетками различных патологических включений;
- лекарственные препараты, в частности отдельные противоопухолевые;
- алкоголь в больших количествах и при длительном употреблении;
- нарушения обмена веществ в миокарде в результате эндокринных патологий;
- неправильное питание, ожирение, сахарный диабет, болезни ЖКТ;
- длительные диеты, вызывающие недостаток витаминов и питательных веществ.
В России смертность по причине вторичной кардиомиопатии – чрезвычайно распространенное явление. А так как сами причины очень разнообразны, то в каждом отдельном случае необходимо качественное и профессиональное обследование.
Кардиомиопатия: симптомы
Вы можете не заметить симптомы этого заболевания, так как зачастую они не выражены явно, а в ряде случаев становятся заметными уже осложнения. Однако если кардиомиопатия сердца уже проявила себя, не заметить ее сложно.
- При сильной физической нагрузке вы чувствуете одышку и нехватку воздуха.
- Появляется длительная ноющая боль в груди.
- Заметны слабость, головокружение.
- Постоянные отеки ног, расстройства сна, частые предобморочные состояния.
Эти симптомы говорят о нарушениях сокращения сердца и проблемах с его кровоснабжением. Немедленно обращайтесь к кардиологу при первых их появлениях!
Классификация кардиомиопатий и прогнозы
Как сказано выше, выделяют 2 основных типа кардиомиопатии – первичную и вторичную. В свою очередь, первичная патология классифицируется следующим образом:
- При дилятационной полости сердца расширяются, нарушаются систолическая функция, сердечный выброс и развивается сердечная недостаточность. Данный вид еще называют «ишемическая кардиомиопатия».
- При гипертрофической стенка желудочков утолщается на 1,5 см и более. В зависимости от характера поражения, различают симметричную и асимметричную, обструктивную и необструктивную формы.
- Рестриктивная кардиомиопатия может быть облитерирующей и диффузной. Форма зависит от характера нарушений сократительной функции сердечной мышцы, которые приводят к недостатку объема крови в камерах органа.
- Аритмогенная дисплазия – явление нечастое и вызывается крупными отложениями жира, приводящими к аритмии. Эту патологию еще называют болезнью Фонтана.
Вторичная кардиомиопатия сердца классифицируется в зависимости от вызвавших ее причин:
- алкогольная;
- диабетическая;
- тиреотоксическая;
- стрессовая.
Как ясно из самих названий, причинами данных форм болезни являются алкоголь, сахарный диабет или ожирение, патологии щитовидной железы или стрессы.
Внимание на сердечную мышцу! Как обнаружить кардиомиопатию?
Сердечная мышца — главная мышца человеческого тела и основа его жизнедеятельности. Одним из заболеваний, сопровождающихся нарушением её работы, является кардиомиопатия. Об этой патологии, встречающейся как у взрослых, так и у детей, мы побеседовали с врачом-кардиологом «Клиники Эксперт» Владикавказ Мариной Казбековной Цогоевой.
— Марина Казбековна, расскажите о кардиомиопатии. Что собой представляет данная патология и как она влияет на работу сердца?
— В переводе с латыни кардиомиопатия (cardiomyopathia) означает «болезнь сердечной мышцы» (cardio — сердце, myos — мышцы, pathos — поражение/болезнь). Это объединяющее название совершенно разных заболеваний, с различными причинами возникновения, порой различными клиническими проявлениями, течением и прогнозом. Объединяет эти заболевания только локализация поражения, то есть при каждом из них в патологический процесс вовлечён миокард.
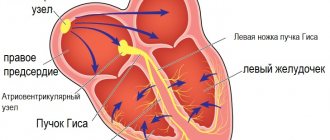
Данная патология может оказывать влияние на форму сердца, его размеры, толщину мышечной стенки, на электрическую передачу сигналов по сердечным камерам. В результате этих изменений нарушается способность сердца перекачивать кровь, нарушается расслабление сердца (т. е. его диастолическая функция), возникают нарушения ритма сердца.
— Как проявляется кардиомиопатия?
— Самыми частыми симптомами являются одышка, повышенная утомляемость, отёчность, боли в сердце, перебои в работе сердца, обморочные состояния, головокружение. К сожалению, иногда единственным проявлением кардиомиопатии может стать внезапная смерть в результате нарушения ритма сердца.
Читайте материалы по теме:
Одышка: когда организм просит о помощи? Отёки на ногах: почему они появляются? Обморок обмороку рознь. Разбираемся с причинами Кружит до упаду! Распознаём сердечного врага. Что такое аритмия?
— Какие бывают виды кардиомиопатии и каковы причины их развития?
— Кардиомиопатия делится на несколько видов. Расскажу об основных. Самая распространённая среди взрослого населения — дилатационная кардиомиопатия. В 30 % случаев это наследственное заболевание. Кроме того, существенную роль в её развитии играют различные инфекции (и вирусные, и бактериальные), токсины, гормональные нарушения (на фоне патологии щитовидной железы — например, гипертиреоза. Что происходит? Стенки левого желудочка сердца растягиваются, становятся тоньше и слабее. В результате левый желудочек уже не так хорошо нагнетает кровь, развивается сердечная недостаточность. Т. е. способность сердца к сокращению значительно уменьшается.
Следующий вид — гипертрофическая кардиомиопатия. По статистике, из 500 обследованных в общей популяции выявляется один пациент с таким диагнозом. Для развития данного вида кардиомиопатии имеет значение только наследственный фактор, т. е. это генетически обусловленное заболевание. Морфологически происходит следующее. Мышца желудочка утолщается (гипертрофируется), что делает полость камеры (полость левого желудочка) значительно меньше. Помимо возникновения механического препятствия к оттоку крови из полости левого желудочка гипертрофированный миокард становится источником возникновения опасных нарушений ритма сердца, к сожалению, нередко фатальных.
Причины, по которым возникает рестриктивная кардиомиопатия, пока точно не установлены. В последнее время эту кардиомиопатию чаще относят к наследственным заболеваниям. При рестриктивной кардиомиопатии сердечная мышца становится жёсткой в результате самых разных причин. Возможен миокардиальный фиброз, когда в толще миокарда происходит разрастание соединительной ткани. При так называемых болезнях накопления — амилоидозе, либо при саркоидозе сердца, откладывается патологический белок или формируются гранулёмы в толще миокарда. В результате такой неоднородности миокарда нарушается его диастолическая функция (или, проще говоря, расслабление), и в перспективе это приводит к сердечной недостаточности, трудно поддающейся медикаментозной компенсации. Также нередко неоднородный миокард становится источником возникновения жизнеугрожающих аритмий сердца.
Существуют и другие виды кардиомиопатии, они встречаются реже.
— Как определить кардиомиопатию? Какова её диагностика?
— Во-первых, заболевание часто имеет наследственный характер. И при диагностике мы обязательно должны это учитывать. Как правило, при подозрении на кардиомиопатию врач всегда акцентирует внимание на семейном анамнезе, т. е. на фактах ранней сердечной смерти ближайших родственников.
Во-вторых, симптоматика. Необходимо учитывать проявления сердечной недостаточности, нарушения ритма сердца, обморочные состояния и т. д.
В-третьих, для выявления кардиомиопатии используют традиционные методы диагностики сердечных заболеваний — эхокардиографию, электрокардиограмму, холтеровское мониторирование, магнитно-резонансную томографию. Молекулярно-генетический анализ позволяет выявить мутации генов, ответственных за развитие заболевания.
Читайте материалы по теме:
О чём расскажет УЗИ сердца? Что выявляет электрокардиограмма? Холтеровское (суточное) мониторирование ЭКГ — полная инструкция для пациента
— Марина Казбековна, как можно помочь пациенту? В чём заключается лечение кардиомиопатии?
— В зависимости от её вида и течения лечение подбирается индивидуально. Есть, конечно, и общие принципы. Сердечную недостаточность лечим медикаментозно, в соответствии с национальными рекомендациями. Если у пациента с диагностированной кардиомиопатией регистрируются жизнеугрожающие нарушения ритма сердца либо эпизоды потери сознания, то рассматривается вопрос о проведении радиочастотной аблации участков миокарда, являющихся источником этих аритмий. Либо имплантируется кардиовертер-дефибриллятор — аппарат, который, определив аритмию, посылает серию электрических разрядов к сердцу, и таким образом восстанавливается нормальный ритм.
— Каков прогноз при кардиомиопатии?
— Опять же всё индивидуально. Прогноз определяется характером и степенью прогрессирования заболевания. Важны приверженность пациента к лечению, ответственное отношение к приёму препаратов, соблюдение всех рекомендаций кардиолога. И, безусловно, оптимальная медикаментозная терапия, а при необходимости и своевременная хирургическая помощь способны повлиять не только на качество, но и на продолжительность жизни пациента с кардиомиопатией.
Записаться на приём к врачу-кардиологу можно здесь ВНИМАНИЕ: услуга доступна не во всех городах
Беседовала Марина Воловик
Редакция рекомендует:
Уснуть и не проснуться. Почему происходят трагедии во сне? Ишемическая болезнь сердца: диагностика и лечение Серьёзный вопрос: что происходит с сердцем во время приступа стенокардии? Как предотвратить инфаркт миокарда? Помочь сердцу биться. Как начиналась история кардиостимулятора?
Для справки:
Цогоева Марина Казбековна
Выпускница лечебного факультета Северо-Осетинской государственной медицинской академии 2002 года.
С 2004 по 2006 год проходила ординатуру по специальности «Кардиология» в Российской медицинской академии последипломного образования (РМАПО), г. Москва.
До 2021 года работала врачом-кардиологом в отделении рентгенхирургических методов диагностики и лечения в Северо-Кавказском многопрофильном центре, город Беслан (республика Северная Осетия-Алания).
В настоящее время — врач-кардиолог, врач функциональной диагностики «Клиники Эксперт» Владикавказ.
Дилатационная кардиомиопатия (ишемическая)
Этот вид кардиомиопатии также называют «застойная» или «ишемическая» – по причине значительного ухудшения циркуляции крови в расширенных сердечных камерах. Частой причиной (до 20% случаев) развития патологии являются:
- изменения на генетическом уровне;
- различные сбои иммунной системы;
- интоксикации и инфекции.
В ряде случаев считается, что это семейное заболевание. А проявиться оно может уже к 30 годам.
Симптоматика дилатационной (ишемической) кардиомиопатии совпадает с общими симптомами сердечной недостаточности. Если у вас появляется одышка при нагрузках, вы быстро утомляетесь, замечаете отеки, побледневшую кожу, посиневшие кончики пальцев – необходимо немедленно отправляться на УЗИ сердца (эхокардиографию). Именно этот метод является наиболее информативным в данном случае. При обследовании также выявляется мерцание предсердий.
При запущенном заболевании прогноз неутешителен: смертность при ишемической кардиомиопатии достигает 70% в первые 5 лет после появления патологии. Только своевременное вмешательство кардиологов, грамотно составленная программа лечения, качественная лекарственная терапия (ингибиторы АПФ, бета-блокаторы и др.) способны значительно продлить жизнь.
В дальнейшем образ жизни придется скорректировать. В частности женщинам с дилатационной ишемической кардиомиопатией категорически не рекомендуется беременеть, так как это одна из наиболее частых причин резкого ухудшения здоровья.
Кардиомиопатия: лечение и препараты
На первом этапе проводится комплексная диагностика, пациент проходит эхокардиографию и холтеровское мониторирование ЭКГ. После определения типа заболевания и первопричин, врач-кардиолог подбирает подходящую терапию и назначает курс лечения. Тактика будет зависеть от множества факторов, в том числе, от анатомических особенностей сердечной мышцы.
Как лечится кардиомиопатия:
- ограничение и выработка персонального плана физических нагрузок;
- следование режиму и образу жизни, назначенному врачом;
- лекарственная терапия и прием препаратов, назначенных кардиологом;
- при необходимости — хирургические методы вмешательства.
Для лечения кардиомиопатии в нашей стране традиционно используются ингибиторы АПФ, диуретики, бета-блокаторы, дигоксин, антикоагулянты и антиаритмические препараты.
Гипертрофическая кардиомиопатия
Этот вид патологии проявляется увеличением, гипертрофией сердечной ткани в левом желудочке (может произойти увеличение и правого желудочка, но крайне редко).
- При этом в сердце развивается явная асимметрия: например, полость желудочка значительно уменьшается, а левое предсердие расширяется.
- Диастолическое заполнение желудочка происходит с нарушениями и диастолическая функция выполняется недостаточно.
- Часть желудочка, а также межжелудочковая перегородка может гипертрофироваться.
- Из-за увеличения диастолического давления в легочных венах в легких нарушается газообмен.
Заболевание также весьма часто проявляется у 30-летних пациентов. Для поздних стадий характерны одышка (в 90% случаев), аритмия и стенокардия, а давление на выходе левого желудочка может подниматься до 185 мм рт.ст. Поэтому основными диагностическими методами для данного вида кардиомиопатии являются ЭКГ различных типов и УЗИ сердца.
Среди характерных признаков – продолжительные боли в груди, являющиеся типичными для стенокардии. При физической нагрузке больной может упасть в обморок. Страдает и кровообращение головного мозга, что проявляется краткими ухудшениями внимания, памяти, речи.
Прогноз кардиомиопатии достаточно негативный, если стадия заболевания уже не позволяет внести положительные изменения в работу сердца. Если же диагностика пройдена вовремя и лечение начато на ранних стадиях, то посредством лекарственной терапии (бета-адреноблокаторы, мочегонные средства и т.д.) можно продлить жизнь больного на достаточно долгий срок.
Инвалидность при кардиомиопатии. Инвалидность при кардиомиопатии
Здравствуйте, cибиряк
.
Цитата
Насколько это серьёзно ?
Поскольку сайт наш называется «Медико-социальная экспертиза», то по перспективам возможного установления инвалидности следует сказать следующее.
В соответствии с действующим законодательством:
«На медико-социальную экспертизу гражданина направляет организация, оказывающая лечебно-профилактическую помощь в соответствии с п.16 «Правил признания лица инвалидом» ПОСЛЕ
проведения необходимых диагностических, лечебных и реабилитационных мероприятий
. в т.ч. высокотехнологической медицинской помощи, при наличии данных, подтверждающих стойкое нарушение функций организма, обусловленное заболеваниями, последствиями травм или дефектами.»
Проще говоря — СНАЧАЛА — больного надо пролечить в течении определенного периода (для каждой патологии этот период свой), и уже только ПОСЛЕ проведенного лечения — по его результатам решать вопрос о наличии (или отсутствии) у него признаков инвалидности.
Цитата
Диагноз поставили неделю назад. впервые.
Учитывая малый срок от начала лечения по впервые выявленной патологии — в настоящее время вести речь о наличии (или отсутствии) у больной признаков инвалидности — еще слишком рано (преждевременно).
Цитата
Что ей необходимо предпринять в первую очередь ?
Тщательно соблюдать рекомендации лечащих врачей.
При патологии сердечно-сосудистой системы решающим критерием установления конкретной группы инвалидности является степень НК (недостаточности кровообращения), которая оценивается ТОЛЬКО после проведенного по выявленной патологии лечения (т.е. — в ситуациях, когда НК — является СТОЙКОЙ — не поддающейся лечению).
Обычно соотношения степеней НК и групп инвалидности следующие:
При НК 0, НК 0-1 и НК 1ст. — инвалидность обычно не устанавливается.
При НК 2Аст. — обычно — 3-я группа инвалидности.
При НК 2Бст. — обычно — 2-я группа инвалидности.
Рестриктивная кардиомиопатия
Этот вид в медицинской практике встречается достаточно редко, поэтому мало изучен. В данном случае стенки миокарда становятся чересчур жесткими, не растягиваются и теряют способность к переходу в стадию расслабления. При этом не наблюдается утолщения стенок миокарда или увеличения желудочка, как при других видах кардиомиопатии сердца.
Растяжимость сердечных мышц снижается. В организме начинает задерживаться избыточная жидкость. Вследствие этого кислород вместе с кровью хуже и в недостаточном количестве поступает в левый желудочек. Патология приводит к нарушению общего кровообращения, плохому снабжению кровью различных органов.
Встречается она у молодых людей и детей, зачастую в комплексе с другими заболеваниями, вызванными нарушениями обмена веществ. Диагностика затруднительна, так как патология проявляет себя уже в стадии, когда развивается сердечная недостаточность с ее типичными симптомами. Именно по этой причине далеко не всегда лечение начинается вовремя, поэтому прогноз в ряде случаев может быть не слишком оптимистичным.
Для диагностики наиболее ценной является информация, полученная в процессе УЗИ сердца (эхокардиографии). При лабораторных исследованиях в крови могут обнаруживаться эозинофилы (белые клетки), отложения во внутренних органах амилоида (комплекса белка и углевода).
Какие факторы вызывают первичную форму?
Первичная кардиомиопатия может возникать под воздействием вирусной инфекции, аутоиммунного нарушения, а также идиопатического фиброза миокарда. Причиной могут стать также некоторые виды изменений в геноме человека. Влияние генетического фактора на появление кардиомиопатии сердца определить не удается в связи с тем, что в метаболизме кардиомиоцитов участвует огромное количество белков. При этом патология развивается при появлении изменений всего в одном или нескольких из них.
Характерные для кардиомиопатии симптомы вызывают причины вирусного происхождения развития миопатий. Подтверждением этой теории могут являться антитела, которые обнаружены по отношению к проникновению вирусов. Так, например, иммунная система реагирует на цитомегаловирус, возбудитель гепатита С, а также вирус Коксаки. Все эти возбудители способны влиять на ДНК, с последующим развитием патологии сердечной мышцы.
Не лишена основания и теория развития кардиомиопатии по клиническим рекомендациям в результате появления аутоиммунных сдвигов в организме. Механизм развития связан с принятием клеток миокарда как чужих собственной иммунной системой человека. При этом происходит выработка антител в организме, направленных против кардиомиоцитов. Это противоположное действие иммунитета могут вызывать вирусы, бактерии, разные патологии.
Рестриктивная форма характеризуется ригидностью миокарда с ограниченным наполнением сердечных камер кровью. Снижение объемов кровотока приводит к развитию диастолической дисфункции, на фоне которой появляется сердечная недостаточность с проявлением острой рестриктивной кардиомиопатии.
Причиной может стать идиопатический фиброз миокарда, кардиосклероз, при котором появляется кардиомиопатия, диагностика при этом показывает замещение характерных мышечных волокон сердца соединительной тканью. Они теряют эластичность, не способны сокращаться, нарушают сердечный ритм. Причиной могут стать воспалительные процессы в миокарде, перенесенный инфаркт. В этом случае возникает так называемая вторичная кардиомиопатия.
Аритмогенная кардиомиопатия
Эту кардиомиопатию также называют правожелудочковой – из-за специфического расположения патологических изменений. Она развивается, в основном, на фоне брадикардии, тахикардии или других видов хронической аритмии. Заболевание достаточно редкое, его частота составляет 1:5000 всех случаев кардиомиопатии сердца, а причины медицине до конца не ясны.
Патология состоит в том, что миокард правого желудочка постепенно замещается жиром или соединительной тканью. В редких случаях может частично поражаться и левый желудочек, при этом межжелудочковая перегородка остается здоровой.
Этот вид патологии также зачастую носит семейный характер, может наследоваться ближайшими родственниками и проявляться уже в подростковом возрасте. Существует своя классификация аритмогенной кардиомиопатии:
- заболевание в чистой форме;
- болезнь Naxos, сопровождающаяся злокачественной желудочковой аритмией;
- венецианская форма с вовлечением левого желудочка и проявлением в детском возрасте;
- болезнь Поккури с изменениями в ЭКГ;
- доброкачественные правожелудочковые экстрасистолы;
- аномалия Уля с полным отсутствием мышечных волокон в миокарде;
- бивентрикулярная дисплазия с поражением обоих желудочков;
- дисплазия с осложнением в виде миокардита.
Большинству пациентов при своевременно начатом лечении предстоит пожизненный контроль кардиолога с медикаментозной терапией.
Вторичные кардиомиопатии сердца
В эту группу объединены патологии, причины возникновения которых кроются в физических и химических нарушениях в организме, провоцирующих изменения в сердечной мышце.
- Алкогольная кардиомиопатия является следствием воздействия на миокард этанола, составляющего основу спиртных напитков. В итоге в миокарде появляется жировая ткань.
- Тиреотоксическая вызывается нарушением функции эндокринной системы, отсутствием лечения при тиреотоксикозе. Одно из частых проявлений – дисгормональная кардиомиопатия в период полового созревания или при гормональной терапии.
- Токсическая — ещё один вид вторичной кардиомиопатии, связанный с воздействием на ткани сердца различных ядовитых веществ: лития, кобальта и др. Они вызывают воспаления и микроинфаркты.
- Стрессовая сопровождается снижением сокращений миокарда и его слабостью вследствие эмоциональных, психических воздействий, потрясений.
- Диабетическая появляется при диагнозе «сахарный диабет» и ведет к биохимическим изменениями в миокарде, накоплению различных полисахаридов.
Прогнозы при каждом виде вторичной кардиомиопатии зависят от успешности лечения не только самой патологии, но и заболеваний, ставших ее причиной: сахарного диабета, тиреотоксикоза, алкогольной зависимости и др. Это чрезвычайно сложные случаи, однако при профессиональном подходе длительность жизни пациента может быть максимально увеличена.
Виды кардиомиопатии
Современная кардиология делит патологии миокарда, объединенные под понятием кардиомиопатий, на разные виды.
Основные виды заболевания:
- Нарушения сердечных камер и их расширение относят к дилатационной кардиомиопатии. Она является самой распространенной и протекает очень тяжело. Постепенно сердце начинает не справляться со своей функцией.
- Патологическое увеличение сердца называют гипертрофической кардиомиопатией. Но нередко становится причиной смерти молодых людей.
- Болезнь, связанная с ограничением попадания кровотока в аорту из левого желудочка, относится к обструктивному типу кардиомиопатий.
- Послеродовая перипартальная кардиомиопатия, характерная для женщин и др.
Осложнения
- Основными являются сердечная недостаточность и аритмии в их явных клинических проявлениях.
- При расширении стенок желудочка перестают нормально работать сердечные клапаны.
- Из-за большого скопления жидкости в тканях и внутренних органах (легких) появляются отеки.
- Эмболия (образование кровяных сгустков и тромбов) – чрезвычайно опасное осложнение, приводящее к инфаркту и инсульту.
- Внезапная остановка сердца – наиболее сложное следствие кардиомиопатии, которое при отсутствии своевременных реанимационных действий имеет летальный характер.
Для того чтобы прогноз был максимально оптимистичным, следите за образом жизни, питанием. А чтобы избежать негативных последствий, как можно чаще посещайте квалифицированного кардиолога и проходите диагностику на современном оборудовании.