Термин кардиомиопатия (КМП) — собирательное название для множества заболеваний миокарда, связанных с нарушением его структуры и функции, не связанных с артериальной гипертонией, нарушением кровоснабжения и заболеваниями клапанов.
Чаще всего кардиомиопатия проявляется патологическим утолщением сердечной мышцы (гипертрофическая кардиомиопатия) или расширением сердечных камер (дилатационная кардиомиопатия) из-за генетических мутаций или других причин.
1
Узи сердца при кардиомиопатии
2 Холтер при кардиомиопатии
3 Диагностика при кардиомиопатии
Классификации кардиомиопатий
Классификация кардиомиопатий по происхождению
По происхождению различают первичную (заболевания миокарда неясного генеза) и вторичную кардиомиопатию (причина поражения миокарда известна или связана с заболеваниями других органов).
Причины первичной кардиомиопатии:
- Генетические нарушения;
- вирусные инфекции (Коксаки и др.);
- замещение сердечной мышцы соединительной или жировой тканью.
Причины вторичной кардиомиопатии:
- эндокринные нарушения (тиреотоксикоз, сахарный диабет);
- интоксикации (токсическая, алкогольная и др.);
- стресс (кардиомиопатия такоцубо).
Классификация кардиомиопатии по клиническим признакам (основные формы):
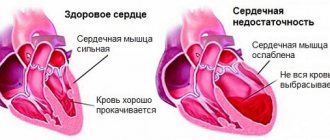
Дилатационная кардиомиопатия — наиболее тяжелая и распространенная. При этом заболевании имеет место кардиомегалия — значительное увеличение полостей миокарда. В результате сердце теряет способность полноценно перекачивать кровь. Дилатационная КМП неизбежно приводит к развитию сердечной недостаточности.
Перипартальная (послеродовая) кардиомиопатия — одна из разновидностей дилатационной кардиомиопатии. Как ни парадоксально, развитие у женщины сердечной недостаточности и характерных для нее симптомов — практически основной признак перипартальной формы. Среди других распространенных вариантов — алкогольная.
Гипертрофическая кардиомиопатия (ГКМП) — одна из главных причин внезапной смерти у молодых, физически активных людей (спортсменов, военнослужащих). Эта кардиомиопатия связана с утолщением миокарда (гипертрофия сердечной мышцы). Рост толщины стенки опережает развитие сосудов и как следствие-нарушается кровоснабжение мышцы сердца, также страдает наполнение желудочков кровью.
ГКМП чаще встречается у мужчин.
Обструктивная кардиомиопатия (субаортальный подклапанный стеноз) -разновидность гипертрофической кардиомиопатии, при которой ограничен кровоток, проходящий в аорту из левого желудочка, локально утолщенной межжелудочковой перегородкой.
Рестриктивная кардимиопатия — редкая патология, при которой ухудшаются эластичные свойства сердечных стенок. Миокард теряет способность к растяжению и расслаблению, что нарушает его способность наполняться кровью. Итогом становится застой крови в венах и нехватка ее в артериях. Вероятная причина этого — аномальное разрастание соединительной ткани.
Аритмогенная правожелудочковая кардиомиопатия (болезнь Фонтана) — сопровождающаяся жизнеугрожающими аритмиями.
Аритмогенная КМП может стать причиной желудочковой аритмии у детей и молодых людей с внешне неизмененным сердцем, а также у более взрослых пациентов. Исходом этого заболевания часто является внезапная смерть, особенно в молодом возрасте.
Кардиомиопатия такоцубо (синдром разбитого сердца) — весьма редкое заболевание, при котором развивается внезапное преходящее снижение сократимости миокарда. Форма левого желудочка из-за патологического расширения внешне уподобляется такоцубо — ловушке для осьминогов в Японии (именно в этой стране данный синдром был обнаружен и описан).
КМП такоцубо является причиной острой сердечной недостаточности. Чаще выявляется у женщин в постменопаузе, развивается на фоне тяжелого психоэмоционального потрясения. На ЭКГ может маскироваться под инфаркт миокарда.
1 Анализы при кардиомиопатиях
2 Диагностика кардиомиопатии
3 ЭКГ при кардиомиопатиях
В Китае клонировали обезьян. Кто следующий?
Механизм недуга выглядит так: во время стресса в кровь выбрасывается большое количество гормонов, часть из которых оказывается губительными для сердечной мышцы. Особые вещества — катехоламины — в буквальном смысле разбивают сердце: из-за их токсического воздействия мышцы в течение нескольких часов теряют эластичность, сердце раздувается, не справляется с работой и может развиться сердечная недостаточность со всеми вытекающими последствиями. Человек же при этом ощущает типичные симптомы приступа: боль в груди с левой стороны, нехватку воздуха и головную боль. Чаще всего в этом случае он попадает по скорой в больницу, где его лечат от инфаркта, хотя болезни эти совершенно разные. При инфаркте закупоривается одна из артерий, которая гонит кровь к сердцу, из-за такой «аварии» ткани сердечной мышцы отмирают. Чтобы восстановить кровообращение, больным чаще всего вставляют в артерию стент и назначают препараты, которые не дают сгущаться крови. При «разбитом сердце» все эти усилия совершенно бессмысленны.
Симптомы кардиомиопатии
К сожалению, кардиомиопатия может длительно протекать без всяких признаков, чтобы затем проявиться симптомами, общими для многих кардиологических заболеваний:
- одышка при незначительных физических усилиях, ходьбе;
- аритмии;
- боли в области сердца;
- постоянный упадок сил;
- головокружения;
- обморочные состояния.
Зачастую заподозрить именно кардиомиопатию можно лишь тогда, когда болезнь уже находится в стадии декомпенсации и налицо все симптомы сердечной недостаточности:
- одышка даже в покое;
- наличие отеков на ногах;
- асцит (накопление жидкости в брюшной полости живота), увеличение печени и др.;
- мерцательная аритмия и другие виды аритмий;
- кашель, усиливающийся в лежачем положении;
- приступы удушья;
- отек легких.
1 УЗИ сердца при кардиопатии
2 ЭКГ при кардиомиопатиях
3 Анализы крови при карддиомиопатии
Лечение временем
Сам факт того, что новый диагноз появился именно в кардиологии, довольно примечателен. Ведь именно в этой области с конца 1990-х годов, когда были изобретены статины — лекарства, эффективно снижающие холестерин,— особо ничего нового не происходило. В онкологии, например, за это время был сделан гигантский шаг в сторону персонализированной медицины — теперь каждая опухоль исследуется на генетическом уровне, потому что разные виды патологии лечатся принципиально по-разному. В кардиологии, где сердечно-сосудистые заболевания практически во всем мире остаются причиной смертности номер один, никакой персонализации пока нет. Правда, в последнее время стали появляться работы, которые говорят о том, что тот же инфаркт — крайне неоднороден и лечить его тоже нужно с учетом массы особенностей. Означает ли на этом фоне выявление нового синдрома такоцубо, который раньше принимали за инфаркт, движением в эту сторону?
Диагностика кардиомиопатии
Диагностику КМП следует доверять только опытному специалисту, поскольку клиническая картина при различной патологии имеет схожие признаки.
Сначала врач собирает анамнез и осматривает пациента (обращает внимание на цвет кожи, уточняет наличие отеков, измеряет ЧСС и АД, выслушивает сердце и легкие стетоскопом).
Далее назначаются лабораторные и инструментальные исследования:
- анализы крови (клинический, биохимический, гормональный статус, липидограмма и т.д.);
- электрокардиография (ЭКГ);
- холтер-мониторинг ЭКГ;
- эхокардиография (УЗИ сердца);
- рентгенография;
- коронарография;
- МРТ, КТ сердца.
Осложнения
- Основными являются сердечная недостаточность и аритмии в их явных клинических проявлениях.
- При расширении стенок желудочка перестают нормально работать сердечные клапаны.
- Из-за большого скопления жидкости в тканях и внутренних органах (легких) появляются отеки.
- Эмболия (образование кровяных сгустков и тромбов) – чрезвычайно опасное осложнение, приводящее к инфаркту и инсульту.
- Внезапная остановка сердца – наиболее сложное следствие кардиомиопатии, которое при отсутствии своевременных реанимационных действий имеет летальный характер.
Для того чтобы прогноз был максимально оптимистичным, следите за образом жизни, питанием. А чтобы избежать негативных последствий, как можно чаще посещайте квалифицированного кардиолога и проходите диагностику на современном оборудовании.
Теория адаптации к стрессу Ганса Селье
Что такое стресс? Это совокупность нормальных реакций организма, возникающих в ответ на действие неблагоприятных факторов. Война, голод, эпидемия, автокатастрофа, заключение брака, рождение ребенка — все это может стать стрессом.
Регуляцией обмена веществ, физиологических реакций, поведения занимается цепочка из гипоталамуса, гипофиза и надпочечников. Кортиколиберин гипоталамуса стимулирует выработку адренокортикотропного гормона гипофиза, а тот, в свою очередь запускает секрецию кортизола.
Кортизол — это стероидный гормон. Он синтезируется в корковом слое надпочечников. Кортизол тормозит распад гликогена в мышцах, активизирует в печени, принимает участие в развитии реакции организма на стресс. Как он работает? Этот гормон стимулирует симпатическую нервную систему, давая толчок к любой деятельности.
Концентрация кортизола в крови меняется в течение суток: максимальна утром, когда надо встать и начинать что-то делать, и постепенно падает в течение дня. Вечером содержание гормона в крови низко, человек может расслабиться и заснуть. Если он занят чем-то важным, интересным, то надпочечники выделяют больше кортизола, чем во время рутинной деятельности.
Что же происходит при стрессе? Уровень кортизола повышается. Гормон говорит телу: «Бей или беги». Пульс учащается, артериальное давление растет, мышцы напрягаются — человек готовится к немедленным решительным действиям.
Этот механизм адаптации к стрессу открыт еще в 1936 году. Автор теории, биохимик Ганс Селье подробно описал, как тело реагирует на любой сильный раздражитель, и ввел понятия эустресса и дистресса. В первом случае организм мобилизуется для выполнения задачи, человек чувствует себя бодрым, активным, продуктивным. А когда ситуация нормализуется, уровень кортизола снижается. Человек может «выдохнуть и расслабиться».
Дистресс – хронический стресс, при котором концентрация кортизола остается на высоких цифрах. Человек не успевает восстановиться и тратит все ресурсы организма на поддержание боеготовности. Бытовые проблемы не требуют «тушить избы и останавливать коней на скаку», но постоянно держат на «низком старте», не давая ни расслабиться, ни отреагировать телом, чтобы сбросить напряжение. Уровень кортизола по-прежнему высок, нарушаются суточные ритмы его секреции. Так человек начинает хуже спать ночью, растет масса тела, повышается артериальное давление, изменяется соотношение фракций холестерина.
Триада Селье, описывающая такое состояние, включает 3 группы симптомов:
- язвенная болезнь желудка;
- гипертрофия коры надпочечников
- атрофия вилочковой железы (тимуса).
«Если стресс чрезмерен, он может привести к гипертонической болезни, астме, синдрому раздражения толстой кишки», — отмечает Эрнесто Шиффрин, профессор факультета медицины в McGill University, Монреаль.