Что такое кардиогенный шок
Кардиогенный шок развивается в основном на фоне мелкоочагового или обширного инфаркта миокарда. Вследствие этого резко нарушается кровообращение по всему организму. При развитии этого состояния спасти жизнь пациента удается лишь в 10% случаев, несмотря на своевременную помощь и реанимационные мероприятия.
Возникает опасное состояние из-за резкого нарушения сократительной функции миокарда. Спровоцировать это может инфаркт миокарда, дилатационная кардиомиопатия, аортальный стеноз, повреждение межжелудочковой перегородки и другие заболевания. Кардиогенный шок влечет за собой критическое снижение артериального давления. Вместе с этим происходит активация симпатической нервной системы, что провоцирует возбуждение сердечной деятельности.
Резкое снижение сердечного выброса сопровождается уменьшением количества крови в артериях, это влечет за собой задержку жидкости в организме, нагрузка на сердечную мышцу увеличивается, развивается отек легких. В свою очередь, скопление недоокисленных продуктов метаболизма вызывает метаболический ацидоз.
Симптомы
Симптомы кардиогенного шока
- частое дыхание;
- одышка;
- внезапно учащенное сердцебиение (тахикардия);
- затуманенное сознание;
- потеря сознания или обморок;
- слабый пульс;
- бледность и повышенная влажность кожных покровов;
- холодные руки и ноги;
- уменьшения количества выделяемой мочи (олигурия).
Симптомы инфаркта миокарда
Чаще всего кардиогенный шок развивается у людей перенесших острый инфаркт миокарда и поэтому важно знать признаки и симптомы инфаркта миокарда.
Они включают в себя:
- давящую или сжимающую боль в центре груди, которая продолжается несколько минут;
- боль может отдавать (иррадиировать) в плечо, руку, спину или даже в зубы и челюсть;
- продолжительные боли в верхней части живота;
- одышку;
- холодный пот;
- чувство беспокойства, подавленности;
- обморок;
- тошноту и рвоту.
Если при появлении этих признаков и симптомов Вы немедленно обратитесь к врачу, то тем самым уменьшите вероятность развития кардиогенного шока.
Как распознать опасное состояние
Чем раньше оказана помощь при кардиогенном шоке, тем больше шансов сохранить жизнь пациента. Клиника всегда зависит от состояния, вызвавшего шок. При инфаркте миокарда человек испытывает сильную боль в грудной клетке, появляется чувство страха, паника. При сбоях сердечного ритма больной отмечает болевой синдром за грудиной, возникает замирание сердца или, наоборот, учащение сердечного ритма. Если причиной кардиогенного шока становится тромбоэмболия легочной артерии, человек задыхается, появляется слабость, иногда кашель с кровью.
Кардиогенный шок вызывает острую боль в груди и другие симптомы
Дальнейшее развитие шока сопровождается такими признаками:
- появлением холодного липкого пота;
- посинением губ, носа, кончиков пальцев;
- бледностью кожных покровов;
- беспокойством больного или его заторможенностью;
- набуханием шейных вен;
- снижением температуры конечностей;
- чувством паники и страха.
При легочной тромбоэмболии кожа на голове, в области груди и шеи становится землистого или мраморного оттенка.
Важно! При отсутствии необходимой помощи больной теряет сознание, прекращается сердечная и мозговая деятельность, наступает смерть.
Диагностика процесса
Поскольку речь идет о неотложном состоянии, времени на долгие раздумья и верификацию диагноза нет. Нужно делать все быстро.
Шок диагностируется на основе визуальных данных и некоторых объективных сведений:
- Боли в сердце. Пациенты испытывают сильный дискомфорт, жалуются, стонут, беспокойно себя ведут.
- Кожа бледная, проявляется холодный липкий пот на лбу.
- Температура тела ниже 36 градусов Цельсия.
- Цианоз носогубного треугольника (посинение кожи вокруг губ) присутствует почти всегда.
- Отмечается одышка, удушье. Пациенты не могут нормально вбирать воздух, задыхаются.
- Тахикардия, брадикардия с неправильным биением сердца (пульс то частит, то замедляется, ритм отсутствует, бьется хаотично).
- Тоны сердца (при аускультации) глухие.
- Поздний признак кардиогенного шока — падение артериального давления ниже 90 на 60, либо более, чем на 30 мм рт. ст. ниже индивидуальной нормы.
- Дизурия, признаки нарушения работы почек.
- В анамнезе заболевания кардиологического профиля, эндокринные патологии. Чаще старческий возраст (60 лет и более).
Прежде, чем проводить полноценную диагностику (ЭКГ, ЭХО-КГ), нужно привести пациента в порядок и стабилизировать состояние. В дальнейшем, уже в условиях стационара, нужно искать первопричину патологического процесса.
Доврачебная неотложная помощь
При обнаружении признаков кардиогенного шока необходимо как можно скорее вызвать скорую помощь, оказать человеку неотложную помощь. Для этого следует выполнить такие действия:
- Больного уложить на любую поверхность, тело должно находиться в горизонтальном положении, ноги слегка приподняты. Такая позиция обеспечивает лучший приток крови к головному мозгу.
- Во время оказания экстренной помощи важно обеспечить доступ свежего воздуха в комнату. Для этого нужно открыть форточку или входную дверь. Нельзя допускать столпотворения возле пострадавшего.
- Шею и грудь человека нужно освободить от одежды. Если есть тесный воротник, галстук, шарф или другие предметы, их нужно снять.
- На начальном этапе нужно измерить артериальное давление пациента. При кардиогенном шоке оно всегда понижено. Чтобы нормализовать показатели, нужно дать больному препарат, в состав которого входит допамин, метазон или гидрокартизон.
- Если человек в сознании, допускается прием анальгезирующих лекарств.
После этого следует дождаться карету скорой помощи, после приезда врачей сообщить им, при каких обстоятельствах развился шок.
Доврачебная помощь при развитии шока должна быть немедленной
Реанимационные мероприятия
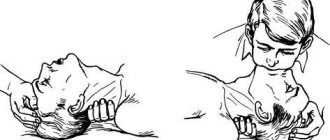
При потере сознания и остановке дыхания необходимо выполнить срочные реанимационные мероприятия. Искусственное дыхание выполняется рот в рот. Для этого голову человека нужно запрокинуть назад, подложив под шею валик из полотенца или любой другой ткани. Человек, выполняющий реанимацию, должен вдохнуть воздух, закрыть нос пострадавшего пальцами, выдохнуть воздух через рот пострадавшего. За одну минуту необходимо выполнить до 12 вдохов.
Во время оказания доврачебной помощи необходимо следить за пульсом больного. Если человек теряет сознание и сердечные удары не прослушиваются, нужно выполнить непрямой массаж сердца. Для его выполнения пациента кладут на спину, поверхность должна быть твердой. Человек, выполняющий массаж, должен расположиться сбоку от больного. Основания ладоней должны надавливать на область грудной клетки посредине. Толчки выполняются прямыми руками, сгибать их не нужно. Частота нажатий – не менее 60 толчков в минуту. Если реанимируется пожилой человек, количество толчков в минуту составляет до 50, у детей – 120 нажатий. Важно! При одновременном выполнении искусственного дыхания и непрямого массажа сердца следует чередовать 2 вдоха с 30 толчками.
Помощь больному в условиях стационара
Алгоритм действий врачей зависит от особенностей состояния больного. Первые медицинские мероприятия проводятся еще в машине скорой помощи. Здесь используют такие методы:
- использование оксигенотерапии – процедура помогает поддержать дыхание пациента, сохранить жизненно важные функции до приезда в больницу;
- применение наркотических анальгетиков. Это мероприятие помогает снизить сильный болевой синдром. Здесь используются такие лекарства, как Дроперидол, Промедол, Фентанил и другие;
- чтобы исключить риск образования тромбов в артериях, человеку вводят гепарин;
- нормализовать частоту сердечных сокращений помогают растворы Добутамина, Дофамина, Норадреналина;
- улучшить питание сердечной мышцы помогает введение инсулина с глюкозой;
- устранить тахиаритмию помогают Панангин, Гилуритмал, Лидокаин;
- раствор натрия гидрокарбоната вводится для налаживания метаболических процессов организма.
Дальнейшее лечение кардиогенного шока в условиях клиники подразумевает продолжение терапии, начатой в домашних условиях и в карете скорой помощи. При поступлении больного в больницу проводится немедленное комплексное обследование организма. Это помогает выявить противопоказания и риск развития побочных эффектов, которые могут спровоцировать осложнение ситуации.
В условиях стационара проводятся реанимационные мероприятия, направленные на восстановление жизненно важных функций пациента
Дальнейший стандарт оказания помощи зависит от заболевания, вызвавшего развитие шока:
- состояние, при котором возникает отек легких, требует назначения Нитроглицерина, использования спиртовых растворов, мочегонных препаратов;
- сильная боль снимается с помощью сильных наркотических анальгетиков, к которым относят Морфин, Промедол, Фентанил;
- лечение сильно пониженного артериального давления проводится с помощью раствора Допамина;
- для сохранения дыхания у пациента в бессознательном состоянии проводится интубация трахеи;
- предотвратить кислородное голодание головного мозга и других органов помогает оксигенотерапия.
При тяжелом состоянии человека необходимо использование аппарата искусственного кровообращения и искусственной вентиляции легких. В этот период больному должна быть оказана необходимая сестринская помощь. Заключается она в выполнении гигиенических процедур, регулярном измерении артериального давления, температуры тела и кормлении пациента.
Прогноз
Напрямую зависит от степени развитости кардиогенного шока. При легком течении выживаемость составляет 20%, при грамотных действиях можно свести к минимуму вероятность развития сердечной недостаточности в будущем. Но возможны рецидивы, которые оказываются смертельными.
- Средняя степень ассоциирована с 50% летальностью. Снять такое состояние нелегко, рецидив наступает в первые несколько дней.
- Тяжелая форма и вовсе лишает пациента надежд на выживание. Летальность близится к 100%. Даже при условии сохранения жизни, в первые несколько лет больные умирают от сердечной недостаточности.
- Наиболее опасный период — первые 2-3 дня.
В Европе летальность составляет 50%. В России и странах СНГ по причине недостаточной квалификации врачей и технической необеспеченности — 70-80%. Даже успешная стабилизация состояния — не гарантия дальнейшего выживания.
Экстренное операционное лечение
Если состояние пациента при кардиогенном шоке не улучшается после использования медикаментозной терапии и реанимационных мероприятий, врачи применяют хирургическое вмешательство, помогающее спасти жизнь человеку. Проводится операция исключительно в условиях стационара с использованием необходимого медицинского оборудования.
Для борьбы с симптомами кардиогенного шока используют следующие методики:
- аортокоронарное шунтирование – заключается в создании дополнительного кровеносного русла, которое используется в качестве моста перед предстоящей трансплантацией миокарда;
- внутриаортальная баллонная контрпульсация – методика проводится с помощью введения специального баллона, который раздувается при сокращении сердечной мышцы. Проводится процедура для нормализации кровяного давления;
- чрескожная транслюминальная коронарная ангиопластика – подразумевает восстановление целостности кровеносных сосудов, что обеспечивает нормальную сократительную функцию сердца, поддержание жизненно важных процессов организма на должном уровне.
При отсутствии своевременных реанимационных мероприятий развиваются тяжелые последствия кардиогенного шока. К ним относят сердечную недостаточность, тромбоз вен головного мозга, трофические язвы желудка, кишечника и другие состояния. Даже при своевременной и грамотной медицинской помощи в 90% случаев наступает летальный исход. Объясняется это тяжелым течением кардиогенного шока и его частыми осложнениями. Чтобы избежать этого состояния, необходимо направить усилия на его профилактику. В данном случае профилактические мероприятия должны быть направлены на первопричину, то есть на предотвращение патологий, вызывающих риск развития шока. Правильное лечение сердечно-сосудистых заболеваний и своевременное обращение за медицинской помощью поможет значительно снизить риск кардиогенного шока.
Причины развития неотложного состояния
Факторы развития шока почти всегда имеют сердечное происхождение. Среди вероятных факторов:
- Травматические поражения сердца. В результате ушиба или перелома грудной клетки, нарушения целостности ребер и др. Сопровождается изменением местного кровообращения и питания миокарда.
- Обширный инфаркт, затрагивающий около или больше половины структур органа.
- Нарушение сократительной функции сердца. Чаще всего формируется при хронической сердечной недостаточности и ишемической болезни сердца.
- Разрыв миокарда. Тяжелейшее явление. Летальность даже в случае оказания медицинской помощи составляет почти 100% ввиду нарушения целостности органа.
- Миокардит, эндокардит. Воспалительные поражения структур сердца.
- Длительное течение гипотензии или гипертензии. Это позднее осложнение, несущее опасность для здоровья и жизни.
- Вирусные или бактериальные инфекции в анамнезе с высокими показателями температуры тела. Сказываются такие патологии, как корь, герпес четвертого и пятого типов, дифтерия, туберкулез, сифилис, СПИД и некоторые иные.
- Ревматизм. Ревматоидный артрит в анамнезе.
Летальность кардиогенного шока независимо от причины варьируется в пределах 75-100%. Шансы на выживание довольно малы. При этом сама по себе гипотензия считается далеко не первым признаком неотложного состояния.
Группы повышенного риска: пациенты с сахарным диабетом в анамнезе, страдающие длительной аритмией, пожилые больные (старше 60 лет), представительницы слабого пола в менопаузе и постменопаузе, при условии проведения специфической гормональной терапии и др.
Не застрахованы от патологии и дети, но вероятность сценария крайне мала.