Геморрагический васкулит имеет еще названия аллергическая пурпура, капилляротоксикоз или, по имени описавших авторов, — болезнь Шенлейна-Геноха. Заболевание входит в обширную группу васкулитов, воспалений сосудов разного вида и размера.
Особенность реакции сосудистой стенки — асептические условия (отсутствие возбудителя) и главенствующая роль выраженной аллергической реакции. Болезнь сопровождается повышенным тромбообразованием, нарушенной микроциркуляцией крови в тканях и внутренних органах, что приводит к поражению почек, суставов, пищеварительных органов.
Термин геморроидальный васкулит ошибочный. Врач не поставит подобный диагноз. Заболевание не поражает венозную сеть геморроидального кольца, для этого существуют другие причины.
Более подвержены капилляротоксикозу мужчины до 20-летнего возраста, дети от 7 до 13 лет. Заболеваемость в этих группах населения составляет от 14 до 24 на 10000.
Механизм поражения сосудов
Главным фактором поражения при геморрагическом васкулите являются особые комплексы, образованные из иммунных клеток. Их называют анафилотоксинами за разрушающие способности. В нормальных условиях они распадаются. У больного человека комплексы накапливаются и становятся антигенами.
Отложение на внутренней стенке сосудов с изменением проницаемости становится причиной нарушения циркуляции крови:
- активируются тромбоциты;
- снижается содержание в плазме специфического антитромбина;
- блокируется процесс фибринолиза.
В результате образуется масса микротромбов в мелких сосудах на фоне аллергического воспаления и сниженной свертываемости крови.
Что это за болезнь
Это заболевание носит инфекционно-аллергическую природу: основной причиной геморрагического васкулита служит присутствие в крови больных иммунных комплексов и активных компонентов защитной системы протеолитических ферментов. Иммунные комплексы накапливаются в кровотоке, а при чрезмерном количестве антигенов либо недостатке антител происходит отложение белковых образований на эндотелий стенки микрососудов. Факторами, способствующими развитию болезни, являются:
- бактериальные и вирусные респираторные инфекции, перенесенные за 2-4 недели до начала болезни, на которые приходится до 60-80% всех случаев заболевания;
- очаги хронической инфекции (синусит, тонзиллит, кариес и т. д.);
- некоторые лекарственные препараты, преимущественно антибиотического действия;
- потенциально аллергенные продукты (клубника, цитрусовые, шоколад, яйца и т.д.);
- введение вакцины или сыворотки;
- переохлаждение и сырость либо долгое пребывание на солнце.
Существуют данные о наличии наследственной предрасположенности к заболеванию. В некоторых случаях невозможно выяснить, какой именно фактор послужил «спусковым крючком» для организма больного.
Основные причины
Причины заболевания точно не установлены. Принято считать его аутоиммунным. Однако выявлена связь с факторами активизации патологических процессов. К ним относят:
- перенесенные вирусные и бактериальные инфекционные заболевания, особенное значение придается острым и хроническим воспалениям в верхних дыхательных путях (грипп, ОРВИ, тонзиллит, синуситы), кори, частым ангинам, ветряной оспе, сыпному тифу, стрептококковым болезням;
- травматические повреждения кожи и сосудов;
- влияние повышенных доз солнечного излучения (при длительном загаре), колебаний температур, радиации;
- аллергические реакции на лекарственные препараты (чаще антибиотики, успокаивающие и гипотензивные средства);
- прививки при плановой вакцинации, профилактическое использование иммуноглобулинов;
- пищевую аллергию;
- бытовые и профессиональные отравления, токсикоинфекцию;
- у детей – глистные инвазии;
- реакцию на укус насекомых;
- перестройку организма при злокачественных и доброкачественных опухолях;
- изменения у женщин при беременности;
- нарушения метаболизма при эндокринных заболеваниях (сахарном диабете);
- генетическую предрасположенность в семье.
Геморрагический васкулит у взрослых развивается чаще в пожилом возрасте, при слабом и нарушенном иммунитете.
Тромбозы почечной ткани приводят к множественным инфарктам, кровоизлияниям, потере функции органа
О развитии заболевания
Геморрагическим васкулитом или болезнью Шенелейн-Геноха называют заболевание, при котором происходит аутоиммунное поражение мелких артерий — они становятся хрупкими, повышается их проницаемость, что вызывает нарушение микроциркуляции, микротромбозы, множественные мелкие кровоизлияния (геморрагии) как в коже (геморрагические высыпания на коже и слизистых), так и во внутренних органах (желудочно-кишечном тракте, почках, суставах).
Чаще заболевание развивается в детском возрасте (6-7 лет), однако может поражать и взрослых. Мальчики болеют в 1,5 раза чаще, чем девочки.
Клиническая классификация
Клиницисты различают следующие формы заболевания:
- простую или кожную — весь процесс ограничен кожными проявлениями;
- кожно-суставную — кроме характерных кожных высыпаний имеются признаки воспаления суставов;
- кожно-абдоминальную — на фоне кожных изменений проявляются симптомы нарушения функции желудка и кишечника;
- почечную — встречается редко, сопровождается поражением почечных сосудов с нарушениями фильтрации и выделения мочи;
- смешанную (комбинированную) — имеется меняющаяся симптоматика разных форм.
По типу течения болезни выделяют:
- молниеносную форму — отличается бурным течением, длится несколько дней, возникает у детей до 5 лет;
- острую — болезнь имеет внезапное начало и длится до 30 дней;
- подострую — длится до трех месяцев;
- затяжную — клинические проявления растягиваются на полгода;
- рецидивирующую — отличается повторением симптомов не менее четырех раз в ближайшие несколько лет;
- хроническую — клиническая картина заболевания продолжается несколько лет с периодическими обострениями.
Прогноз
Прогноз в целом благоприятный и в 75% случаев пациенты выздоравливают в сроки 1-2 года после заболевания. У ряда пациентов при хроническом рецидивирующем течении заболевание может продолжаться неопределенно длительное время с периодическими рецидивами одним (кожным) или несколькими синдромами. Частота рецидивов на протяжении всего периода может варьировать от одного до ежемесячных, приобретая со временем характер моносиндромного: преимущественно в виде кожной пурпуры или кожно-суставной формы, реже — хронического нефрита в виде гематурической формы с сохранением функции почек на протяжении длительного периода.
Прогноз менее неблагоприятный при развитии нефрита, особенно при хронизации процесса с проявлениями гломерулонефрита и переходом в хроническую почечную недостаточность. При молниеносной пурпуре прогноз неблагоприятный.
Общие и кожные симптомы
Симптомы геморрагического васкулита обычно проявляются внезапно без продромальной стадии. Нарастание клиники происходит за несколько недель. В большинстве случаев (особенно у взрослых) поднимается высокая температура или поддерживается субфебрилитет. Пациенты чувствуют недомогание, слабость, головную боль. Это начальные признаки интоксикации. Диагноз пока неясен, поскольку так протекают многие заболевания.
Более типичным признаком является разнообразная сыпь на теле. Она может появиться на тыльной стороне стоп, ягодицах, голенях. Реже на животе, руках, спине. Обычно носит симметричный характер.
Для геморрагического васкулита кожные проявления на лице, шее, ладонях и подошве стоп нехарактерны. Этот признак учитывается в дифференциальной диагностике.
По описанию элементы сыпи различны:
- ярко-красные мелкие волдыри;
- папулы, бледнеющие при надавливании;
- возможно расположение красных папул на слизистой рта и глотки;
- узелки пурпурного цвета;
- небольшие синяки.
Диаметр мелких элементов сыпи доходит до 1 см. Они держатся до четырех дней, затем бледнеют и исчезают. Следующую волну кожных проявлений следует ожидать спустя 7–10 дней.
Начальные проявления чаще всего выглядят в виде мелкой петехиальной сыпи, локализуются на голенях и верхней части стоп.
Постепенно высыпания доходят до бедер и ягодиц
Значительно реже в процесс вовлекаются руки, спина и живот. Одновременно пациенты ощущают сильный зуд в зоне высыпаний, на поверхности головы, покрытой волосами, вокруг глаз.
При осмотре отмечается отечность губ, век, промежности. Зона высыпаний болезненна при касании. После исчезновения пятен остаются пигментные пятнышки, во время рецидива они дают шелушение.
Другие симптомы
Среди симптомов геморрагического васкулита важно выделить поражение внутренних органов и суставов.
Проявляются классические признаки артрита:
- болезненность движений;
- отечность;
- покраснение.
Суставной синдром может развиваться одновременно с кожными высыпаниями или проявляется постепенно у 70% пациентов, становясь выраженнее с каждым обострением. Для взрослых больных более характерен, у ¼ пациентов предшествует кожным высыпаниям, а боли носят мигрирующий характер.
По интенсивности болей возможны варианты: от умеренного дискомфорта при движениях до сильного воспаления с последующим изменением формы за счет выраженной отечности. Деформации суставов и стойких двигательных нарушений не возникает. Боли длятся по несколько часов.
Со стороны органов пищеварения наблюдаются:
- кратковременные боли в животе схваткообразного характера (колики);
- тошнота и рвота;
- примесь крови в каловых массах в связи с кровоточивостью слизистой кишечника.
У детей выявляется увеличение и болезненность паховых лимфоузлов.
Абдоминальный синдром имеют 23% заболевших детей. Боли связаны с отечностью и высыпаниями по ходу брюшины. Обычно они не вызывают серьезных нарушений стула. Проявляются одновременно с кожными высыпаниями или позднее, не вызывают значительного ухудшения состояния пациента, часто выявляются при нацеленном опросе.
Если лечение геморрагического васкулита опаздывает, то у взрослого больного возникает рвота, диарея с кровью как признаки желудочного и кишечного кровотечения.
Умеренные неопасные кровотечения случаются у половины больных. Случаи массивной кровопотери возникают у 5 %. Изредка возможны тяжёлые осложнения:
- перфорация стенки с развитием перитонита;
- инвагинация кишечника.
При эндоскопическом обследовании у пациентов находят признаки геморрагического или эрозивного гастрита, дуоденита, реже — другой локализации в кишечнике.
Элементы способны сливаться и образовывать распространенные участки багрового цвета
Анемический синдром вызывается снижением содержания гемоглобина, эритроцитов. Он проявляется:
- головокружением;
- слабостью;
- шумом в голове;
- обморочными состояниями;
- мельканием «мушек» перед глазами;
- тахикардией.
Поражение почек наблюдается у 10–60 % пациентов, оно вызывает:
- острый гломерулонефрит аутоиммунной природы;
- в моче примесь крови (эритроциты проходят сквозь стенку воспаленных артериол).
Обычно начинается через 1–3 недели после кожных высыпаний. Изолированной формой встречается редко.
При поражении дыхательных путей и долек легких пациента беспокоит кашель, одышка. В мокроте может находиться примесь крови из-за повышенной кровоточивости капиллярного русла.
Со стороны сердечно-сосудистой системы отмечаются выраженная тахикардия, склонность к аритмиям.
Поражение нервной системы относят к неблагоприятным последствиям заболевания. Они вызываются переходом воспаления с сосудов на мозговые оболочки. Поэтому проявляются симптомами менингита, энцефалита (сильные головные боли, нарушения координации, судороги).
Профилактика
К основным мерам профилактики ГВ в его рецидивов относятся:
- Адекватное лечение острых инфекционных заболеваний верхних дыхательных путей и своевременная санация инфекционных хронических очагов ЛОР органов.
- Исключение/минимизация контактов с аллергенами (при отягощённом аллергическом анамнезе) и контроль приема лекарственных препаратов.
- Предотвращение переохлаждений организма.
- Укрепление иммунитета (закаливание, рациональное питание).
- Диспансерное наблюдение за переболевшими лицами в течении 2 лет.
Как протекает болезнь в зависимости от степени активности?
Для выбора правильной терапии геморрагического васкулита врачу нужно знать степень активности воспалительных явлений в сосудах. По клинике и простейшим лабораторным тестам принято выделять 3 степени:
- Степень I — состояние пациента удовлетворительное, температура не повышена или немного выше 37, имеются умеренные нераспространенные кожные высыпания, в крови СОЭ не выше 20 мм/час, других проявлений нет.
- Степень II — состояние пациента среднетяжелое, кожные проявления интенсивные, температура тела свыше 38 градусов, имеются признаки интоксикации (мышечные и головные боли, слабость), присоединяются яркие признаки суставного синдрома, абдоминальные и почечные симптомы выражены умеренно. В анализе крови: лейкоцитоз с эозинофилией и нейтрофилезом, СОЭ растет до 40 мм/час, нарушается соотношение белковых фракций в сторону снижения альбуминов.
- Степень III — состояние пациента объективно оценивается как тяжелое, держится постоянная высокая температура, интенсивные симптомы интоксикации. Больной страдает от одновременного проявления кожного, суставного, почечного и абдоминального синдромов. Возможно поражение головного мозга. В анализе крови: высокий лейкоцитоз за счет нейтрофилов, СОЭ превышает 40 мм/час, возможно снижение эритроцитов, гемоглобина и тромбоцитов (присоединение анемического синдрома).
Чаще всего поражаются голеностопные и коленные суставы, редко — локти и лучезапястные
Диагностика васкулита
Чем раньше проведено обследование, установлен диагноз и начато лечение, тем больше шансов избежать поражения жизненно важных органов и нарушения их функций.
При необходимости назначаются консультации сосудистого хирурга, терапевта, офтальмолога, невролога, отоларинголога и др.
Диагноз ставится на основании ряда данных:
- физикальное обследование;
- лабораторные тесты.
Анализы при васкулите (см. также ревматологическое обследование)
Необходимо сдать следующие анализы:
- общий анализ крови (обычно замечается повышение СОЭ);
- биохимический анализ крови (белковые фракции и др.);
- иммунологические пробы (гамма-глобулин, С-реактивный белок, ревматоидный фактор, АНЦА и др.);
- кровь на HBsAg при подозрении на вирусный гепатит.
Кроме того могут применяться такие инструментальные методы, как:
- ультразвуковая допплерография;
- рентгенография;
- ангиография (исследование сосудов с помощью рентгенконтрастных веществ);
- компьютерная томография.
1 Общий анализ крови
2 Ультразвуковая допплерография
3 Процедура плазмафереза
Как протекает молниеносная форма?
Основа патологии молниеносной формы определяется гиперергической реакцией с последующим развитием острого некротического тромбоза и васкулита.
Патология чаще поражает малышей 1-го года – 2-х лет, сопутствует детским инфекциям (ветряной оспе, краснухе, скарлатине). Проявляется типичными обширными участками кровоизлияний на коже, некрозами, цианотичными крупными сливными пятнами на кистях, стопах, ягодицах, лице. Далее развивается гангрена кистей и стоп, шоковое состояние, кома.
Подробнее узнать о клинических проявлениях болезни Шенлейна-Геноха у детей можно здесь.
Диагностические признаки
Международное сообщество ревматологов установило главные диагностические признаки (критерии) болезни Шенлейна-Геноха, которые лежат в основе дифференциальной диагностики с другими васкулитами:
- пурпура — высыпания, возвышающиеся над поверхностью, которые можно ощутить при пальпации, не имеющие связи с низким уровнем тромбоцитов;
- возраст пациента до 20 лет;
- боли в животе, особенно после еды, признаки ишемии кишечника, кровотечения;
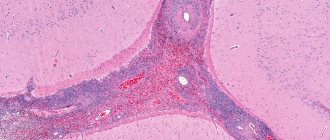
- результат биопсии — гранулоциты в стенке мелких сосудов (артериол и венул).
Считается, что, если у пациента имеются 2 и более признака, точность диагноза – 87%.
Список источников
- Лыскина Г. А. Системные васкулиты. В кн.: Детская ревматология. Руководство для врачей / Под ред. А. А. Баранова, Л. К. Баженовой. М.: Медицина, 2002. С. 221–270.
- Кулага В. В., Романенко И. М., Афонин С. Л. Аллергические болезни кровеносных сосудов кожи. Луганск: «Эталон-2», 2006. 168 с.
- Практическое руководство по детским болезням, под общей редакцией проф. Коколиной В.Ф. и проф. А.Г.Румянцева, том IV. Гематология/онкология детского возраста (под редакцией Румянцева А.Г. и Е.В. Самочатовой). Медпрактика– М. Москва 2004г. Зиновьева Г.А., Фролкова Е.В. Геморрагический васкулит. Клиника и лечение // рос. педиатр, журн. — 1998. -N12. С.24-26.
- Кривошеев О.Г., Гуляев C.B., Семеновых А.Г. Современные принципы лечения пурпуры Шенлейна-Геноха // Врач. 2007. №4. -С.54-55.
Как проводится лечение?
Лечение геморрагического васкулита начинают с рекомендаций врача по режиму и диете.
При обострении необходим строгий постельный режим. Желательна госпитализация больного в стационар, поскольку необходима коррекция и подбор медикаментозных средств. Часто они вводятся капельно и внутримышечно.
Вне обострений пациентам не следует находиться на солнце, ограничена физическая нагрузка.
Диета при геморрагическом васкулите должна исключать продукты, вызывающие аллергию и повышающие свертываемость крови.
Не рекомендуется использовать в питании:
- кофе и какао;
- конфеты;
- плоды цитрусовых;
- яйца;
- острые приправы, майонез;
- красные разновидности ягод;
- жареные и копченые мясные, рыбные блюда.
Шоколад считается сильным пищевым аллергеном
При развитии абдоминального синдрома больному назначают питание внутривенным введением специальных растворов. Диетические блюда готовят по принципу стола №1 (обострение язвенной болезни).
Обычно геморрагический васкулит лечит и наблюдает в поликлинике врач-ревматолог. Используются медикаменты разных групп.
Для профилактики повышенной свертываемости назначают:
- дезагреганты (Курантил, Трентал);
- Гепарин (дозу рассчитывают на вес пациента);
- в качестве активатора процесса фибринолиза — никотиновую кислоту в инъекциях.
Для снятия воспаления применяют кортикостероиды, возможно сочетание таблеток и внутримышечных инъекций.
Чтобы ограничить аутоиммунный процесс, редко используют цитостатики (Азатиоприн, Циклофосфан). Они назначаются только в тяжелых случаях, например, при аутоиммунном гломерулонефрите.
Дозировку подбирают индивидуально в каждом случае. Самостоятельно изменять ее или отменять нельзя.
По показаниям проводят плазмоферез, переливание компонентов крови.
Диета
Гипоаллергенная диета
- Эффективность: лечебный эффект через 21-40 дней
- Сроки: постоянно
- Стоимость продуктов: 1300-1400 руб. в неделю
Диета Стол №1
- Эффективность: лечебный эффект через 3 недели
- Сроки: 2 месяца и более
- Стоимость продуктов: 1500 — 1600 руб. в неделю
Диета 7 стол
- Эффективность: лечебный эффект через неделю
- Сроки: 1 месяц и более
- Стоимость продуктов: 1200-1300 рублей в неделю
Назначается гипоаллергенная диета, предусматривающая исключение из рациона питания облигатных аллергенов: молоко, рыба, цитрусовые, шоколад, какао, овощи/фрукты оранжевого и красного цвета, а также, экстрактивные вещества. При абдоминальном синдроме показан модифицированный Стол №1 по Певзнеру до полного его купирования. При нефрите — диетический Стол №7 с постепенным переходом на гипохлоридную диету.