Среди всех кардиальных больных в 6-10% случаев встречается суправентрикулярная тахикардия. Эта патология сама по себе не вызывает опасений, но в сочетании с органическими болезнями сердца может способствовать развитию серьезных гемодинамических нарушений.
Суправентрикулярная тахикардия (СВТ) относится к общей группе аритмий и часто связана с болезнями сердечно-сосудистой системы. В редких случаях возникает первичная СВТ, которая сложно поддается медикаментозному лечению. В зависимости от локализации патологического очага различают четыре вида суправентрикулярной тахикардии, среди которых в 6-10% случаев встречается суправентрикулярная тахикардия по типу ре-энтри.
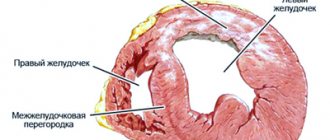
СВТ известна еще как предсердная тахикардия, поскольку эктопические очаги при этой разновидности аритмии локализуются суправентрикулярно, то есть в предсердиях.
Довольно сложно между собой различаются типы СВТ, поскольку имеют много сходного. Тем не менее с помощью инструментальных методов диагностики и тщательного объективного осмотра больного можно поставить правильный диагноз и назначить соответствующее лечение.
Видео Тахикардия
Что такое суправентрикулярная тахикардия?
Суправентрикулярная тахикардия (СВТ) — это тип нарушения сердечного ритма (аритмия) или учащенное сердцебиение, при котором сердце бьется слишком быстро.
Нормальное сердцебиение вызывается электрическим импульсом, проходящим через сердце. Электрический импульс возникает в синусовом узле (также называемом синоатриальным узлом), чаще всего расположенном в верхней части правого предсердия. Электрические сигналы проходят через ткани сердца в нижние камеры сердца, называемые желудочками. Электрический импульс заставляет верхние камеры (предсердия) и нижние камеры (желудочки) сердца регулярно и последовательно биться.
При суправентрикулярной тахикардии серия ранних ударов в предсердии ускоряет сердечный ритм. Быстрое сердцебиение (аритмия) не позволяет желудочкам заполняться достаточным количеством крови, потому что электрический сигнал заставляет сердце работать слишком быстро.
Если у человека СВТ, сердце может биться от 140 до 250 ударов в минуту, тогда как обычно он бьет от 60 до 100 раз в минуту (во время покоя).
Причины суправентрикулярной тахикардии
Большинство людей с суправентрикулярной тахикардии не имеют каких-либо серьезных проблем с сердцем или состоянием здоровья, которые к нему приводят.
СВТ может быть вызвано такими факторами, как:
- принятие каких-либо видов лекарств;
- употребление большого количества алкоголя;
- кофеин;
- курение;
- употребление запрещенных вещество, таких как кокаин.
Однако у некоторых людей суправентрикулярная тахикардия (СВТ) возникает из-за того, что в сердце имеется дополнительное электрическое соединение, с которым они рождаются. Это называется синдромом Вольфа-Паркинсона-Уайта (WPW-синдром).
Другие факторы, которые могут увеличить риск возникновения СВТ, включают:
- сердечно-сосудистые заболевания (кардиомиопатия);
- ишемическая болезнь сердца;
- операция на сердце;
- гиперфункция щитовидной железы (гипертиреоз);
- заболевание легких, такое как хроническая обструктивная болезнь легких (ХОБЛ);
- болезнь клапанов сердца;
- проблемы с сердцем, которые были с рождения (врожденный порок сердца).
Клинические варианты и частота возникновения суправентрикулярных тахикардий у детей
Суправентрикулярные (наджелудочковые) тахикардии (СВТ) составляют 95% от всех тахикардий у детей и чаще носят пароксизмальный характер. В большинстве случаев СВТ не являются жизнеопасными нарушениями ритма, но могут сопровождаться жалобами на резкое ухудшение самочувствия, иметь выраженную клиническую картину.
Под термином «суправентрикулярная тахикардия» понимают три и более последовательных сокращений сердца с частотой, превышающей верхнюю границу возрастной нормы у детей и более 100 уд./мин у взрослых, если для возникновения и поддержания тахикардии требуется участие предсердий или атриовентрикулярного (АВ) соединения.
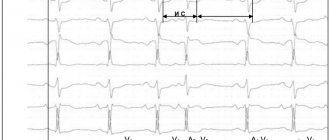
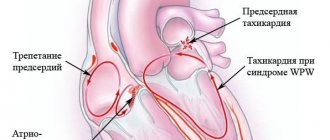
К СВТ относят тахикардии, возникающие выше бифуркации пучка Гиса, а именно — в синусовом узле, миокарде предсердий, АВ-соединении, стволе пучка Гиса, исходящие из устьев полых вен, легочных вен, а также связанные с дополнительными проводящими путями.
Суправентрикулярные тахикардии являются частой формой нарушения ритма сердца у детей и взрослых. Распространенность пароксизмальных СВТ в общей популяции составляет 2,25 случая на 1000 человек, при этом в год возникает 35 новых случаев на каждые 100 000 населения [1]. Частота встречаемости СВТ у детей по данным различных авторов значительно варьирует и составляет от 1 случая на 25 000 детей до 1 случая на 250 детей [2, 3].
В практической деятельности удобно пользоваться клинико-электрофизиологической классификацией СВТ, в которой систематизированы отдельные нозологические формы тахикардий с указанием их локализации, электрофизиологического механизма, различных подтипов и вариантов клинического течения [4].
Клинико-электрофизиологическая классификация суправентрикулярных тахикардий у детей:
I. Клинические варианты СВТ:
1. Пароксизмальная тахикардия:
- устойчивая (длительность приступа 30 с и более);
- неустойчивая (длительность приступа менее 30 с).
2. Хроническая тахикардия:
- постоянная;
- постоянно-возвратная.
II. Клинико-электрофизиологические виды СВТ:
1. Синусовые тахикардии:
- cинусовая тахикардия (функциональная);
- хроническая синусовая тахикардия;
- синоатриальная реципрокная тахикардия.
2. Предсердные тахикардии:
- очаговая (фокусная) предсердная тахикардия;
- многоочаговая или хаотическая предсердная тахикардия;
- инцизионная предсердная тахикардия;
- трепетание предсердий;
- фибрилляция предсердий.
3. Тахикардии из АВ-соединения:
- атриовентрикулярная узловая реципрокная тахикардия: — типичная; — атипичная;
- очаговая (фокусная) тахикардия из АВ-соединения: — постоперационная; — врожденная; — «взрослая» форма.
4. Тахикардии c участием дополнительных проводящих путей (синдром Вольфа–Паркинсона–Уайта (WPW), атриофасцикулярный тракт и др. дополнительных путей проведения (ДПП)):
- пароксизмальная ортодромная АВ реципрокная тахикардия с участием ДПП;
- хроническая ортодромная АВ реципрокная тахикардия с участием «медленного» ДПП;
- пароксизмальная антидромная АВ реципрокная тахикардия с участием ДПП;
- пароксизмальная АВ реципрокная тахикардия с предвозбуждением (с участием нескольких ДПП).
По характеру течения тахикардии делятся на пароксизмальные и хронические. Пароксизмальная тахикардия имеет внезапное начало и окончание приступа. Приступы тахикардии считают устойчивыми, если они продолжаются более 30 секунд, и неустойчивыми, если их продолжительность составляет менее 30 секунд. Клиническая картина пароксизмальной тахикардии достаточно разнообразна. У детей первого года жизни во время приступа тахикардии может наблюдаться беспокойство, вялость, отказ от кормления, потливость во время кормления, бледность. У детей младшего возраста приступы тахикардии могут сопровождаться бледностью, слабостью, потливостью, сонливостью, болями в грудной клетке. Кроме того, дети достаточно часто эмоционально и образно описывают приступы, например как «сердце в животике», «прыгающее сердце» и т. д. Дети школьного возраста обычно могут рассказать о всех клинических проявлениях приступа тахикардии. Часто приступы тахикардии провоцируются физической и эмоциональной нагрузкой, однако могут возникать и в покое. На вопрос о частоте ритма сердца во время приступа тахикардии дети и их родители обычно отвечают, что пульс «не сосчитать», «не поддается подсчету». Иногда приступы тахикардии протекают с выраженной клинической картиной, сопровождаются слабостью, головокружением, потемнением в глазах, синкопальными состояниями, неврологической симптоматикой. Потеря сознания возникает у 10–15% детей с СВТ, обычно сразу после возникновения пароксизма тахикардии или во время длительной паузы ритма после его прекращения.
Хроническая тахикардия не имеет острого начала и окончания приступа, она затягивается на длительное время и может длиться годами. Хронические тахикардии разделяют на постоянные (непрерывные) и постоянно-возвратные (непрерывно-рецидивирующие). О постоянном характере тахикардии говорят, если она составляет большую часть времени суток и представляет собой непрерывную тахикардическую цепь. При постоянно-возвратном типе тахикардии ее цепи прерываются периодами синусового ритма, однако тахикардия также может занимать значительную часть времени суток. Такое деление хронической тахикардии на две формы несколько условно, однако имеет определенное клиническое значение, т. к. чем больше времени суток занимает тахикардия и чем больше при этом частота сердечного ритма, тем выше риск развития у ребенка вторичной аритмогенной кардиомиопатии и прогрессирующей сердечной недостаточности. Достаточно часто хронические формы СВТ протекают без отчетливой симптоматики и диагностируются уже после появления первых признаков сердечной недостаточности.
В большинстве случаев при СВТ комплексы QRS узкие, но при аберрантном проведении импульса могут расширяться. Частота сердечных сокращений (ЧСС) во время тахикардии зависит от возраста детей. У новорожденных и детей первых лет жизни ЧСС во время пароксизмальной тахикардии обычно составляет 220–300 уд./мин, а у детей более старшего возраста — 180–250 уд./мин. При хронических формах тахикардии ЧСС обычно несколько меньше и составляет 200–250 уд./мин — у детей первых лет жизни и 150–200 уд./мин — в более старшем возрасте.
Наиболее часто СВТ приходится дифференцировать с функциональной синусовой тахикардией, которая обычно является нормальным физиологическим ответом на физическую и эмоциональную нагрузку вследствие увеличения симпатических влияний на сердце. В то же время синусовая тахикардия может сигнализировать о серьезных заболеваниях. Она является симптомом и/или компенсаторным механизмом следующих патологических состояний: лихорадки, артериальной гипотонии, анемии, гиповолемии, которые могут быть результатом инфекции, злокачественных процессов, ишемии миокарда, застойной сердечной недостаточности, эмболии легочной артерии, шока, тиреотоксикоза и других состояний. Известно, что частота сердечного ритма имеет прямую зависимость от температуры тела, так, при повышении температуры тела у ребенка старше двух месяцев на 1 °C частота сердечного ритма увеличивается на 9,6 уд./мин [5]. Синусовая тахикардия провоцируется различными стимуляторами (кофеин, алкоголь, никотин), применением симпатомиметических, холинолитических, некоторых гипотензивных, гормональных и психотропных лекарственных средств, а также рядом токсических и наркотических веществ (амфетамины, кокаин, «экстази» и др). Функциональная синусовая тахикардия обычно не требует специального лечения. Исчезновение или устранение причины синусовой тахикардии в большинстве случаев приводит к восстановлению нормальной частоты синусового ритма. Иногда у детей возникает хроническая синусовая тахикардия, при которой частота синусового ритма не соответствует уровню физического, эмоционального, фармакологического или патологического воздействия. Крайне редко регистрируется синоатриальная реципрокная тахикардия, обычно имеющая неустойчивое пароксизмальное течение.
Предсердные тахикардии у детей чаще носят хронический характер и трудно поддаются медикаментозной терапии, могут привести к появлению застойной сердечной недостаточности, являются самой частой причиной развития вторичной аритмогенной кардиомиопатии. Поэтому, несмотря на относительно небольшую частоту встречаемости, предсердные тахикардии являются серьезной проблемой детской аритмологии. Самый частый вариант предсердной тахикардии — это очаговая (эктопическая) предсердная тахикардия, которая составляет 15% от всех СВТ у детей до одного года и 10% — в возрасте от одного до пяти лет [6].
Очаговая предсердная тахикардия представляет собой относительно регулярный предсердный ритм с частотой, превышающей верхнюю возрастную норму, обычно в пределах 120–300 в минуту. При этом на ЭКГ регистрируются частые зубцы Р несинусового происхождения, располагающиеся перед комплексами QRS. Морфология зубцов P зависит от локализации очага тахикардии. При одновременном функционировании нескольких предсердных источников ритма возникает многоочаговая (многофокусная) предсердная тахикардия. Эта достаточно редкая форма тахикардии хорошо известна под названием «хаотическая предсердная тахикардия». Хаотическая предсердная тахикардия представляет собой нерегулярный предсердный ритм с непрерывно меняющейся частотой от 100 до 400 сокращений в минуту с вариабельным АВ-проведением предсердных импульсов с частотой также нерегулярного желудочкового ритма 100–250 уд./мин. Трепетание предсердий представляет собой правильный регулярный предсердный ритм, обычно с частотой 250–450 сокращений в минуту. При типичном трепетании предсердий на ЭКГ вместо зубцов P регистрируются «пилообразные» волны F с отсутствием изолинии между ними и с максимальной амплитудой в отведениях II, III и aVF. Инцизионные (постоперационные) предсердные тахикардии возникают у 10–30% детей после коррекции врожденного порока сердца (ВПС), при которых проводились хирургические манипуляции в предсердиях. Инцизионные тахикардии могут появляться как в раннем послеоперационном периоде, так и через несколько лет после операции. Они являются серьезной проблемой и во многом определяют смертность после хирургических вмешательств на сердце. Достаточно редко у детей возникает фибрилляция предсердий, которая представляет собой хаотическую электрическую активность предсердий с частотой 300–700 в минуту, при этом на ЭКГ регистрируются различные по амплитуде и конфигурации волны f без изолинии между ними. Фибрилляция предсердий приводит к уменьшению сердечного выброса из-за выпадения предсердной систолы и собственно аритмии. Еще одна грозная опасность фибрилляции предсердий — это риск возникновения тромбоэмболических осложнений.
С АВ-соединением связано возникновение двух различных по электрофизиологическому механизму и клиническому течению тахикардий: АВ узловой реципрокной тахикардии и очаговой тахикардии из АВ-соединения. Пароксизмальная АВ узловая реципрокная тахикардия составляет 13–23% от всех СВТ [2, 6]. Причем заболеваемость этой формой тахикардии увеличивается с возрастом — от единичных случаев у детей младше двух лет до 31% от всех СВТ у подростков [6, 7]. В основе возникновения данной тахикардии лежит разделение АВ-соединения на зоны быстрого и медленного проведения импульса, которые называют «быстрым» и «медленным» путями АВ-соединения. Эти пути формируют круг re-entry, и в зависимости от направления движения импульса различают типичную и атипичную формы АВ узловой реципрокной тахикардии. Очаговая тахикардия из АВ-соединения связана с возникновением очагов патологического автоматизма или триггерной активности в области АВ-соединения и встречается достаточно редко.
Самым частым вариантом СВТ у детей во всех возрастных группах является пароксизмальная АВ реципрокная тахикардия с участием дополнительного АВ-соединения (ДАВС), которая является клиническим проявлением синдрома WPW. Этот вид тахикардии в половине случаев возникает именно в детском возрасте, составляет до 80% от всех СВТ у детей в возрасте до одного года и 65–70% — в более старшем возрасте [6, 8].
При ортодромной АВ реципрокной тахикардии импульс антероградно (от предсердий к желудочкам) проводится через АВ-узел, а ретроградно (от желудочков к предсердиям) возвращается через ДПП. На ЭКГ регистрируется тахикардия с узкими комплексами QRS. У детей первого года жизни частота сердечного ритма во время тахикардии обычно составляет 260–300 уд./мин, у подростков меньше — 180–220 уд./мин. Приступы тахикардии могут начинаться как в покое, так и быть связаны с физической и эмоциональной нагрузкой. Начало, как и окончание приступа, всегда внезапное. Клиническая картина определяется возрастом ребенка, частотой сердечного ритма, длительностью приступов. При более редком варианте — антидромной АВ реципрокной тахикардии антероградно импульс проводится по ДПП, а возвращается через АВ-узел. При этом на ЭКГ регистрируется тахикардия с широкими, деформированными комплексами QRS.
Мы проанализировали частоту встречаемости различных видов тахикардий у 525 детей с СВТ, обследованных за период 1993–2010 гг. в отделении хирургического лечения сложных нарушений ритма сердца и электрокардиостимуляции СПб ГУЗ «Городская клиническая больница № 31» (таблица).
Патологические формы синусовой тахикардии были диагностированы у 25 (4,7%) детей, предсердные тахикардии — у 75 (14,3%) детей, тахикардии из АВ-соединения — у 163 (31,1%) детей, тахикардии с участием ДПП — у 262 (49,9%) детей. По характеру течения у 445 (84,8%) детей имелась пароксизмальная тахикардия, у 80 (16,2%) — хроническая тахикардия. Следует отметить, что функциональная синусовая тахикардия входит в классификацию СВТ, но не учитывается при анализе структуры СВТ из-за абсолютного превалирования над другими формами тахикардий, ведь она наблюдается у каждого ребенка с нормальной функцией синусового узла, например, во время физической активности или эмоциональной нагрузки.
У 257 (48,9%) детей имелся синдром WPW и как клиническое проявление его — пароксизмальная АВ реципрокная тахикардия с участием дополнительного АВ-соединения.
У 157 (29,9%) детей была диагностирована АВ узловая реципрокная тахикардия: у 149 — типичная форма, у 8 — варианты атипичной формы. У 6 (1,1%) детей имелась хроническая очаговая тахикардия из АВ-соединения.
У 75 (14,3%) детей наблюдались различные варианты предсердных тахикардий: хроническая очаговая предсердная тахикардия у 36 детей, пароксизмальная очаговая предсердная тахикардия — у 15 детей, инцизионная предсердная тахикардия — у 2 детей, фибрилляция предсердий — у 11 детей, трепетание предсердий — у 9 детей, хаотическая предсердная тахикардия — у 2 детей. У 2 (0,4%) детей имелась синоатриальная реципрокная тахикардия, у 23 (4,4%) — хроническая синусовая тахикардия.
Учитывая, что в Санкт-Петербурге подавляющее число детей с тахикардиями проходило обследование в нашем центре, можно представить примерную эпидемиологическую ситуацию в городе по СВТ. В Санкт-Петербурге проживает 800 тыс. детей. В год обращалось примерно 32 ребенка с новыми случаями СВТ, что составило 1 случай на 25 000 детей.
С 2000 г. по 2010 г. в течение каждого года первичное обследование проходили от 14 до 28 детей с синдромом WPW (в среднем 19,4 ± 4,2 ребенка) и от 8 до 16 детей с пароксизмальной АВ узловой реципрокной тахикардией (в среднем 10,7 ± 2,8 ребенка). Из расчета на детское население Санкт-Петербурга в год выявлялось в среднем 2 новых случая синдрома WPW и 1 случай пароксизмальной АВ узловой реципрокной тахикардии на 80 000 детей.
Таким образом, суправентрикулярные тахикардии у детей имеют множество клинико-электрофизиологических вариантов. Первое место по частоте встречаемости занимает синдром WPW, второе — пароксизмальная АВ узловая реципрокная тахикардия, третье — предсердные тахикардии. По данным нашего исследования суправентрикулярные тахикардии у детей имели следующую структуру: по локализации возникновения: 4,7% — синусовые тахикардии, 14,3% — предсердные тахикардии, 31,1% — тахикардии из АВ-соединения, 49,9% — тахикардии с участием ДПП; по клиническому течению: 84,8% — пароксизмальные тахикардии, 15,2% — хронические тахикардии. Пароксизмальная АВ реципрокная тахикардия с участием дополнительного АВ-соединения (синдром WPW) составила 48,9% от всех СВТ и 57,8% от пароксизмальных форм СВТ. Систематизация различных форм тахикардий у детей имеет большое клиническое значение, так как позволяет ориентироваться в их разнообразии и помогает провести последовательный дифференциальный диагноз. Точная верификация типа тахикардии играет определяющую роль в прогнозировании течения заболевания, выборе антиаритмической терапии и оценке эффективности и безопасности катетерной аблации.
Литература
- Orejarena L. A., Vidaillet H. J., DeStefano F. et al. Paroxysmal supraventricular tachycardia in general population // J. Am. Coll. Cardiol. 1998. Vol. 31, № 1. P. 150–157.
- Ludomirsky A. Garson A. Supraventricular tachycardia // Pediatric Arrythmias: Electrophysiology and Pacing. Ed. by P. C. Gillette, A. Garson. Philadelphia, WB Saunders, 1990. P. 380–426.
- Bauersfeld U., Pfammatter J.-P., Jaeggi E. Treatment of supraventricular tachycardias in the new millennium — drugs or radiofrequency catheter ablation? // Eur. J. Pediatr. 2001. V. 160. P. 1–9.
- Кручина Т. К., Васичкина Е. С., Егоров Д. Ф. Суправентрикулярные тахикардии у детей: учебно-методическое пособие. Под ред. проф. Г. А. Новика. СПб: СПбГПМА, 2011. 60 с.
- Hanna C., Greenes D. How much tachycardia in infants can be attributed to fever? // Ann. Emerg. Med. 2004. V. 43. P. 699–705.
- Ko J. K., Deal B. J., Strasburger J. F., Benson D. W. Supraventricular tachycardia mechanisms and their age distribution in pediatric patients // Am. J. Cardiol. 1992. Vol. 69, № 12. P. 1028–32.
- Кручина Т. К., Егоров Д. Ф., Гордеев О. Л. и др. Особенности клинического течения пароксизмальной атриовентрикулярной узловой реципрокной тахикардии у детей // Вестник аритмологии. 2004. № 35, прилож. B, с. 236–239.
- Rodriguez L.-M., de Chillou C., Schlapfer J. et al. Age at onset and gender of patients with different types of supraventricular tachycardias // Am. J. Cardiol. 1992. Vol. 70. P. 1213–1215.
Т. К. Кручина*, **, кандидат медицинских наук Г. А. Новик***, доктор медицинских наук, профессор Д. Ф. Егоров*, ****, доктор медицинских наук, профессор
*НИЛ хирургии ари, **СПб ГУЗ «Городская клиническая больница № 31», ***СПбГПМА, ****НИЦ СПб ГМУ им. академика И. П. Павлова, Санкт-Петербург
Контактная информация об авторах для переписки
Признаки и симптомы суправентрикулярной тахикардии
Суправентрикулярная тахикардия не всегда вызывает симптомы. Если у вас есть какие-либо симптомы, они могут приходить и уходить, и их продолжительность будет меняться. Продолжительность может быть какая угодно, от нескольких минут до нескольких месяцев. Часто суправентрикулярная тахикардия начинается, а потом резко заканчивается.
Во время СВТ человек может испытывать:
- учащенное сердцебиение (неприятное ощущение, вызванное сильным и быстрым биением сердца);
- головокружение;
- боль в груди;
- обморок, который редко встречается при с СВТ.
Также могут наблюдаться симптомы сердечной недостаточности (усталость, одышка, похолодание рук и ног, акроцианоз), если эпизод СВТ длится более 24 часов, прежде чем пациент получит медицинскую помощь. Это особенно встречается у новорожденных и младенцев, которые не могут передать ощущение сердцебиения.
Симптомы СВТ у детей неуловимы и часто связаны с плохим кормлением, рвотой или общим снижением уровня активности и бдительности ребенка.
Суправентрикулярная тахикардия практически никогда не вызывает внезапной смерти. Однако, если наблюдаются какие-либо из симптомов, обязательно обратитесь к врачу общей практики.
Советы специалиста
В профилактике приступов НЖТ важную роль играет устранение причины. Поэтому я настоятельно рекомендую своим пациентам бросить курить, ограничить употребление кофе, алкоголя, избегать сильного стресса и чрезмерных физических нагрузок. Также необходимо провести обследование на предмет выявления заболевания, которое могло спровоцировать развитие аритмии, и его грамотное лечение (ИБС, ХСН, диффузный токсический зоб и т. д.). Важно помнить, что тахикардия является либо нормальной реакцией организма на стресс, либо симптомом поражения сердца. Для этого важен факт наблюдения за собой и своим ритмом. Если вы замечаете повышение частоты приступов, запишитесь на консультацию к врачу, предварительно для себя отметив, в каких состояниях появляется тахикардия.
В тех случаях, когда очевидной связи нет, доктор порекомендует вам пройти обследования. Первоочередным шагом в решении проблемы патологической тахикардии будет избавление от любых факторов, способных вызвать ее у здорового человека, то есть, стрессов. Сохраняйте спокойствие и берегите себя – важный совет в лечении нарушений ритма.
Диагностика СВТ
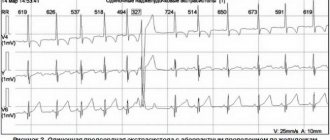
Суправентрикулярная тахикардия подозревается, когда врач или медсестра регистрирует учащенное сердцебиение (>200) во время приступа. Чтобы подтвердить диагноз, врач может выполнить электрокардиограмму (ЭКГ). Электрокардиограмма — это тест, который регистрирует электрическую активность сердца. Эхокардиограмма или «эхо» также могут быть выполнены в кабинете кардиолога. Это вид ультразвукового исследования, который делает динамичные снимки сердца.
ЭКГ, эхокардиограмма и физический осмотр обычно являются нормой, если их проводят после прекращения тахикардии (учащенного сердцебиения), поэтому важно получить ЭКГ во время симптомов. Если это невозможно, пациента можно отправить домой с монитором Холтера или другим монитором сердца, который можно использовать для непрерывной регистрации сердечного ритма в течение не менее 24 часов. Точная ЭКГ позволит поставить правильный диагноз и подобрать соответствующее лечение.
Врач может также направить вас или ребенка к электрофизиологу, кардиологу, который имеет дополнительное образование и подготовку по диагностике и лечению нарушений сердечного ритма.
Лечение суправентрикулярной тахикардии
Лечение суправентрикулярной тахикардии направлено на контроль сердечного ритма и частоты сердечных сокращений. Какое назначат лечение будет зависеть от симптомов. Никакого лечения может и не потребоваться вообще; иногда симптомы прекращаются самостоятельно.
Если СВТ вызван приемом лекарств, врач может проверить это. Если СВТ вызвано основным состоянием здоровья (болезнью), врач сосредоточит лечение на нем.
Вагальные маневры
Люди более старшего возраста могут научиться выполнять вагальные маневры, пытаясь замедлить или остановить эпизод учащенного сердцебиения. Вагальные маневры могут включать:
- задержку и возобновление дыхания (маневр Вальсальвы);
- погружение лица в ледяную воду (рефлекс погружения);
- кашель.
Маневр Вальсальвы — предполагает, что вы ложитесь на спину и дуете в шприц в течение 15 секунд. Это увеличивает давление в груди, что вызывает замедление частоты сердечных сокращений.
Медикаментозное лечение
Если симптомы появляются внезапно, врач может назначить антиаритмические препараты, в виде таблеток или внутривенного введения. Они направлены на то, чтобы вернуть сердечный ритм в норму. Существуют различные виды лекарств, которые могут это делать, в том числе бета-блокатор, блокаторы кальциевых каналов и другие антиаритмические препараты, такие как аденозин.
Абляция
В то время как дети с суправентрикулярной тахикардией обычно перерастают аритмию, взрослые обычно нет. В зависимости от возраста человека, тяжести и частоты симптомов, кардиолог может порекомендовать процедуру катетерной абляции для окончательного устранения СВТ.
Во время абляции в главные кровеносные сосуды на ногах вставляются несколько крупных капельниц (маленькие пластиковые трубки). Затем в них пропускают катетеры (тонкие трубки), и продвигают их по венам к сердцу. Электрические сигналы от катетеров помогают обнаружить дополнительное электрическое соединение, которое затем может быть разрушено и устранено. Процедура занимает несколько часов, и большинство пациентов возвращаются домой в тот же день.
После успешного лечения с помощью абляции у человека не должно быть никаких эпизодов суправентрикулярной тахикардии.
Если у ребенка СВТ, ему, возможно, придется часто посещать кардиолога. Дети с суправентрикулярной тахикардией должны посещать кардиолога один или два раза в год для назначения лекарств и последующего прохождения электрокардиограммы. Тем не менее, детям старшего возраста и взрослым, которые прошли успешную процедуру абляции, может не потребоваться постоянные последующее наблюдения.
Оказание первой помощи
Приступ тахикардии может пройти сам по себе или от него можно избавиться в домашних условиях, не обращаясь к специалисту.
Однако значительное ухудшение состояния здоровья пациента вызывает необходимость в срочной квалифицированной врачебной помощи.
Самостоятельное купирование приступов необходимо проводить с осторожностью во избежание усугубления состояния больного
Купирование приступов легко устраняется с помощью вагусных проб – механических приемов воздействия на блуждающий нерв, вызывающих рефлекторную реакцию других органов и систем и снижающих интенсивность сердечных сокращений.
При выявлении тахикардии, которая не угрожает состоянию здоровья пациента и приступы которой могут быть купированы без вмешательства специалиста, врачом разъясняется принцип выполнения вагусных проб.
В процессе процедуры следует:
- Массировать каротидный синус.
- Надавливать на закрытые глаза.
- Задержать дыхание и опустить лицо в воду, содержащую ледяные кубики.
- Натуживаться с сопутствующим глубоким выдохом.
- Выполнять приседания при натуживании.
- Вызвать искусственную рвоту и кашлевой рефлексы (путем надавливания на корень языка).
Длительность процедуры зависит от времени достижения пациентом нормального состояния и может продолжаться от 30 секунд до нескольких минут. При необходимости не исключается возможность их повторения.
На сегодняшний момент воздействие на каротидный узел и глаза используются редко.
Применение данных методов запрещено при:
- выраженном болевом синдроме в грудине;
- одышке;
- резком чувстве слабости;
- пониженном артериальном давлении;
- бессознательном состоянии;
- побледнении или синюшности кожных покровов;
- непроизвольном сокращении мышц;
- нарушенной чувствительности и двигательной активности рук или ног.
Вышеперечисленные проявления могут свидетельствовать о тяжелых заболеваниях (инфарктах, инсульте, отеке легких) и требуют незамедлительного вызова скорой помощи.
Вагусные пробы также противопоказаны при подозрении на:
- тромбоэмболию легочной артерии;
- острое нарушение кровообращения головного мозга;
- острый коронарный синдром;
- поражение аорты атеросклерозом.
В результате после проведения процедур симптомы патологии должны исчезнуть, ритм сердца восстановиться.
Для устранения приступов также можно прибегнуть к успокаивающим средствам (настойке пустырника или валерьяны, валокордину, диазепаму) в дозировке, указанной в инструкции к препарату.
Самостоятельное избавление от приступов суправентрикулярной тахикардии при помощи лекарственных средств должно проводиться под контролем врача
Пациент подлежит госпитализации при:
- потере сознания;
- гемодинамических отклонениях;
- проявлениях ишемии.
Если приступ тахикардии произошел впервые и был купирован без врачебной помощи, в дальнейшем следует пройти необходимые обследования и исключить возможность появления каких-либо заболеваний.
Прогноз суправентрикулярной тахикардии
Прогноз определяется типом суправентрикулярной тахикардии, вызвавшим ее заболеванием, частотой и длительностью приступов, наличием или отсутствием осложнений во время эпизодов приступа, состоянием сократительного миокарда (тяжелые поражения миокарда предрасполагают к развитию острой сердечной или сердечно-сосудистой недостаточности, внезапной аритмической смерти, ишемии миокарда и т.п.).
Небольшой риск внезапной смерти есть обычно только при определенном типе СВТ, называемый синдромом Вольфа-Паркинсона-Уайта.
Прогноз у больных с «первичным» СВТ обычно благоприятен: большинство больных в течение многих лет или десятилетий сохраняют полную или частичную трудоспособность, хотя полное спонтанное излечение наблюдается редко.
Симптомы
Суправентрикулярная тахикардия всегда ощущается человеком субъективно и сопровождается беспокойством. Он становится тревожным, постоянно прислушивается к происходящему внутри, отстраняется от внешнего окружения.
Типичные симптомы:
- повышенная возбудимость и утомляемость;
- головокружения;
- беспричинные головные боли, а также – в ногах и животе.
Характерны и внешние признаки:
- астеничность;
- недостаточная масса тела;
- бледная кожа.
Часто причиной нарушения работы сердечно-сосудистой системы является вегетососудистая дистония. У детей с хронической тахикардией более чем в половине случаев диагностировались неврологические проблемы: беспричинные головные боли, фобии, заикания, нервные тики и пр. Они более тревожны, агрессивны, проявляется нестабильное эмоциональное состояния. Это создает препятствия для их адаптации в социуме. Даже обычные жизненные ситуации, наподобие похода к врачу или знакомство с новыми людьми, вызывает у них острый дискомфорт.
Запущенная хроническая тахикардия порождает снижение сократительной способности сердечной мышцы и последующую сердечную недостаточность. По поводу причин этого заболевания существуют разные версии. Одна из авторитетных – органические изменения в сердечной мышце. Им могут предшествовать такие события:
- интоксикации;
- инфаркт миокарда;
- нарушение коронарного кровообращения;
- артериальная гипертензия;
- ревматизм; пороки сердца, ишемическая болезнь, миокардит;
- перенесенные операции на сердце.
Острые интоксикации способны стать началом развития хронической СВТ, хотя изначально вызывают ее пароксизмальную форму. Она проявляется в одном или нескольких симптомах. К ним относятся:
- дрожание рук;
- спутанная речь;
- временный паралич;
- обморок или близкие к нему состояния.