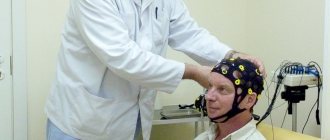
Чреспищеводная электрокардиостимуляция
– неинвазивная процедура, направленная на получение записи биологических потенциалов с внешней поверхности сердца, используя при этом специальный пищеводный электроды и регистрационную аппаратуру.
Проведение специальных видов стимуляции для изучения электрофизиологических свойств проводящей системы, миокарда предсердий и желудочков. Выявление субстратов аритмии, их локализации и электрофизиологических характеристик. Контроль лекарственной и/или нефармакологической терапии.
Ненвазивное электрофизиологическое исследование сердца (ЧПЭФИ)
Опыт применения ЧПЭС в кардиологии насчитывает более 30 лет.
В нашей стране первое сообщение о применении ЧПЭС у больных с ишемической болезнью сердца появилось в научной медицинской литературе более 10 лет назад.
За этот период времени отношение к любому методу исследования уже носит устойчивый характер, а возможности самого метода хорошо изучены.
Следует сказать, что отношение кардиологов к методу ЧПЭС в течение этого времени менялось в зависимости от развития самой кардиологии и технических возможностей применяемых стимуляторов.
Повышенный интерес к этому методу в настоящее время обусловлен с одной стороны, бурным развитием самой кардиологии, как науки, в частности ее аритмологии, а также появлением современных стимуляторов с хорошими техническими характеристиками, позволяющими производить исследование с минимальными неприятными ощущениями для больного.
Применение ЧПЭФИ помогает решить три основные задачи:диагностика, лечение
(терапевтическое, подбор антиаритмических препаратов) и
прогнозирование
во многих клинических ситуациях.
Область применения ЧПЭС в кардиологии
У больных ишемической болезнью сердца:
1) диагностика коронарной недостаточности; 2) определение степени (функционального класса) коронарной недостаточности, 3) диагностика безболевой ишемии миокарда; 4) выделение группы больных с ишемической болезнью сердца (ИБС), имеющих высокий риск внезапной сердечной смерти; 5) подбор оптимальной эффективной дозы антиангинального препарата и наиболее рационального приема его в течение суток; 6) выделение группы больных, которым наиболее целесообразно проведение коронароангиографии и последующего оперативного лечения ИБС; 7) верификация крупноочаговых рубцовых изменений миокарда у больных с синдромом WPW;  одновременная регистрация эхокардиограммы по программе стресс ЭхоКГ при проведении дозированной частотной нагрузки при ЧПЭС позволяет диагности¬ровать скрытые формы коронарной и миокардиальной недостаточности.
одновременная регистрация эхокардиограммы по программе стресс ЭхоКГ при проведении дозированной частотной нагрузки при ЧПЭС позволяет диагности¬ровать скрытые формы коронарной и миокардиальной недостаточности.
У больных с нарушениями ритма сердца:
1) оценка функции синусового узла: — диагностика синдрома слабости синусового узла (СССУ); — диагностика функциональной дисфункции синусового узла (чаще всего связанной с повышенной активностью п.Vagus) — оценка функционального состояния миокарда перед установкой постоянного эндокардиального кардиостимулятора;
2) оценка функции атриовентрикулярного (AB) узла;
3) дифференциальная диагностика пароксизмальных суправентрикулярных тахиаритмий с помощью метода провокации тахиаритмий и последующей регистрацией пищеводной электрограммы (ПЭ);
4) диагностика и изучение электрофизиологических свойств дополнительных, аномальных путей проведения (пучок Кента и пучок Джеймса); — диагностика синдрома преждевременного возбуждения желудочков в случае функционирования п. Кента или п. Джеймса; — диагностика пароксизмальных тахиаритмий при синдроме Вольфа-Паркинсона-Уайта (ВПУ) или Клерка-Леви-Кристеску (CLC), Лауна-Ганонга-Левина (LGL); — выделение группы больных синдромом ВПУ и мерцательной аритмии угрожаемых по развитию фибрилляции желудочков;
5) подбор оптимальной эффективной дозы противоаритмического препарата: — для купирования пароксизма тахиаритмии; — для профилактики возникновения пароксизма тахиаритмии; — выявление аритмогенного эффекта препарата;
6) купирование пароксизмальных суправентрикулярных тахиаритмий (кроме мерцательной аритмии);
7) поддержание необходимой частоты сердечного ритма (ЧСС) во время проведения операции в случае исходной брадикардии;
8] изучение электрофизиологических свойств суправентрикулярной зоны: предсердий, АВ-узла, дополнительных путей проведения (рефрактерные периоды структур);
9) регистрация тахизависимой экстрасистолии и внутрижелудочковых блокад;
ЧПЭС имеет широкий спектр применения от амбулаторно-поликлинических, до стационарных подразделений. Метод для клиницистов в их клинической деятельности наиболее доступен и менее обременителен для больного.
Диагностические возможности ЧпЭФИ ограничиваются стимуляцией левого предсердия. В ряде случаев, может быть достигнута стимуляция левого желудочка, но для этого необходимо подавать напряжение с амплитудой 30-60 В (мА), что практически невозможно без применения наркоза.
в начало страницы
Информация для пациентов.
Чреспищеводное электрофизиологическое исследование (ЧПЭФИ) проводится только по назначению врача.
Пациентам с приступами тахикардии (частый пульс) показано данное исследование, если у них возникают эпизоды частого сердцебиения, которые не удается зарегистрировать на ЭКГ.
В ходе исследования провоцируется приступ тахикардии, который регистрируется и анализируется. В результате не только подтверждается, документируется наличие тахикардии, но и определяется ее вид. Это является важным моментом в дальнейшем лечении пациента, а также в определении показаний для радикального лечения тахикардии – проведения радиочастотной абляции очага тахикардии.
Важно знать — большинство тахикардий в настоящее время можно полностью вылечить. Но для этого сначала необходимо убедиться, что они действительно имеются, поставить диагноз, для чего и выполняется чреспищеводное электрофизиологическое исследование.
Пациентам с брадикардиями (редкий пульс) проведение ЧПЭФИ может дать дополнительную информацию, полезную для клинической оценки заболевания и выбора метода лечения. В данном случае во время исследования проводится оценка функции синусового узла, который является источником нормального ритма сердца. А также выполняется оценка проведения импульса по сердцу через атриовентрикулярный узел. Обычно на ЧПЭФИ направляются пациенты, у которых выявлен редкий пульс по данным ЭКГ и суточного мониторирования сердечного ритма.
ЧПЭФИ проводится следующим образом:
Исследование выполняется в специально оборудованном кабинете с использованием современного автоматизированного комплекса «Astrocard-Polysystem EP/L» (Москва, Россия) и биполярного электрода ПЭДСП-2 фирмы СКБ МЭТ (Каменецк-Подольский, Украина). Это оборудование по праву считается наиболее удобным и информативным для проведения исследования.
Чреспищеводное электрофизиологическое исследование выполняется строго натощак. Перед исследованием необходима отмена антиаритмических препаратов, т.к. они изменяют электрофизиологические параметры сердца. Сколько времени нельзя принимать лекарства – должен сказать врач, поскольку это зависит от вида препарата.
Для проведения исследования вводится специальный электрод в пищевод. Обычно электрод вводится через один из носовых ходов, реже через рот. Далее электрод присоединяется к комплексу для проведения ЧПЭФИ. При правильной установке электрода его кончик располагается в пищеводе на уровне сердца.
В основе исследования лежат анатомические особенности расположения пищевода, представляющего собой полую спавшуюся трубку, тесно прилегающую к задней поверхности левого предсердия и отчасти левого желудочка. Слизистая оболочка пищевода обладает сравнительно низкой болевой чувствительностью. С кончика электрода записывается специальная – чреспищеводная — ЭКГ, на которой хорошо видны те процессы, которые трудно оценить на обычной ЭКГ. После правильной установки электрода осуществляется протокол чреспищеводной электростимуляции сердца. Он включает в себя пошаговое выполнение различных режимов стимуляции для определения электрофизиологических параметров сердца. Для этого по электроду наносятся короткие серии электрических импульсов. Обычно наносимые импульсы имеют амплитуду 12-25 мА при длительности 10 мс. Во время стимуляции пациенты могут ощущать покалывание и небольшое жжение за грудиной, но сильных болевых ощущений при правильном проведении процедуры не бывает. Во время эпизодов стимуляции пациента просят не глотать.
При проведении исследования у части пациентов проводится тест с внутривенным введением атропина. Вопрос о необходимости этого теста решается в процессе исследования, исходя из получаемых результатов.
После получения всех данных оформляется протокол исследования. Обычно все исследование с оформлением результатов занимает 30-60 минут.
Имеются противопоказания для проведения чреспищеводного электрофизиологического исследования:
- невозможность введения электрода в пищевод (высокий рвотный рефлекс);
- заболевания пищевода (опухоли, стриктуры, дивертикулы, эзофагит, варикозное расширение вен и другие);
- фибрилляция предсердий на момент обследования, устойчивая АВ блокада III степени;
- недостаточность кровообращения II б – III ст.;
- протезы клапанов;
- острые инфекционные заболевания.
За годы успешной работы докторами нашего отделения хирургического лечения аритмий и ЭКС приобретен уникальный опыт проведения исследований не только у взрослых, но и у детей.
Выполняют ЧПЭФИ, а также программируют электрокардиостимуляторы (ЭКС) доктора:
- Ивашкова Ирина Юрьевна — врач-кардиолог,
- Шупан Емилия Дмитриевна – к.м.н. врач-кардиолог,
- Пушкарёва Ирина Алексеевна – врач-кардиолог.
Запись на исследования осуществляет медсестра-координатор Зуева Зинаида Васильевна по телефону (812) 24-600-14 (с 09:00 до 16:00 в будние дни).
Применение ЧПЭС при нарушениях ритма сердца
Применение ЧПЭС при нарушениях ритма сердца было обосновано в результате быстрого развития аритмологии и исходя из ее проблем.
Применение ЧПЭС у этой категории больных решило многие проблемы суправентрикулярных аритмий и полноценно заменило собой такой метод исследования как внутрисердечное электрофизиологическое исследование (ЭФИ).
Поэтому, показания для ЭФИ в настоящее время сужены и могут быть определены следующими состояниями:
1 Уточнение диагноза и подбор терапии у бальных с желудочковыми тахикардиями. 2. Синкопальные состояния, неясной этиологии. 3. Перед проведением хирургического лечения аритмий. 4. Перед имплантацией кардиостимулятора или кардиовертера-дефибриллятора больным с тахиаритмиями. 5. Для проведения криодеструкции аномальных путей проведения в случае их правостороннего прохождения. 6. Больные с синдромом WPW и пароксизмальной мерцательной аритмией, протекающей с потерей сознания и угрозой трансформации в фибрилляцию желудочков.
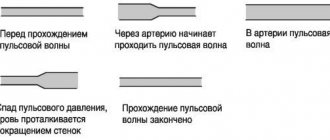
Рис. Чреспищеводная электрограмма, биполярная запись
Начиная исследование по программе нарушения ритма с помощью метода ЧПЭС, врач, проводящий его, должен быть уверен что все подготовлено на случай проведения реанимационных мероприятий: дефибриллятор подготовлен и включен, есть необходимый набор реанимационных лекарств и средств.
Кроме того, врач проводящий исследование, должен быть хорошо подготовлен по таким дисциплинам как клиническая кардиология с аритмологией, клиническая электрокардиография, знать электрофизиологию миокарда, вопросы неотложной кардиологии и реанимации.
Следует особенно подчеркнуть, что исследование ЧПЭС по программе нарушений сердечного ритма должно проводится обязательно в присутствии как минимум двух медицинских работников — врача и медсестры, прошедшей специальную подготовку.
ЧПЭС может проводится с диагностической и лечебной целью. В случае диагностического исследования должны отменяться все противоаритмические препараты.
Рис. А. Парной стимуляцией предсердий вызван пароксизм АВ реципрокной ортодромной тахикардии. RP’-интервал на ЧПЭГ меньше 1/2 RR-интервала и = 120 мс. Б. Купирование пароксизма парной стимуляцией.
в начало страницы
Оценка коронарного кровообращения методом ЧПЭС
Данная программа стимуляции является той основой с чего вообще начался метод ЧПЭС, как один из нагрузочных тестов (нагрузка ритмом) в кардиологии.
Применение программы стимуляции позволяет постепенно и дозированно увеличивать частоту сокращений желудочков с постоянной оценкой изменений конечной части желудочкового комплекса по монитору и при записи ЭКГ.
Применение ЧПЭС с целью оценки коронарного кровообращения позволяет кардиологу решать ряд важных задач:
1. устанавливать сам факт наличия у больного ишемической болезни сердца (ИБС) и ее форм, в частности, определять безболевую ишемию миокарда; 2. определять степень коронарной недостаточности; 3. определять оптимально эффективную дозу антиангинального препарата и кратность его приема; 4. выделять группу больных ИБС с тяжелой коронарной недостаточностью, которым настоятельно рекомендуется проведение коронароангиографии и возможным оперативным лечением ИБС; 5. определять прогноз и тактику ведения больных ИБС, после перенесенного инфаркта миокарда; 6. выделять группу больных ИБС, имеющих высокий риск внезапной сердечной смерти с целью проведения профилактического лечения; 7. проводить дифференциальную диагностику постинфарктного кардиосклероза у больных с синдромом Вольфа-Паркинсона-Уайта; 8. выявление скрытых форм нарушений ритма и проводимости; 9. при динамическом проведении ЧПЭС у одного и того же больного ИБС косвенно судить о скорости прогрессирования коронарного атеросклероза и эффективности проводимого лечения.
Кроме противопоказаний общего характера, проведение ЧПЭС по программе оценки коронарного кровообращения нецелесообразно в следующих случаях:
1. при наличии стойкой полной блокады левой ножки пучка Гиса; 2. при регистрации на ЭКГ-покоя явного (манифестирующего) синдрома преждевременного возбуждения желудочков, обусловленного функционированием пучка Кента; 3. у больного ИБС с 3 4 функциональным классом; 4. у больного с впервые возникшей стенокардией в течение первых 4-х недель и у больного с нестабильной стенокардией; 5. в течение первых 3-х недель неосложненного инфаркта миокарда; 6. при выраженной гипертрофии миокарда левого желудочка с вторичными изменениями конечной части желудочкового комплекса на ЭКГ. ЧПЭС проводится по назначению лечащего врача через 2 часа после еды на фоне отмены коронароактивных препаратов в случае диагностического исследования. При этом необходимо согласие больного на проведение ЧПЭС, регистрация ЭКГ-покоя и эхокардиограммы (ЭхоКГ).
Программа стимуляции с целью оценки коронарного кровообращения довольно проста. После получения устойчивого ритма кардиостимулятора, превышающего собственную частоту ритма сердца на 20 имп./мин., проводят непрерывную ступенчатую стимуляцию. Длительность каждой ступени 1 минута.
При отсутствии изменений р конце ступени частоту стимуляции повышают на 10-20 имп./мин. до достижения максимальной частоты 160 имп/мин. По истечении каждой ступени стимуляции проводят оценку коронарного кровообращения по изменениям сегмента ST на ЭКГ.
Если после достижения максимальной частоты (160 имп./мин.) ишемических изменений на ЭКГ не наблюдается, то время стимуляции продлевается до 2 минут, после чего проводится окончательная оценка проведенного исследования. Считается нецелесообразным проводить оценку коронарного кровообращения при частоте стимуляции более 160 имп./мин., т.к. при этом значительно возрастает количество ложноположительных результатов, что отчасти связано с так называемым постдеполяризационным синдромом.
Постдеполяризационный синдром выражается в возникновении на ЭКГ депрессии сегмента ST и инверсии зубца «Т» после прекращения высокой частоты желудочков. Хорошо известно развитие этого синдрома после купирования пароксизма желудочковой тахикардии.
При отсутствии у больного верифицированной ИБС данный синдром свидетельствует о нарушениях процессов реполяризации желудочков не связанное с ухудшением коронарного кровообращения.
в начало страницы
Осложнения при проведении ЧПЭС
Следует сразу оговориться, что пароксизмальные нарушения ритма, которые прежде рассматривались как осложнение метода ЧПЭС в настоящее время таковыми не являются.
Связано это с быстрым развитием аритмологии и изменением представлений. Однако, при этом необходимо иметь в виду, что врач, проводящий исследо¬вание, может столкнуться с двумя проблемами:
1. при проведении ЧПЭС врач сознательно пытается спровоцировать пароксизм суправентрикулярной тахиаритмии, используя различные режимы стимуляции, т. е. индукция тахикардии является целью самого исследования. Вряд ли эту ситуацию следует рассматривать как осложнение метода;
2. при проведении ЧПЭС, индукция тахикардии является неожиданностью для врача, проводящего исследование и возникает впервые в жизни больного. Пароксизм тахикардии может возникнуть при использовании любого режима стимуляции. В данной ситуации вопрос решается не однозначно, а в зависимости от конкретной формы пароксизма.
Сам факт возможности провокации тахикардии говорит о том, что в сердце больного сформировались все необходимые предпосылки для реализации механизма повторного входа и нужен лишь пусковой механизм для возникновения тахикардии.
Этим пусковым механизмом и явилась ЧПЭС Однако, этот же пароксизм может возникнуть и самостоятельно при возникновении определенных условий — чаще всего появление суправентрикулярной экстрасистолы в определенную фазу сердечного цикла. Таким образом, провокация тахикардии впервые в жизни больного подтверждает лишь то, что может с ним случится в будущем и в определенной степени помогает врачу скорректировать лечение с учетом этого факта.
Следует учитывать и конкретную форму спровоцированного пароксизма, исходя из сложности лечения и возможных осложнений данного пароксизма. Так, пароксизм узловой АВ-тахикардии или пароксизм реципрокной АВ-тахикардии у больного с синдромом WPW (ортодромный или антидромный вариант) достаточно легко купируются С помощью метода ЧПЭС и как правило не требуют внутривенного введения лекарств (не надо забывать и о возможности купировать данные пароксизмы с помощью вагусных проб).
Индукция впервые в жизни больного пароксизма мерцательной аритмии требует в дальнейшем применения лекарственных препаратов для ее купирования, т. к. метод ЧПЭС не купирует мерцательную аритмию.
Провокация у больного впервые в жизни мерцательной аритмии зачастую свидетельствует либо о критической дилатации предсердий, либо о выраженных дистрофических изменениях в миокарде предсердий [после перенесенного миокардита или хронической алкогольной интоксикации) после чего сохранение синусового ритма становится сложновыполнимой задачей.
Особое внимание следует уделять развитию двух форм пароксизмальной тахиаритмии — желудочковой тахикардии и мерцательной аритмии у больного с синдромом WPW, которые при их развитии бесспорно должны рассматриваться как осложнение метода, связанные в свою очередь с возможной ошибкой в проведении исследования.
Данные ситуации должны быть подробно рассмотрены и изучены, для избежания их повторения в будущем. Провокация желудочковой тахикардии методом ЧПЭС трудновыполнимая задача в силу многих обстоятельств. Необходимо помнить, что при воздействии на предсердия ЧПЭС может спровоцировать развитие желудочковой тахикардии только опосредованно через сочетание двух неблагоприятных факторов — ухудшение коронарного кровообращения и электрическую нестабильность желудочков.
Зная об этом, врач должен быть особенно осторожен, когда при появлении значимой ишемической депрессии сегмента ST появляется желудочковая экстрасистолия высоких градаций (по Лауну) — частая, спаренная, ранняя. В этой ситуации исследование должно быть немедленно прекращено, а выявленные нарушения отражены и подчеркнуты в протоколе исследования как опасные в плане развития пароксизма желудочковой тахикардии, а сам больной должен рассматриваться как угрожаемый по внезапной сердечной смерти. Таким образом, ситуация с развитием пароксизма желудочковой тахикардии при проведении ЧПЭС может и должна находиться под контролем, главное чтобы об этом знал врач, проводящий исследование.
Осложнения метода ЧПЭС
, с которыми может столкнуться врач, проводящий исследование следующие:
1. Введение пищеводного электрода в трахею, вместо пищевода.
Это осложнение обычно случается у врачей, которые только начинают самостоятельно проводить исследование ЧПЭС и связано как правило с их торопливостью при введении зонда в пищевод. Это осложнение крайне редко возникает при неторопливом введении зонда в момент проглатывания слюны, когда происходит подъем надгортанника и закрытие трахеи.
При попадании зонда в трахею у больного возникает резкое удушье, кашель, покраснение лица — зонд должен быть немедленно удален, а повторное введение зонда только через несколько минут после прекращения описанных симптомов. Крайне в редких случаях ошибочное введение зонда в трахею не сопровождается выраженными реакциями со стороны больного и стимуляция проводится из трахеи. В нашей практике мы наблюдали одного такого больного (в прошлом альпиниста, заслуженного мастера спорта).
Для избежания подобных случаев необходимо обращать внимание на крайне низкую амплитуду зубца «Р» на пищеводной электрограмме в начале исследования, а также появление кашля при включении стимуляции.
2. Ощущение жжения в области пищевода, за грудиной.
Появление этих ощущений обязательно при включении стимуляции, а их отсутствие у больного должно быть связано с неисправностью аппаратуры. Степень ощущений больного обычно невысокая или легко переносимая. При выраженных ощущениях и отказе больного от исследования, исследование прекращают.
3. При проведении стимуляции больной ощущает боли в области спины, связанные С сокращением позвоночных мышц. При выраженных болях исследование прекращают.
4. При включении стимулятора происходит эффективная стимуляция диафрагмы, что сопровождается ритмичными ее сокращениями с той частотой, которую в данный момент времени дает стимулятор. Больной при этом ощущает частую икоту или одышку, а врач, проводящий исследование наблюдает частое сокращение диафрагмы, которое исчезает сразу же после выключения стимулятора.
Наиболее часто это осложнение встречается у больных гиперстенического телосложения или с ожирением, т. к, расположение сердца в грудной клетке у таких больных таково, что сердце практически лежит на высоко расположенной диафрагме и полюса пищеводного электрода при ЧПЭС расположены в непосредственной близости не только к предсердиям, но и к диафрагме. Как правило, исследование при появлении этого осложнения прекращается.
Прием, при котором пищеводный электрод советуют подтянуть вверх, удаляя тем самым полюса электрода от диафрагмы, редко дает положительный результат, т. к. удаляя зонд от диафрагмы, мы тем самым удаляем полюса электрода из зоны их оптимального расположения по отношению к левому предсердию, а это в свою очередь потребует увеличения силы тока и как результат — вновь возникновение эффективной стимуляции диафрагмы. Мы наблюдали больную у которой сокращение диафрагмы при ЧПЭС происходило при самом минимальном напряжении тока и уже из верхней части пищевода.
5. Застревание электрода в носу — наиболее неприятное осложнение при ЧПЭС, т. к. это травмирует больного и приводит к потере электрода.
Пищеводный электрод застревает в носу, как правило, в момент его извлечения, после прекращения исследования. Электрод застревает в области их полюсов, т. к. их диаметр больше диаметра самого зонда. Застревание электрода связано с травмированием слизистой носа и ее отеком при введении зонда. При невозможности извлечения электрода после применения сосудосуживающих капель в нос его извлекают следующим образом: удерживая специальным зажимом (применяется в ЛОР-кабинете) дистальную часть зонда через рот, перекусывают зонд возле крыльев носа и удаляют зонд через рот больного. Следует подчеркнуть, что это осложнение встречается только у врачей начинающих самостоятельно проводить ЧПЭС, которые зачастую забывают «золотое правило» — введение зонда через нос должно быть свободным и безболезненным для больного, а значит и атравматичным для слизистой носа. Вот почему анестезия слизистой носа не только не помогает, но и вредит при введении зонда, т. к. очень важно знать о болевых ощущениях при введении зонда.
В заключение изложения данной темы следует сказать, что при хорошем знании врачом, проводящим исследование, ЧПЭС, аритмологии, вопросов кардиологии, электрофизиологии миокарда — метод ЧПЭС является более безопасным по сравнению с другими методами функциональной диагностики, использующие в качестве нагрузки физические нагрузки или введение лекарственных препаратов.
в начало страницы
Электрофизиологическое исследование сердца — ЭФИ
Противопоказания
Такого рода исследования категорически запрещено проводить при следующих обстоятельствах:
- острое инфекционное заболевание или просто наличие лихорадки;
- инфаркт или инсульт в острой стадии;
- сильная стенокардия, возникшая впервые и прогрессирующая;
- при острой хирургической патологии;
- при тяжёлой хронической сердечной недостаточности или при острой её форме;
- наличие некоторых типов пороков сердца;
- при возникновении подозрений на наличие тромбоэмболии лёгочной артерии;
- заболевания пищевода;
- наличие аневризм сердца или аорты.
Правильная подготовка к процедуре
Для прохождения данной процедуры больного направляют после полного обследования кардиологом, аритмологом или кардиохирургом. Перед проведением ЭФИ лечащий врач проводит следующие исследования:
Пациент в первую очередь должен будет иметь при себе анализы на ВИЧ, гепатит, сифилис и на свёртываемость крови. Эти анализы необходимы, так как диагностирование по методу электрофизиологического исследования будет проходить в стационаре, и пациенту предстоит госпитализация.
- МРТ или КТ, эти обследования особенно необходимы, если у пациента наблюдаются обмороки, врач исключает наличие патологий головного мозга;
- УЗИ сердца;
- Суточное мониторирование по Холтеру;
- выписной эпикриз с обоснованием необходимости данной процедуры.
Кроме того, пациент должен и сам подготовиться к предстоящему обследованию. Для этого ему нужно будет:
- голодать 8 – 10 часов;
- уже за несколько дней перестать употреблять кофеин, алкоголь и сигареты;
- врач отменит применение любых медицинских препаратов.
Ход процедуры
Учитывая, что существует два типа исследования – инвазивный и неинвазивный, то и способов проведения процедуры будет два.
Методика проведения неинвазивного ЭФИ
Наиболее часто применяется неинвазивный метод обследования, при котором катетер с электродом вводится через нос или рот, что применяется несколько реже. Такой метод называют ещё чреспищеводное ЭФИ или ЧПЭФИ. Его проводят в отделениях функциональной диагностики, как правило, утром. Происходит обследование следующим образом:
- Предварительный замер артериального давления.
- Снятие ЭКГ.
- Врач объясняет проведение манипуляций и уточняет, что будет испытывать пациент при проведении обследования. В груди обычно возникает чувство жжения, и это является нормой.
- Все манипуляции обычно занимают порядка получаса.
- Через носовое отверстие или в редких случаях через рот врач вводит пациенту зонд с электродом, который подключён к специальным приборам. При помощи аппаратуры проводится стимуляция электрическими импульсами сердечной мышцы. Во время такой процедуры сердце начинает усиленно сокращаться, как при повышенных нагрузках. Все получаемые данные записываются.
- Производится запись электрограммы.
- Врач аккуратно извлекает катетер.
- Производится полный анализ снятой информации и делается заключение, которое отправляется лечащему врачу.
- Тахикардия, вызванная процедурой, пройдёт через некоторое время, но если дискомфорт будет ощущаться долго, то врач может осуществить медикаментозное лечение.
Методика проведения инвазивного ЭФИ
В тех случаях, если ЧПЭФИ не дало результатов или по каким-то причинам оно противопоказано, врач назначит проведение эндокардиального или эпикардиального ЭФИ.
Эндокардиальное ЭФИ
Перед проведением процедуры пациента помещают в отделение кардиологии, кардиохирургии или кардиоаритмологии. Само эндоЭФИ делается в отделении рентгенохирургических методов диагностики. Пациенту вводится антиседативный препарат, и он доставляется в операционную. Производится местное обезболивание. В полной стерильности доктор делает надрез для введения катетера на бедренной или подключичной вене. В разрез вводится интродьюс (металлический или пластиковый проводник). По нему проводят зонд с электродом. Прохождение зонда наблюдают на экране. Это возможно за счёт имеющегося контрастного вещества. Зонд проводят до предсердия или желудочка. Врачом производится электростимулирование. При помощи компьютера все данные записываются.
Вся эта медицинская процедура длится примерно полчаса. Пациент не должен ощущать абсолютно никаких неприятных ощущений. После извлечения зонда на место его ввода накладывают тугую повязку
Эпикардиальное ЭФИ
Данное исследование проводят в кардиохирургическом отделении. Вся операция проходит под общим наркозом. Врач рассекает грудную клетку и получает доступ в перикардиальную полость. При помощи электродов врач производит стимулирование эпикарда. Все данные записываются, а затем рана ушивается. Обычно операция длится около часа и является самой тяжёлой из области обследования по методике ЭФИ.