Сердечно-сосудистые заболевания (ССЗ) – это одна из лидирующих причин смертности населения в современном мире. В 2021 году по данным Всемирной организации здравоохранения от этих болезней умерло в мире 17,9 миллионов человек, что составило около 30% от всех случаев смерти. При этом 7,4 миллиона человек умерли от ишемической болезни сердца (ИБС) и 6,7 миллиона человек — в результате инсульта, одной из причин которого является артериальная гипертензия (АГ).
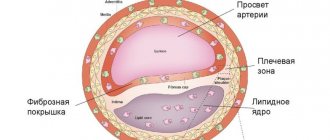
Самым опасным проявлением ИБС является инфаркт миокарда (некроз мышцы сердца), который происходит вследствие закупорки тромбом сосудов, кровоснабжающих сердце. Тромб образуется на поверхности атеросклеротической бляшки, которая суживает просвет кровеносного сосуда и состоит из холестерина и других соединений жиров, кальция, волокон соединительной ткани.
В случае, если атеросклеротическая бляшка образуется в сосудах, кровоснабжающих головной мозг, существует риск тромбоза сосудов мозга и гибели части ткани мозга (ишемический инсульт).
Что такое сердечно-сосудистые заболевания?
Сердечно-сосудистые заболевания представляют собой группу болезней сердца и кровеносных сосудов, в которую входят:
- ишемическая болезнь сердца – болезнь кровеносных сосудов, снабжающих кровью сердечную мышцу;
- болезнь сосудов головного мозга – болезнь кровеносных сосудов, снабжающих кровью мозг;
- болезнь периферических артерий – болезнь кровеносных сосудов, снабжающих кровью руки и ноги;
- ревмокардит – поражение сердечной мышцы и сердечных клапанов в результате ревматической атаки, вызываемой стрептококковыми бактериями;
- врожденный порок сердца – существующие с рождения деформации строения сердца;
- тромбоз глубоких вен и эмболия легких – образование в ножных венах сгустков крови, которые могут смещаться и двигаться к сердцу и легким.
Инфаркты и инсульты обычно являются острыми заболеваниями и происходят, главным образом, в результате закупоривания сосудов, которое препятствует току крови к сердцу или мозгу. Самой распространенной причиной этого является образование жировых отложений на внутренних стенках кровеносных сосудов, снабжающих кровью сердце или мозг. Кровотечения из кровеносного сосуда в мозге или сгустки крови могут также быть причиной инсульта. Причиной инфаркта миокарда и инсульта обычно является наличие сочетания таких факторов риска, как употребление табака, нездоровое питание и ожирение, отсутствие физической активности и вредное употребление алкоголя, повышенное кровяное давление, диабет и гиперлипидемия.
Наследственная предрасположенность
Наше тело состоит из триллионов клеток. Каждая клетка имеет ядро, содержащее генетическую информацию, которая делает вас уникальным. Эта информация содержится в хромосомах. Представьте, что хромосома похожа на клубок шерсти, а вы можете растянуть ее в одну длинную прядь, которая называется ДНК. В ДНК есть области, называемые генами. У каждого из нас имеется около 20 000 различных генов. Поскольку у каждой хромосомы есть две копии, то есть также две копии каждого гена (по одной от каждого родителя).
Каков характер наследования заболеваний сердечно-сосудистой системы в семьях? Каков риск повторения заболевания в семье, если один больной в ней уже есть?
На сегодняшний день известно, что в развитии большинства болезней задействованы наследственные факторы. С этой точки зрения заболевания сердца и сосудов не являются исключением. Многие из них (ишемическая болезнь сердца, атеросклероз, гипертоническая болезнь), являются мультифакторными
. Это означает, что в их формирование в равной степени вносят вклад как факторы внешней среды (например, экология) и образ жизни человека (например, тип питания и количество физической нагрузки), так и генетические (наследственные) факторы. Однако для детского возраста наиболее актуальными являются так называемые
моногенные
болезни, для возникновения которых достаточно мутации («поломки») всего в одном единственном гене. К ним относят, например, многие нарушения ритма сердца, такие как синдром удлиненного интервала QT (синдром Романо-Уорда или Джервелла Ланге Нильсена) или синдром укороченного интервала QT и другие. К моногенным заболеваниям сердца относятся также и гипертрофические кардиомиопатии.
Ген
(др.-греч. γένος – род) – это структурная и функциональная единица наследственности. Ген представляет собой участок ДНК, несущий информацию о последовательности определённого белка. Гены располагаются в хромосомах человека, каждая из которых представляет собой длинную молекулу ДНК. Все хромосомы, а также гены человека – парные: каждый ген присутствует в каждой клетке тела в количестве двух копий – по одной копии на каждой из идентичных (так называемых гомологичных) хромосом (Рис.1).
Рисунок 1. ДНК, гены и мутации («поломки») в генах.
У человека имеются 23 пары хромосом, 22 из которых называются аутосомами
и одинаковы у мужчин и женщин. А одна пара хромосом –
половые хромосомы
– различается у разных полов: у мужчин это хромосомы XY, а у женщин – XX.
В половых клетках человека находится половинный набор хромосом – не 46, а 23, каждая хромосома и каждый ген в половой клетке присутствует в единственной копии. У мужчин 2 вида половых клеток: либо с хромосомой Х, либо с хромосомой Y. У женщин все половые клетки помимо 22-х аутосом содержат хромосому Х.
Генотип
(genotype, от греч. genos — род и typos — отпечаток, форма, образец) – совокупность генов организма. В противоположность ему, совокупность всех внешних признаков организма (анатомических, функциональных и др.) составляет
фенотип
.
Наследственная патология сердечно-сосудистой системы может быть, как изолированной, так и входить в состав сложных генетических синдромов.
Генетический синдром
– это сочетание у пациента признаков поражения многих органов, объединенных общей генетической причиной. Например, редкое генетическое заболевание – синдром Марфана – вызывается мутациями в гене фибриллина 1 (FBN1), поражая при этом несколько систем органов. (Синдром Марфана) включает аномалии (особенности строения) костной системы в виде астенического телосложения с длинными «паучьими» пальцами, воронкообразной или килевидной грудной клеткой, аномалии (особенности строения) глаз — в виде вывиха хрусталика с потерей остроты зрения и сердечно-сосудистой системы в виде
пролапсов клапанов сердца, расширения корня аорты и легочной артерии
.
При наличии наследственного заболевания у ребенка в семье встает вопрос о риске повторения той же болезни у будущих детей этих родителей. В решении этого вопроса на помощь родителям приходит врач-генетик, который проводит медико-генетическое консультирование
супружеской пары, в ходе которого собирает родословную семьи, осматривает члена семьи с заболеванием, обследует членов семьи с помощью генетических тестов и определяет риск рождения повторения заболевания в семье, а также определяет возможные опции, которые позволят избежать повышенного риска.
Обследование членов семьи может показать, что у больного ребенка «поломка» в каком-либо гене возникла впервые в этой семье (de novo). В этом случае риск повторения болезни у будущих детей данной родительской пары минимален. Однако встречаются семьи, в которых заболевание встречается в нескольких поколениях. В этих семьях патология передаётся согласно определенным закономерностям, которые определяют риск рождения ребенка с заболеванием. Рассмотреть все возможные варианты наследования в рамках данной брошюры не представляется возможным, однако разберем все же наиболее часто встречающиеся в кардиологии типы наследования. Аутосомно-доминантные
заболевания проявляются у людей даже если «сломана» только одна из двух копий гена. Аутосомно-доминантные заболевания и признаки можно проследить во многих поколениях родословной по вертикали (Рис. 2).
Рисунок 2. Родословная при аутосомно-доминантном типе наследования: наследование заболевания по вертикали, от родителя любого пола потомку любого пола. Круги — лица женского пола, квадраты – мужского пола. Закрашены обозначения членов семьи с заболеванием.
Как определить генетический риск при аутосомно-доминантном наследовании? Поскольку член семьи с заболеванием имеет два типа половых клеток – со здоровой и «сломанной» копией гена, то риск передачи болезни его ребенку составляет 50% (Рис.3).
Рисунок 3. Наследование заболевания сердца, наследуемые по доминантному типу.
Аутосомно-доминантное наследование является наиболее часто встречающимся при кардиологических заболеваниях типом передачи заболевания в семье.
Аутосомно-рецессивные
заболевания и признаки проявляются только в том случае, если обе копии гена являются «сломанными». Члены семьи, у которых одна копия гена «сломанная», а вторая — здоровая, не имеют клинических проявлений такой болезни, но являются ее носителями. В родословной заболевание прослеживается по горизонтали в одном поколении у братьев или сестер (Рис. 4).
При аутосомно-рецессивных болезнях нередко можно выявить родственные связи между родителями.
Как рассчитать генетический риск при аутосомно-рецессивном наследовании? Возможные комбинации половых клеток родителей — носителей аутосомно-рецессивного заболевания (25% здоровых потомков с двумя здоровыми копиями гена, 50% клинически здоровых носителей одной «сломанной» и одной здоровой копии гена и 25% потомков с заболеванием и двумя «сломанными» копиями гена) приводят к вероятности рождения больного ребенка, равной 25%.
Рисунок 4. Родословная при аутосомно-рецессивном типе наследования: наследование заболевания по горизонтали. Родственный брак в родословной изображается двойной сплошной линией, соединяющей символы, изображающие супругов. Заштрихованы больные индивидуумы. Мать и отец больных детей – здоровые носители и имеют по одной здоровой и одной мутантной копии гена. Больным детям каждый из родителей передал по мутантной копии гена, вероятность такой одновременной передачи ребенку «сломанной» копии гена от обоих родителей – 25%.
Заболевания, сцепленные с хромосомой Х
и их характер наследования принято рассматривать отдельно из-за особенностей проявления болезни только у лиц определенного пола, его также принято делить на так называемые Х-сцепленное рецессивное и Х-сцепленное доминантное. Здесь мы рассмотрим наиболее часто встречающееся Х-сцепленное рецессивное наследование.
Поскольку мужчины имеют только одну хромосому Х, то все Х-сцепленные гены присутствуют у них только в одной копии. Т.е. в их клетках нет второй копии гена, расположенного на Х-хромосоме. В случае, если поломка располагается в этой единственной копии гена, то у мужчин, нет второй копии гена на X-хромосоме, которая могла бы скомпенсировать недостаток работы единственной «сломанной» копии. Х-сцепленные рецессивные болезни поэтому проявляются у мальчиков, а передаются в родословной здоровыми женщинами – носительницами. У женщин-носительниц присутствуют две хромосомы Х – одна со «сломанной», другая – со здоровой копией Х-сцепленного гена. Данный тип передачи в родословной иногда называют «диагональным» (Рис. 5).
Рисунок 5. Родословная при Х-сцепленном рецессивном типе наследования: диагональное наследование заболевания. При этом типе наследования болеют только мужчины (заштрихованы). Символ «круг с точкой внутри» обозначает женщину-носительницу мутации Х-сцепленного гена. Все женщины-носительницы болезни клинически здоровы, поскольку имеют одну здоровую копию гена хромосомы Х, которая компенсирует работу второй – мутантной – копии гена. У всех мужчин хромосома Х – единственная и, если она несет мутантную копию гена, то они однозначно больны. Женщины-носительницы передают своим сыновьям вместе с мутантной копией хромосомы Х заболевание с 50% вероятностью, у них также есть 50% шансов передать сыну здоровую хромосому Х.
Генетический риск при Х-сцепленном рецессивном наследовании: если носительница Х-сцепленной рецессивной мутации вступает в брак со здоровым мужчиной, то каждый их сын будет иметь 50%-й риск заболеть, а каждая дочь – 50%-ю вероятность быть носительницей.
Каковы факторы риска сердечно-сосудистых заболеваний?
Основными факторами риска болезней сердца и инсульта являются неправильное питание, физическая инертность, употребление табака и вредное употребление алкоголя.
Воздействие поведенческих факторов риска на человека может проявляться в виде повышения кровяного давления, повышения уровня глюкозы в крови, повышения уровня липидов в крови, а также избыточной массы тела и ожирения. Оценка этих «промежуточных факторов риска» может проводиться в учреждениях первичной медико-санитарной помощи, и они могут указывать на повышенный риск развития инфаркта миокарда, инсульта, сердечной недостаточности и других осложнений.
Доказано, что прекращение употребления табака, уменьшение потребления соли, потребление фруктов и овощей, регулярная физическая активность и предотвращение вредного употребления алкоголя снижают риск развития сердечно-сосудистых заболеваний. Кроме того, для снижения риска развития ССЗ и профилактики инфаркта и инсульта при диабете, повышенном кровяном давлении и повышенном уровне липидов может быть необходима лекарственная терапия. В целях усиления мотивации людей в отношении выбора и поддержания здоровых форм поведения необходима политика в области здравоохранения, обеспечивающая создание благоприятной среды для возможности здорового выбора и его приемлемости по стоимости.
Для того чтобы люди выбирали и поддерживали здоровые формы поведения, необходима политика по созданию окружающей среды, благоприятной для обеспечения здорового выбора, его доступности и приемлемости по стоимости.
Существует также целый ряд факторов, влияющих на развитие хронических болезней, или основополагающих причин. Они являются отражением основных движущих сил, приводящих к социальным, экономическим и культурным изменениям — это глобализация, урбанизация и старение населения. Другими определяющими факторами для ССЗ являются нищета, стресс и наследственные факторы.
Дислипидемия
Многочисленными исследованиями установлено, что одной из основных причин развития атеросклероза сосудов является нарушение жирового или липидного обмена, а именно повышение уровня холестерина (ХС) в крови. В ходе проведения одного из длительных исследований с наблюдением его участников в течение многих лет в США было установлено, что лица с уровнем ХС от 6,2 до 6,8 ммоль/л имели в два раза выше риск развития ИБС, чем лица с уровнем ХС ниже 5,2 ммоль/л. Если уровень ХС был выше 6,8 ммоль/л, то повышение риска было 3-х кратным.
Основными липидами, находящимися в плазме крови человека, являются свободные жирные кислоты, триацилглицериды, фосфолипиды и холестерин. Все липиды находятся в крови в связанной с белками форме в виде липопротеинов. Хиломикроны это самые крупные липопротеиновые частицы. Кроме того, различают липопротеины очень низкой плотности, липопротеины низкой плотности, липопротеины (а)- белковый комплекс богатый ХС, липопротеины высокой плотности.
Весомым доказательством связи состояния липидов крови и атеросклероза стали результаты международных исследований, установившие, что степень развития жировых полосок и бляшек в коронарных артериях сердца ассоциировалась с уровнем общего ХС и липопопротеинов очень низкой плотности.
Высокий уровень ХС в крови может быть проявлением наследственного заболевания – семейной гиперхолестеринемии. Частота данного заболевания в гетерозиготной форме высока и составляет 1 случай на 500 человек в популяции (при уровне ХС 7,5 -12,5 ммоль/л). А частота семейной гиперхолестеринемии в гомозиготной форме встречается намного реже и составляет 1 случай на 1 000 000 человек в популяции (при уровне ХС 15 — 30 ммоль/л). Для гомозиготной, самой тяжёлой формы этого заболевания, характерно развитие тяжёлого атеросклеротического поражения сосудов и его осложнений уже в детском возрасте, а именно на первом десятилетии жизни. Холестерин при этом откладывается не только в сосудах, но и под кожей, на сухожилиях, роговице глаза.
В целом, липидный обмен является сложным процессом, играющим одну из ведущих ролей, как в поддержании жизнедеятельности организма, так и в развитии ряда патологических состояний, одним из которых является атеросклероз. Если члены вашей семьи в возрасте до 45 лет уже перенесли инфаркты миокарда, вам следует определить уровень холестерина в крови не только у себя, но и у ваших детей. В норме уровень холестерина здорового человека не должен превышать 5,2 ммоль/л.
К методам коррекции нарушений липидного спектра крови относятся: диета с низким содержанием жиров, нормализация массы тела, повышение физической активности, а при необходимости также приём специальных лекарственных препаратов.
Каковы общие симптомы сердечно-сосудистых заболеваний?
Симптомы инфаркта и инсульта
Зачастую лежащая в основе заболевания болезнь кровеносных сосудов протекает бессимптомно. Инфаркт или инсульт могут быть первыми предупреждениями о заболевании. Симптомы инфаркта включают:
- боль или неприятные ощущения в середине грудной клетки;
- боль или неприятные ощущения в руках, левом плече, локтях, челюсти или спине.
Кроме того, человек может испытывать затруднения в дыхании или нехватку воздуха; тошноту или рвоту; чувствовать головокружение или терять сознание; покрываться холодным потом и становиться бледным. Женщины чаще испытывают нехватку дыхания, тошноту, рвоту и боли в спине и челюсти.
Наиболее распространенным симптомом инсульта является внезапная слабость в лице, чаще всего с какой-либо одной стороны, руке или ноге. Другие симптомы включают неожиданное онемение лица, особенно с какой-либо одной стороны, руки или ноги; спутанность сознания; затрудненную речь или трудности в понимании речи; затрудненное зрительное восприятие одним или двумя глазами; затрудненную походку, головокружение, потерю равновесия или координации; сильную головную боль без определенной причины, а также потерю сознания или беспамятство.
Люди, испытывающие эти симптомы, должны немедленно обращаться за медицинской помощью.
Что такое ревмокардит?
Ревмокардит — это повреждение сердечных клапанов и сердечной мышцы в результате воспаления и рубцевания, вызванного ревматической лихорадкой. Причиной ревматической лихорадки является аномальная реакция организма на стрептококковую инфекцию. Заболевание вначале обычно проявляется в виде ангины или тонзиллита у детей.
Ревматическая атака поражает, в основном, детей в развивающихся странах, особенно в условиях широко распространенной нищеты. Во всем мире с ревмокардитом связано почти 2% всех случаев смерти от сердечно-сосудистых заболеваний.
Симптомы ревмокардита
- Симптомы ревмокардита включают: нехватку дыхания, усталость, нерегулярные сердцебиения, боли в груди и потерю сознания.
- Симптомы ревматической атаки включают: повышенную температуру, боль и опухание суставов, тошноту, желудочные спазмы и рвоту.
Каким образом можно уменьшить бремя сердечно-сосудистых заболеваний?
Для профилактики сердечно-сосудистых заболеваний и борьбы с ними ВОЗ определила ряд «наиболее выгодных» или высокоэффективных с точки зрения затрат мероприятий, практически осуществимых даже в условиях низкой обеспеченности ресурсами. Они включают меры вмешательства 2 видов — для всего населения и индивидуальные меры, которые могут использоваться в сочетании друг с другом для снижения высокого бремени сердечно-сосудистых заболеваний.
Примерами мер, которые могут осуществляться для снижения ССЗ на общенациональном уровне, являются следующие:
- всесторонняя политика борьбы против табака;
- налогообложение с целью снижения потребления продуктов с высоким содержанием жиров, сахара и соли;
- строительство пешеходных и велосипедных дорожек для повышения уровня физической активности;
- стратегии, направленные на снижение вредного употребления алкоголя;
- обеспечение правильного питания детей в школах.
Для профилактики первых инфарктов миокарда и инсультов медико-санитарные меры индивидуального характера должны быть ориентированы на лиц со средним или высоким уровнем общего сердечно-сосудистого риска или тех, у кого отдельные факторы риска, такие как диабет, гипертония и гиперхолестеринемия, превышают уровни, рекомендованные для проведения лечения.
Первые меры (комплексный подход с учетом всех факторов риска) более эффективны с точки зрения затрат, чем вторые, и они способны значительно снизить частоту случаев сердечно-сосудистых нарушений. Этот подход практически осуществим в условиях низкой обеспеченности ресурсами, включая использование неврачебного медицинского персонала.
Для вторичной профилактики ССЗ у лиц с уже имеющимся заболеванием, включая диабет, необходимо проведение лечения с использованием следующих лекарственных средств:
- аспирин;
- бета-блокаторы;
- ингибиторы ангиотензинпревращающего фермента;
- статины.
Полученные положительные результаты, в основном, не связаны друг с другом, однако, если они применяются в сочетании с прекращением курения, можно предотвратить почти 75% повторных сосудистых нарушений. В настоящее время имеются значительные недостатки в осуществлении этих мер, особенно на уровне первичной медико-санитарной помощи.
Кроме того, для лечения ССЗ иногда требуются дорогостоящие хирургические операции. К ним относятся:
- аортокоронарное шунтирование;
- баллонная ангиопластика (при которой через артерию вводится небольшой баллонный катетер для восстановления просвета закупоренного сосуда);
- пластика и замена клапана;
- пересадка сердца;
- операции с использованием искусственного сердца.
Для лечения некоторых ССЗ требуются медицинские устройства. К таким устройствам относятся кардиостимуляторы, искусственные клапаны и заплаты для закрытия отверстий в сердце.
Деятельность ВОЗ
Под руководством ВОЗ в 2013 году все государства-члены (194 страны) достигли согласия в отношении глобальных механизмов для снижения бремени предотвратимых НИЗ, включая «Глобальный план действий по профилактике НИЗ и борьбе с ними на 2013-2020 годы». Этот план направлен на сокращение числа случаев преждевременной смерти от НИЗ на 25% к 2025 году с помощью 9 добровольных глобальных целей. 2 из этих глобальных целей непосредственно направлены на профилактику ССЗ и борьбу с ними.
Шестая цель Глобального плана действий в отношении НИЗ предусматривает снижение распространенности случаев повышенного кровяного давления в мире на 25%. Повышенное кровяное давление является одним из основных факторов риска сердечно-сосудистых заболеваний. Уровень распространенности повышенного кровяного давления (определяемого как систолическое и/или диастолическое давление ≥140/90 мм. рт.ст.) в мире среди лиц в возрасте 18 лет и старше в 2014 году составлял около 22%.
Для достижения этой цели необходимо снизить частоту случаев гипертонии путем осуществления общенациональных мер политики, направленных на борьбу с поведенческими факторами риска, включая вредное употребление алкоголя, отсутствие физической активности, избыточную массу тела, ожирение и высокий уровень потребления соли. Для раннего выявления и экономически эффективного ведения случаев гипертонии в целях профилактики инфаркта миокарда, инсульта и других осложнений необходим подход с учетом всех факторов риска.
Восьмая цель Глобального плана действий в отношении НИЗ предусматривает обеспечение, по крайней мере, для 50% людей, имеющих соответствующие показания, лекарственной терапии и консультирования (включая контроль гликемии) для профилактики инфаркта миокарда и инсульта. Профилактика инфаркта и инсульта с помощью комплексного подхода с учетом общего сердечно-сосудистого риска является более эффективной с точки зрения затрат мерой, чем проведение лечения на основе только пороговых значений отдельных факторов риска, и она должна являться частью базового пакета услуг для обеспечения всеобщего охвата медико-санитарной помощью. Для достижения этой цели потребуется укрепление основных компонентов системы здравоохранения, включая финансирование служб медицинской помощи для обеспечения доступа к основным технологиям здравоохранения и основным лекарственным средствам для лечения НИЗ.
В 2015 году страны приступят к установлению национальных целевых ориентиров и оценке достигнутого прогресса в отношении базовых показателей 2010 года, указанных в «Докладе о ситуации в области неинфекционных заболеваний в мире, 2014 год». Генеральная Ассамблея ООН проведет в 2021 году третье совещание высокого уровня по НИЗ для рассмотрения прогресса в достижении странами добровольных глобальных целей к 2025 году.
Правильное питание и образ жизни
Трансжиры это жиры, содержащие трансизомеры ненасыщенных жирных кислот. В природе они присутствуют в небольших количествах в мясе и молоке жвачных животных. Производят их из растительных масел методом специальной обработки — гидрогенизации: через нагретое до высоких температур жидкое растительное масло пропускают водород. В результате получается твердая, устойчивая к окислению жировая масса. На ее основе делают маргарины, кондитерские и кулинарные жиры, которые применяют для улучшения вкуса и продления срока хранения продуктов питания. Поскольку эти жиры дешевы и их очень удобно использовать, они есть практически во всех пищевых продуктах промышленного производства. Трансжиры так же могут образовываться при жарке во фритюре. Гидрогенизированные растительные жиры в последнее время часто вводятся в состав многих пищевых продуктов и при этом совершенно неоправданно рекламируются как диетические. Эти жиры ведут себя в организме человека, как самые настоящие жиры животного происхождения — увеличивают уровень холестерина и ускоряют процесс старения артерий. Этот тип жира используют для приготовления таких продуктов, как кукурузные хлопья, картофельные чипсы, применяют их в полуфабрикатах – пиццах, продуктах в кляре, в сдобе, печенье, конфетах.
При уменьшении содержания жиров в пище, важно, не исключить из рациона «здоровые для сердца» жиры (моно- и полиненасыщенные жиры) в основном содержащиеся в растительных жирах и продуктах моря (рыбий жир).
Как изменить соотношение жиров в рационе:
- Используйте масло и спреды (заменители масла) экономно
- Выбирайте постное мясо
- Используйте гриль, приготовление мясной пищи на пару или запекайте ее. Исключите «жарку».
- Заменить насыщенные жиры, такие как масло на ненасыщенные масла, такие как масло подсолнечное, рапсовое или оливковое
- Ограничьте потребление транс-жиров (например, маргарин) для приготовления пищи
- Ешьте жирную рыбу (например, сардины, макрель, свежий тунец, лосось)
Незаменимые жирные кислоты (Омега-3, Омега-6). Ранее известны, как витамин F. Витамин F важен для сердечно-сосудистой системы: препятствует развитию атеросклероза, улучшает кровообращение, обладает кардиопротекторным и антиаритмическим действием. Полиненасыщенные жирные кислоты уменьшают воспалительные процессы в организме, улучшают питание тканей. Незаменимые жирные кислоты содержатся в жирной рыбе. Для здоровья сердца необходимо съедать две порции рыбы в неделю, одна из которых должна быть жирной.
Станолы и стерины
Растительные стерины и станолы — это так называемые фитоэстеролы — незначительные по содержанию, но очень важные элементы клеточной оболочки растений. В небольшом количестве они содержатся в некоторых растительных маслах, орехах, зернах, бобах, фруктах и овощах. Растительные стерины и станолы способствуют снижению уровня холестерина в крови. Фитоэстеролы, добавляют в пищевые продукты — маргарины, майонезы, йогурты, апельсиновый сок, сухие завтраки, и многое другое. Эти обогащенные продукты могут быть полезны для людей с повышенным уровнем холестерина в крови. Клинические испытания показали, что при регулярном использовании, они могут снизить высокий уровень холестерина в крови.
Фрукты и овощи
Фрукты и овощи богаты многими важными питательными веществами, включая витамины С, Е, каротиноиды (антиоксиданты). Они могут помочь защитить сердце путем ограничения вредного воздействия холестерина на ткани организма. Что подтверждает необходимость ежедневного включения овощей и фруктов в рацион.
Цельнозерновые продукты и волокна
Исследования показали, что диеты, богатые по содержанию цельнозерновых могут уменьшить риск сердечно-сосудистых заболеваний на 30 процентов. Необходимо включать цельнозерновые продукты в каждый прием пищи, выбирая хлеб из непросеянной муки грубого помола и используя соответствующие сорта макарон и риса. Растворимые пищевые волокна, содержащиеся в овсе, бобовых, могут помочь снизить уровень холестерина — ЛПНП (липопротеинов низкой плотности). Эти продукты должны быть включены как часть общей здоровой сбалансированной диеты, по крайней мере, два-три раза в неделю. Соевый белок. Рекомендация диеты, которая включает в себя, по меньшей мере, 25 г сои в день, была связана с уменьшением холестерина и сердечнососудистых заболеваний. Соевые изофлавоны, в частности, снижают риск сердечнососудистых заболеваний, поскольку они подавляют рост клеток, которые образуются при закупорке артерий при атеросклерозе. Соевый белок также является отличной заменой мяса и доступен в удобной и вкусной форме во многих готовых блюдах. Еще один хороший источник белка соевое молоко и йогурт.
Отдых и релаксация
В то время как физические упражнения могут помочь понизить кровяное давление и укрепить сердце, отдых и релаксация может снизить уровень тревоги и улучшить реакцию на стресс. Всем нам приходиться сталкиваться, время от времени, с такими ситуациями как развод, тяжелая утрата, потеря работы или финансовые проблемы. Есть также повседневные события (пробки по дороге на работу, ссора с вашим партнером или несогласие с кем-то на работе), которые могут привести к стрессу — эти повседневные раздражения оказывают еще большее влияние, поскольку они являются постоянными. Способы справиться со стрессом — Ведите дневник — обратите внимание на стрессовые ситуации и то, как вы реагировали на них. Это поможет вам изменить реакцию на стресс в будущем — Сохраняйте положительный настрой: контролируйте свои чувства. Прислушайтесь к своим эмоциям. Замена негативных мыслей на позитивные поможет вам справиться со стрессовыми ситуациями более спокойно. — Научитесь расслабляться, обратите внимание на осанку, освойте технику йоги, массаж, медитацию и т.д. — Восстановите и отрегулируйте свой сон. Каждому человеку требуется разное количество часов сна, чтобы почувствовать себя отдохнувшим. Постарайтесь высыпаться каждую ночь.
Курение
Один из самых важных шагов, которые вы можете сделать, чтобы уменьшить риск заболевания сердца — бросить курить. Курильщики моложе 50 лет в пять раз чаще, чем некурящие умирают от ишемической болезни сердца. Отказ от курения снизит риск не только сердечно-сосудистых заболеваний, но и легочных заболеваний, таких как рак и хроническая обструктивная болезнь легких (ХОБЛ). Врач в помощь вам может назначить средства никотин заместительной терапии или, например, иглоукалывание.