Эхокардиография плода – это современный метод исследования сердца. Он осуществляется с помощью специального аппарата ультразвуковой диагностики, который оснащается специальными кардиологическими программами. С помощью данного метода можно своевременно выявить анатомические изменения в сердце, а также функциональное состояние крупных сосудов и перикарда: увеличение толщины стенок или расширение желудочков, а также предсердий, сократимость желудочков, наличие тромбов или жидкости в области перикарды или образование опухолей.
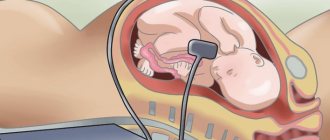
Особенность эхокардиограммы заключается в том, что данный метод позволяет обследовать внутреннее состояние сердца при помощи звуковых волн. Проводится указанное исследование при помощи многофункционального специального прибора, который носит название трансдюсер. Он устанавливается на различные области брюшной полости беременной и позволяет обследовать сердце и клапаны плода с различных позиций.
Метод эхокардиографии плода абсолютно безвреден. Он практически не имеет противопоказаний, поэтому может проводиться беременным женщинам неоднократно. Отраженный сигнал ультразвуковых волн передается в компьютерную систему и отображается на мониторе в виде ярких точек, которые затем сливаются в общее изображение исследуемого объекта.
Эхокардиография плода – это абсолютно безопасный метод, который не способен нанести вред ни матери, ни ее будущему ребенку. Аппараты нового поколения от известных производителей, такие как УЗИ аппарат iE33, позволяют детально обследовать еще нерожденных детей в самых разных условиях и при этом получать максимально точные результаты. Ультразвуковая диагностика дает врачам возможность на достаточно ранних сроках беременности выявить пороки развития сердца и точно поставить диагноз еще до появления ребенка на свет. Благодаря ей у больных детей появляется больше шансов на полноценную жизнь, так как нередко операции на сердце младенцам проводят сразу после рождения.
Сердце в жизни плода
Во время развития плода в сердце должны быть структуры, которые исчезают после рождения. В основном речь идет об овальном отверстии в межпредсердной перегородке, которое соединяет предсердия сердца во время беременности и артериальный проток Боталлы. Его присутствие — это физиологическое явление, которое обеспечивает правильное функционирование кровеносной системы у плода.
Оба отверстия закрываются только после родов. Преждевременное закрытие овального отверстия или протока Боталлы может привести к нарушению функции и работоспособности сердца. К счастью, эхокардиография плода может обнаружить эту аномалию.
Кровообращение плода и проток Боталлы
Пороки сердца плода — как и когда выявляются
Пороки клапанов плода могут остаться незамеченными и могут быть приобретены в конце беременности из-за гестационной инфекции.
Некоторые пороки сердца в утробе матери могут остаться незамеченными из-за небольшого размера сердца плода (около 10 мм при втором дородовом осмотре). Часто остаются незамеченными небольшие отверстия в перегородке, аномальный венозный дренаж или коарктация аорты.
Кроме того, на здоровье сердца влияют изменения давления в органе после рождения, а также степень закрытия определенных структур кровообращения плода — овальное отверстие, артериальный проток Боталла или венозный проток.
Легкие плода переполнены околоплодными водами, плод внутри матки не дышит, а кислород поступает через пуповину от матери. Следовательно, малое кровообращение у плода можно оценить только после рождения, когда ребенок впервые вздохнет.
Ограничения обследования связаны с небольшими размерами сердца плода при обследовании в период 19-24 недель беременности, а также с аппаратными возможностями аппаратов УЗИ — их разрешением и увеличением структур. Поэтому всем пациенткам рекомендуется провести дополнительное третье дородовое обследование ребенка на сроке 28-33 недель беременности. Тогда плод намного крупнее и определенные структуры, особенно сердце плода, лучше видны.
Норма и расшифровка результатов
Эхокардиогарфия плода относится к неизвазивным методикам диагностики, обладающим большой информативностью. Расшифровку эхокардиограммы может проводить только врач-кардиолог, так как самостоятельное изучение показателей не может прояснить полную картину исследования.
В любом заключении эхокардиограммы присутствует ряд обязательных показателей, значения которых отображают строение и функции сердечных камер. В заключении обязательно указываются параметры правого и левого желудочков, предсердий, межжелудочковой перегородки, состояния клапанов сердца и перикарда. С помощью специальных медицинских пособий установлены определенные нормы, отклонения от которых могут свидетельствовать о появлении различных патологий сердца.
В протоколе после данного обследования обязательно фиксируются следующие показатели:
- значение массы миокарда левого желудочка;
- значение миокарда левого желудочка;
- конечный систолический размер;
- короткая ось;
- длинная ось;
- конечно-диастолический объем левого желудочка;
- аорта;
- правое предсердие;
- левое предсердие;
- толщина миокарда межжелудочковой перегородки систологическое;
- движение миокарда;
- толщина миокарда межжелудочковой перегородки диастологическое;
- мильтральный клапан;
- аортальный клапан;
- фракция выброса;
- толщина стенки в диастолу;
- легочная артерия;
- ударный объем;
- диастолическая толщина стенки;
- диастолический размер.
Главными показателями, которые определяют нормальное развитие и функционирование сердечной мышцы, являются данные свидетельствующие о работе желудочков, а также о развитии перегородки между ними. Расшифровка данных после проведенного исследования может свидетельствовать о проявлении сердечной недостаточности либо о стенозе. Недостаточность развивается в том случае, когда створки клапана сердца, которые препятствуют обратному движению крови, не справляются со своими функциями, из-за этого кровь направляется в соседнюю камеру, а работа сердца становится менее эффективной. При стенозе отмечается уменьшение диаметра отверстия клапана, в результате чего ухудшается прокачивание крови.
Расшифровка эхокардиографии сердца обязательно включает в себя данные о сократимости миокарда, а также насосной функции левого желудочка в динамике, наличии рубцов, аневризмы, опухолей, тромбов, а также их размеров и воздействии на сократимость стенок. Кроме того, на основе проведенного исследования у врача появляется возможность достоверно оценить состояние и функциональные характеристики клапанов сердца, а также степень гипертрофии их стенок. Указанная методика позволяет исследовать кровоток через клапаны и крупные сосуды, а также обнаружить наличие и существующую степень обратного тока крови через клапаны.
Когда необходимо сделать ЭХО сердца
Хотя эхо-анализ сердца чрезвычайно полезен для выявления многих сердечно-сосудистых заболеваний, гинеколог назначает эхокардиографию плода в первую очередь, когда обнаруживает аритмию или подозревает, что у ребенка может быть порок сердца.
Риск пороков сердца у плода среди здоровых беременных женщин составляет примерно 4%. По этой причине каждой беременной женщине следует пройти полное обследование сердца плода. Риск кариологических проблем выше, в том числе у детей с повышенной прозрачностью шеи, аномальным кариотипом или генерализованным отеком. Это обследование следует проводить также при:
- диабете или гестационной гипертензии;
- фенилкетонурии или других хронических заболеваниях;
- аутоиммунных заболеваниях, такими как болезнь щитовидной железы Хашимото;
- заболеваниях соединительной ткани, системной волчанке;
- приеме противоэпилептических препаратов или других препаратов, используемых при хронических заболеваниях;
- отягощенной семейной истории пороков сердца или наличии ребенка с таким пороком;
- краснухе, вирусе Коксаки, токсоплазмозе, парвовирусе B19 или других инфекциях;
- возрасте от 35 лет;
- обременении семейными генетическими дефектами;
- резус-положительной крови у матери, а у отца ребенка отрицательной — резус-фактор (серологический конфликт).
Сахарный диабет у беременной
Показаниями к эхокардиографии также являются подозрение на генетический дефект плода, другие ранее выявленные дефекты плода и аномальные результаты ультразвукового исследования, то есть увеличение артериальной гипертензии и аномальные результаты биохимии.
Как выполняется ЭХО сердца плода
Эхо плода — это полностью безопасное, безболезненное и неинвазивное исследование. Для женщины оно практически не отличается от стандартного ультразвукового исследования, проводимого несколько раз во время беременности.
Сначала врач наносит на живот будущей мамы специальный гель, улучшающий прохождение УЗИ. Затем он прикладывает к коже головку ультразвукового аппарата. Генерируемый ультразвук отражает структуры сердца и кровь плода, текущую в сердце, а затем возвращается на устройство, где результат обрабатывается.
Таким образом, на мониторе будут показаны грудь и сердце ребенка. Врач может оценить структуру и функцию органа, а также проверить частоту сердечных сокращений. Оборудование также позволяет получать изображения кровотока через сердце (ультразвуковая допплерография). Благодаря этому обследование даже точнее стандартного УЗИ.
Эхокардиография обычно проводится между 19 и 24 неделями беременности, когда все структуры сердца развиты и хорошо видны. Это занимает от 15 минут до 1 часа, в зависимости от технических условий теста.
Также возможно сделать раннее эхо сердца плода на сроке 14-18 недель беременности, особенно у пациенток с аномальными результатами двойного теста, серологическим конфликтом, после амниоцентеза, инфекцией во время беременности. Полную оценку сердца плода следует провести повторно после 18 недель беременности.
Противопоказания к проведению исследования
Эхокардиография плода не является тем исследованием, которое может навредить состоянию здоровья беременной женщины или ее ребенка, поэтому противопоказаний к ее проведению на сегодняшний день не существует. Провести нормальную диагностику может лишь помешать деформация брюшной полости или серьезные изменения кожного покрова аллергического либо воспалительного характера, имеющиеся в области проведения исследования.
В современной медицине эхокардиографию плода подразделяют на несколько видов. Она может быть двухмерной, которая позволяет изучать анатомию основных структур сердца. Состояние створок, стенок и клапанов сердца можно исследовать с помощью М-режима эхокардиографии, а допплер-эхокардиография позволяет изучить и грамотно оценить гемодинамику и ритм сердца.
Описанная методика позволяет детально изучить скорость и направление кровотока, а также дает врачам возможность оценить степень сужения сосудов сердца и определить объем крови, которая выходит и возвращается к сердцу. Для максимально точного проведения эхокардиографии применяют УЗИ аппараты нового поколения, которые абсолютно безвредны для здоровья будущей матери и ее малыша.
В том случае, если во время проведения эхокардиографии у ребенка обнаружили серьезную патологию, тогда назначают повторное исследование через одну-две недели для исключения возможной врачебной ошибки. Иногда после проведенного исследования будущую маму направляют на более детальную консультацию к врачу-кардиологу, детскому хирургу и неонатологу.
Некоторые патологии сердца, выявленные у плода, могут исчезнуть самостоятельно еще до момента родов, поэтому на повторном исследовании отклонения от нормы иногда не обнаруживаются. На качество полученных снимков, полученных во время исследования, могут влиять такие факторы как расположение плода в утробе и вес матери, так как полным женщинам с большой жировой прослойкой провести диагностику намного сложнее.
Преимущества обнаружения пороков сердца на пренатальном этапе
В первую очередь, это дает время правильно подготовиться к родам, как по их течению, так и по месту рождения малыша. Малыш с диагностированным пороком сердца должен родиться в специализированном центре, где он будет находиться под профессиональным уходом.
Конечно, нельзя забывать, что современная медицина предлагает возможность внутриутробного лечения сердечно-сосудистых заболеваний у ребенка, например, вышеупомянутой аритмии или недостаточности кровообращения. Благодаря так называемой пренатальной кардиологии беременность не нужно прерывать задолго до положенного срока, и у ребенка есть шанс благополучно выжить до конца в лучших условиях — в животе матери.
Внутриутробное лечение сердечно-сосудистых заболеваний у ребенка
Благодаря дородовым обследованиям плод можно правильно лечить во время беременности и родить вовремя, избегая преждевременных родов.
Выводы
Таким образом, эхо сердца плода является основным кардиологическим обследованием беременных. Тест используется для оценки анатомии грудной клетки и сердца плода и его функционирования.
Во время обследования можно диагностировать отклонения в строении (пороки сердца) и функции сердца, а также аритмию. Информация, предоставленная этим тестом, может определить дальнейшее течение беременности и родов. Дети с пороками сердца должны рождаться в специализированных центрах, где им сразу после родов окажут профессиональную помощь.
ЗАПИСЬ НА ПРИЕМ
[contact-form-7 id=»296" title=»Без названия»]
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Отзывы
Екатерина, 25 лет При прохождении второго скрининга на 20-й неделе врач выявил дополнительную хорду. Гинеколог отправила пройти эхо кг, спустя 7 дней после УЗИ. Процедура заняла около 15 минут, после чего выдали заключение на руки. По результатам скрининга оказалось, что это особенность строения сердца, а так все параметры в норме.
Валентина, 36 лет Данный скрининг проходила на 24-й неделе беременности, поскольку относилась к группе риска (у меня сахарный диабет). Процедуру делала в специализированной платной клинике, где работает высококвалифицированный кардиолог. Мне сделали допплер эхокардиографию, она показала не только строение сердца, но и ток крови по артериям, ведущим к сердцу. По результатам пороков не выявлено.
Анна, 27 лет При прохождении УЗИ на 22-й неделе врач выявил дефект в межжелудочковой перегородке. Мне выписали направление на эхокардиографию, которую я прошла спустя 12 дней. По результатам скрининга диагноз подтвердился, у ребеночка определили малый мембранозный дефект ДМЖП. Меня поставили на учет к кардиологу, у которого я постоянно проходила обследование. Сразу после рождения дефект самопроизвольно закрылся, так как был небольшой в диаметре.