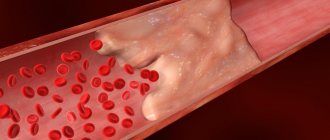
Тромбоз глубоких вен, наряду с тромбофлебитом подкожных вен и тромбоэмболией легочных артерий объединяют в единое понятие – венозные тромбоэмболические осложнения (ВТЭО).
Венозный тромбоз – острое заболевание, характеризующееся образованием тромба в просвете вены с более или менее выраженным воспалительным процессом и нарушением тока крови. Наличие воспалительного компонента в зоне тромбоза определяет другое название этой болезни – тромбофлебит.
Большинство флебологов, понимая условность подобного деления венозного тромбоза, пользуется термином «тромбофлебит» для обозначения поражения подкожных вен (при котором ярко выражены симптомы воспаления), а термином «тромбоз», «тромбоз глубоких вен», «флеботромбоз» — для обозначения поражения глубоких вен.
Тромбоз глубоких вен (ТГВ) – заболевание, негативно отражающееся не только на системе венозного и лимфатического возврата, но и ухудшающее функцию сердечно-сосудистой системы в целом.
Если не предпринимать активных действий к устранению данной патологии, дальнейшее течение патологического процесса принимает стойкий, склонный к саморазвитию и необратимый характер.
Заболевание не имеет строго характерной симптоматики и имеет множество факторов риска и пусковых факторов, что требует дополнительного привлечения к уточнению его наличия и типа течения дополнительных высокоточных современных средств инструментальной диагностики, основным из которых в современных клинических условиях является метод ультразвукового ангиосканирования с цветным картированием.
- По данным International Consensus Statement частота тромбоза глубоких вен в общей популяции составляет около 160 случаев на 100 000 населения с частотой фатальной тромбоэмболии легочной артерии 60 на 100 000 населения.
- В России венозным тромбозом ежегодно заболевают 240 000 человек, а эмболия легочных артерий, в том числе фатальная, развивается у 100 000 из них, что значительно превышает показатели заболеваемости туберкулезом, вирусным гепатитом, а также ВИЧ-инфекцией.
- В США по поводу тромбоза глубоких вен ежегодно госпитализируется примерно 200 000 человек. При этом 1/3 приходится на повторные тромбозы. Среди жителей Италии, находящихся в наиболее активно трудоспособном возрасте (от 20 до 55 лет) тромбоз глубоких вен диагностируется в пределах 1%.
- Венозные тромбозы возникают в самых разнообразных клинических ситуациях и осложняют течение многих заболеваний. Частота развития послеоперационных тромбозов, по данным разных авторов, составляет 20-59%.
Что это такое?
Тромбозы
– это патологическое состояние, при котором в сосудах образуются плотные кровяные сгустки (тромбы), замедляющие или вовсе останавливающие нормальное течение крови. В результате чего может возникнуть недостаток питания органов (ишемия), что в свою очередь может привести к отмиранию тканей (некрозу, инфаркту) и летальному исходу. Выделяют два вида тромбозов: венозный и артериальный. Из названий видно, где происходит образование тромбов. В первом случае – в венах, во втором – в артериях. Болезнь может протекать в острой и хронической форме. Артериальный тромбоз наиболее опасен.
Основные причины возникновения
Существует три основных фактора тромбообразования.
- Повреждение стенки сосуда
(в результате травмы, при хирургическом вмешательстве и неправильном питании (образуются холестериновые бляшки), инфекции, подъеме тяжестей, при родах и т.д.). - Нарушение свертываемости крови
(склонность к повышенной свертываемости). Изменение свертываемости крови может возникнуть из-за нарушения обмена веществ или гормонального дисбаланса. - Застой крови
. Возникает при длительном неподвижном нахождении человека в одной позе (например, перед компьютером, в самолетном кресле или прикованным к кровати).
К группе риска также можно отнести людей с варикозной болезнью вен, имеющих избыточный вес, вредные привычки, ведущих пассивный образ жизни, а также людей старше 60 лет.
Симптомы тромбоза
Для артериального тромбоза характерны следующие признаки:
- Резкая боль, которая возникает в одной месте и распространяется на прилежащие области в виде пульсирующего потока
- Чувство онемения конечностей в зависимости от расположения тромба, в результате чего они теряют чувствительность и холодеют
- Одышка, нарушение сердечного ритма, сдавленность в груди (при закупорке легочной артерии)
- Головокружение, расстройство речи (при перекрытии мозговых артерий)
При венозном тромбозе наблюдается:
- Боль усиливающего характера в поражённой области
- Отечность и уплотнение вен в месте нахождения тромба
- Цвет кожи в данном месте приобретает синий оттенок
- Набухание и выпирание поверхностных вен.
Острая артериальная недостаточность
Основными источниками эмболии периферических артерий в настоящее время принято считать заболевания сердца (95% всех случаев). При этом более половины из них приходится на атеросклеротические кардиопатии: инфаркт миокарда, постинфарктный кардиосклероз, аневризмы сердца. Приобретенный порок сердца составляет 40-43% и врожденные пороки 1-2%. При атеросклеротических кардиопатиях тромб обычно локализуется в левом желудочке, а при пороках сердца в левом предсердии или его ушке. Из внесердечных источников эмболий первое место занимает аневризма аорты (34%), затем аневризма подключичной артерии, тромбоз вен большого круга крообращения (при дефектах сердечных перегородок), пневмония, опухоли легких. Примерно у 8% больных с эмболией источник ее остается не известным. У большинства больных с эмболиями отмечается различные нарушения ритма сердца, чаще в виде мерцательной аритмии, которые способствуют внутрисердечному тромбообразованию. В большинстве случаев эмболы локализуются в области бифуркации артерий. На основании патологоанатомических и клинических исследований было установлено, что чаще других поражаются висцеральные ветви брюшной аорты (до 40% всех эмболий), затем артерии головного мозга (от 35 до 60 % по данным разных авторов) и только после них аорта и артерии нижних конечностей ( 25%). Частота эмболии различных сегментов артерий н/конечностей следующая: бифуркация аорты 10%, бифуркация подвздошных артерий 15%, бифуркация бедренных артерий 43%, подколенной 15%. Примерно у 1/4 больных наблюдаются повторные эмболии, не редко встречаются множественные эмболии, когда эмбол закупоривает одну из магистральных артерий конечности и висцеральную артерию. Этот тип (его называют «сочетанный») эмболии представляет диагностические трудности (эмболия в/брюшных сосудов может быть пропущена или диагностирована поздно). Наконец, следует упомянуть об «этажных» эмболиях, при которых эмболы располагаются на разных уровнях в магистральной артерии: например в бедренной и подколенной. Вслед за эмболией артерий развивается острая ишемия конечности или органа, кровоснабжаемых этим сосудистым бассейном. Ее тяжесть будет зависеть от ряда факторов:
- выраженности окольного кровообращения,
- продолженного тромбоза,
- артериального спазма,
- состояния центральной гемодинамики.
Недостаток кислорода ведет к нарушению тканевого обмена. Скопление недоокисленных продуктов обмена (лактат, пируват) приводит к местному ацидозу. Нарушается проницаемость клеточных мембран, гибнут мышечные клетки, в результате страдает электронный обмен, выражающийся в повышенном транспорте йонов К+ во внеклеточное пространство и затем повышенной концентрации его в плазме крови; скопление миоглобина, который фильтруется почками и может накапливаться в канальцах, блокируя их. Падение внурисосудистого давления до стагнационного уровня приводит к агрегации тромбоцитов и образованию тромбов в системе микроциркуляции. Наступают, как следствие, необратимые изменения в тканях. Позже развивается тромбоз и в более крупных артериях. Разные ткани различаются по толерантности к ишемии. Так в тканях конечностей необратимые изменения при полной ишемии наступают через 6-8 часов, в кишечнике через 2 часа, почках 40-50 минут, в головном мозге через несколько минут.
Клиническое течение и симптоматика эмболии периферических артерий
Основным симптомом артериальной эмболии является боль в пораженной конечности. Она возникает внезапно и носит сильнейший характер. Иногда больные падают, не выдерживая этой сильной боли. Наряду с болью, больные часто отмечают чувство онемения конечности. При осмотре бросается в глаза изменение цвета кожных покровов конечности: от выраженной бледности до «мраморной» окраски. В поздней стадии ишемии, когда происходит тромбоз венозного русла, окраска кожи становится цианотичной. При сравнительной пальпации заметна разница в кожной температуре, особенно в дистальных отделах конечности. Имеется также расстройство всех видов чувствительности (болевой, тактильной, глубокой). Граница расстройства чувствительности не совпадает с уровнем окклюзии артерии, а находится ниже, что не должно вводить диагноста в заблуждение. Не менее характерным симптомом является нарушение активных движений в суставах конечности, которые различаются по степени от ограничения до полной плегии. В поздней стадии тяжелой ишемии могут отсутсвовать и пассивные движения, обусловленные регидностью мышц и суставов. Контрактура суставов является неблагоприятным признаком, указывающим на нежизнеспособность конечности. Отсутствие пульса на артериях, расположенных дистальнее от уровня закупорки также один из важных симптомов эмболии. При выраженном отеке конечности иногда возникают затруднения в определении пульса. Замедленное заполнение подкожных вен или симптом «канавки», также указывают на нарушение кровообращения. Иногда отмечается усиленная пульсация на артериях расположенных проксимальнее от окклюзии, определяемая при сравнительной пальпации. В запущенных случаях наблюдается резкая болезненность мышц при пальпации, ригидность и субфасциальный отек. Для оценки тяжести ишемии конечности были предложены различные классификации. Наиболее полно отвечает практическим целям классификация, предложенная В.С.Савельевым с соавторами в 1978 году. Классификация острой артериальной недостаточности (В. С. Савельев)
- I стадия ишемии — стадия функциональных нарушений (чувствительность и движения конечности сохранены, острые боли в конечности, бледность и похолодание кожи, отсутствие пульса на периферических артериях).
- I А стадия — чувство похолодания, онемения, парестезии.
- I Б стадия — присоединяется боль в дистальных отделах конечности.
- II стадия ишемии — стадия органических изменений. Ее продолжительность 12—24 ч. Болевая и тактильная чувствительность отсутствует, активные и пассивные движения в суставах ограничены, развивается мышечная контрактура, кожа синюшная.
- II А стадия — расстройства чувствительности и движений — парез.
- II Б стадия — расстройства чувствительности и движений — плегия.
- II В стадия — субфасциальный отек.
- III стадия ишемии — некротическая. Продолжительность стадии 24-48 часов. Утрачены все виды чувствительности и движений. В исходе развивается гангрена конечности.
- III А стадия — парциальная мышечная контрактура.
- III Б стадия — тотальная мышечная контрактура.
Диагноз эмболии магистральных артерий обычно ставится на основании данных физикальных методов. Из дополнительных методов исследования можно указать на ультразвуковые, радиоизотопную и рентгенконтрастную ангиографию. При этом основная цель их применения состоит в том, чтобы установить проходимость артерий, расположенных дистальнее окклюзии. Следует отметить, что из-за спазма как магистральных, так и коллатеральных сосудов, информативность этих методов резко снижается.
Тромбоз артерии
Дифференциальный диагноз: может потребоваться у больных с тромбозом артерий, о чем подробнее будет сказано в разделе тромбозов. При неполном ишемическом синдроме (1ст. ишемии) эмболию нужно дифференцировать от заболеваний позвоночника грыжа межпозвонкового диска, острого ишиорадикулита (люмбаго), заболеваний мягких тканей (миозит, тендинит). При всех перечисленных заболеваниях на артериях стопы сохраняется и это является основным отличительным признаком. Дифференциально диагностические трудности могут возникнуть между эмболией с тяжелой степенью ишемии и синей флегмозией (болезнь Грегуара). Синюю флегмозию отличают следующие признаки: тромбофлебит ванамнезе (часто не бывает), резкий, быстро нарастающий по часам отек всей конечности, иногда распространяющийся на нижнюю часть живота, иногда геморрагические эпидермальные пузыри, выраженный эндотоксикоз.
Лечение на догоспитальном этапе
Участковые или врачи скорой помощи должны знать, что успех сохранения конечности и жизни больных с эмболией магистральных артерий прямо зависит от сроков доставки в стационар и восстановления кровообращения. Консервативное лечение в амбулаторных условиях с надеждой на рассасывания эмбола недопустимо, но оно должно начинаться сразу после установления диагноза. Исключить всякие местные согревающие или охлаждающие средства (компрессы, лед и т.д.). Создается покой конечности, при транспортировке необходимо шинирование с мягкой подкладкой. Снятие болей достигается введением наркотиков или анальгетиков. Важным моментом является введение антикоагулянтов (10 тыс. ед. гепарина) для предотвращения продолженного тромбоза.При необходимости назначаются кардиотонические средства. Вопрос о назначении вазодилятаторов решается неоднозначно, поскольку они действуют не только на коллатерали, но и на постокклюзионный сегмент артерии, замедляя в нем и без того замедленный кровоток. При определенных условиях это может привести к ухудшению микроциркуляции и более быстрому прогрессировании ишемии.
Основным методом лечения эмболии аорты и периферических артерий должен быть хирургический, направленный на восстановление кровотока у всех больных, у которых нет абсолютных противопоказаний к операции. К последним относятся: 1. агональное состояние больного, 2. гангрена конечности. Относительными противопоказаниями являются: 1. ишемия напряжения или 1 степени у больных пожилого возраста (70-80 лет) с тяжелыми сопутствующими заболеваниями, 2. при эмболии концевых отделов верхней или нижней конечности, 3. при эмболии верхней конечности с относительной компенсацией кровообращения и тяжелым общим состоянием.
Хирургическое лечение
Операцией выбора является эмболэктомия. Наилучшие результаты получаются в ранние сроки (6-8 часов) после развития эмболии. Это объясняется сроками толерантности тканей к ишемии, которая для конечностей находится в этих пределах. При более поздних сроках возможно развитие необратимых тканевых изменений. Однако сами по себе сроки не определяют показания к операции. Надежным ориентиром служит тяжесть ишемии конечности, которая зависит от нескольких факторов: 1. уровня окклюзии, 2. размеров продолженного тромба, 3. состояния предсформированных коллатералей, 4. центральной гемодинамики. Таким образом, эмболэктомия может быть успешно выполнена даже через несколько несколько суток, если конечность остается еще жизнеспособной. В тактическом отношении требуется неотложная операция (в течение 12 часов с момента поступления больного) при ишемии 2-3 степени. При эмболии протекающей с ишемией 1 степени операция может быть отсрочена на 1 или несколько суток. В большинстве случаев операция может быть произведена подместным обезболиванием, однако с обязательным присутствием врачаанестезиолога. В процессе операции он поддерживает центральную гемодинамику, кислотнощелочное состояние, дыхательную функцию и др.
Методика операций
Она значительно упростилась после введения в практику балонных катетеров Фогарти (1962 г).
Эмболэктомия из аорты и подвздошных артерий
При эмболии аорты обнажаются обе бедренные артерии в скарповском треугольнике. Выделяют глубокие и поверхностные бедренные артерии в их начальном отделе и берут на резиновые держалки. Производится гепаринизация больного (5-10 тыс. ед. гепарина). Артерии пережимают и вскрывают поперечным разрезом по передней стенке бедренной артерии над бифуркацией. Временно ослабляя зажимы, проверяют ретроградный кровоток из бедренных артерий, если он удовлетворительный, артерии вновь пережимают. Через просвет подвздошной артерии в аорты вводится катетер Фогарти, раздувается балон и низводится эмбол с продолженным тромбом. Иногда требуется эту манипуляцию повторить то получения хорошего центрального кровотока. Бедренную артерию пережимают и аналогичную процедуру выполняют с противоположной стороны. Затем промывают артериальное русло гепаринизированным раствором Рингера и артериотомии поочередно ушивают узловыми швами.
Эмболэктомия из бедренной артерии
Доступ к артерии тот же. Эмбол локализуется, как правило на бифуркации бедренной артерии, но продолженные тромбы могут распространяться на значительное расстояние книзу и кверху. После артериотомии эмбол удаляется путем выдавливания. Затем,производится тромбэктомия из проксимального и дистального артериального русла. Трудности восстановления кровотока возникают в случаях тромбоза берцовых артерий, в которые не всегда удается завести катетер. В таких случаях используют такие приемы, как циркулярное сдавление мышц голени, отсасывание тромботических масс через введенный в просвет берцовой артерии полиэтиленовый катетер. Иногда приходится прибегать к ретроградному вымыванию тромба из берцовых (передней или задней) артерий. Для этого на стопе, позади медиальной лодыжки обнажается задняя берцовая артерия. Последняя берется на держалки, производится поперечная артериотомия на половину окружности, в просвет сосуда вводится подходящего диаметра полиэтиленовый катетер, через который под давлением нагнетается гепаринизированный раствор, который вместе с тромботическими массами выводится через артериотоию в бедренной или подколенной артерии. После того, как русло будет свободно от тромбов, артериотомию ушивают узловыми швами.
Эмболэктомия из подколенной артерии
Хирургический доступ к подколенной артерии производится из тибиомедиального разреза. Для этого рассекают кожу с подкожным жиром и фасцию вдоль tibia, отступя от нее на 2 см. книзу. Длина разреза 8-10 см. Пересекают сухожилия полусухожильной и полуперепончатой мышц. Отделяют икроножную мышцу тупым путем, а камбалавидную частично рассекают, вскрывая тибиоперонеальный канал, после чего обнажают сосудистонервный пучок. Впереди лежит б/берцовый нерв, который отводится на держалке. Отделяют артерию от сопровождающих вен и берут на держалку. При этом должны быть видны начальные отделы берцовых артерий (трифуркация), где чаще всего локализуется эмбол. Производится поперечная артериотомия выше уровня отхождения передней берцовой артерии и путем выдавливания удаляется эмбол. Затем берцовые артерии освобождаются от продолженного тромба с помощью катетеров Фогарти соответствующего диаметра. Дистальное русло промывается гепаринизированным раствором и артериотомия ушивается. При тяжелой ишемии, сопровождающейся субфасциальным отеком, эмболэктомия дополняется фасциотомией. Ее производят по внутренней и наружной поверхности голени. Для этого в верхнем отделе голени делается небольшой (2-3 см.) разрез кожи, вскрывается собственная фасция голени, после чего под фасцию вводится бранша длинных тупоконечных ножниц и под кожно производится ее рассечение на всю длину ножниц. На кожу накладываются 1-2 шва.
Эмболэктомия из артерий верхней конечности
Для этого целесообразно обнажить плечевую артерию в локтевой явке и выделить бифуркацию, чтобы контролировать артерии предплечья. Поперечная артериотомия плечевой артерии производится над бифуркацией. В центральном направлении в нее вводится катетер Фогарти и удаляется эмбол с тромботическими массами. В послеоперационном периоде продолжается консервативная терапия, направленная на улучшение гемостаза и реологии крови. Для этого продолжают введение гепарина до 30-40 тыс. единиц в сутки (по 5 тыс. ед. через каждые 4 часа), под контролем тромбопластинового времени. По прошествие 78 суток, дополнительно назначают антикоагулянты непрямого действия, а гепарин постепенно отменяют. Для улучшения микроциркуляции вводится реополиглюкин, реомакродекс или реоглюман по 400-800 мл. капельно внутривенно. К нему добавляют трентал по 5.0 х 2 раза. Для улучшения тромбоцитарного звена гемостаза назначают малые дозы аспирина по 100 мг. ч/з 2 дня на 3-и сутки.
Постишемический синдром
У части больных (по некоторым данным до 30%), особенно с тяжелой степенью ишемии, после восстановления кровотока в конечности, развиваются местные и общие нарушения, известные под названием «турникетный синдром». Все они имеют много общих признаков с синдромом длительного сдавления, описанным Баутерсом в 50е годы. Местные проявления постишемического синдрома связаны с развитием отека конечности, который может быть сегментарным или тотальным. Отек конечности обусловлен повышенной клеточной проницаемостью и тромбозом венозного русла. После включения кровотока в конечности в общее кровеносное руло поступает большое количество недоокисленных продуктов обмена (лактат, пируват и др.), что приводит к развитию метаболического ацидоза. Нарушение кислотнощелочного состояния отрицательно влияет на центральную гемодинамику, приводя к гипотонии, уменьшению ударного объема сердца и др. На этом фоне сопутствующая гиперкапния гиперкалиемия может привести к нарушению ритма сердца, вплоть до асистолии. Метаболические и сердечные нарушения приводят к дыхательной недостаточности. Попадание в общий кровоток миоглобина, который образуется в большом количестве в результате гибели мышечных клеток, ведет к блокаде канальцевой системы почек. Развитию острой почечной недостаточности способствует также гипотония. Лечение Лечение эндогенной интоксикации должно быть комплексным и включать регионарную перфузию конечности, гемосорбцию. Для проведения регионарной перфузии на нижнюю конечность наклады вают жгут до полного прекращения артериального кровотока. Через артериотомию в дистальном направлении канюлируется бедренная артерия, а бедренная вена через устье отсеченной большой подкожной вены. В аппарат искусственного кровообращения заливается перфузат, состоящий из 600 мл. 0.85% NaCl, 10 мл. 2% папаверина, 200 мл. 0.25% новокаина, 60000 ед. фибринолизина, 120000 МЕ стрептазы и 10 тыс. ед. гепарина. После 3040 минут ной перфузии из АИКа удаляется перфузат с кровью больного до побледнения конечности. Затем аппарат заполняют донорской кровью, бикарбонатом натрия, гепарином, новокаином и повторя ется перфузия конечности в течение 10 минут для оксигенации тканей. После чего жгуты снимают, артериотомии ушивают и включают кровоток. Сеанс гемосорбции проводится с различными сорбентами (СКН) со скоростью 8-120 мл/мин и продолжительностью от 30 до 120 минут. Проводят инфузионную терапию, антигипоксанты (токоферол), антиагреганты, гипербарическую оксигенацию.
Острый тромбоз артерий
Острый артериальный тромбоз крайне редко развивается в здоровых артериях. Более чем в 90% случаев он возникает у больных с хроническими облитерирующими заболеваниями артерий атеросклеротического (в основном) или эндангиитического генеза. Более редкими причинами тромбоза являются две другие составляющие триады Вирхова это нарушение свертывающей системы крови и замедление кровотока. В той или иной степени они присутствуют у больных с хроническими облитерирующими пора жениями артерий. Болеют чаще мужчины, чем женщины. Пик заболеваемости приходится на 5-6 декады жизни. Симптомы заболевания те же, что и при эмболии артерий и зависят от степени тяжести ишемии и быстроты ее развития. В общем считается, что развитие ишемии при тромбозе более медленное и не такое яркое, как при эмболии. Однако на этих признаках нельзя строить дифференциальный диагноз. Опорным признаком может служить предшествующее хроническое заболевание сосудов и отсутствие эмбологенных источников (заболевание сердца, аневризма и др.). Из дополнительных методов обследования нужно, прежде всего, указать на анегиографию, которая позволяет установить локализацию и протяженность тромбированного сегмента, а главное, состояние артерий, расположенных дистальнее тромбоза. На ангиограммах видны характерные признаки хронического облитерирующего поражения артерий: сегментарные стенозы, изъеденность (неровность) контуров артерии, сформированные коллатерали. При эмболии, напротив, граница окклюзии имеет характерную вогнутую поверхность и резко обрывается, вышележащие сосуды имеют гладкие стенки, коллатерали слабо выражены. Лечение Тактика лечения острой артериальной недостаточностиСтепень ишемии Заболевание эмболия острый тромбоз / эмболия? острый тромбоз? 1 экстренная или отсроченная до 24 часов эмболэктомия (для обследования и стабилизации общего состояния) антикоагулянтная или тромболитическая терапия, обследование (ангиография, уздс, уздг). в зависимости от динамики заболевания и данных обследования проводить консервативную терапию, тромболизис, реваскуляризирующую операцию* 2а экстренная операция антикоагулянтная или тромболитическая терапия, обследование (ангиография, уздс, уздг), тромболизис, РОТ, реваскуляризирую1дая операция в первые 24 часа* 2б экстренное оперативное лечение 2в экстренная реваскуляризация + фасциотомия + отсроченная ампутация 3а экстренная реваскуляризация, некрэктомия, отсроченная ампутация 3б первичная ампутация * — Отрицательная динамика в первые часы консервативного лечения при 1-й и 2-й степени ишемии служит покаэанием к экстренной операции. При остром тромбозе срочная операция показана только в тех случаях, которые сопровождаются тяжелой ишемией, угрожающей жизнеспособности конечности. Но и в этих случаях все усилия должны быть напрвлены на предварительное уточнение местной операбельности (допплерография, ангиография). У тех больных, у которых после тромбоза ишемия конечности не носит тяжелой степени, восстановление кровообращения лучше производить в отсроченном периоде. В этот период проводится консервативная терапия и всестороннее обследование больного. Многие авторы выдвигают следующие аргументы в пользу отсроченной операции: 1) уточнение местной операбельности (состояние артерий), 2) развитие коллатерального кровообращения, 3) улучшение состояния мягких тканей, 4) плановая операция всегда предпочтительнее экстренной (подготовленная бригада хирургов, пластический материал, и др.). Консервативное лечение 1) гепаринотерапия с первых часов поступления из расчета 30000-40000 ед. в сутки через каждые 4 часа под контролем коагулограммы, 2) Реополиглюкин 400-800 мл. в/в капельно, 3) трентал по 5.0 мл. х 2 раза в/в, 4) аспирин по 100 мг. в сутки через 2 дня, 5) препараты никотиновой кислоты в/в и в таблетках (никошпан, ксантинол никотионат, галидор и др.). В некоторых случаях прибегают к фибринолитической терапии. При этом в ранние сроки возможен лизис тромба путем эндоваскулярного подведения тромболитических препаратов к тромби рованному сегменту или в/системного введения тромболитиков. Из тромболитических препаратов назначают стрепто или урокиназу, фибринолизин и др. Все они отличаются серьезными побочными действиями, поэтому программа такого лечения должна быть четко определена, а больные должны наблюдаться в реанимационном отделении. Перед началом лечения определяют основные параметры свертывающей системы крови. Их нормальные показатели следующие:
- время рекальцификации от 80 до 180 сек
- протромбиновый комплекс от 70 до 100%
- фибриноген от 200 до 600 мг%
- эуглобулинфибринолиз: больше 3 часов
После пункции и канюлирования подкожной вены больному вводится от 50 до 100 мг. преднизолона, после чего вводится врачом начальная доза 250.000 МЕ стрептазы в 20 мл. физ. Раствора в течение 15 минут. Затем через 4 часа дополнительно 750.000 МЕ стрептокиназы в 250 мл. физиологического раствора (65 мл. в час), затем через каждые 8 часов вводят дважды стрептокиназу в той же дозе, после чего вводится препарат ежедневно на дольше 6 дней (на курс 3.5 милл. МЕ). В течение 3 суток вводится дополнительно гепарин по 30.000 ед. в сутки. Проводится постоянный лабораторный контроль тромбинового времени, которое должно в 23 раза превышать исходное. Противопоказания: больные моложе 60 лет, свежая травма, язва желудочнокишечного тракта, опухоли, гипертензия, инфекция (особенно стрептококковая), повышенная чувствительность к стрептокиназе, поллинозы. Хирургическое лечение: при тромбозе не может ограничиваться тромбэктомией. Необходимы реконструктивные операции типа шунтирования, тромбэндартерэктомии и др. В п/о периоде проводится консервативная терапия, как указано выше. Профилактика эмболии: Если остается эмбологенный очаг, то рецидив эмболии весьма вероятен. Основная задача состоит в выявлении источников эмболии и их устранения (при пороках сердца коррекция клапанной недостаточности, при аневризмах аорты, подключичной артерии резекция аневризмы).
Тромбозы и эмболии мезентериальных сосудов
Тромбозы и эмболии мезентериальных сосудов одно из наиболее грозных заболеваний в ургентной хирургии, дающее весьма высокую летальность (до 80%). Встречаются тромбозы и эмболии мезентериальных сосудов сравнительно редко – 1 больной на 1500-2000 больных, поступивших в больницу по срочным показаниям. Тромбоз мезентериальных сосудов встречается в 5 раз чаще, чем эмболия, причем тромбоз может быть в форме тромбоза артерий или вен, а также сочетанного тромбоза артерий и вен. Это заболевание протекает довольно тяжело. Важно иметь ввиду, что среди заболеваний, на фоне которых возникает тромбоэмболия мезентериальных сосудов, по частоте на первом месте находится атеросклероз, на втором – рак и на третьем – пороки сердца, инфаркт миокарда, тромбоваскулярные поражения печени и портальной системы. Эмболии и тромбозы брыжеечных сосудов не являются печальной привилегией пожилого возраста, часто заболевают люди среднего возраста. Многообразие различных видов нарушения кровообращения кишечника предопределяет и многообразие клинических форм тромбоэмболий мезентериальных сосудов, поэтому диагностика тромбоэмболии мезентериальных сосудов приобретает особое значение. Жалобы больного и анамнез На боли в животе, рвоту, понос, отрыжку. В анамнезе этих больных удается установить перенесенные заболевания сердца и сосудов, связанные с атеросклерозом (76,6%), тромбозы магистральных сосудов нижних конечностей (12%), пороки сердца (11%), гипертоническую болезнь (8%). Характер и локализация болей Боли при тромбозе мезентериальных сосудов, по выражению французских авторов, называют «Началом в два темпа». При тромбозе и эмболиях тонких ветвей вслед за закупоркой сосуда появляются острые боли, которые стихают. При разрастании тромбоза или попадании в другой сосуд нового эмбола боли вновь повторяются, но уже более интенсивные и более распространенные. Боли у этих больных локализуются по всему животу (50%), у остальных больных локализация самая неопределенная. У ряда больных до заболевания возникали кратковременные боли в животе со вздутием живота, бесследно проходившие (брюшная жаба), которые быстро снимаются приемом нитроглицерина. Важно, что аналогичные кратковременные боли в животе повторялись и спустя некоторое время проходили, чтобы вновь через определенный промежуток времени повториться. В зависимости от локализации окклюзии, локализация болей изменяется. Боли в подложечной области возникают при локализации непроходимости сосуда в верхней брыжеечной артерии, в правой подвздошной области – при поражении a . ileocolica , в нижнем квадрате живота – при поражении нижней брыжеечной артерии. Иногда боли носят схваткообразный характер. Диспепсические расстройства Рвота наблюдается почти постоянно. В начале рвотные массы состоят из остатков пищи, затем они приобретают характер калоподобный и реже (10%) бывают окрашенными кровью. Вначале может быть понос, причем у 20% больных сравнительно рано определяется стул с примесью крови. С развитием перитонита удается выявить клиническую картину острого перитонита. Большинство авторов различают две формы, протекающие с явлениями диареи или явлениями непроходимости, хотя известны другие формы (симулирующие острый аппендицит, перфорации язв кишечника). Язык обычно сухой, потрескавшийся, покрытый налетом. Температура и пульс Вначале нормальная, по мере развития деструктивных изменений в кишках и прогрессирования перитонита температура приобретает характер как при гнойном перитоните. Пульс слабый, частый, редко замедленный, на частоту пульса оказывает влияние характер основного сердечно-сосудистого заболевания и воспалительных изменений в брюшной полости. Изменения со стороны крови Как правило, уже в начальных стадиях заболевания лейкоцитоз высокий, до 30000 и выше со сдвигом формулы влево, у отдельных больных гипохлоремия. В свертывающей системе – гиперкоагуляция. Изменения в моче При закупорке верхней брыжеечной артерии – глюкозурия. В дальнейшем по мере прогрессирования воспалительных изменений со стороны брюшины в моче появляются изменения, характерные для интоксикации. Объективные данные
Состояние тяжелое. Выражен гипостаз, особенно в области живота. В начальной стадии заболевания живот обычно запавший, болезненный при пальпации, но ригидности мышц брюшной стенки нет. При ощупывании живота определяется тестообразной консистенции припухлость за счет инфильтрированной или пропитанной кровью петли кишки. В этих случаях создается впечатление о наличии внутрибрюшного инфильтрата. Перкуторно соответственно этому «инфильтрату» определяется притупление, а в остальных отделах – тимпанит. Перистальтика не определяется. может быть вздутие живота, особенно при венозном тромбозе. Рентгенологическое исследование Обзорные снимки брюшной полости или рентгеноскопические данные дают картину непроходимости (чаши Клойбера). Эмболии и тромбозы брыжеечных сосудов по своему течению напоминают кишечную непроходимость, панкреонекроз, инфаркт миокарда. С целью дифференциальной диагностики может быть применен лапароцентез с шарящим катетером», показана экстренная лапароскопия. Следует сделать ЭКГ, исследовать мочу на диастазу. Лечение больных тромбоэмболией брыжеечных сосудов Если состояние больного позволяет, показана срочная лапаротомия под эндотрахеальным наркозом. Объем вмешательства зависит от тяжести поражения. При ограниченном некрозе или субтотальном поражении, что характерно для артериальной окклюзии, показана резекция кишок в пределах здоровых тканей, при тотальном – пробная лапаротомия. При венозном тромбозе с массивным поражением кишок показано введение антикоагулянтов и фибринолизирующих средств (гепарин, фибринолизин, стрептаза и пр.) непосредственно в брыжеечные вены, путем катетеризации одной из вен с предварительной (по возможности) тромбоэктомией. В крайнем случае, катетер может быть введен в корень брыжейки куда и осуществляется введение антикоагулянтных средств. Назначается и парентеральная (в периферические вены) антикоагулянтная и фибринолизирующая терапия. В ранних стадиях заболевания до развития тотального флеботромбоза это дает положительный эффект. Антикоагулянтная терапия должна проводиться и при сегментарных поражениях, вследствие артериальных или венозных тромбоэмболий, после резекции нежизнеспособных кишок. В брыжейку вводят катетер и через него гепарин по 10-15-20 тыс. ед. (2-4мл) на 0,25% растворе новокаина 100-150 мл х 2 раза одновременно с антибиотиками. При этом достигается не только эффект новокаиновой блокады брыжеечного нервного сплетения, но и более длительное и более эффективное воздействие гепарина, попадающего, благодаря своей лимфотропности, в лимфатическую систему. Подобная тактика, как показывает наш опыт, наиболее эффективна при венозном тромбозе, может быть применена и после резекции кишечника при любой локализации тромбоокклюзий, т.к. способствует восстановлению микроциркуляции в мезентериальном бассейне, в зоне операции. Одновременное лимфотропное введение антибиотиков предупреждает развитие или прогрессирование перитонеальной инфекции. Внутривенно, наряду с гепарином, назначают препараты дезагрегантного действия (трентал, реополиглюкин, гемодез и пр.). Гепаринотерапия под контролем состояния свертывающей системы крови (свертывание крови по Ли Уайту и протромбиновый индекс). При передозировке гепарина и возникновении кровотечения вводится его ингибитор – протаминсульфат. Задачи врача общей практики: • Медикаментозная профилактика у больных групп риска. • При возникновении болей в животе пациента направить в хирургический стационар. • Предупредить родственников пациента о возможности подобных осложнений и необходимости срочного вызова врача в этих случаях.
Диагностика заболевания
При обращении в медицинское учреждение врач проводит диагностику и назначает лечение. Основные диагностические методы:
- Анализы крови на свертываемость
- Магнитно-резонансная флебография
- Дуплексное/триплексное сканирование артерий нижних конечностей
- Дуплексное/триплексное сканирование вен нижних конечностей
- Дуплексное/триплексное сканирование экстракраниальных брахиоцефальных артерий
- Дуплексное/триплексное сканирование интракраниальных брахиоцефальных артерий
- Дуплексное/триплексное сканирование артерий и вен верхних конечностей
- Восходящая флебография с использованием контрастного вещества
- Радионуклидное сканирование местоположения тромба
- Тромбоэластография.
Специалисты, к которым следует обращаться:
- Врач-флеболог
- Сосудистый хирург
- Кардиолог
- Невролог и др.
Клиническая картина
Общие жалобы:
- непреходящие либо стойкие нарастающие головные боли;
- нарушение чувствительности, моторики мышц лица, рук и ног, правой или левой половины тела;
- стойкое искажение речи, ее понимания;
- ухудшение зрения;
- потеря равновесного положения тела, головокружение;
- лихорадочное состояние;
- чрезмерная потливость;
- скачки кровяного давления;
- неконтролируемые акты дефекации, мочеиспускания;
- потеря сознания;
- судорожные сокращения, подергивания мышц;
- тошнота, рвота.
Тромбоз базилярной артерии
Жалобы при тромбозе базилярной артерии, питающей ствол головного мозга:
- пульсирующие затылочные боли;
- головокружение, больных «штормит, покачивает на волнах»;
- нерезкое зрительное восприятие;
- нарушение чувствительности кожи вокруг рта;
- парез взора – невозможность двигать оба глаза одновременно в вертикальном или горизонтальном направлениях;
- нарушение чувствительности половины лица;
- обмороки;
- шум в ушах.
Тромбоз сонной артерии (внутренней, наружной)
Жалобы, характерные для ухудшения кровоснабжения головного мозга через внутренние сонные артерии:
- серьезное ослабление зрительного восприятия, вплоть до слепоты;
- невозможность говорить, речевая спутанность;
- ухудшение двигательной функции верхних конечностей;
- тремор;
- обмороки;
- парез одной, обеих половин тела.
Жалобы, характерные для ухудшения кровоснабжения коры головного мозга, тканей шеи и лица через наружные сонные артерии:
- сухость слизистых оболочек;
- боли в шее;
- искажение мимики лица, паралич мимических мышц;
- обмороки;
- невнятная речь;
- постоянные боли в голове.
Лечение
В зависимости от степени тяжести протекающего заболевания возможно консервативное и хирургическое лечение. При оперативном вмешательстве осуществляется: удаление тромбов, прошивание сосуда, перевязывание вен, артериовенозное шунтирование или другая необходимая операция.
Консервативное лечение включает:
- Медикаментозную терапию (антикоагулянты, введение средств, растворяющих тромб и т.д.)
- Диетотерапию
- УВЧ-терапию.
Профилактика
Профилактические мероприятия:
- Использование эластичных бинтов и компрессионного белья
- Отказ от курения
- Рациональное и правильное питание
- Витаминотерапия
- Двигательная активность
- Своевременное лечение сопутствующих заболеваний
- Следить за уровнем холестерина и глюкозы в крови
- Уменьшение массы тела.
В случае появления симптомов заболевания Вы можете обратиться за консультацией и обследованием в Москве к специалистам ЦКБ РАН. Запись производится по телефонам…
Прогноз
Прогноз лечения тромбоза зависит от следующих факторов:
- Где находится сонная артерия и какова ее роль в кровеносной системе человека?
- грамотно назначенная терапия и следование больного рекомендациям врача, отсутствие самолечения и игнорирования симптомов;
- насколько быстро после образования тромба оказана медицинская помощь;
- наличие сопутствующих заболеваний, в том числе связанных с кровеносными сосудами (в особенности мозговыми);
- возраст пациента;
- степень выраженности и характер изменений в тканях мозга, вызванных ухудшением кровоснабжения вследствие тромбоза (при их наличии).
Очень большое значение имеет своевременность и правильность оказания медицинской помощи.