- Тромботическое поражение сосудов
- Жировая эмболия
- Воздушная эмболия
- Какие сосуды может поражать эмболия и как она проявляется
- Эмболия сонной артерии
- Закупорка мезентериальных сосудов и почечной артерии
- Закупорка периферических сосудов
- Лечение и профилактика патологии
- Профилактика и лечение жировой эмболии
- Профилактика и лечение воздушной эмболии
- Эмболия околоплодными водами
- Причины
- Лечение и профилактика
Сосудистой эмболией называют состояние, при котором просвет кровеносного сосуда перекрывается полностью или частично. Это приводит к нарушению кровоснабжения, которое вызывает кислородное голодание тканей. При отсутствии лечения происходит их постепенное отмирание, так как клетки перестают получать кислород и питательные вещества. Спровоцировать закупорку сосуда могут:
- тромбы;
- частицы жировой ткани;
- пузырьки воздуха;
- инородные предметы.
Независимо от причины сосудистая эмболия представляет угрозу для здоровья и жизни пациента. Это состояние требует лечения, которое может быть консервативным или хирургическим.
Общие сведения
Количество вводимого за один раз газа должно быть не менее 10-20 мл, иначе газ растворится в крови, не причиняя никакого вреда. Данная патология считается достаточно редкой, она составляет не более 2% от всех возможных окклюзий сосудов. Встречается с одинаковой частотой у мужчин и женщин и не зависит от возраста. Смертность при своевременной диагностике и профессиональной помощи составляет от 10 до 40%. Отсутствие медицинской помощи при тромбоэмболии легочной артерии и головного мозга приводит к 90% смертности.
Причин такой неисправности много, и человек может столкнуться с проблемой дома. Клиническая картина неспецифична, поэтому понять, что произошло, можно, только сопоставив картину, симптомокомплекс и вероятную причину. Это подключение используется для срочной диагностики, кроме того, требуются некоторые объективные методы. Действовать надо быстро, потому что думать дольше обычно некогда.
Выздоровление зависит от формы патологического процесса. Как правило, достаточно физиотерапевтических мероприятий и мануальных манипуляций. Лекарства применяют позже, когда состояние здоровья хотя бы частично нормализуется.
Причины
Самопроизвольное проникновение воздуха в кровеносную систему здорового человека практически исключено. Давление в большинстве сосудов слишком высокое по сравнению с атмосферным, так что газ не всасывается, если стенка сосуда повреждена. Исключение составляет внутренняя яремная вена, где давление при вдохе ниже атмосферного. Иная ситуация у пациентов с обезвоживанием. Из-за понижения ЦИК давление в центральных резервуарах становится отрицательным, нарушение целостности стенки резервуара может привести к попаданию газов из окружающей среды.
Есть два пути газовой эмболии во время погружения, возникающей во время всплытия:
- Декомпрессионная болезнь. ДЭ развивается, когда дайвера очень быстро выводят на поверхность. Когда человек идет под воду, его тело и газ, которым он дышит (кислород и азот), находятся под возрастающим давлением. Дайвер постоянно использует кислород, а азот накапливается в тканях его тела. Если он слишком быстро поднимается на поверхность с большой глубины, из-за резкого перепада давления азот не успевает покинуть тело и образует пузырьки газа в сосудах. Этот процесс удобно пояснить на примере бутылки с газированной водой. Когда бутылка закрыта, вода не содержит пузырьков газа, потому что она находится под давлением. При открытии давление быстро падает, в результате чего углекислый газ образует видимые пузырьки газа в воде. По мере того, как вы постепенно откручиваете крышку, давление в бутылке будет медленно падать, и пузырьки воздуха не будут образовываться.
- Баротравма легких. Если ныряльщик задерживает дыхание при быстром всплытии с большой глубины, это может повредить слизистую оболочку легких. Когда давление падает, когда вы поднимаетесь, объем воздуха в легких увеличивается. Если вы задержите дыхание в этот момент, воздушные мешочки в легких могут разорваться, позволяя воздуху попасть в кровоток.
К наиболее частым причинам обструкции дыхательных путей относятся:
- Травма. Атмосферные газы попадают в кровоток, если вентилятор установлен неправильно или если грудная клетка повреждена с разрывом кровеносных сосудов. ВЭ также ассоциируется с травмой других анатомических участков, если вовремя не остановить сильное кровотечение.
- В случае разрыва венозных синусов плаценты могут попасть газы. Во время сокращений матки воздух под давлением нагнетается в поврежденные сосуды. Заболевание развивается независимо от величины центрального венозного давления. Симптомы могут появиться не только сразу после родов, но и спустя 1-2 дня.
- Лечебные процедуры. Процедуры с высоким риском развития ВЭ включают сосудистые, торакальные и церебральные операции, если венозный синус открывается во время вмешательства. Кроме того, воздух может попадать в систему кровообращения, если инфузионная система неплотно соединена с центральным венозным катетером или во время инфузионной терапии. Это также может произойти при отрицательном ВБД.
Воздушная эмболия также может быть вызвана ятрогенными причинами, в том числе:
- Гемодиализ — это метод лечения почечной недостаточности.
- Заполнение тканями при лапароскопической операции.
- Операция на открытом сердце.
- Биопсия легкого.
- Контрастное введение при рентгенологических исследованиях.
- Кесарево сечение.
Воздушная эмболия
Ключевые моменты
- Воздушная эмболия может быть как венозной, так и артериальной
- Факторы риска можно классифицировать на факторы пациента, оперативные и анестезиологические
- Воздушную эмболию иногда трудно выявить – необходим высокий уровень настороженности с учетом возможных дифференциальных диагнозов
- Существуют определенные способы мониторинга для улучшения раннего выявления воздушной эмболии
- Ведение включает быстрое распознавание, минимизацию дальнейшего попадания воздуха и поддержку пораженных органов
Введение
Существует высокий уровень смертности, связанный с воздушной эмболией. Поэтому для анестезиологов важно иметь представление о факторах риска, клинической картине, способах снижения риска и распознавания, чтобы своевременно справиться с патологическими последствиями. Любой газ может привести к эмболизации, если он присутствует в сосуде. Его характеристики, главным образом растворимость и объём определят клинические проявления. Воздух является наиболее распространенной причиной этого преимущественно ятрогенного осложнения.
Ниже приведены основные определения различных типов эмболии. Клинические последствия различны для каждого типа.
Венозная воздушная эмболия: попадание воздуха в венозное кровообращение, вызывающее окклюзию или препятствие для дистального потока.
Артериальная воздушная эмболия: попадание воздуха в артериальное кровообращение, закупоривание артериол и дистальной гипоксемией в результате.
Парадоксальная воздушная эмболия: воздух переходит из венозной в артериальную циркуляцию либо через врожденный дефект (например, открытое овальное отверстие), либо через легочную циркуляцию в левые отделы сердца.
Факторы риска
Любая процедура несет риск воздушной эмболии, если оперативное поле находится выше правого предсердия и производится воздействие на сосудистую сеть. Добавление градиента давления между оперативным полем и правыми отделами сердца существенно увеличивает риск. Небольшая разница давлений 5 см вод.ст. приведет к попаданию в кровеносное русло через канюлю 14G 100 мл воздуха в секунду. При проведении катетеризации центральных вен рациональной является укладка пациента с опущенным головным концом. Гиповолемия и отрицательное внутригрудное давление, возникающее при спонтанном вдохе, также увеличивают разницу давлений и, следовательно, риск.
Дополнительные риски включают вмешательства для доступа к циркуляции, такие как центральная венозная катетеризация (вызывающая воздушную эмболию) или использование диоксида углерода во время лапароскопической хирургии (вызывающее эмболию CO2). Воздух может также быть невольно введен через сосудистый доступ.
Факторы риска воздушной эмболии можно классифицировать по факторам пациента, оперативным и анестезиологическим.
Оперативные факторы
Венозная эмболия
- Краниотомия в положении сидя
- Операции на задней черепной ямке
- Хирургия позвоночника
- Операции на плече
- Лапароскопическая хирургия (эмболия CO2)
- Кесарево сечение
- Выведение матки из раны
Артериальная эмболия
- Сердечно-легочное шунтирование
- ЭКМО/установка вспомогательных устройств
- Сердечная абляция
- Внутрисердечное шунтирование
- Каротидная эндартерэктомия
- Лапароскопическая хирургия
- Интервенционная радиология
Анестезиологические факторы
Венозная эмболия
- Центральный венозный доступ
- Инфузии под давлением
- Не выявленная катетеризация эпидуральных вен
Артериальная эмболия
- PEEP (парадоксальная эмболия)
Факторы пациента
Венозная эмболия
- Травма: тупая и проникающая
- Гиповолемия
Артериальная эмболия
- Открытое овальное окно
Хирургические процедуры с высоким риском газовой эмболии включают в себя краниотомию в положении сидя, операции на задней черепной ямке и лапароскопическую хирургию.
Важно отметить, что воздушная эмболия может быть обнаружена без клинических проявлений, как показано в исследовании кесарева сечения Law и соавт. Истинная частота воздушной эмболии, связанной с кардиохирургией, неизвестна, но кардиохирургия считается оперативным вмешательством промежуточного риска для воздушной эмболии, с оценочной частотой 5 – 25%. Нейропсихологические последствия операций на открытом сердце и их связь с воздушной эмболией оказали значительное влияние на развитие современных хирургических подходов и схем искусственного кровообращения с более низкими потоками.
Использование положительного давления в конце выдоха (PEEP) во время вентиляции пациента для минимизации риска воздушной эмболии является спорным. Концепция, согласно которой повышение центрального венозного давления с помощью PEEP (>5 см H2O) минимизирует риск попадания воздуха, представляется логичной. Исследования на животных также предполагают, что PEEP может предотвращать венозную воздушную эмболию в лежачем положении и положении с приподнятым головным концом.
Однако, PEEP является фактором риска для парадоксальной воздушной эмболии у пациентов с открытым овальным окном. Кроме того, PEEP может также оказывать существенное влияние на снижение преднагрузки из-за снижения венозного возврата, вторичного по отношению к повышенному внутригрудному давлению. Внезапное снижение PEEP может увеличить скорость попадания воздуха в открытые венозные сосуды в оперативном поле.
Клинические проявления
Клинические проявления зависят от скорости попадания и объема воздуха. Венозный путь проникновения воздуха приводит к попаданию эмболов в правые отделы сердца. Объем 5 мл/кг достаточен для возникновения “воздушного замка” в тракте оттока правого желудочка, с возникающим сердечно-сосудистым коллапсом и катастрофическим уменьшением сердечного выброса. Критический объем воздуха, который является смертельным для человека, неизвестен, но, основываясь на опытах с животными и отчетах о смертельных случаях, он оценивается примерно в 200-300 мл у взрослых.
Клинический эффект эмболизации артерий сильно зависит от места. Воздух в небольших артериолах обычно компенсируется коллатеральным кровообращением и может быть достаточно хорошо переносим в некоторых органах. Однако сердце, легкие и мозг особенно чувствительны и небольшие объемы воздуха приведут к значительным осложнениям.
Непосредственные клинические проявления воздушной эмболии могут быть рассмотрены с использованием подхода, основанного на системе органов
Кардиоваскулярные
У пациента в сознании может наблюдаться боль в груди и учащенное сердцебиение, связанные с аритмией, возможна бради – и тахиаритмия. Могут появляться ишемические изменения на ЭКГ. Небольшие объемы воздуха, накапливающиеся в правом сердце и легочных сосудах, приведут к постепенному повышению давления в легочной артерии, что, в свою очередь, приводит к увеличению напряжения правых отделов сердца. Продолжающееся поступление воздуха, скорее всего, будет критическим, поскольку большой объем воздуха в правом желудочке (RV) приведет к обструкции оттока и острой правожелудочковой недостаточности. Уменьшенный отток правого желудочка нарушает преднагрузку левого желудочка, что приводит к сердечно-сосудистому коллапсу.
В левых отделах сердца небольшие объемы воздуха, втянутые в коронарное кровообращение, особенно в левую переднюю нисходящую артерию, быстро приводят к ишемии и остановке сердца. Существует также риск парадоксальной воздушной эмболии у пациентов с открытым овальным окном. Незаращение овального окна случайно обнаруживается при патологоанатомическом исследовании у 35% здоровых людей. Парадоксальная воздушная эмболия обычно приводит к симптомам стенокардии и/или эмболического инсульта.
Респираторные
У пациента под наркозом наблюдается внезапное падение содержания углекислого газа в конце выдоха из-за увеличения мертвого пространства, вызванного воздухом в легочной циркуляции. Степень вентиляционно-перфузионного несоответствия определяется уровнями гипоксемии и гиперкарбии при анализе газов артериальной крови. Воздушная эмболия может также вызвать воспалительный каскад, что приводит к острому повреждению легких и ОРДС. У пациента в сознании появляется внезапная одышка и плевральная боль в груди, может возникать сухой кашель. Кровохарканье – относительно поздний признак.
Центральная нервная система
Артериальная воздушная эмболия может привести к ишемическому инсульту, который может проявляться клинически как неспособность проснуться после общей анестезии. Редко может возникать аномальная реакция зрачков на свет, если имеется значительная парадоксальная эмболия, приводящая к большому ишемическому инфаркту с последующим масс-эффектом. Если нарушено кровоснабжение ствола мозга, могут возникнуть сердечная аритмия и апноэ. У бодрствующего пациента может появиться неожиданный приступ спутанности сознания, дизартрии, гемипареза. Пациент может впасть в кому по мере развития отека головного мозга в послеоперационном периоде. Пузырьки газа редко могут наблюдаться в сосудах сетчатки при фундоскопии.
Желудочно-кишечные
Артериальная воздушная эмболия может привести к боли в животе и ишемии кишечника.
Кожа
Над поверхностными сосудами может пальпироваться крепитация. Хирургическая эмфизема обычно не связана с венозной эмболией, если это не осложнение лапароскопической процедуры.
Во всех случаях воздушной эмболии требуется высокий уровень настороженности, необходимо учитывать возможные дифференциальные диагнозы.
Сердечно-сосудистые
- Ишемия миокарда/инфаркт
- Другие причины кардиогенного шока/недостаточности
- Кровотечение/гиповолемия
- Аритмия вследствие ишемии/ электролитных нарушений/ аномалий проводимости/наркотиков
Дыхательные
- ТЭЛА/ другая эмболия (например, околоплодными водами)
- Пневмоторакс
- Бронхоспазм
- Отек легких
Центральная нервная система
- Геморрагический инсульт
- Нарушения, вторичные к медикаментам/ гипоксии/ гипогликемии/ электролитному дисбалансу
Иммунологические
- Сепсис
- Анафилаксия
Профилактика
Процедуры высокого риска должны быть определены заранее и обсуждены до даты операции, а также во время краткого инструктажа операционной команды. Обсуждение должно включать позиционирование пациента для предлагаемой операции, так как это может изменить предоперационное обследование (например, проведение трансторакальной или трансэзофагеальной эхокардиографии для исключения открытого овального окна перед краниотомией в сидячем положении). Анестезиолог должен рассмотреть вопрос о необходимости установки центрального венозного катетера или воздушного аспирационного катетера. Контакт между хирургом и анестезиологом имеет жизненно важное значение, особенно на этапах высокого риска во время операции, так как это позволит быстро принять меры, если подозревается поступление воздуха.
Важно тщательное внимание к волемическому состоянию, поддержание преднагрузки поможет уменьшить риск проникновения воздуха. Были опробованы различные новые подходы для минимизации риска воздушной эмболии в рамках признанных процедур высокого риска путем уменьшения градиента давления между циркуляцией и местом поступления воздуха. Например, применение противошокового компрессионного костюма для повышения системного венозного давления. Недавно, в опытах на свиньях было продемонстрировано, что использование внутрияремных баллонных катетеров эффективно для предупреждения прохождения воздуха и частично эффективно для аспирации воздуха.
Мониторинг
Тщательное наблюдение за пациентами играет решающую роль в раннем выявлении воздушной эмболии, позволяя осуществлять раннюю активную терапию и меры по предотвращению дальнейшего попадания воздуха. Ответственность анестезиолога заключается в том, чтобы сохранять бдительность и уделять пристальное внимание на протяжении всей операции.
Ниже рассматриваются методы мониторинга для выявления венозной воздушной эмболии. В рутинной клинической практике для выявления артериального воздушной эмболии не используются конкретные методы мониторинга. Для выявления артериального воздушной эмболии необходим высокий уровень настороженности, тщательный мониторинг клинических признаков в сочетании со своевременным выявлением изменений в рутинном мониторинге, таких как изменения CO2 в конце выдоха и ЭКГ.
Изменения в клинических параметрах не имеют специфичности и часто происходят поздно, после того как значительный объем воздуха попал в кровоток. Поэтому, хотя клиническое мышление важно, не следует полагаться исключительно на него, если только ограниченность ресурсов не позволяет использовать методы мониторинга, описанные ниже (в скобках указаны минимальные объемы воздуха, выявляемые данным методом). Некоторые методы могут быть использованы совместно для улучшения чувствительности (например, petСО2 с допплером).
Неинвазивный мониторинг
Физикальные признаки
- Преимущество – регулярный мониторинг, без дополнительных затрат
- Недостаток – низкая чувствительность и специфичность, позднее проявление
Уровень углекислого газа в конце выдоха (0,5 мл/кг)
- Преимущество – доступный, высокая чувствительность
- Недостаток – не специфичный к воздуху, влияние перфузионного давления и респираторной патологии
Уровень азота в конце выдоха (0,5 мл/кг)
- Преимущество – высокая чувствительность и специфичность
- Недостаток – дорого и не всегда доступно, зависит от перфузии и скорости попадания воздуха
Трансторакальный допплер (0,05 мл/кг)
- Преимущество – чувствительный и специфичный, легко позиционируется
- Недостаток – влияние ожирения, помехи от диатермии, отсутствие индикации объема воздуха, скрытие окружающим шумом, требует большей бдительности
Транскраниальный допплер (0,05 мл/кг)
- Преимущество – высокая чувствительность и специфичность
- Недостаток – необходимость обучения для достижения компетенции в использовании, оборудование располагается рядом/в оперативном поле в некоторых случаях, ограниченная доступность
Инвазивный мониторинг
Трансэзофагеальная эхокардиография (0,02 мл/кг)
- Преимущество – превосходная чувствительность и может определять размер эмбола, золотой стандарт для обнаружения открытого овального окна
- Недостаток – трудно отличить воздух от жира/тромба, ограниченная доступность и необходимость обучения, дорогой, оборудование в/около операционного поля, риск повреждения пищевода
Катетеризация легочной артерии (0,25 мл/кг)
- Преимущество – широко доступный и достаточно чувствительный
- Недостаток – ограниченная специфичность для венозной воздушной эмболии, риск, связанный с установкой, не способствует аспирации воздуха, дорогой
Центральный венозный катетер
- Преимущество – дешев и легко доступен, может помочь в удалении воздуха из правого предсердия, введение инотропных препаратов
- Недостаток – осложнения установки, риск воздушной эмболии при установке и удалении
Будущие разработки могут включать одновременное использование инфракрасной спектроскопии в качестве средства мониторинга региональных насыщений наряду с другими методами мониторинга, такими как электроэнцефалография. Эти методы все еще находятся в экспериментальной фазе исследований на животных и требуют подтверждения в соответствии с действующими стандартами мониторинга.
В кардиохирургии существуют алгоритмы, использующие трансэзофагеальную эхокардиографию для обнаружения и лечения воздушной эмболии во время операции. Чреспищеводная эхокардиография имеет самую высокую чувствительность из всех устройств мониторинга воздушной эмболии, определение объемов 0,02 мл/кг – примерно в 10 раз превышает чувствительность трансторакального допплера.
Клиническое ведение
Поддерживающая терапия формирует основу клинического ведения венозной и артериальной воздушной эмболии, диагностируемой в периоперационном периоде. Ведение можно далее разделить на три элемента, которые неизменно применяются одновременно:
- Немедленная реанимация
- Предотвращение дальнейшего поступления воздуха
- Усилия по удалению поступившего воздуха
Немедленная реанимация наиболее хорошо достигается путем подхода к дыхательным путям, дыханию и циркуляции. У анестезированного пациента проходимость дыхательных путей должна быть обеспечена эндотрахеальной интубацией, если это еще не сделано. Важно обеспечить увеличение фракции кислорода до 1,0 и поддержание адекватной вентиляции. Это может быть подтверждено анализом артериальной крови. Глубокий сердечно-сосудистый коллапс и остановка сердца могут быстро последовать за значительной венозной или артериальной воздушной эмболией.
Циркуляторная поддержка должна быть начата немедленно для увеличения венозного давления. Она включает инфузию жидкости через внутривенные канюли большого диаметра, вазопрессорную или инотропную поддержку если потребуется. Если остановка сердца неизбежна или произошла, начальный ритм может быть безпульсовой электрической активностью или асистолией, и в этом случае следует соблюдать расширенный протокол реанимационных мероприятий для ритмов, не требующих дефибрилляции. Когда заподозрена парадоксальная или артериальная эмболия, должны контролироваться признаки сердечной ишемии, послеоперационно должна быть проведена ЭКГ в 12 отведениях.
Внимание должно быть обращено к предотвращению дальнейшего поступления воздуха, путем понижения оперативного поля относительно уровня сердца и путем остановки любого процесса, при котором возможно попадание воздуха (например, сверление кости во время протезной хирургии). Поступление воздуха также может быть уменьшено временным прижатием главных кровеносных сосудов, применение костного воска, затоплением оперативного поля жидкостью и прикладыванием влажных салфеток на заподозренные области. Любая полость с давлением газа (например, пневмоперитонеум) должна быть дренирована. Подача закиси азота должна быть прервана, так как она может расширить любой газ, заполняющий внутрисосудистое пространство.
Можно попытаться аспирировать воздух через центральный венозный катетер или воздушный аспирационный катетер (16G мультиперфорированный катетер, который может быть вставлен центрально или периферически, если он достаточен по длине). Предпочтительно использовать катетер с мультиперфорированным наконечником для того, чтобы повысить шансы аспирировать воздух. Наконечник мультиперфорированного катетера должен быть расположен приблизительно на 2 см дистальнее от места соединения верхней полой вены и правого предсердия. Если используется однопросветный катетер, он должен располагаться на расстоянии 3 см от перехода верхняя полая вена/предсердие. Радиологический или внутривенный ЭКГ контроль рекомендуется, но всегда используется на практике или не доступно.
Для того чтобы аспирировать эмболию воздуха наиболее эффектно, используйте положение тренделенбурга и левое боковое, так как любой воздух внутри сердце должен после этого теоретически перемещаться к правому предсердию. На практике не так просто выполнить такую быструю аспирацию, если только аспирационный катетер или центральная венозная линия уже не находятся на месте. Логистика перемещения пациента также может быть затруднена из – за одновременной реанимации и открытого хирургического поля. Если катетер легочной артерии находится на месте, он вряд ли будет эффективен при аспирации воздуха, поскольку просветы в катетере малы, и катетер не будет находиться в оптимальном положении для аспирации по характеру их предполагаемого использования.
Синдром воздушной эмболии
Из сообщений о случаях заболевания следует, что воздушная эмболия может приводить к синдрому системного воспалительного ответа с последующей полиорганной дисфункцией.
Предложены две патофизиологические теории. Первая предполагает, что воздушные эмболы вызывают микрососудистые окклюзии, приводящие к ишемии тканей с последующим воспалением и дисфункцией органов. Это, однако, не объясняет, почему некоторые пациенты с, казалось бы, низким объемом попавшего воздуха, развивают такую тяжелую системную воспалительную реакцию. Особенно это касается случаев парадоксальной эмболии.
Вторая теория связана с несоответствием генной среды. Инфекция некоторыми газо-производящими патогенами водит к образованию внутрисосудистого газа, который может подействовать как пусковой момент для врожденной иммунной системы. Тот же механизм, который может принести пользу организму во время такой инфекции, может иметь пагубные последствия во время воздушной эмболии. Присутствие воздушного пузырька в циркуляции активизирует тромбоциты, что может привести к системному воспалению, диссеминированному внутрисосудистому свертыванию и возникновению мультиорганной дисфункции.
Лечение синдрома воздушной эмболии основано на органосохраняющей терапии в отделении интенсивной терапии.
Резюме
Воздушная эмболия может возникать в венозной, артериальной системе или парадоксально, когда воздух переходит из венозной в артериальную циркуляцию. Факторы риска можно рассматривать оперативные, анестезиологические и факторы пациента. Методы мониторинга позволяют на ранней стадии выявлять венозную воздушную эмболию. Ведение включает реанимацию, профилактику дальнейшего поступления воздуха и поддержку органной функции.
Dr. Adam Low, Dr. Naginder Singh Anaesthetic Registrars, Queen Elizabeth Hospital Birmingham, UK Dr. Hari Krovvidi Consultant Anaesthetist, Queen Elizabeth Hospital Birmingham, UK Edited by Dr. Clara Poon Consultant Anaesthetist, Queen Mary Hospital, Hong Kong
2016 г.
Патогенез
Большие пузырьки воздуха в кровотоке могут заблокировать любой кровеносный сосуд. Наиболее часто блокируются вены легочные вены, сосуды сердца и артериальные стволы, кровоснабжающие головной мозг. При поражении легочной артерии наблюдаются региональная внутрисосудистая гипертензия, перегрузка ПЖ и острая правожелудочковая недостаточность. В дальнейшем происходит поражение левого желудочка, сердечный выброс снижается, периферическое кровообращение нарушается и возникает шок. Воздушная эмболия ЛА сопровождается бронхоспазмом, нарушением вентиляционно-перфузионного баланса, инфарктом легкого и дыхательной недостаточностью.
При нарушении кровотока в сосудах головного мозга формирование патологии происходит по типу ишемического инсульта. Кровоснабжение в определенной области мозга нарушается, нервная ткань истощается кислородом и умирает. Образуется участок некроза, а в ткани мозга появляются многочисленные мелкие кровоизлияния. Дальнейшее течение болезни зависит от места поражения. Возможны парез, паралич, когнитивный дефицит и нарушение функции внутренних органов.
Этиология
Непосредственная причина легочной эмболии — тромб. Он образуется под воздействием различных факторов. Наиболее распространенными среди них являются:
- Застой крови в венозных сосудах нижних конечностей,
- Воспалительные изменения венозной стенки,
- Химио- и гормонотерапия, повышающие свертываемость крови,
- Гиперкоагуляция,
- Длительная обездвиженность, нарушающая нормальное кровообращение,
- Венозные стенты и протезы,
- Долгий прием диуретиков, приводящий к обезвоживанию и сгущению крови,
- Хирургические операции и инвазивные процедуры с катетеризацией крупных вен,
- Беременность, роды, послеродовый период,
- Курение,
- Пожилой возраст,
- Малоподвижный образ жизни,
- Лишний вес.
Лицам, находящимся в группе риска, для предупреждения легочной эмболии необходим прием медикаментов, разжижающих кровь и понижающих ее вязкость. Офисные работники, дальнобойщики и стюардессы в наибольшей степени подвержены застою крови в ногах. У них чаще, чем у других развивается эмболия. Чтобы избежать серьезной патологии, им необходимо периодически проходить медосмотры и специальные обследования, обнаруживающие тромбоз вен. Смена образа жизни и посильная физическая нагрузка — основные профилактические мероприятия при легочной эмболии.
Заболевания, при которых чаще всего происходит закупорка легочной артерии:
- тромбофлебит глубоких вен голени, тромбоз нижней полой вены и ее притоков;
- варикозное расширение вен нижних конечностей;
- кардиоваскулярные патологии – ИБС, ревматизм, пороки сердца, аритмия, гипертония, инфекционный эндокардит, кардиомиопатия, миокардиты, сердечная недостаточность;
- сепсис;
- рак внутренних органов;
- онкогематологические болезни — гемобластозы, эритремия;
- ДВС-синдром;
- острое нарушение мозгового кровообращения;
- некоторые аутоиммунные процессы;
- застойная сердечная и дыхательная недостаточность;
- эндокринопатии и метаболические расстройства;
- нарушения гемостаза — тромбофилия;
- травмы с переломами крупных костей;
- воспалительные заболевания кишечника;
- нефротический синдром;
- ожирение;
- эпилепсия.
Классификация
Есть несколько критериев для классификации VE. Воздушная эмболия классифицируется в зависимости от характера течения (молниеносная, острая и подострая), способа попадания воздуха в кровоток (ятрогенный, травматический) и направления эмболии (ортоградная, ретроградная, парадоксальная). В клинической практике используется разделение формы заболевания в зависимости от типа поврежденного сосуда, включая следующие варианты патологии:
- Артериальный. Наблюдается закупорка крупных артериальных стволов (коронарных, легочных, церебральных). Возникает в 30-35% случаев, протекает внезапно, тяжело и с четкими клиническими симптомами. Пациент умирает в течение часов, а иногда и минут. Для выработки AVE необходимо более 40-50 см3 газа, и он одновременно попадает в кровоток.
- Вен. Выявляется в 65-70% случаев. Это приводит к нарушению венозного оттока. Симптомы прогрессируют относительно медленно, и опасные для жизни состояния выявляются редко. Склонность к подострому течению. Окклюзия мелких вен и сосудов может протекать бессимптомно, кровоток происходит за счет коллатеральной системы. Исключением является обструкция дыхательных путей легочных вен, по которым насыщенная кислородом кровь переносится из легких в сердце.
Комментарий
Коллектив авторов приводит клиническое наблюдение развития венозной и парадоксальной воздушной эмболии у пациента с опухолью ствола головного мозга. Это очень грозное, а порой фатальное осложнение нейрохирургических операций, выполняемых у пациентов в положении сидя. В статье обсуждаются различные подходы и методы, опубликованные ранее отечественными и зарубежными исследователями, направленные как на предупреждение развития воздушно-эмболических осложнений, так и на их лечение. Обсуждаются алгоритмы пред- и интраоперационного обследования и ведения пациентов. В ходе обсуждения данного клинического наблюдения авторы приводят данные литературы о возможных причинах венозных и парадоксальных воздушных эмболий в нейрохирургической практике.
В представленном клиническом наблюдении парадоксальная воздушная эмболия, развившаяся во время проведения нейрохирургического вмешательства в положении сидя, привела к формированию острого инфаркта миокарда и нарушению мозгового кровообращения, которые в конечном итоге явились причиной гибели пациента. Авторы акцентируют внимание читателей на способах пред- и интраоперационной диагностики данных осложнений, указывая, что эффективных способов лечения венозной и парадоксальной воздушной эмболий в настоящее время не разработано. Авторы приходят к выводу, один из которых указывает на необходимость перехода к выполнению нейрохирургических вмешательств в положении лежа во всех технически возможных случаях и максимальный отказ от хирургии в положении сидя — для снижения риска развития воздушно-эмболических осложнений.
Статья может быть полезна не только нейрохирургам и анестезиологам-реаниматологам, но и всем смежным специалистам, принимающим участие в лечение пациентов с поражением головного мозга.
С.В. Свиридов (Москва)
Симптомы и клинические проявления
Клиническая картина неспецифическая. Без специальных методик невозможно понять природу основных расстройств. Симптомокомплекс зависит от расположения и типа поврежденного сосуда.
Венозной эмболии
При поражении вен требуется достаточно большой объем воздуха, прежде чем начнется какое-либо явное нарушение самочувствия. Примерно 2-3 мл потенциально смертельно опасны. Венозная форма обычно развивается на фоне травм или ятрогенных (лечебных) вмешательств.
Примерный перечень симптомов воздушной эмболии при поражении вен:
- Боль в месте расположения сосуда. Обычно это локтевые сгибы, места, где проводилась катетеризация, места травм с нарушением анатомической целостности. Интенсивность варьируется. От минимальной, едва заметной боли и давления до невыносимых ударов, в зависимости от тела и степени нарушения кровотока.
- Мышечная слабость. Уточняется нарушением местного питания тканей. Это не всегда происходит и не считается универсальным симптомом.
- Схватки. Болезненные судороги, мышечные спазмы. Связано с тяжелым поражением центральной нервной системы или самих кровеносных сосудов при недостаточном питании тканей. Обычно это миоклонические сокращения. Они практически безболезненны. Так или иначе, люди время от времени испытывают их. Классический пример — тик или подергивание века. Только в этом случае происходит самопроизвольное сокращение мышц или тканей конечности, которые были «воротами» для воздушного пузыря.
- Падение артериального давления. Тоже не всегда. Он редко достигает критического уровня. Вызвано нарушением работы малой кровеносной системы, легочных структур.
- Повышенная утомляемость. Астения. То есть невозможность выполнять домашние обязанности, недостаток энергии для выполнения профессиональных функций, повышенная сонливость, проблемы с координацией движений, снижение скорости мыслительных процессов.
- Тошнота, рвота. Это довольно редкие события.
Обычно этим ограничиваются. Относительно редко в организм попадает такое большое количество воздуха, что правый желудочек оказывается перегруженным, что приводит к критическому нарушению оксигенации крови и повышению давления в легочной артерии. Такой процесс может привести к смерти пациента. Необходимо срочное лечение и реанимация.
Но чаще бывают засоры с мелкими пузырьками воздуха. Тогда вообще нет клинической картины. Аномальный фактор попадает в легкие через вены и выводится естественным путем.
Тем не менее за пациентами необходимо тщательное наблюдение. Если проявляется даже минимальный набор симптомов, требуется немедленная медицинская помощь. Это надежная мера предосторожности, поскольку, если вы спешите, можно неправильно оценить ситуацию.
Артериальной эмболии
Это немного чаще встречается по многим другим причинам. Это крайне опасно для здоровья и жизни пациента и всегда характеризуется четкой клинической картиной.
- Дискомфорт в конечностях, где пузырь воздуха попадает в тело.
- Нарушение чувствительности в руках и ногах, мышечная слабость и потеря контроля над движением. Полное или частичное. Поговорите о параличе или парезе соответственно.
- Аритмия. Тип синусовой тахикардии, при которой количество сердечных сокращений увеличивается до 90 и более. Возможны и другие аномальные изменения в организме. Само состояние фатально. Если вовремя не исправить сердечную аритмию, она может привести к летальному исходу.
- Жизнеспособность кожи. Это случается, когда, с одной стороны, имеется выраженное нарушение питания тканей, а с другой — нарушения в работе сердца. Оба одинаково опасны. Иначе это называется цианозом.
- Неврологические симптомы. Снижение остроты зрения, слуха, координации движений и другие подобные проблемы.
- Снижение скорости и работоспособности мышления, утомляемость и астенические явления, бессонница ночью и позывы лечь днем, также включаются апатия.
- Это также относится к поведенческим и психическим расстройствам. Они вызваны снижением качества питания мозга. Может быть вызвано инсультом, нервные волокна структур головного мозга отмирают. Эмболия сопровождается галлюцинаторным синдромом, пациент видит картинки и слышит то, чего нет. Есть еще и бредовая составляющая. Оба этих симптома очень неблагоприятны с точки зрения прогноза и указывают на плохое снабжение мозга кислородом. Гипоксия приводит к гибели нервных волокон и вскоре приводит к летальному исходу. Необходимо немедленное лечение.
- Зудящая кожа. Относительно редко, но тоже возможно.
- Дрожание пальцев, рук, головы. Так называемый тремор.
- Одышка, нарушение естественного процесса газообмена. Это происходит при поражении легочной артерии или самого сердца. Это опасно для жизни, так как может вызвать спонтанную остановку сердца или легких. Оба смертельны.
- Боль в груди. Как возникает стенокардия. Тяжело, интенсивно. Менее половины ситуаций сопряжены с минимальным дискомфортом.
- Кашель продуктивный, с выделением пенистой мокроты со следами крови.
Симптомы воздушной эмболии при окклюзии артерии гораздо разнообразнее и выразительнее. Опасность также намного больше. Патологический процесс требует немедленного внимания. В некоторых случаях нет времени на экстренные меры.
Симптоматика
Легочная эмболия не имеет специфических симптомов и часто не распознается вовремя. Заболевание легко спутать с нарушением функционирования сердечно-сосудистой и бронхолегочной системы. Без результатов лабораторно-инструментальных исследований невозможно поставить диагноз.
Основные проявления острой легочной эмболии отличаются внезапным возникновением и отсутствием взаимосвязи с иной патологией – пневмонией, инфарктом миокарда, сердечно-сосудистой недостаточностью. Симптомы недуга:
- Боль в груди, напоминающая «сердечную жабу» и усиливающаяся при глубоком вдохе, кашле, изменении положения тела.
- Одышка, удушье – прерывистое и затрудненное дыхание, возникающее внезапно даже при малейшей физической активности.
- Кашель с кровавой мокротой коричневого цвета.
- Артериальная гипотензия вплоть до коллапса.
- Учащенное и нерегулярное сердцебиение — тахикардия, аритмия.
- Бледность кожи с акроцианозом.
- Отеки и боли в икроножных мышцах обеих ног.
- Липкая и влажная кожа — гипергидроз.
- Лихорадка — подъем температуры тела до фебрильных значений.
- Головокружение, судороги, потеря сознания.
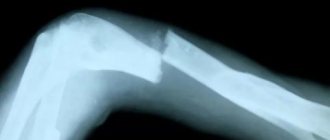
типичный вид больного с легочной эмболией
Легочная эмболия может протекать бессимптомно
. В тяжелых случаях пациенты не испытывают ничего, кроме боли, и быстро погибают.
Существует несколько клинических форм патологии, которые отличаются ведущим синдромом:
- Легочно-плевральная форма проявляется одышкой, кашлем, кровохарканьем, болью в груди, цианозом лица и шеи.
- Кардиальная – дискомфорт и боль в груди, тахикардия, аритмия, набухание вен шеи, систолический шум, сильный толчок сердца, артериальная гипотензия, коллапс.
- Абдоминальная — встречается редко и сопровождается болью в эпигастрии, рвотой, отрыжкой, гепатомегалией, тяжестью в правом подреберье, нарушением стула, вздутием, урчанием и прочими признаками пареза кишечника.
- Церебральная — возникает при атеросклеротическом поражении мозговых артерий преимущественно у пожилых людей. Ее симптомами являются: головная боль, шум в ушах, тошнота, судорожные припадки, потеря сознания, гемипарезы, психомоторное возбуждение или коматозное состояние, непроизвольное выделение кала и мочи.
- Почечная — развитие секреторной анурии после выхода больного из шокового состояния.
- Лихорадочная — длительная и фебрильная лихорадка обусловлена воспалением плевры и легких.
- Иммунологическая — наличие в крови ЦИК и эозинофилии, развитие плеврита и пульмонита, появление на коже характерной сыпи.
Клинические признаки легочной эмболии весьма разнообразны и малоспецифичны. Их выраженность зависит от размера, локализации и количества эмболов, а также исходного кардиореспираторного статуса пациента.
Диагностика
Самая важная часть диагностики газовой эмболии — это собеседование с пациентом, так как симптомы аналогичны многим другим заболеваниям. Наличие на собеседовании дайвинг-экспедиции или конкретной хирургической процедуры указывает на возможность воздушной эмболии. Такие операции, как трепанация черепа, кесарево сечение, замена тазобедренного сустава и операция на сердце с искусственным кровообращением, рассматриваются как потенциально опасные в развитии этого состояния.
При подозрении на воздушную эмболию или выполнении вышеуказанных операций обычно рекомендуются следующие анализы:
- Рентгенограмма грудной клетки. Пузырьки газа иногда обнаруживаются на рентгеновских снимках.
- Стетоскопия (аускультация легких с помощью стетоскопа). «Тренированное ухо может услышать своеобразный симптом -« шелест мельничного колеса ».
- Измерение газового состава выдыхаемого воздуха. Если пациент находится под наркозом, анестезиолог может обнаружить уменьшение количества выдыхаемого углекислого газа.
- Допплерография. Тест, оценивающий кровоток по кровеносным сосудам. Этот тип ультразвука обычно используется при хирургических вмешательствах с высоким риском воздушной эмболии.
- Чреспищеводная эхокардиография. Этот метод использует звук для получения очень подробного изображения сердца и окружающих сосудов.
При диагностике заболевания важно определить участок сосуда, пораженный эмболом. Первым шагом является физическое обследование пациента. Наиболее эффективными методами физикального обследования являются прекардиальный, чреспищеводный или транскраниальный допплер.
Диагностические мероприятия
Диагностика легочной эмболии направлена на обнаружение тромба, оценку нарушения гемодинамики, выявление причины процесса для предупреждения рецидивов. Чтобы решить поставленные задачи, специалисты тщательно обследуют больных: собирают жалобы и анамнез, изучают факторы риска и клинические симптомы. Для постановки диагноза и назначения лечения необходимы результаты лабораторных и аппаратных исследований. В крови определяют общеклинические и биохимические показатели, газовый состав, факторы и ферменты свертываемости крови.
Высокочувствительным, но не специфичным лабораторным методом является обнаружение D-димера — продукта распада фибрина. При повышении его уровня предполагается недавнее образование тромба. Нормальное значение D-димера позволяет исключить тромбоз легочной артерии у пациентов.
Инструментальные методы исследования играют более важную диагностическую роль. К ним относятся:
- Электрокардиография — выявление синусовой тахикардии с высоким зубцом P, отклонение электрооси вправо, увеличение амплитуды зубцов R и S, смещение сегмента ST, отрицательный зубец Т.
- Рентгенографическое исследование легких – при эмболии расширены легочные артерии, уменьшено количество контрастированных периферических ветвей, деформирован легочной рисунок.
рентген-признаки ТЭЛА (рис.: ННЦ «Институт кардиологии Н.Д. Стражеско»)
- Ангиопульмонография — рентгеноконтрастное исследование легочной артерии, позволяющее обнаружить в ней тромбы и повреждения.
- Перфузионное сканирование легких – высокоинформативный метод, определяющий дефектов перфузии, их площадь, степень уменьшения радиоактивности. Снижение накопления или полное отсутствие изотопного препарата в участке легкого свидетельствует о нарушении кровообращения в этой зоне.
- СКТ — стандартная неинвазивная методика, позволяющая визуализировать легочную артерию, оценить ее состояние, обнаружить в ней тромбы. Данная процедура является простой в проведении, высокочувствительной и специфичной.
- Эхокардиография — обнаружение тромбов в полостях сердца, выявление признаков легочной гипертензии, исключение пороков сердца и патологии миокарда. Правые камеры сердца расширены, межжелудочковая перегородка выбухает влево и совершает парадоксальные движения в фазу расслабления.
- Ангиография сосудов легких — инвазивный метод диагностики, выявляющий дефект наполнения в просвете артерии или полную обструкцию с «ампутацией» сосуда и обрывом его контрастирования. При этом ветви легочной артерии резко сужены. Наблюдается медленное выведение контрастного вещества.
Диагностика легочной эмболии – сложный процесс. Неспецифичная симптоматика патологии часто вводит врачей в заблуждение.
Стандартные методы обследования пациента позволяют лишь исключить иные заболевания: воспаление и отек легких, острую коронарную недостаточность. Несвоевременно или неправильно установленный диагноз — причина смерти больного.
Особенности терапии
Последствия попадания воздуха в кровеносные сосуды лечат лекарствами и приборами. Объем необходимого ухода зависит от состояния пациента, тяжести нарушения жизненно важных функций и наличия необходимого оборудования в клинике. Обычно в схему реабилитационных мероприятий входят следующие методы лечения:
- Неспецифические препараты. Лечение направлено на минимизацию клинических симптомов заболевания и предотвращение осложнений. Пациенту назначают стероидные гормоны, кардиотоники, петлевые диуретики, вазодилататоры, антиоксиданты. На этапе выздоровления используются поливитаминные комплексы и ноотропные препараты. При тяжелой дыхательной недостаточности пациента переводят на аппарат ИВЛ в режиме принудительной вентиляции.
- Оборудование. При лечении воздушной эмболии используется гипербарическая оксигенация и контролируемая гипотермия. Гипербарическая оксигенация проводится при давлении от 2 до 3 атмосфер, а количество сеансов варьируется от 5 до 12. Продолжительность каждого сеанса — 45 минут. В случае переохлаждения тело пациента охлаждают до 34 ° С. И баротерапия, и холод способствуют увеличению растворимости газов в крови, что позволяет удалять сгустки, не удаляемые хирургическим путем.
- Эффективный. Лучшим методом устранения закупорки внутрисердечной ПЭ является ее аспирация через подключичный катетер. Это включает в себя удаление нескольких сотен миллилитров крови, что может потребовать массивной инфузионной терапии или гемотрансфузии. Если закупорка расположена точно, сосуд или венозный синус можно открыть.
При возникновении опасного состояния необходимо немедленно принять меры и начать лечение. Для этого пациенту следует лечь на левый бок и слегка опустить верхнюю часть туловища. Человека доставят в машину скорой помощи на носилках, лежа на животе, наклонив голову в сторону.
Лечение можно проводить только в стационарных условиях и под строгим контролем врача. Ситуация осложняется тем, что не всегда удается своевременно принять эффективные меры. Часто смерть наступает до оказания первой помощи.
Если в стенах медицинского учреждения возникло критическое состояние, например, во время операции или укола, у ближайших врачей есть время принять все необходимые меры для спасения человека. В этом случае шансы на выздоровление в разы больше.
Чтобы спасти пациента, врачи предпримут следующие шаги, учитывая причину и сложность заболевания:
- Прекращение дальнейшей подачи воздуха в сосуды. Для этого проводят хирургический гемостаз, обработку пораженного участка и пораженных сосудов физиологическим раствором.
- Пациенту придется принять другое положение тела. Если воздушный пузырь протыкает сердце, пациента наклоняют влево и опускают кончик головы. Это необходимо для того, чтобы воздух попадал в правое предсердие или правый желудочек. Затем воздух будет аспирирован через катетер или устройство для прокалывания.
- При необходимости пациенту будет сделана дополнительная кислородная ингаляция.
- Если воздух переместился из сосудов в мозг, будет назначена кислородная терапия, и пациент может быть помещен в барокамеру.
- В случаях, когда воздушная эмболия вызывает нарушение кровообращения, применяется сердечно-легочная реанимация. Эта процедура основана на искусственном дыхании и непрямом массаже сердца.
- В некоторых случаях врач может попытаться аспирировать воздух из вены с помощью катетера.
- Давление на шею и повышение венозного давления помогут блокировать отток крови из вен, предотвращая дальнейший приток воздуха и позволяя крови течь в открытые вены.
- Ваш врач может назначить лекарства для стимуляции вашего сердца.
- В случае отека головного мозга рекомендуется лечение стероидными препаратами.
- После лечения пациент должен находиться под наблюдением лечащего врача столько времени, сколько необходимо, чтобы избежать осложнений.
Лечение ВЭ у водолазов
Если у дайвера развивается ВЭ после быстрого всплытия из глубокой воды, единственным эффективным лечением является немедленная рекомпрессионная терапия в барокамере (гипербарическая камера). Дайвер должен находиться в горизонтальном положении и дышать 100% кислородом перед входом в барокамеру.
Рекомпрессия заключается в нахождении в течение нескольких часов в барокамере, в которой человек дышит смесью газов и кислорода под высоким давлением. Повышенное кровяное давление может восстановить нормальный кровоток и снабжение тканей кислородом, а также уменьшить размер пузырьков воздуха в сосудах.
После повторного сжатия давление постепенно сбрасывается, позволяя лишним газам выходить из корпуса без образования пузырьков. Лечение может занять несколько дней в зависимости от тяжести симптомов.
Лечение ятрогенной (медицинской) ВЭ
Если ВЭ вызвана медицинскими процедурами и в сердце скопился воздух, нарушающий его работу, пациента необходимо поместить в определенное положение:
- Положение Тренделенбурга — человек лежит на спине, таз и ноги приподняты над уровнем сердца.
- Левостороннее положение — пациент лежит на левом боку, в результате чего воздух в сердце смещается к верхушке правого желудочка. Это предотвращает или сводит к минимуму обструкцию (закупорку) легочной артерии.
- Если у пациента установлен центральный венозный катетер, можно попытаться аспирировать («втянуть») воздух из правой части сердца.
- Пациенту также назначается кислородная терапия. Это ускоряет сжатие газового пузыря. В таких случаях также полезно повторное сжатие в барокамере.
Лечение
При развитии кессонной болезни, показано помещение пострадавшего в барокамеру на несколько часов. Это позволит естественным образом растворить пузырьки газа в кровеносном русле.
Эффект напрямую зависит от тяжести поражения. Как правило, положительный результат достигается более чем в 80% ситуаций.
На фоне ятрогенных, медицински-обусловленных поражений, требуется помещение пациента в горизонтальное положение. Лежать он должен на спине с поднятыми выше уровня сердца ногами или на левом боку, чтобы снизить нагрузку на легочную артерию.
Доктора предполагают, что проблема постепенно редуцируется и сойдет на нет.
В отсутствии клинического эффекта в течение 2-3 часов, решается вопрос о проведении хирургического лечения, в такой ситуации доктора предпринимают меры по механическому «засасыванию» пузырька воздуха, чтобы устранить закупорку сосуда, нормализовать трофику тканей и клеточной дыхание.
Сама по себе процедура непростая, потому как велика вероятность ошибиться с местоположением очага. По этой причине требуется тщательная оценка состояния больного, проведение диагностики и верификация результатов несколькими инструментальными методами.
Другие методы большого смысла в острую фазу не имеют. Потому не применяются ни лекарства, ни прочие способы.
- По мере выздоровления могут назначаться препараты цереброваскулярного действия, вроде Актовегина, Пирацетама. Они нормализуют питание головного мозга.
- Ноотропы для восстановления скорости обменных процессов.
- Противогипертонические нескольких групп, кардиопротекторы (Милдронат, Рибоксин). Позволяют восстановить кардиальную функцию, нарушению при течении газовой эмболии.
- Возможно применение глюкокортикоидов, при развитии воспалительных процессов, отеков.
В дальнейшем рекомендуется регулярно показываться кардиологу для проведения профилактических осмотров. Возможны неявные в первый момент повреждения тканей, которые дают знать о себе позже.
Имеет смысл проверяться раз в полгода или чуть реже. В обязательном порядке показано избегание травм, осторожность при нырянии, по технике безопасности. Если пациент намерен продолжать эту деятельность.
При тяжелых повреждениях легких, головного мозга, сердца и сосудов, речи о дайвинге или погружении в воду не идет.
Осложнения
Эмболизация периферических артерий приводит к образованию трофических язв и некротических зон. Нарушение венозного оттока в конечностях приводит к отекам. Изменения кровоснабжения внутренних органов делают их слабыми или вообще перестают работать. Может возникнуть острая почечная или печеночная недостаточность, парез кишечника, сердечная и легочная недостаточность. Повреждение сосудов головного мозга может нанести необратимый вред организму. Возможны параличи, психоэмоциональные расстройства и изменения в работе внутренних органов, иннервируемых поврежденной частью мозга.
Прогноз и профилактика
Результат будет благоприятным, если удастся удалить воздух из минимально травматичного подключичного доступа. При внутричерепной или легочной эмболии прогноз хуже, так как ее практически невозможно удалить хирургическим путем. Применение ГБО и переохлаждение не позволяет быстро нормализовать кровоток, поэтому увеличивается вероятность необратимых последствий. Изменения периферических вен и артерий обычно не опасны для жизни, но выздоровление пораженных тканей длится долго, а полное выздоровление достигается не всегда.
Чаще всего воздушная эмболизация происходит во время медицинских процедур, поэтому предотвращение эмболизации является исключительной ответственностью персонала медицинского учреждения. Во время процедур на верхней полой вене пациент должен находиться в положении Транделенбурга, катетеризация подключичной вены, когда игла остается открытым концом (отсоединение шприца, снятие направляющей), выполняется на глубоком выдохе. В случае низкого ВГД системы прекращенной инфузии должны быть своевременно отключены.