Кардиология (от греческого kardiā, «сердце» и -logia, «наука») – это отрасль внутренней медицины, которая занимается не только методами диагностики и лечения нарушений работы сердца, но и системы кровообращения в целом. Хотя сердечно-сосудистая система тесно связана с кровью, кардиология относительно не относится к гематологии и ее заболеваниям. Некоторыми очевидными исключениями, влияющими на функцию сердца, будут анализы крови – нарушения электролитного баланса, отклонения от нормы тропонинов, анемии и гиповолемический шок, а также коагулопатии – патологические состояния, связаны с нарушением свертываемой системы крови. Данная ветвь медицины становится все больше актуальной с каждым годом, ведь количество сердечно-сосудистых заболеваний постоянно растет и они являются самой первой причиной смертности во всем мире.
Врачи, которые работают в этой области медицины, называются кардиологами. Поскольку это достаточно сложная отрасль в медицине и люди обычно проводят много времени в ней, работая с другими медицинскими специалистами, но особенности их повседневных обязанностей могут варьироваться в зависимости от выбора, который они сделали, когда дело касается специализации. Все врачи-кардиологи являются клиническими кардиологами, которые сосредоточены на диагнозе, использовании лекарственных средств и профилактике сердечно-сосудистых заболеваний. Некоторые клинические кардиологи специализируются на педиатрической кардиологии, что означает, что они диагностируют и лечат сердечные проблемы у детей. Когда клинические кардиологи лечат только взрослых пациентов, они специализируются на кардиологии взрослых. Хирургические моменты не включены в кардиологию и относятся к области кардиоторакальной или кардиохирургии. Например, операция шунтирования коронарной артерии или же замены клапанов. Это хирургические процедуры, которые выполняются хирургами, а не врачами-кардиологами. Однако постановка стентов, кардиостимуляторов контролируется, а у многих странах и даже осуществляется самими кардиологами.
Основные обязанности
Как и у любого медицинского специалиста, основной задачей кардиолога является уход за пациентами, сохранение их здоровья и улучшение качества жизни. Однако, если врачи общей практики могут встречать людей с различными состояниями и заболеваниями, кардиолог обычно занимается только вещами, связанными с сердцем.
Содержание:
- Основные обязанности
- Причины обязательного посещения кардиолога
- Профилактическая медицина
- Методы диагностики и предотвращения сердечно-сосудистых заболеваний
- Лечение пациентов
Это совсем не означает, что тут нет никакого разнообразия. Есть много разных вещей, которые ведут к проблемам с нарушением правильной работы сердца, от врожденных дефектов до повреждений, вызванных несчастным случаем или болезнью. Поэтому это работа, требующая много обучения, практики и постоянного внимания к деталям.
Что лечит врач-кардиолог
Большая часть акцентов делается на улучшение показателей выживаемости и качества жизни после сердечных приступов, сердечной недостаточности или нарушений сердечного ритма, но кардиологи также обеспокоены пониманием процессов заболевания и их профилактики.
Врачи кардиологии чаще всего сталкиваются со следующими патологиями, такими, как:
- ишемические поражения сердца;
- пороки (приобретенные с годами или обнаруженные с рождения);
- стенокардия (боль в груди, вызванная сужением коронарных артерий);
- аритмии, например, фибрилляция предсердий (нерегулярное сердцебиение);
- кардиомиопатия (болезнь сердечной мышцы) с сердечной недостаточностью;
- тромбоз коронарной артерии или инфаркт миокарда (сердечный приступ), часто связанный с гипертонией и высоким уровнем холестерина;
- заболевания артерий (атеросклероз, артериит) и аневризмы аорты;
- поражения мышц сердца, которые возникают на фоне воспалений разных участков (кардиты);
- тромбозы и тромбофлебиты.
Врачи также лечат пациентов, перенесших острые состояния, например, инфаркт миокарда или другие. Они помогают принимать решения о сердечной хирургии, ангиопластике и стентировании.
Основные заболевания сердца
Бесперебойная работа главного мышечного насоса — необходимое условие нормальной жизнедеятельности организма.
Нарушение функционирования сердца может быть обусловлено поражением оболочек органа, клапанного аппарата и сосудов.
Поражения ишемического характера
Причина таких явлений заключается в сокращении притока крови по коронарным артериям к сердечной мышце. При высокой интенсивности работы это незамедлительно сказывается на ее состоянии.
В большинстве случаев ишемические состояния являются следствием повреждения артериальных стенок атеросклерозом. Просвет сосудов сужается из-за уплотнения стенок и образования на них утолщений. Чаще всего это происходит в коронарных артериях, аорте и сосудах мозга.
В основе ишемических патологий лежит нарушение равновесия между потребностями сердечной мышцы в необходимых веществах и возможностью их доставки по артериям.
Ишемическое поражение может быть представлено в разных формах, отличающихся по симптоматике и прогнозу.
к содержанию ^
Стенокардия
Одно из наиболее распространенных проявлений сердечной ишемии проявляется следующим образом:
- Интенсивная боль за грудиной приступообразного характера. Она часто отдает в левую руку и плечо, а иногда – в спину и лопатку, реже в область живота. Появляется внезапно и длится не более четверти часа, снимается нитроглицерином.
- Нарушение ритма сердца. Возможно как учащение, так и уменьшение частоты сокращений.
- Смена показателей артериального давления (чаще в сторону повышения);
- Одышка, ощущение беспокойства, бледность кожи, холодный пот.
- Температура тела не повышается.
Приступам стенокардии в большей степени подвержены психически неуравновешенные, эмоциональные, подвергающиеся частым стрессам люди.
к содержанию ^
Инфаркт миокарда
Одна из самых опасных форм ишемического поражения сердца, при которой из-за внезапной приостановки снабжения сердца кровью возникает омертвение (некроз) сердечной мышцы. Мышечная ткань на этом участке отмирает, в месте повреждения формируется соединительная ткань.
Данному состоянию часто предшествует предынфарктный период, характеризующийся учащенными приступами стенокардии. Он длится от нескольких часов до недель.
Нарушение кровоснабжения мышцы сердца более чем на четверть часа ведет к необратимым изменениям в ней.
Характерные проявления болезни:
- Острая (по определению пациентов – кинжальная) боль за грудиной, не прекращающаяся после приема нитроглицерина. Она может отдавать в левое плечо, зубы, ухо, ключицу, нижнюю челюсть, область между лопатками. Длительность приступа боли может достигать нескольких часов.
- Беспокойство, появление страха смерти.
- Резкая бледность и синюшность кожи, холодный пот.
- Повышение температуры.
В медицинской практике отмечено 5 форм нетипичного развития инфаркта миокарда, при которых есть риск постановки неверного диагноза.
- Абдоминальная форма. По данным ВОЗ, составляет более трети всех нетипичных случаев течения болезни. В начальной стадии больной отмечает симптомы пищевого расстройства: тошноту, рвоту, отрыжку, изжогу, вздутие живота. Боль возникает не только в сердце, но в эпигастральной области.
- Астматическая форма. Пациент начинает задыхаться, стремится принять сидячее положение, у него появляется кашель с пенистой розовой мокротой. Отмечается бледность в области носогубного треугольника, кистей и ушей. Развивается в основном в пожилом возрасте.
- Церебральная форма. Течение заболевания имеет сходство с инсультом. Наблюдается нарушение речи, тошнота, мушки перед глазами, слабость в конечностях, возможен обморок.
- Аритмическая форма проявляется нарушением сердечного ритма, шумом в ушах, головокружением. Болевых ощущений не наблюдается.
- Бессимптомная форма инфаркта миокарда. Диагностируется лишь в 1% случаев. Симптомы: резкая слабость, головокружение, холодный пот. Боли отсутствуют.
Атипичные варианты заболевания трудно диагностируются, поэтому лечение часто запаздывает, что представляет опасность для жизни больного. В таких случаях важно как можно быстрее сделать электрокардиограмму.
Инфаркт миокарда требует экстренной госпитализации. При неоказании срочной помощи высок риск летального исхода.
Результатом ишемического поражения сердца часто становится кардиосклероз – разрастание в миокарде соединительной ткани, замещение ею мышечных волокон и постепенная деформация клапанов.
Об основных причинах, симптомах и особенностях инфаркта миокарда рассказывается в этом видеоролике:
к содержанию ^
Воспалительные заболевания оболочек сердца
Эти патологии могут быть самостоятельными заболеваниями или осложнениями других недугов.
- Перикардит – поражение околосердечной сумки. Проявляется одышкой, болью в груди (усиливающейся при глубоком вдохе, не снимающейся нитроглицерином), учащенным сердцебиением, кашлем без присутствия мокроты, набуханием боковых шейных вен, общей слабостью. Повышается температура тела.
- Миокардит – воспалительное поражение сердечной мышцы. Развивается в острой или хронической форме. Проявляется одышкой, ощущением нехватки воздуха, болями в области сердца, аритмией, набуханием вен.
- Эндокардит – воспаление внутренней сердечной оболочки. Очень редко является самостоятельной болезнью, формируясь как результат других недугов. Особенно коварен ревматический эндокардит, длительное время протекающий бессимптомно. Возникает из-за развития ревматизма – воспаления соединительной ткани. Характерные признаки – заметное расширение последних фаланг пальцев и формирование выпуклых ногтевых пластин (барабанные пальцы). При таком поражении быстро развиваются пороки клапанов.
Предупредить развитие воспалительных сердечных недугов можно путем своевременного и правильного лечения инфекционных и вирусных заболеваний, укреплением иммунитета, рациональным питанием и отказом от вредных привычек.
к содержанию ^
Патологии сердечных клапанов
Клапаны сердца определяют направление движения кровотока, что очень важно для правильного распределения крови. Нарушение ритмичности функционирования клапанного аппарата, неполное закрывание или открывание клапанов может приводить к серьезным сердечным патологиям.
- Пролапс клапана. Причина – патология соединительной ткани, приводящая к неполному закрытию клапана. В итоге идет обратный отток крови. Различают первичный пролапс (врожденный) и вторичный (сформированный при травме грудной клетки, как последствие ревматизма или инфаркта миокарда).
- Стеноз клапана, характеризующийся сужением клапанного отверстия. В большинстве случаев причиной патологии становится ревматический эндокардит.
- Недостаточность клапанного аппарата – еще одно последствие эндокардита. Возникает неполное закрывание клапана.
Патологии клапанного аппарата приводят к тому, что сердце работает с большими перегрузками. Сердечная мышца увеличивается в размерах, однако все равно выталкивает недостаточный объем крови. Кровоснабжение органов и тканей нарушается.
к содержанию ^
Диагностика заболевания сердца
Не выявленное своевременно заболевание самого неутомимого органа может привести к летальному исходу. Проведение необходимой диагностики при подозрении на сердечный недуг является жизненного важным вопросом.
- Первичный осмотр больного, в ходе которого врач оценивает общее состояние, выслушивает жалобы, замеряет пульс и артериальное давление, простукивает грудную клетку и прослушивает ее стетоскопом.
- Лабораторные исследования крови и мочи.
- Инструментальные способы обследования: электрокардиографическое и рентгенологическое обследование, магнитно-резонансная и позитронно-эмиссионная томография, ультразвуковое исследование, катетеризация сердца.
На основании полученных результатов врач ставит диагноз и разрабатывает схему лечения.
к содержанию ^
Причины обязательного посещения кардиолога
Почти у всех высокоразвитых странах, консультации кардиолога входят в обязательные плановые осмотры. Если игнорировать этого доктора, то это может закончиться очень плохо для больного пациента. Все люди понимают и знают об этом, но все равно большинство постоянно откладывает или же игнорирует посещение к врачу, зная, что имеет проблемы с сердцем. Кардиологи во всем мире пришли к тому, что если бы каждый человек осознанно и серьёзно относился к своему здоровью, то они могли бы спасать до 200000 человеческих жизней каждый год.
Ниже представлены самые частые жалобы, которые должны обязательно привести вас к врачу-кардиологу:
- Боли в области сердца. Они имеют разный характер и могут быть давящими, ноющими, сжимающими, жгучими, раздирающими, могут отдавать в нижнюю челюсть, верхние конечности, лопатки. Это самый часто встречаемый симптом у человека, который требует тщательного осмотра и диагностики, поскольку ведёт за собою целый ряд серьезных заболеваний. Может привести даже к летальному случаю.
- Появления одышки и чувства нехватки воздуха в покое или же при незначительной физической нагрузке.
- Потеря сознания без особых на то причин или состояние предобморока.
- Изменение сердечного ритма или чувство перебоев в работе сердца. Это обычно ведет к общему ухудшению состояния человека.
- Постоянно повторяющиеся головные боли, головокружения, снижение работоспособности и общая слабость.
- Резкое увеличение массы тела.
Факторы риска – это условия или привычки, которые делают человека более склонным к развитию заболевания. Они также могут увеличить шансы на ухудшение существующего заболевания. Важными факторами риска сердечных заболеваний, которые врач и сам же пациент может контролировать являются следующие причины.
Высокое кровяное давление
Если ваше давление выше 139/90 мм.рт.ст., то нужно обязательно обращаться к врачу. Оно вызывает избыточное давление на стенки сосудов и ведёт за собой нарушение нормальной работы многих органов и в общем ведёт к повреждению сосудов. Если давление не контролировать правильным образом жизни или же медикаментозными средствами, то это приводит к таким патологиям, как инфаркт или инсульт, формирование аневризмы, сужение сосудов в почках и их ослабление, метаболическому синдрому, нарушению концентрации, памяти и внимания, разрыву глазных сосудов.
Высокий общий холестерин
Общий холестерин – это сумма всего холестерина, находящийся в крови. Это можно сказать основной показатель обмена жира в организме. Он играет важную роль в диагностике атеросклероза и для определения риска ишемической болезни сердца. Соответственно, чем выше уровень холестерина, тем выше риск сердечных заболеваний. И если показатели выше 5,2 ммоль/л, то нужно более детально исследовать липидный профиль, чтобы предупредить возможные проблемы со здоровьем.
Сахарный диабет и физическая активность
Если у вас выявили это заболевание, вы подвергаетесь большему риску развития сердечно-сосудистых заболеваний. Известно, что физическая активность снижает этот риск развития диабета второго типа и лучше защищает ваше сердце. Одно из исследований показало, что ходьба по меньшей мере два часа в неделю уменьшала частоту преждевременной смерти от сердечно-сосудистых заболеваний примерно на 50%. Считается, что у людей с диабетом улучшается контроль уровня глюкозы в крови, что снижает его негативное влияние на здоровье сосудов.
Курение
Еще с 1940-х годов известно, что курение связано с сердечными заболеваниями и раком. С тех пор табак является важным фактором риска для множества заболеваний, которые могут закончиться летальным исходом. Если вы курите еще с детства, ваш риск сердечно-сосудистых заболеваний намного выше, чем у кого-то, кто начинал курить уже взрослым. Курение способствует сердечно-сосудистым заболеваниям с помощью ряда механизмов. Он повреждает эндотелий, увеличивает жировые отложения в артериях, увеличивает свертываемость крови, повышает уровень холестерина, а именно липопротеинов низкой плотности, уменьшает липопротеин высокой плотности и способствует спазму коронарной артерии. Никотин, компонент табака, который вызывает привыкание, ускоряет сердечный ритм и повышает кровяное давление. Также известно, что женщины, которые курят, подвергаются более высокому риску сердечного приступа нежели мужчины. Если вы женщина и курите от трех до пяти сигарет в день, вы удваиваете риск сердечного приступа. Мужчина должен был бы выкурить от шести до девяти сигарет в день, чтобы удвоить свой риск. По оценкам, курение повышает риск развития инсульта, ишемической болезни сердца и импотенции на 100%, увеличивает риск смерти от не диагностированной ишемической болезни сердца на 300%.
Ожирение или избыточная масса тела
Вы можете сказать, страдаете ли вы ожирением по размеру вашей талии, соотношению талии к бедрам и соотношению между вашим ростом и весом. Последнее всем известно, как индекс массы тела (ИМТ). Это не идеальный способ проверки вашего сердечно-сосудистого риска, но по мере увеличения вашего ИМТ, так же растет риск сердечных заболеваний и инсульта. Ведь в настоящее время во всем мире насчитывается 400 миллионов взрослых людей с ожирением и один миллиард с лишним весом. Существуют также растущие показатели ожирения у детей. По всему миру, по оценкам, 17,6 млн. детей в возрасте до пяти лет имеют лишний вес. Как же жир влияет на работу сердца? Внутрибрюшной жир влияет на ваше кровяное давление, уровень липидов в крови и препятствует эффективному использованию инсулина, что в дальнейшем вызывает сахарный диабет. Статистика показывает, что 58% диабета и 21% ишемической болезни сердца относятся к повышенному ИМТ у людей старше 21 года.
Неправильное питание
Роль диеты имеет решающее значение для развития и профилактики сердечно-сосудистых заболеваний. Диета является одним из ключевых факторов, которые вы можете изменить, что повлияет на все другие факторы риска. Диета с высоким содержанием насыщенных жиров увеличивает риск сердечных заболеваний и инсульта. По оценкам, это вызывает около 31% ишемической болезни сердца и 11% инсультов во всем мире. Для сравнения диета с низким содержанием насыщенных жиров, но с большим количеством свежих фруктов и овощей снижает риск сердечных проблем на 73%.
Некоторые факторы риска, такие как возраст, национальность или же семейная история сердечных заболеваний, не могут быть изменены. Для женщин возраст становится фактором риска в 55 лет. После менопаузы женщины более склонны к сердечно-сосудистым заболеваниям, отчасти потому, что их уровень эстрогена падает.
Семейная история ранних сердечных заболеваний – фактор риска, который нельзя изменить. Если у вашего отца или брата случился сердечный приступ до 55 лет, или если у вашей матери или сестры был один приступ в возрасте до 65 лет, вы, скорее всего, будете иметь проблемы с сердечными недугами.
Вам нужно делать изменения в образе жизни постепенно. Но сделать их очень важно. Другие женщины могут задаться вопросом: если у меня есть только один фактор риска сердечной болезни – скажем, у меня избыточный вес или у меня высокий уровень холестерина в крови – я же более «безопасна»? Точно нет. Каждый фактор риска значительно увеличивает шансы на развитие сердечных заболеваний. Но наличие более одного фактора риска является особенно серьезным, потому что эти факторы склонны «обманывать» и ухудшать эффекты друг друга. Таким образом, каждой женщине необходимо серьезно относиться к своему образу жизни.
Профилактическая медицина
Поскольку многие проблемы с сердцем являются хроническими долгосрочными условиями, кардиолог фокусируется на профилактической медицине, чтобы нейтрализовать и остановить любое прогрессирование болезни сердца. Кардиологи проводят физическое обследование и проводят собеседование с пациентом для оценки его текущего состояния здоровья и прогнозирования любых потенциальных проблем. В дополнение к назначению лекарств, врач-кардиолог может также дать рекомендации по правильному питанию, упражнениям и образу жизни для улучшения здоровья правильной работы сердца.
Методы диагностики и предотвращения сердечно-сосудистых заболеваний
Эхокардиограмма (ЭКГ) является основным диагностическим инструментом, используемым кардиологом для определения здоровья сердца пациента. Эхокардиография использует стандартные двумерные, трехмерные и допплеровские ультразвуки для создания изображений сердца. Она стала регулярно использоваться при диагностике, лечении и наблюдении за пациентами с любыми подозрительными или известными сердечными заболеваниями. Данный тест может предоставить массу полезной информации, в том числе размер и форму сердца (количественная оценка размера внутренней камеры), пропускную способность, а также местоположение и степень повреждения ткани. Эхокардиограмма может также давать врачам другие оценки функции сердца, такие как расчет сердечного выброса, фракция выброса и диастолической функции (насколько хорошо сердце расслабляется). Эхокардиография может помочь обнаружить кардиомиопатии, такие как гипертрофическая кардиомиопатия, дилатационная кардиомиопатия и многие другие. Использование стресс-эхокардиографии также может помочь определить, связаны ли боли в груди или связанные с ней симптомы с болезней сердца. Наибольшее преимущество для эхокардиографии заключается в том, что она не является инвазивной и не имеет рисков или побочных эффектов для организма.
Электрокардиограмма (ЭКГ) регистрирует электрическую активность сердца. То есть сердечные ритмы, в то время как человек выполняет упражнения или же регистрирует их регулярную деятельность в покое. Данное исследование помогает определять частоту и нарушение ритма сердца, если таково имеется. Так называемые аритмии сердца. ЭКГ так же определяет, нет ли нарушений кровоснабжения сердечной мышцы.
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Суточный мониторинг артериального давления. С помощью данного исследования кардиолог может оценивать изменения уровня давления на протяжении целого дня и видеть в какое время суток оно высокое или низкое, и с чем это может быть связано.
Холтеровское мониторирование оценивает работу сердца на протяжении длительного времени (даже до 3 дней). Пациенту накладывают электроды на грудную клетку, они прикреплены к так называемому холтеру, который человек носит с собой на поясе в то время, как регистрируются изменения, которые присутствуют в сердце. Врач может после более детально проанализировать нарушения ритма и определить ишемию миокарда, проанализировав результаты исследования.
Стресс-тест или тредмил-тест. Он показывает изменения сердечного ритма при отдыхе и во время физической нагрузки. Исследование представляет собой кардиограмму, которую делают больному на дорожке для бега и после него. Это дает возможность увидеть, как пациент реагирует на физическую нагрузку и как реагирует его сердечная система.
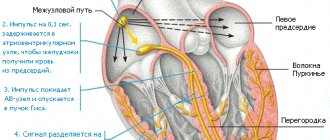
Как устроено сердце
Самый неутомимый орган расположен в центре грудной клетки, при этом его большая часть приходится на левую сторону тела.
Сердце размещается в околосердечной сумке, именуемой перикардом. Этот плотный мешок удерживает орган в стабильном положении, не позволяя смещаться и деформироваться при нагрузках.
Стенки сердца сформированы тремя слоями:
- Эпикардом – внешней серозной оболочкой.
- Миокардом – средним слоем, обеспечивающим мышечные сокращения органа.
- Эндокардом – тонкой оболочкой, выстилающей изнутри сердечные полости.
В сердце имеется четыре эластичных клапана. Эти своеобразные заслонки препятствуют движению крови в неправильном направлении.
Неутомимый мышечный орган образован двумя предсердиями и двумя желудочками. У каждой из этих камер особая роль в процессе кровообращения.
к содержанию ^
Лечение пациентов
Как только кардиолог узнает, какой диагноз у пациента, он должен решить, какой вариант лечения лучше. Ему может потребоваться направить пациента к сердечно-сосудистой хирургии для операции, такой, например, как замена клапана. Или же он может решить, что состояние пациента лучше всего лечить с помощью лекарств. Время от времени требуется регулярное обследование.
Поэтому можно сделать выводы, что врач-кардиолог – это одна их самых важных медицинских профессий. Поскольку именно он занимается диагностикой, лечением и профилактикой сердечно-сосудистых заболеваний, которые занимают первое место в мире по статистике всех проблем со здоровьем.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Будем признательны, если воспользуетесь кнопочками:
Болит сердце: к кому обратиться за помощью
Если появились тревожные «сердечные» симптомы, нужно обращаться к врачу-кардиологу. Сегодня в связи с ростом числа сердечно-сосудистых патологий эта медицинская специализация одна из самых востребованных.
Консультация кардиолога необходима не только при появлении характерных симптомов. Современный ритм жизни с его ежедневными стрессовыми ситуациями, погрешностями в питании и физической малоподвижностью приводит к необходимости регулярных посещений этого доктора после 35-летнего возраста.
Часто проблемы сердца возникают в следствие воспалительных процессов ревматологического характера, этими проблемами занимается врач специализации кардиолог-ревматолог.
Сердечные недуги проще предотвратить, чем лечить: многие из них чреваты необратимыми последствиями для организма. Здоровый образ жизни и избегание стрессовых ситуаций помогут в этом. Если сердце все же дает о себе знать тревожными симптомами, самолечение недопустимо и может стоить жизни, нужна квалифицированная врачебная помощь.