Что такое аритмия?
Сердце работает по принципу насоса и обеспечивает непрерывное кровообращение. Это необходимо для доставки крови, обогащенной кислородом и питательными веществами, к каждой клетке организма. В правом предсердии сердца находится синусовый узел (СУ) — «главнокомандующий» сердечного ритма. Синусовый узел генерирует электрические импульсы, под влиянием которых сначала сокращаются правое и левое предсердия, затем — правый и левый желудочки.
Генерировать электрические импульсы могут и другие участки миокарда, однако в здоровом сердце они подавляются работой синусового узла и не нарушают ритм сердца.
Правильным сердечным ритмом считается синусовый ритм, при котором ЧСС (частота сердечных сокращений) составляет от 60 до 80 уд/мин. Аритмия — это любой сердечный ритм, который отличается от нормального синусового ритма.
Частота сердечных сокращений определяется в состоянии физического и эмоционального покоя, так как при занятии спортом или волнении этот показатель может возрастать. Также нужно отметить, что норма ЧСС — величина относительная и зависит от индивидуальных особенностей человека. Например, учащенный пульс может наблюдаться при беременности, замедленный — у спортсменов.
Лечение фибрилляции предсердий (мерцателньой аритмии)
Существует несколько способов лечения фибрилляции предсердий (мерцательной аритмии) – восстановления синусового ритма. Это прием антиаритмических препаратов внутрь, введение антиаритмических препаратов внутривенно и кардиоверсия (электроимпульсная терапия, ЭИТ). Если восстановление ритма врач проводит в поликлинике или на дому у пациента, чаще всего начинают с внутривенных препаратов, затем – прием таблеток. Процедура проводится под контролем ЭКГ, врач наблюдает пациента 1-2 часа. Если восстановления синусового ритма не произошло, пациента госпитализируют в стационар. В стационаре также могут вводить препараты внутривенно, но если время ограничено (длительность приступа приближается к концу вторых суток) или пациент плохо переносит пароксизм (наблюдается снижение АД, т.д.), чаще применяется ЭИТ.
Кардиоверсия проводится под внутривенным наркозом, поэтому электрический разряд безболезненный для пациента. Успешность восстановления ритма зависит от многих факторов: длительность приступа, размеры полостей сердца (в частности, левого предсердия), достаточное насыщение организма антиаритмическим препаратом), и т.д. Эффективность ЭИТ приближается к 90-95%.
Если пароксизм фибрилляции предсердий длится более двух суток, восстанавливать ритм возможно только после специальной подготовки. Основные этапы – это прием препаратов, разжижающих кровь, под контролем специального анализа (МНО) и проведение чреспищеводной эхокардиографии (ЧПЭхоКГ) перед ЭИТ для исключения тромбов в полостях сердца.
Виды аритмии
Существует несколько вариантов классификации аритмий. В зависимости от частоты сердечных сокращений выделяют:
- тахикардии (ЧСС превышает 90 уд/мин);
- брадикардии (ЧСС менее 60 уд/мин).
Основная классификация аритмий основана на том, какое физиологическое свойство миокарда нарушено — автоматизм, возбудимость, проводимость.
- Нарушение автоматизма миокарда.
Автоматизм — это способность сердца ритмично сокращаться без внешних раздражений под влиянием импульсов, возникающих в нем самом.
Аритмии, при которых автоматизм сердца нарушен и водителем сердечного ритма выступает синусовый узел, называются «номотопные». Например, к таким аритмиям относятся синусовая тахикардия, синусовая брадикардия, синдром синусового узла. Нередко номотопные аритмии диагностируются у абсолютно здоровых людей и являются физиологическими.
Аритмии, при которых автоматизм сердца нарушен и водитель сердечного ритма находится вне синусового узла, называются «эктопические» или «гетеротопные». При эктопических аритмиях центр автоматизма перемещается в нижележащие от СУ отделы с образованием аномальных ритмов. К эктопическим аритмиям относятся:
- атриовентрикулярный ритм — водителем ритма выступает АВ-узел (атриовентрикулярный узел);
- миграция наджелудочкового водителя ритма — постепенное смещение водителя ритма от синусового узла к АВ-узлу;
- идиовентрикулярный ритм — желудочковый ритм.
- Нарушение возбудимости сердца.
Возбудимость сердца — это способность миокарда возбуждаться под влиянием внешних воздействий.
К аритмиям, при которых нарушается возбудимость сердца, относятся:
- экстрасистолии — появление внеочередных сокращений всего сердца либо его отдельных камер. В зависимости от локализации экстрасистолии бывают синусовые, предсердные, узловые, желудочковые;
- пароксизмальные тахикардии — нарушения сердечного ритма, для которых характерны приступы сердцебиения с ЧСС 140-220 уд/мин. Наиболее распространенной формой этого вида аритмий является предсердная. Реже встречаются атриовентрикулярная и желудочковая пароксизмальные тахикардии.
- Нарушение проводимости сердца.
Проводимость — это способность сердца проводить электрические импульсы от места их возникновения до сократительной части миокарда. При нарушении проводимости сердца могут возникать различные блокады:
- СА-блокады — нарушение проводимости миокарда между синусовым узлом и предсердием;
- межпредсердные блокады — медленное прохождение импульсов между предсердиями;
- АВ-блокады — аритмии, при которых замедляется передача импульсов из предсердий в желудочки;
- внутрижелудочковые блокады — нарушение проводимости пучка Гиса.
Также к аритмиям, при которых нарушается проводимость сердца, относится синдром Вольфа-Паркинсона-Уайта — врожденная патология сердца, характеризующаяся наличием дополнительных проводящих путей, что приводит к преждевременному возбуждению желудочков.
- Смешанные аритмии.
При смешанных аритмиях нарушается несколько физиологических свойств сердца. Например, к таким аритмиям относятся эктопические ритмы с блокадой выхода, атриовентрикулярные диссоциации. Одна их самых распространенных смешанных аритмий — мерцательная аритмия, при которой наблюдается хаотическая электрическая активность предсердий с частотой импульсов 350-700 ударов в минуту.
Эпидемиология пароксизмальной мерцательной аритмии
Фибрилляция и трепетание предсердий являются наиболее распространенными и опасными видами нарушений ритма сердца и встречаются в 0,4–1,0 % случаев в популяции [1, 2]. Частота возникновения фибрилляций/трепетания предсердий увеличивается с возрастом. Согласно Фремингемскому исследованию, частота встречаемости мерцательной аритмии (МА) удваивается через каждые 10 лет жизни: 0,55 % в возрасте 50–59 лет и 8,8 % среди пациентов в возрасте 81–90 лет [3]. За последние 20 лет прослеживается тенденция к увеличению частоты встречаемости ФП, особенно среди мужчин. Кроме того, наблюдается рост числа госпитализаций по поводу МА; в США, например, данный параметр вырос в 2,5 раза за период с 1985 по 1999 г. [4, 5].
Было также изучено негативное влияние фибрилляций/трепетания предсердий: риск тромбоэмболических осложнений вырос в 4–5, уровень смертности в 1,5–2,0 раза [6, 7]. Данная патология может привести к развитию и прогрессированию сердечной недостаточности и снижению качества жизни. Среди пациентов, госпитализированных по поводу нарушений ритма сердца, МА встречается в 34 %, трепетание предсердий – в 4 % случаев.
Как правило, в самом начале МА является пароксизмальной. Распространенность пароксизмов ФП варьируется, по различным данным, в диапазоне 22–65 %. Из них в 35–78 % случаев пароксизмальная форма аритмии переходит в персистирующую [8].
Определение, классификация пароксизмов мерцания
Термином “пароксизмальное мерцание предсердий” обозначают нарушение ритма, связанное с хаотичным сокращением отдельных групп мышечных волокон предсердий, давностью не более 7 суток с возможностью спонтанного купирования. Частота предсердных волн может достигать до 600 уд/мин. В связи с изменчивостью в этих условиях предсердно-желудочкового проведения, отчасти вследствие скрытого проведения части импульсов, желудочки сокращаются беспорядочно. В отсутствие дополнительного нарушения предсердно-желудочковой проводимости частота желудочкового ритма составляет около 100–150 ударов в минуту (тахисистолическое мерцание предсердий). Считают, что электрофизиологической основой мерцания предсердий являются множественные мелкие круги циркуляции импульсов в миокарде предсердий. Приступы мерцания предсердий, особенно нормо- и брадисистолической формы, нередко не вызывают выраженных гемодинамических расстройств, могут не сопровождаться заметным ухудшением состояния и самочувствия больного.
В плане назначения дифференцированной терапии заслуживает внимания выделение двух форм пароксизмальной МА: с преобладанием тонуса парасимпатической нервной системы (“вагусная” пароксизмальная МА) и с преобладанием тонуса симпатической нервной системы (“адренергическая”, “катехоламиновая” пароксизмальная аритмия) [9].
Определение, классификация пароксизмов трепетания
Трепетание предсердий – регулярное сокращение предсердий с частотой около 250–350 ударов в минуту. Желудочковый ритм при этом может быть регулярным или нерегулярным. Частота и регулярность желудочкового ритма при трепетании предсердий определяются предсердно-желудочковой проводимостью, которая может изменяться. Трепетание предсердий встречается в 10–20 раз реже, чем мерцание в виде пароксизмов. Иногда мерцание и трепетание предсердий чередуются у одного больного. Термин “мерцательная аритмия” был предложен Г.Ф. Лангом для обозначения мерцания и трепетания предсердий ввиду общности некоторых патогенетических и клинических черт, однако в диагнозе аритмия должна быть обозначена конкретно – мерцание или трепетание.
При пароксизмальной форме трепетания частота пароксизмов бывает весьма различной: от одного в год до нескольких раз в сутки. Пароксизмы могут провоцировать физические нагрузки, эмоциональный стресс, жаркая погода, обильное питье, алкоголь и даже расстройство кишечника. Проходят пароксизмы иногда сами, иногда же требуется медикаментозное лечение. Одни люди, страдающие МА, не ощущают ее, другие замечают легкую нерегулярность ритма своего сердца. Кроме того, возможны головокружение, давление и боль в груди.
Трепетание предсердий, являясь одной из форм МА, по клиническим проявлениям мало отличается от мерцания предсердий, однако характеризуется несколько большей стойкостью пароксизмов и большей резистентностью к антиаритмическим препаратам. Различают правильную (ритмичную) и неправильную формы данной аритмии. Последняя по клинике имеет большее сходство с мерцанием предсердий. Кроме того, выделяют два основных типа трепетания предсердий: 1 – классическое (типичное); 2 – очень быстрое (атипичное) [10].
Патогенез фибрилляции/ трепетания предсердий
Было установлено, что ФП – это преимущественно предсердная тахиаритмия, которая начинается и формируется в левом предсердии, где возникает несколько кругов microre-entry. Трепетание предсердий, напротив, обычно возникает в правом предсердии – в его нижней части. Круг macroreentry, лежащий в основе трепетания предсердий, располагается главным образом в участке (мостике) правого предсердия, соединяющего устье нижней полой вены и кольцо трехстворчатого клапана. Естественно, что в наше время методы лечения пароксизмов фибрилляции и трепетания предсердий – этих двух родственных, но все же различных предсердных тахиаритмий, следует рассматривать раздельно.
Диагностика фибрилляции/ трепетания предсердий
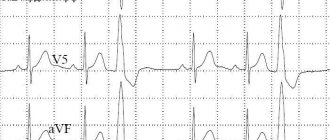
При ФП на электрокардиограмме (ЭКГ) зубец Р отсутствует, диастола заполнена беспорядочными по конфигурации и ритму мелкими волнами, более заметными в отведении VI. Их частота составляет 300–600 ударов в минуту (обычно ее не подсчитывают). Желудочковые комплексы следуют в неправильном ритме, обычно они не деформированы. При очень частом желудочковом ритме (более 150 уд./ мин) возможна блокада ножки, обычно правой, предсердно-желудочкового пучка. Под влиянием лечения, а также при наличии наряду с мерцанием предсердий нарушения предсердно-желудочковой проводимости частота желудочкового ритма может быть меньше. При частоте менее 60 уд./мин говорят о брадисистолической форме мерцания предсердий. Изредка мерцание предсердий сочетается с полной предсердно-желудочковой блокадой. При этом желудочковый ритм редкий и правильный. У лиц с пароксизмами мерцания предсердий при записи ЭКГ вне пароксизма, особенно вскоре после него, часто выявляют более или менее выраженную деформацию зубца Р.
При трепетании предсердий на ЭКГ обнаруживают регулярные предсердные волны без диастолических пауз, имеющие характерный пилообразный вид, более отчетливо выраженный в отведении AVF. Предсердные волны заполняют диастолу желудочков, они накладываются и на желудочковые комплексы, слегка деформируя их. Желудочковые комплексы могут следовать ритмично – после каждой второй (тогда желудочковый ритм составляет около 120–160 уд./мин), третьей и т. д. предсердной волны, или аритмично, если соотношение предсердных и желудочковых сокращений непостоянно. При частом желудочковом ритме возможно нарушение внутрижелудочковой проводимости, чаще – блокада правой ножки предсердно-желудочкового пучка. При частом и регулярном желудочковом ритме трепетание трудно отличить по ЭКГ от других наджелудочковых тахикардий. Если удается временно уменьшить предсердно-желудочковую проводимость (с помощью массажа каротидного синуса, введения дигоксина или 5 мг верапамила), ЭКГ-картина становится более характерной.
Лечение мерцательной аритмии
При лечении пациентов с мерцанием и трепетанием предсердий на догоспитальном этапе должна быть оценена целесообразность восстановления синусового ритма. Абсолютным показанием к восстановлению синусового ритма при развитии пароксизма МА является развитие отека легких или аритмогенного шока. В этом случае на догоспитальном этапе должна быть проведена экстренная кардиоверсия.
Противопоказаниями к восстановлению синусового ритма на догоспитальном этапе можно считать:
- длительность пароксизма мерцания предсердий более двух дней;
- доказанную дилатацию левого предсердия (передне-задний размер 4,5 см, по данным ЭхоКГ);
- наличие тромбов в предсердиях или тромбоэмболические осложнения в анамнезе;
- развитие пароксизма на фоне острого коронарного синдрома (при наличии стабильной гемодинамики);
- развитие пароксизма на фоне выраженных электролитных нарушений;
- декомпенсацию тиреотоксикоза;
- выраженные хронические расстройства гемодинамики и некоторые другие.
В таких случаях лечение должно быть направлено на стабилизацию гемодинамики, профилактику тромбоэмболий и контроль частоты сердечных сокращений в целях поддержания ее в пределах 60–90 уд./мин.
Средством выбора для контроля частоты сердечного ритма являются сердечные гликозиды, в частности дигоксин. Дальнейшая тактика определяется в стационаре. Постоянная нормосистолическая форма МА без признаков сердечной недостаточности вообще не нуждается в антиаритмической терапии [11].
Известно, что 50–60 % недавно развившихся (менее 48 часов) пароксизмов ФП прекращаются самостоятельно. S. Ogawa и соавт. [12] в ходе исследования J-RHYTHM выяснили, что такие параметры, как смертность и количество осложнений при купировании пароксизмов мерцания предсердий, не зависят от выбранной тактики лечения (урежения частоты сердечных сокращений или восстановления синусового ритма). Похожие результаты получили в своем исследовании и S.H. Hohnloser и соавт. [13].
Приступая к характеристике методов лекарственного лечения пароксизмов ФП, мы считаем нужным подчеркнуть, что пока еще не синтезирован антиаритмический препарат, способный устранить пароксизм мерцания предсердий у каждого больного. Врач должен располагать набором различных эффективных средств, чтобы иметь возможность производить адекватную замену одного препарата другим. Обычно лечение пароксизма ФП начинают с внутривенного вливания раствора калия хлорида, чаще вместе с дигоксином. Калий хлорид сам по себе нередко устраняет пароксизмы ФП после 3–5 вливаний. Кроме того, повышение плазменной концентрации калия на 0,5–1,5 мкм/л создает благоприятный фон для последующего действия других антиаритмических препаратов.
В случае неудачи с применением сердечного гликозида и хлорида калия или при наличии противопоказаний к применению сердечных гликозидов прибегают к введению прокаинамида. При необходимости это можно сделать и раньше, например после 1–2 вливаний раствора хлорида калия. По наблюдениям различных авторов, результаты лечения ФП прокаинамидом заметно улучшаются, если его вводят больным через 20–30 минут после внутривенного вливания раствора хлорида калия и сердечного гликозида. Таким способом синусовый ритм был восстановлен у 65 % больных, не отреагировавших на догоспитальном этапе на достаточно большую дозу прокаинамида (до 15 мл 10 %-ного раствора), введенного внутривенно [14].
Эффективными антиаритмическими средствами, которые рекомендуются для клинического использования с целью конверсии ФП предсердий, являются препараты IС-класса пропафенон и флекаинид. Они эффективны при внутривенном и пероральном применении. Синусовый ритм у больных с ФП восстанавливается через 2–6 часов после их перорального применения. По данным плацебо-контролируемого исследования Ю.А. Бунина и соавт. [15], эффективность пропафенона при ФП (однократном пероральном приеме в дозе 600 мг, наблюдение – 8 часов) составляет около 80 %. Однако в нескольких рандомизированных контролируемых исследованиях подчеркиваются не очень большие возможности внутривенно введенного пропафенона в конверсии трепетания предсердий (не более 40 %). Наши наблюдения также указывают на довольно низкую эффективность пропафенона и при пероральном купировании трепетания предсердий.
Применение антиаритмиков IС-класса противопоказано пациентам с острой ишемией миокарда (нестабильной стенокардией, инфарктом миокарда). Мета-анализ показал, что антиаритмики классов IС, IА и III класса имеют примерно одинаковую эффективность при купировании ФП. При этом не было обнаружено доказательств какого-либо влияния данных препаратов на выживаемость и качество жизни пациентов [16].
Если пароксизму ФП предшествует учащение синусового ритма, если пароксизм возникает в дневное время под влиянием стрессорных воздействий, физического или эмоционального напряжения, надо полагать, что в основе такого пароксизма лежит гиперсимпатикотонический механизм. Верапамил, дилтиазем и β-адреноблокаторы являются препаратами первой линии для экстренного внутривенного урежения частоты сердечных сокращений, т. к. эти антиаритмики высокоэффективны и быстро (в течение 5–10 минут) проявляют свое действие. При внутривенном введении дигоксина устойчивое замедление частоты желудочкового ритма достигается существенно позже (через 2–4 часа). Для больных с высоким риском системной эмболии (фибрилляция/трепетание предсердий продолжительностью более 2 суток) в целях уменьшения частоты сердечных сокращений резервным препаратом является амиодарон, после применения которого возможно восстановление синусового ритма и, следовательно, появление “нормализационных” тромбоэмболий [17].
В ряде международных рекомендаций [18, 19] отмечается, что купирование пароксизма фибрилляции/трепетания у пациентов с сердечной недостаточностью или фракцией выброса левого желудочка менее 40 % надо проводить амиодароном. Другие антиаритмики должны использоваться с осторожностью или не применяться из-за довольно высокого риска развития аритмогенных эффектов и отрицательного влияния на гемодинамику. Мета-анализ результатов плацебо-контролируемых исследований кардиоверсии ФП амиодароном показал позднее купирование им пароксизмов аритмии: достоверное различие в эффективности между амиодароном и плацебо отмечено не ранее чем через 6– часов после их внутривенного применения. С учетом этого после внутривенного введения “нагрузочной” дозы амиодарона затем целесообразно продолжить его внутривенную инфузию в течение 6–2 часов.
В исследовании Р.Д. Курбанова и соавт. [20] обнаружено, что курсовое лечение насыщающей дозой амиодарона способствует восстановлению синусового ритма у 30 % больных дилатационной кардиомиопатией, осложненной ФП. При этом длительное лечение амиодароном способствует сохранению синусового ритма в ближайшие 6 месяцев и компенсирует сердечную недостаточность. Проведенный метаанализ также показал, что лечение амиодароном облегчает процедуру восстановления синусового ритма и положительно влияет на выживаемость пациентов [21].
В исследовании С.А. Филенко [22] обнаружено, что у больных ишемической болезнью сердца пароксизмальная форма ФП протекает по симпатическому и смешанному типам. При исследовании препаратов, обладающих противорецидивным действием на пароксизмы мерцания, показано, что наиболее эффективным является амиодарон, а у больных пароксизмальной ФП симпатического типа также оказался эффективным метопролол.
С.А. Старичков и соавт. [23] исследовали больных артериальной гипертензией (АГ), cтрадающих ФП. Анализ результатов показал, что применение комбинации амиодарона и метопролола при АГ позволяет снижать дозы применяемых антиаритмических препаратов и способствует не только более эффективному контролю уровня артериального давления, но и предупреждению пароксизмов ФП у 71 % пациентов. Применение β-адреноблокаторов как в виде монотерапии, так и в сочетании с амиодароном приводит к нормализациипоказателей вариабельности ритма сердца, положительно влияет на процессы ремоделирования миокарда различных камер сердца.
Известно, что блокада рецепторов ангиотензина II первого типа кроме снижения артериального давления может приводить к уменьшению ремоделирования и гипертрофии миокарда, нормализации электролитного баланса, оказывает косвенное антиишемическое и антиадренергическое действия [24]. В исследовании Ю.Г. Шварц и соавт. [25] лечение лозартаном пациентов с сочетанием пароксизмов ФП и АГ сопровождалось достоверным уменьшением частоты пароксизмов аритмии в отличие от больных, леченных нифедипином и атенололом. Авторы считают, что вероятным механизмом положительного влияния лозартана на течение пароксизмов ФП является непосредственное действие на миокард. Еще J. Mayet [26] предполагал, что регресс гипертрофии левого желудочка связан с антиаритмическим эффектом антигипертензивной терапии.
Одним из многообещающих направлений лечения аритмий является использование омега-3-полиненасыщенных жирных кислот (ω-3-ПНЖК). В 2005 г. были опубликованы данные исследования, доказывающие, что потребление жирных сортов рыбы, богатых длинноцепочечными ω-3-ПНЖК, может снижать риск ФП [27]. Авторы объясняли такой антиаритмический эффект ω-3-ПНЖК снижением артериального давления и улучшением диастолической функции левого желудочка.
И.В. Антонченко и соавт. [28] обнаружили, что одним из возможных механизмов протекторного эффекта ω-3-ПНЖК у пациентов с пароксизмальной формой ФП является обратное электрическое ремоделирование миокарда предсердий. Добавление к купирующей терапии ω-3-ПНЖК уменьшает число эпизодов ФП и время их купирования. Однако электрофизиологические эффекты применения ω-3-ПНЖК в дозе 1 г/сут возникают не ранее 20-го дня приема.
Тактика лечения пароксизмов трепетания предсердий в значительной мере зависит от степени выраженности гемодинамических расстройств и самочувствия больного. Данная аритмия нередко не вызывает резких нарушений гемодинамики и мало ощущается пациентом даже при значительной тахисистолии желудочков. К тому же такие пароксизмы обычно трудно купируются внутривенным введением антиаритмиков, которые могут даже вызывать ухудшение состояния больного. Поэтому в этих случаях экстренной терапии, как правило, не требуется.
Говоря о медикаментозном лечении данной аритмии, следует иметь в виду, что, по данным авторов концепции “Сицилианского гамбита” [29], пароксизмы трепетания предсердий I типа лучше купируются препаратами класса IA (хинидином, прокаинамидом, дизопирамидом). Однако при использовании препаратов этого класса имеется риск парадоксального учащения ритма желудочков, поэтому лучше в первую очередь применять верапамил или β-адреноблокаторы. Пароксизмы трепетания предсердий II типа лучше купируются препаратами I3-го класса, в частности амиодароном. Отечественные авторы отмечают высокую эффективность нибентана при купировании пароксизмов фибрилляции и особенно трепетания предсердии [30].
В настоящее время доказано, что психические нарушения ухудшают течение аритмий, в частности ФП, за счет усложнения клинических проявлений, снижения качества жизни. Есть также мнение, что пациенты с депрессивными расстройствами имеют нарушение вегетативной регуляции ритма сердца (снижение парасимпатического и повышение симпатического тонуса), что увеличивает риск возникновения ФП.
В исследовании Б.А. Татарского и соавт. [31] добавление Афобазола сопровождалось выраженным анксиолитическим эффектом без резкой седации, эффективной коррекцией вегетативных нарушений, отсутствием лекарственной зависимости и синдрома отмены. Было выявлено, что лечение Афобазолом пациентов с пароксизмальной формой ФП без выраженных структурных изменений сердца сопровождалось уменьшением частоты пароксизмов, длительности эпизодов аритмии, более легкой переносимостью; имелась тенденция к трансформации в бессимптомную форму.
Эффективность нибентана в купировании пароксизмальных фибрилляций и трепетания предсердий составляет более 80 % [32]. Нибентан и ибутилид должны применяться только в специализированных отделениях под ЭКГ-контролем (противопоказаны пациентам с сердечной недостаточностью, удлиненным интервалом QT и при синдроме слабости синусового узла).
У больных синдромом Вольфа– Паркинсона–Уайта частота сокращений желудочков во время фибрилляции/ трепетания, как правило, бывает более высокой, чем у пациентов без синдрома предвозбуждения желудочков, и достигает 220–250 ударов в минуту и более, а на ЭКГ регистрируется тахикардия с неправильным ритмом и широкими комплексами QRS. Использование верапамила, дилтиазема, сердечных гликозидов противопоказано при синдроме Вольфа– Паркинсона–Уайта, т. к., уменьшая рефрактерность пучка Кента, они могут увеличивать частоту сердечных сокращений и даже вызывать фибрилляцию желудочков. Фибрилляцию/трепетание предсердий купируют препаратами, ухудшающими проведение по дополнительному пути предсердно-желудочкового проведения. Международные рекомендации по лечению больных ФП [19] предлагают с этой целью применять в первую очередь внутривенное введение прокаинамида или ибу-тилида.
Заключение
В заключение необходимо подчеркнуть, что целью антиаритмической терапии, как и любой другой, является не только устранение и предупреждение пароксизмальных аритмий, но и улучшение жизненного прогноза, а также снижение смертности пациентов, а для этого очень важно не допустить негативного гемодинамического и проаритмического действия применяемых препаратов. Разработка “антиаритмических препаратов будущего” для обеспечения контроля синусового ритма должна основываться на сочетании эффективности и безопасности терапии. Препараты, имеющие улучшенные электрические, структурные и триггерные свойства, вероятно, позволят в будущем сократить смертность и число осложнений пациентов с фибрилляцией/трепетанием предсердий.
Информация об авторах: Волков Виктор Евгеньевич – кандидат медицинских наук, научный сотрудник ФГУ РКНПК. E-mail; Доценко Юлия Владимировна – кандидат медицинских наук, научный сотрудник ФГУ РКНПК. Кирюшина Ирина Евгеньевна – врач генетик ФГУ РКНПК
Причины нарушения сердечного ритма
Как правило, аритмия — это не основная патология, а следствие других заболеваний. Причинами нарушения сердечного ритма могут быть:
- синдром апноэ сна — расстройство дыхательной системы, которое сопровождается временными остановками дыхания в ночное время с последующим выбросом адреналина и увеличением частоты сердечных сокращений;
- артериальная гипертензия — синдром повышения артериального давления;
- ишемическая болезнь сердца — несоответствие между потребностью миокарда в кислороде и его доставкой;
- сердечная недостаточность — ослабление насосной функции сердца;
- врожденные и приобретенные пороки сердца.
- кардиомиопатии — патологии миокарда, связанных с его механической или электрической дисфункцией;
- миокардит — воспаление сердечной мышцы;
- операции на миокарде;
- перенесенный инфаркт;
- гипертиреоз — гиперфункция щитовидной железы;
- заболевания легких;
- сахарный диабет;
- инфекции.
Существуют аритмии, в основе которых лежат генетические патологии. Например, аритмию может вызывать врожденный синдром длинного интервала QT, который приводит к желудочковой тахикардии.
К факторам риска возникновения аритмии относятся:
- гиподинамия или, наоборот, избыточные физические нагрузки;
- ожирение;
- курение, злоупотребление алкоголем;
- хроническое недосыпание;
- гормональные изменения в организме. Например, у женщин аритмия часто диагностируется после начала климакса;
- бесконтрольный прием лекарственных препаратов, оказывающих аритмогенное действие.
Основными причинами развития МА являются:
1.заболевания сердечно-сосудистой системы:
- гипертоническая болезнь
- пороки сердца
- перенесённые инфаркты
- перенесенные миокардиты (воспалительные заболевания сердца)
- токсическая (алкогольная) кардиомиопатия
2.заболевания бронхо-лёгочной системы:
- бронхиальная астма
- хроническая обструктивная болезнь лёгких
- пневмония
3. заболевания желудочно-кишечного тракта:
- язвенная болезнь
- эрозивный гастродуоденит
- НР-инфекция (хеликобактерный гастродуоденит)
- желчнокаменная болезнь
- хронический панкреатит
- воспалительные заболевания кишечника
4.эндокринные расстройства:
- заболевания щитовидной железы (тиреотоксикоз)
- сахарный диабет
5.инфекции (ОРВИ, грипп, сепсис)
6.вредные привычки:
- злоупотребление алкоголем
- применения наркотиков
- интенсивное курение
7.нарушение режима труда и отдыха (работа без выходных и отпусков, частые командировки)
8.обострение любой сопутствующей патологии
9.онкологические заболевания, особенно после курсов лучевой и химиотерапии
10.сочетание факторов
МА может быть выявлена при регистрации электрокардиограммы, при измерении артериального давления (мигает значок «аритмия» на экране тонометра), либо сам пациент ощущает непривычное для него сердцебиение.
В случае обнаружения МА пациент должен незамедлительно обратиться к аритмологу, либо кардиологу. Ему будет предложено амбулаторное обследование или, при необходимости, госпитализация.
Оптимальным считается срок обращения за медицинской помощью в течение 48 часов с момента развития МА, так как в этом случае можно максимально быстро, эффективно и безопасно восстановить ритм.
В последнем случае искусственное восстановление синусового ритма с помощью лекарств называют медикаментозной кардиоверсией. В случае, когда ритм сердца восстанавливают с помощью электрического тока (дефибриллятором), говорят об электрической кардиоверсии
Так или иначе, любая форма этого заболевания нуждается в лечении. Мировым кардиологическим сообществом давно разработана стратегия ведения таких пациентов и обозначены основные цели лечения больных с мерцательной аритмией.
Как проявляется аритмия?
Аритмия может сопровождаться следующими симптомами:
- ощущение перебоев в работе сердца;
- чувство кувырка, толчка в сердце;
- ускоренное сердцебиение;
- удушье;
- головокружение;
- общая слабость, быстрая утомляемость;
- непереносимость физических нагрузок.
Наиболее тяжелые проявления аритмии — предобморочные состояния и потеря сознания, которые чаще всего связаны с очень высокой ЧСС (более 200 уд/мин).
Кроме этого, встречаются «немые» аритмии, которые протекают бессимптомно. Они обычно диагностируются при проведении электрокардиографии.
Как проводится диагностика аритмии?
Основным и самым простым методом диагностики аритмии является ЭКГ в 12 отведениях (электрокардиография покоя).
Кроме этого, для выявления нарушений сердечного ритма применяются:
- электрокардиография с физической нагрузкой (например, на беговой дорожке);
- суточное мониторирование ЭКГ — непрерывная регистрация электрокардиограммы на протяжении суток и более;
- эхокардиография — ультразвуковой метод исследования, направленный на выявление морфологических и функциональных изменений сердца;
- чреспищеводная электростимуляция (ЧПЭС). Во время обследования специальный электрод вводится в просвет пищевода и размещается в непосредственной близи от предсердий. Далее выполняется электростимуляция сердца в определенном режиме, которая ведет к физиологической тахикардии. Таким образом удается быстро и точно обнаружить источник аритмии.
Как лечится аритмия сердца?
Существует несколько методов лечения аритмии:
- медикаментозная терапия. Пациенту могут быть назначены как препараты, обладающие антиаритмическими свойствами, так и лекарственные средства, не влияющие прямым образом на электрофизиологические свойства миокарда. Вторые получили название upstream-терапии. В нее входят ингибиторы АПФ, антагонисты рецепторов ангиотензина II, статины, кортикостероиды, полиненасыщенные жирные кислоты и другие лекарственные средства. Upstream-терапия направлена на ликвидацию причин, которые приводят к аритмии: воспалительных процессов, высокого АД, ремоделирования миокарда;
- имплантация кардиостимулятора — медицинского прибора, воздействующего на сердечный ритм. Чаще всего кардиостимулятор применяется при медленном сердечном ритме и АВ-блокаде;
- радиочастотная абляция сердца (РЧА) — оперативное вмешательство, во время которого с помощью электрода выполняется разрушение очага патологического возбуждения миокарда или участков аномального проведения импульса.
Приступы мерцательной аритмии – как предотвратить?
Для того чтобы пароксизмы мерцательной аритмии не возобновлялись, пациент должен постоянно принимать антиаритмический препарат. С целью профилактики. На сегодняшний день существует немало антиаритмиков, выбор препарата должен сделать врач. Пациенту с мерцательной аритмией необходимо наблюдение кардиолога, при котором проводится регулярное обследование (например, ЭхоКГ раз в год, или суточное холтеровское мониторирование при необходимости, для оценки эффективности лечения), коррекция лечения. Подбор медикаментозной терапии всегда, при любом заболевании, очень кропотливое занятие, которое требует грамотности и упорства со стороны врача и понимания и исполнительности со стороны пациента. Индивидуальной может быть не только эффективность, но и переносимость лечения.
Неэффективность медикаментозной терапии фибрилляции предсердий может быть показанием к хирургическому лечению. В левом предсердии (около впадения легочных вен) располагаются зоны, в которых формируются электрические импульсы, способные запускать фибрилляцию предсердий. Повышенная электрическая активность этих зон может быть выявлена с помощью специального электрофизиологического обследования (ЭФИ). Специальный катетер вводится в полость сердца, полученная информация позволяет составить электрическую «карту» и определить триггерные («пусковые») участки. Исследование проводится под местной анестезией и достаточно безопасно для больного. После определения «пусковых» участков проводится операция – радиочастотная аблация триггерных зон (РЧА). Катетер с помощью высокочастотного тока разрушает эти участки и нарушает запуск аритмии. В четырех случаях из пяти мерцательная аритмия больше не возобновляется.
Возможные осложнения и прогноз
В первую очередь, прогноз течения заболевания зависит от вида аритмии. Если нарушение ритма не связано с органическим поражением сердца, то оно может не наносить особого вреда здоровью. Например, к таким аритмиям относятся наджелудочковые экстрасистолии.
Однако есть и очень опасные виды аритмий. Один из них — мерцательная аритмия, которая может вызывать инфаркт миокарда, сердечную недостаточность.