Артериальная гипертония при беременности: диагностика, лечение, прогноз
Р.И.СТРЮК,
д.м.н., профессор,
Я.В.БРЫТКОВА
, к.м.н., ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И.Евдокимова» Министерства здравоохранения РФ
В статье представлена классификация артериальной гипертонии (АГ) у беременных, приведен алгоритм диагностических исследований, рассмотрены вопросы фармакотерапии АГ при беременности, подчеркнуто, что наличие АГ при беременности – фактор риска развития кардиоваскулярной патологии у женщин в последующие периоды жизни.
Артериальная гипертония (АГ)
во время беременности остается ведущей причиной материнской, фетальной и неонатальной смертности в развивающихся и индустриально развитых странах. В разных регионах России ее частота колеблется в пределах от 7 до 29%, в Западной Европе АГ встречается примерно у 15% беременных [1, 2]. У женщин с АГ выше риск тяжелых осложнений – как со стороны матери, так и со стороны плода. Так, при анализе 15 945 родов исследователи достоверно чаще отмечали у рожениц с АГ (888 женщин, или 5,5%) преждевременные роды, отслойку нормально расположенной плаценты, случаи оперативного родоразрешения путем кесарева сечения, низкую оценку новорожденного по шкале Апгар (на 1-й и 5-й минуте < 7 баллов), массу новорожденного ≤ 2 500 г, необходимость интенсивной терапии новорожденных, незрелость и недоношенность плода, родовую травму, неонатальную смертность [3]. Факторами риска, кроме АГ, также являются возраст матери ≥ 30 лет, низкий уровень образования, количество предшествующих родов ≥ 3, увеличение массы тела ≥ 16 кг во время беременности, дислипидемия, ожирение, отягощенный семейный анамнез, антифосфолипидный синдром и нарушение толерантности к глюкозе [4].
Необходимо подчеркнуть, что диагностические критерии АГ у беременных те же, что и у других категорий пациентов: увеличение систолического АД ≥ 140 мм рт.ст. или диастолического АД ≥ 90 мм рт.ст. [5, 6]. Наличие АГ до беременности или выявление повышенного АД у женщины во время беременности требует тщательного ее обследования для решения вопроса о возможности пролонгирования беременности, подбора адекватной гипотензивной терапии и мониторинга состояния плода. При этом необходимо учитывать ряд физиологических особенностей гемодинамики во время гестации, обусловленных воздействием комплекса нейрогуморальных факторов, повышением массы тела за счет плаценты и увеличивающейся массы плода, усилением обмена веществ, развитием физиологической гиперволемии, формированием маточно-плацентарного кровотока. Во время беременности развивается физиологическая гипертрофия миокарда – масса миокарда возрастает к концу гестационного периода на 10–31% и после родов быстро возвращается к исходному уровню. Период гестации сопровождается увеличением минутного (на 15–50%) и ударного (на 13–29%) объемов сердца, скорости кровотока (на 50–83%), частоты сердечных сокращений (на 15–20 уд/мин), снижением общепериферического сопротивления сосудов (в среднем на 12–34%). При нормальной беременности систолическое АД (АДс) меняется незначительно, диастолическое АД (АДд) на сроке 13–20 недель снижается на 5–15 мм рт.ст. Самое низкое АДд наблюдается обычно на 28-й неделе беременности, затем оно возрастает, и в III триместре АДс и АДд возвращаются к значениям АД до беременности [7].
Гестационный период характеризуется физиологическим возрастанием активности ренин-ангиотензин-альдостероновой системы, что способствует увеличению объема плазмы и общего объема воды в организме беременной. Важным фактором адаптации сердечно-сосудистой системы к беременности является системная вазодилатация, в развитии которой играет роль усиление секреции оксида азота и других вазодилатирующих факторов. Изменение реактивности сосудистого русла в сторону преобладания реакций вазодилатации связано также с повышением уровня эстрогенов и прогестерона, которые способствуют повышению чувствительности адренорецепторов к гормонам симпатико-адреналовой системы [8, 9]. Помимо тщательного сбора анамнеза и оценки физикальных данных, у беременных с АГ необходимо провести ЭКГ и ЭхоКГ-исследования, назначить анализ крови и мочи, биохимическое исследование крови с определением содержания глюкозы, уровня печеночных ферментов, креатинина, при необходимости – показателей системы гемостаза. В суточной моче следует определять содержание белка (если оно превышает 2 г/сут, рекомендуется тщательное его мониторирование; если протеинурия превышает 3 г/сут, следует обсудить целесообразность родоразрешения). Допплеровское исследование маточных артерий во II триместре позволяет выявить маточно-плацентарную гипоперфузию, которая ассоциируется с более высоким риском преэклампсии и внутриутробной задержки роста плода у женщин, относящихся к группам как высокого, так и низкого риска [208].
Артериальная гипертония у беременных – это не однородное состояние, она включает следующие формы [5, 6]: — артериальная гипертония, имевшаяся до беременности (гипертоническая болезнь или симптоматическая АГ – хроническая АГ(ХАГ)); — гестационная гипертония; — артериальная гипертония, имевшаяся до беременности и сочетающаяся с гестационной гипертонией и протеинурией; — неклассифицируемая гипертония.
Критерием диагностики ХАГ является повышение АД ≥ 140/90 мм рт.ст. до беременности или в первые 20 недель беременности. Артериальная гипертония обычно сохраняется более 42 дней после родов и может сопровождаться протеинурией. У женщин с недиагностированной АГ АД может быть нормальным в начале беременности вследствие физиологического его снижения в I триместре.
Гестационная гипертония, сопровождающаяся и не сопровождающаяся протеинурией, развивается после 20 недель гестации и в большинстве случаев проходит в течение 42 дней после родов. Гестационная АГ осложняет течение беременности в 6-7% случаев, она приводит к ухудшению перфузии органов.
Преэклампсия (в отечественной литературе – гестоз)
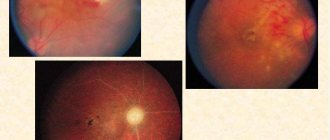
– это гестационная гипертония, которая сопровождается протеинурией (≥ 0,3 г/сут в суточной моче). Преэклампсию рассматривают как системное заболевание, вызывающее изменения в организме как матери, так и плода. В целом преэклампсия осложняет течение беременности в 5–7% случаев, однако ее частота увеличивается до 25% у женщин с АГ, имевшейся до беременности [10]. Преэклампсия чаще встречается при первой беременности, многоплодной беременности, пузырном заносе и сахарном диабете. Она сочетается с плацентарной недостаточностью, которая часто приводит к ухудшению роста плода и является одной из самых частых причин недоношенности. Доля преэклампсии в структуре причин рождения детей с очень низкой массой тела (менее 1 500 г) составляет 25% [11]. К симптомам тяжелой преэклампсии относят: — боль в правом подреберье или эпигастральной области вследствие отека печени + печеночное кровотечение; — головную боль + нарушение зрения (отек головного мозга); — слепоту, связанную с поражением затылочной доли; — усиление рефлексов + клонус; — судороги (отек головного мозга); — синдром HELLP: гемолиз, повышение печеночных ферментов, снижение числа тромбоцитов.
Отеки сегодня уже не считают диагностическим критерием преэклампсии, т.к. их частота при нормальном течении беременности достигает 60%. Артериальная гипертония, имевшаяся до беременности, в сочетании с гестационной гипертонией и протеинурией характеризуется дальнейшим ростом АД и появлением протеинурии ≥ 3 г/сут после 20 недель гестации.
К неклассифицируемой относят АГ в случае, если АД впервые измеряют после 20 недель беременности и выявляют гипертонию (сопровождающуюся или не сопровождающуюся системными проявлениями). В таких случаях необходимо продолжать контроль АД в течение 42 дней после родов и в более поздние сроки.
Тактика ведения беременных с АГ складывается из мероприятий, направленных на обеспечение охранительного режима, который включает трудоустройство женщины с исключением сменной работы, физических и психоэмоциональных перегрузок, достаточный сон, отдых в дневное время. Питание должно быть полноценным по составу и не избыточным по калорийности, особенно у женщин с ожирением. В составе пищи примерно половину должны представлять белки животного происхождения. Рекомендуется употреблять продукты, содержащие преимущественно сложные углеводы – хлеб из муки грубого помола, крупы, овощи, фрукты, ягоды, а легкоусвояемые углеводы (сахар, кондитерские изделия) следует ограничить. Пища должна содержать достаточное количество витаминов, т.к. потребность в них во время беременности значительно возрастает. Меню желательно составлять разнообразным, включающим нежирные молочные продукты, несоленые сорта сыра, мясо, рыбу, печень, почки, яйца, бобовые культуры и др. Не следует включать в рацион жирные сорта мяса и рыбы, копчености, соления, шоколад, крепкий чай и кофе. Снижение веса беременным с ожирением не рекомендуется, т.к. оно может привести к уменьшению массы тела новорожденного и последующему замедлению его роста. Вместе с тем ожирение может быть причиной неблагоприятных исходов как для женщины, так и для плода, поэтому следует придерживаться предложенных диапазонов прибавки массы тела во время беременности: у женщин с нормальным индексом массы тела (< 25 кг/м2) рекомендуемая прибавка составляет 11,2–15,9 кг, у женщин с избыточной массой тела (25,0–29,9 кг/м2) – 6,8–11,2 кг, у женщин с ожирением (≥ 30 кг/м2) – < 6,8 кг [12].
Вопросы медикаментозной терапии АГ при беременности достаточно сложны, спектр антигипертензивных препаратов узкий, т.к. любое воздействие, в т.ч. медикаментозное, может отрицательно влиять на плод, а при благоприятном влиянии на плод лекарственный препарат может оказаться субоптимальным для матери. Эмбриотоксический и тератогенный эффекты лекарственных средств проявляются в различные сроки беременности. Так, до 20 дней после зачатия действует принцип «все или ничего», основанный на том, что на данном этапе способные к регенерации полипотентные клетки зародыша еще не дифференцированы. На 3–8-й неделе беременности в период активного органогенеза, самого чувствительного периода в отношении отрицательного влияния лекарственных препаратов, проявляется тератогенный эффект. После 8-й недели до родов может выявляться эмбриотоксическое действие препаратов. В этот период роста структурные дефекты, как правило, не возникают, однако возможно нарушение постнатальных функций и различные поведенческие аномалии. Вместе с тем проведенный недавно анализ эффективности антигипертензивной терапии беременных с легкой и умеренной АГ (46 исследований (4 282 женщины) и 28 исследований (3 200 женщин) соответственно) показал, что назначение одного или более антигипертензивных препаратов приводило к снижению в 2 раза риска развития тяжелой АГ (19 исследований, 2 409 женщин, относительный риск (ОР) 0,50, 95%-ный доверительный интервал (ДИ) от 0,41 до 0,61; различия рисков (РР) -0,10 (от -0,12 до -0,07)) [13].
Согласно рекомендациям ВНОК и Европейской ассоциации кардиологов по лечению беременных с сердечно-сосудистыми заболеваниями, у пациенток с уровнем АД 140/90 мм рт.ст. антигипертензивная терапия не проводится, но назначается в таких случаях как: — гестационная гипертония ± протеинурия; — ХАГ, сочетающаяся с гестационной АГ; — АГ, сопровождающаяся субклиническим поражением органов-мишеней или клиническими симптомами.
Антигипертензивную терапию рекомендуется начинать, если АД превышает 150/95 мм рт.ст.
Общими принципами медикаментозного лечения АГ являются: — максимальная эффективность для матери и безопасность для плода; — начало лечения с минимальных доз одного препарата; — переход к препаратам другого класса при недостаточном эффекте лечения (после увеличения дозы первого препарата) или плохой его переносимости; — в случае приема женщиной антигипертензивного препарата на этапе планирования беременности – коррекция медикаментозной терапии (отмена ингибиторов ангиотензинпревращающего фермента, блокаторов рецепторов анигиотензина II, прямых ингибиторов ренина) и дозы препарата (добиваясь целевого уровня АД < 140/90 мм рт.ст.); — использование препаратов длительного действия для достижения 24-часового эффекта при однократном приеме.
Применение таких препаратов обеспечивает более мягкое и длительное антигипертензивное действие, более интенсивную защиту органов-мишеней, а также высокую приверженность пациенток лечению. Очень важно не снижать резко АД, т.к. это может ухудшить маточно-плацентарный кровоток. Сосуды плаценты функционируют в максимально расширенном состоянии и не способны к ауторегуляции, поэтому падение АД в кровеносном русле матери может ухудшить состояние плода.
В соответствии с классификацией пищевых продуктов и лекарственных препаратов, принятой Управлением по контролю качества пищевых продуктов и лекарств (Foodand Drug Administration, FDA) [14], выделяют 5 категорий лекарственных средств по уровню безопасности для плода:
А. Контролируемые исследования показали отсутствие риска для плода. В. Отсутствие доказательств риска для плода: у животных обнаружен риск для плода, но у людей не выявлен, либо в эксперименте риск отсутствует, но недостаточно исследований на людях. С. Риск для плода не может быть исключен – у животных выявлены побочные эффекты, но недостаточно исследований на людях. Ожидаемый терапевтический эффект препарата может оправдывать его назначение, несмотря на потенциальный риск для плода. D. Наличие убедительных доказательств риска – у людей доказан риск для плода, однако ожидаемая польза от его применения для будущей матери может превысить потенциальный риск для плода. X. Применение при беременности не может быть оправданным: негативное воздействие на плод превышает потенциальную пользу от этого препарата для будущей матери.
В соответствии с рекомендациями Всероссийского научного общества кардиологов (2010), экспертов ESH/ESC в настоящее время для лечения АГ в период беременности используют 4 группы антигипертензивных препаратов, отвечающих критериям фармакотерапии в период беременности [5, 6]: — препараты центрального действия (метилдопа); — антагонисты кальция дигидропиридинового ряда (нифедипин длительного действия); — кардиоселективные β-адреноблокаторы (метопролол, бисопролол); — α-β-адреноблокаторы (лаβлол).
Комбинированная терапия проводится в случае неэффективности монотерапии в максимальной дозе. Рациональной комбинацией является нифедипин длительного действия + β-адреноблокатор, при неэффективности такой комбинации возможно присоединение хлортиазида (гипотиазид) в малых дозах (12,5–25,0 мг/сут).
Основные лекарственные средства, рекомендованные к использованию в период беременности для лечения АГ, представлены в таблице.
Если говорить более подробно о каждой группе антигипертензивных лекарственных средств, применяемых у беременных, то речь в первую очередь должна идти о метилдопе – антиадренергическом средстве центрального действия, относящемся к категории В по классификации FDA. В единственном исследовании, проведенном около 30 лет назад, на основании длительного наблюдения за новорожденными (7,5 года) была продемонстрирована безопасность метилдопы, и с тех пор она считается препаратом первого ряда у пациенток с АГ [15, 16]. Вместе с тем необходимо помнить, что побочными эффектами метилдопы являются сонливость, развитие депрессии, задержка жидкости и отеки, ортостатическая гипотензия, на 16–20-й неделе беременности использование препарата не рекомендуется вследствие его влияния на содержание допамина в нервной системе плода.
В 2007 г. были опубликованы данные по оценке эффективности антигипертензивной терапии у женщин с легкой и умеренной АГ во время беременности: в 19 исследованиях (1 282 женщины) сравнивали β-блокаторы с метилдопой в плане снижения риска развития тяжелой АГ (10 исследований, 539 женщин, ОР 0,75 (95% ДИ от 0,59 до 0,94); РД -0,08 (-0,14 до 0,02);NNT 12 (6 275)). Оказалось, что β-блокаторы были лучше, чем метилдопа в плане снижения риска развития тяжелой АГ (10 исследований, 539 женщин, ОР 0,75 (95% ДИ от 0,59 до 0,94); РД -0,08 (-0,14 до 0,02); NNT 12 (6 275)). Наряду с этим не было получено четкого различия между любыми из альтернативных препаратов в отношении риска развития протеинурии/преэклампсии у пациенток с ХАГ [17].
Вторая группа препаратов, применяемых при АГ у беременных, – это кардиоселективные β-блокаторы. Они относятся к категории С (FDA), и их рекомендуют применять со II триместра беременности. Механизм действия препаратов этой группы обусловлен тем, что они конкурентно и избирательно ингибируют связывание катехоламинов с β-адренорецепторами. Препараты этой группы подразделяют на кардиоселективные, преимущественно блокирующие β1-адренорецепторы, и неселективные, блокирующие β1- и β2-адренорецепторы. Принципиальный механизм их ингибирующего влияния на адренореактивные структуры заключается в ослаблении или устранении эффектов, связанных с возбуждением катехоламинами β1-адренорецепторов, которые вызывают учащение сердечного ритма, повышение автоматизма атриовентрикулярного узла и возбудимости миокарда, повышение скорости проведения импульсов, усиление сократительной способности миокарда, уменьшение рефрактерного периода, активацию липолиза. Возбуждение катехоламинами β2-адренорецепторов приводит к расширению артериол, снижению тонуса гладкой мускулатуры бронхов, мочевого пузыря, тонуса матки при беременности, тремору скелетной мускулатуры, ингибированию высвобождения гистамина, лейкотриенов в тучных клетках при аллергических реакциях I типа, гипокалиемии, усилению печеночного гликогенолиза. При беременности β-блокаторы могут вызвать задержку внутриутробного развития плода вследствие снижения маточно-плацентарного и фетоплацентарного кровотока, индукцию преждевременной родовой деятельности. Особенно это относится к атенололу, который принадлежит к категории D (FDA), и его не рекомендуют назначать при беременности. При применении препаратов этой группы у плода могут возникнуть различные побочные эффекты: брадикардия, гипогликемия, апноэ, метаболические расстройства. Вместе с тем частота этих неблагоприятных явлений достаточно низкая, и при необходимости назначения β-блокаторов рассматривается соотношение пользы и риска.
В 2003 г. Magee L.A. и соавт. на основании анализа систематических обзоров Кокрановской библиотеки и данных различных регистров обобщили опыт применения β-блокаторов для лечения мягкой и умеренной АГ беременных [18]. Авторы проанализировали 29 клинических исследований (примерно 2 500 женщин), в которых сравнивалась эффективность и безопасность β-блокаторов с плацебо, отсутствием терапии или другими антигипертензивными препаратами. Было показано, что оральный прием β-блокаторов снижал риск развития тяжелой гипертензии (RR 0,37, CI 95% (0,26–0,53); 11 КИ, N = 1 128 женщин) и необходимость назначения дополнительной антигипертензивной терапии (RR 0,44, CI 95% (0,31–0,62); 7 КИ, N = 856 женщин). Авторы не делают выводов по влиянию β-блокаторов на показатели смертности и преждевременное рождение плода в связи с отсутствием достаточного количества информации в анализируемых КИ. Однако применение β-блокаторов ассоциировалось с ростом числа новорожденных с малым гестационным сроком (RR 1,36, CI 95% (1,02–1,82); 12 КИ, N = 1 346 женщин), при этом отмечалось увеличение неонатальной брадикардии и снижение респираторного дистресс-синдрома у новорожденного, но эти конечные точки анализировались в небольшом количестве КИ. Абсолютно правомерен вывод авторов о том, что контроль АД у матери с АГ посредством β-блокаторов может быть оправданным только при условии существенной пользы для матери и/или ребенка, однако проанализированные клинические исследования ответа на поставленный вопрос не дали.
Von Dadelszen P., Ornstein M.P. (2000) проанализировали данные 45 рандомизированных контролируемых исследований (РКИ) и выявили обратную зависимость между снижением среднего АД при лечении β-блокаторами и частотой появления на свет новорожденных, размеры которых не соответствуют их гестационному возрасту. Снижение среднего АД на каждые 10 мм рт.ст. сопровождалось уменьшением массы тела при рождении на 145 г (при 95%-ном доверительном интервале – от 5 до 285 г). Однако зависимости между продолжительностью антигипертензивной терапии и средней массой тела при рождении не было выявлено [19]. Антагонисты кальция (АК), первый представитель которых верапамил, синтезированный в 1962 г. в Германии, являются препаратами выбора при лечении АГ, по классификации FDA препараты этой группы относятся к категории С. Антагонисты кальция неоднородны по химической структуре, электрофизиологическим свойствам, фармакологическим эффектам и клиническому применению. Для лечения АГ при беременности применяют дигидропиридиновые антагонисты кальция, основной механизм действия которых связан с периферической вазодилатацией вследствие блокады медленных потенциал-зависимых кальциевых каналов L-типа и уменьшения внутриклеточной концентрации Са2+, а также стимуляцией синтеза эндотелием NO и брадикинина [20, 21]. Компенсаторной реакцией организма на системную вазодилатацию является активация симпатико-адреналовой системы. Однако в ряде исследований показано, что не все препараты данной группы обладают подобным эффектом. Как правило, к симпатической активации с развитием рефлекторной тахикардии приводят лекарственные формы нифедипина короткого действия, в то время как на фоне применения формы нифедипина пролонгированного действия повышения ЧСС зарегистрировано не было [21, 22]. Результаты многоцентрового рандомизированного исследования свидетельствуют о том, что рутинное назначение нифедипина пролонгированного действия при легкой и среднетяжелой АГ во II триместре беременности не оказывает положительного влияния на исходы беременности, но и не сопряжено с повышенным риском отрицательного воздействия на плод. Нифедипин не приводил к повышению частоты врожденных аномалий у 57 детей, подвергшихся его воздействию в I триместре беременности [23].
Наряду с этим необходимо подчеркнуть, что для купирования гипертонического криза у беременных целесообразно использование нифедипина короткого действия, исключая сублингвальный его прием, т.к. быстрое снижение АД может спровоцировать ухудшение церебральной гемодинамики у матери, резкое снижение маточно-плацентарного кровотока и привести к дистрессу плода. Кроме этого, следует обратить внимание на категорическое противопоказание одновременного назначения сульфата магния и других препаратов магния с АК, т.к. это может привести к развитию необратимой гипотензии и других тяжелых осложнений со стороны матери и плода.
Рассматривая вопросы ведения пациенток с АГ после родов, необходимо отметить, что АД обычно повышается в первые 5 дней после родов. У женщин с гипертонией, отмечавшейся во время беременности, АД может быть нормальным после родов, однако затем оно вновь повышается в течение 1-й недели. Если АГ имела место во время первой беременности, то риск ее развития при последующих беременностях повышается [24]. Имеются наблюдения, в которых показано, что у женщин с гестационной гипертонией или преэклампсией повышен риск развития гипертонии, инсульта и ИБС в старшем возрасте [25–27]. Самый высокий риск отмечается у женщин с ранней преэклампсией (роды до 32-й недели гестации), мертворождением или внутриутробной задержкой роста плода [28]. В связи с тем, что АГ во время беременности считают важным фактором риска развития сердечно-сосудистых осложнений у женщин в последующие периоды жизни, после родов женщинам с АГ и факторами риска рекомендуется коррекция образа жизни, регулярный контроль АД и метаболических показателей с целью профилактики осложнений при последующих беременностях и снижения риска сердечно-сосудистых исходов в будущем.
Литература
1. Кулаков В.И. Репродуктивное здоровье населения России. Акушерство и гинекология 1998; 5: 3–6. 2. James P.R., Nelson-Piercy C. Management of hypertension before, during, and afterpregnancy. Heart 2004;90:1499–1504. 3. Madi J.M., Araújo B.F., Zatti H., Rombaldi R.L. et al. Hypertens Pregnancy. 2010 Dec 21. 4. Madi J.M., Araújo B.F., Zatti H., Rombaldi R.L. et al., BJOG. 2010 Aug; 117(9):1080-6. Epub 2010 May 19. 5. Диагностика и лечение сердечно-сосудистых заболеваний при беременности. Рекомендации Всероссийского научного общества кардиологов. М., 2010. 6. Guidelines on the management of cardiovascular diseases during pregnancy. European Heart Journaldoi:10.1093/eurheartj/ehr218. 7. Стрюк Р.И. Сердечно-сосудистые заболевания и беременность. М.: ГЭОТАР-Медиа, 2010. 278 с. 8. Sundlof G., Wallin B.G., Stromgren E., Nerhed С. Acute effects of metoprolol on muscle sympathetic activity in hypertensive humans. Hypertension 1983; 5: 749–56. 9. Wallin B.G., Sundlof G., Stromgren E., Aberg H. Sympathetic outflow to muscles during treatment of hypertension with metoprolol. Hypertension 1984; 6: 557–62.]. 10. Steegers E.A., von Dadelszen P., Duvekot J.J., Pijnenborg R. Pre-eclampsia. Lancet 2010;376:631–644. 11. Hiett A.K., Brown H.L., Britton K.A. Outcome of infants delivered between 24 and 28 weeks’ gestation in women with severe pre-eclampsia. J Matern Fetal Med2001;10:301–304. 12. Leddy M.A., Power M.L., Schulkin J. The impact of maternal obesity on maternaland fetal health. Rev ObstetGynecol 2008;1:170–178. 13. Abalos E., Duley L., Steyn D.W., Henderson-Smart D.J. Cochrane Database Syst Rev. 2007 Jan 24;(1):CD002252. 14. Drugs in Pregnancy and Lactation: A Reference Guide to Fetal and Neonatal Risk by Gerald G. Briggs, Roger K. Freeman, and Summer J. Yaffe. Phyladelphia, LippincottWilliamsandWilkins, 2005: 1858 p. 15. Redman CW. Fetal outcome in trial of antihypertensive treatment in pregnancy. Lancet 1976;2:753–756. 16. Cockburn J, Moar VA, Ounsted M, Redman CW. Final report of study on hypertension during pregnancy: the effects of specific treatment on the growth and development of the children. Lancet 1982;1:647–649. 17. Abalos E, Duley L, Steyn DW, Henderson-Smart DJ. Cochrane Database Syst Rev. 2007 Jan 24;(1):CD002252 18. Magee L.A., Duley L. . 22. Wenzel RR, Allegranza G, Binggeli C, Shaw S, Weidmann P, Luscher TF, Noll G. Differential activation of cardiac and peripheral sympathetic nervous system by nifedipine: role of pharmacokinetics. J Am CollCardiol 1997; 29: 1607-14. 23. Magee L.A., Schick B., Donnenfeld A.E. et al. The safety of calcium channel blockers in human pregnancy: a prospective, multicenter cohort study. Am.J.Obstet. Gynecol 1996; 174: 823-28. 24. Hargood JL, Brown MA. Pregnancy-induced hypertension: recurrence rate in second pregnancies. Med J Aust 1991;154:376–377. 25. Wilson BJ, Watson MS, Prescott GJ, Sunderland S, Campbell DM, Hannaford P, Smith WC. Hypertensive diseases of pregnancy and risk of hypertension and stroke in later life: results from cohort study. BMJ 2003;326:845. 26. Ray JG, Vermeulen MJ, Schull MJ, Redelmeier DA. Cardiovascular health after maternal placental syndromes (CHAMPS): population-based retrospective cohort study. Lancet 2005;366:1797–1803. 27. McDonald SD, Malinowski A, Zhou Q, Yusuf S, Devereaux PJ. Cardiovascular sequelae of preeclampsia/eclampsia: a systematic review and meta-analyses.Am Heart J 2008;156:918–930 28. Mosca L., Benjamin E.J., Berra K., Bezanson J.L., Dolor R.J., Lloyd-Jones D.M., Newby L.K., Pina I.L., Roger V.L., Shaw L.J., Zhao D., Beckie T.M., Bushnell C., D’Armiento J., Kris-Etherton P.M., Fang J., Ganiats T.G., Gomes A.S., Gracia C.R., Haan C.K., Jackson E.A., Judelson D.R., Kelepouris E., Lavie C.J., Moore A., Nussmeier N.A., Ofili E., Oparil S., Ouyang P., Pinn V.W., Sherif K., Smith S.C. Jr., Sopko G., Chandra-Strobos N., Urbina E.M., Vaccarino V., Wenger N.K. Effectiveness-based guidelines for the prevention of cardiovascular disease in women 2011 update: a Guideline from the American Heart Association. Circulation 2011; 123: 1243–1262.
Таблица в приложении
Причины повышения давления у беременных женщин
Артериальная гипертензия у будущих мам обычно развивается после двадцатой недели в рамках так называемого гестоза – осложнения второй половины беременности.
Если повышение давления выявлено раньше наступления середины срока, это говорит о том, что гипертоническая болезнь у беременной имелась еще до зачатия, даже если сама женщина не догадывалась о ее существовании. Как такое возможно? На самом деле, довольно просто.
Надо сказать, что гипертония среди молодых женщин вовсе не редкость: даже среди 18-29-летних ее распространенность достигает 23%, а в старшем возрасте процент гипертоников еще выше. Но в связи с тем, что на начальных стадиях гипертонии многие не испытывают недомогания, к врачу они не обращаются, артериальное давление не измеряют, и заболевание остается нераспознанным. А с наступлением беременности внимание к здоровью будущей мамы становится более пристальным, поэтому повышенное давление быстро выявляют.
Помимо гестоза есть еще одна серьезная причина артериальной гипертонии у беременных – это синдром обструктивного апноэ сна. Им страдает около 5-7% населения. В период беременности он может прогрессировать, приводя к весьма серьезным последствиям.
Если родные говорят вам о том, что вы храпите, обязательно попросите их понаблюдать за тем, как вы спите. Если окажется, что во время сна ваш храп прерывается остановками дыхания длительностью 10 секунд и более, это веский повод посетить специалиста-сомнолога. Дело в том, что дыхательные остановки во сне при синдроме апноэ приводят к острому кислородному голоданию у ребенка. В ответ на стресс организм будущей мамы отвечает выбросом адреналина, норадреналина и других гормонов тревоги, что приводит к сужению сосудов и повышению артериального давления.
Другие причины гипертонии у беременных тоже возможны, обычно они представляют собой почечные и эндокринные расстройства, которые появились или усугубились в период ожидания ребенка.
Симптомы артериальной гипертензии
Самые частые симптомы повышенного давления – головная боль, головокружение, усталость, тошнота. Также может нарушаться сон, нередко появляются боли в груди, сердцебиение, одышка.
При появлении недомогания, особенно если артериальная гипертензия выявлялась у вас ранее, важно померить давление на обеих руках. Если цифры окажутся разными, нужно выбрать большее значение – это и будет реальным показателем. При цифрах 140/90 мм.рт.ст. или выше необходимо обратиться к врачу.