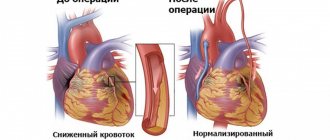
Сердце – это мышечный насос, который обеспечивает беспрерывное движение крови по сосудам. Вместе сердце и сосуды составляют сердечно-сосудистую систему. Эта система состоит из большого и малого кругов кровообращения. Из левых отделов сердца кровь сначала движется по аорте, затем по крупным и мелким артериям, артериолам, капиллярам. В капиллярах кислород и другие необходимые организму вещества поступают в органы и ткани, а оттуда выводятся углекислый газ, продукты обмена. После этого кровь из артериальной превращается в венозную и опять начинает движение к сердцу. Сначала по венулам, затем по более мелким и крупным венам. Через нижнюю и верхнюю полые вены кровь снова попадает в сердце, только уже в правое предсердие. Образуется большой круг кровообращения.
Венозная кровь из правых отделов сердца по легочным артериям направляется в легкие, где обогащается кислородом, и снова возвращается в сердце – это малый круг кровообращения.
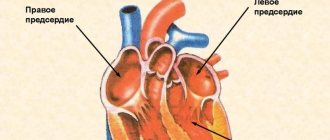
Внутри сердце разделено перегородками на четыре камеры. Два предсердия разделены межпредсердной перегородкой на левое и правое предсердия. Левый и правый желудочки сердца разделены межжелудочковой перегородкой. В норме левые и правые отделы сердца абсолютно раздельны. У предсердий и желудочков разные функции. В предсердиях накапливается кровь, поступающая в сердце. Когда объем этой крови достаточен, она проталкивается в желудочки. А желудочки проталкивают кровь в артерии, по которым она движется по всему организму. Желудочкам приходится выполнять более тяжелую работу, поэтому мышечный слой в желудочках значительно толще, чем в предсердиях. Предсердия и желудочки с каждой стороны сердца соединяются предсердно-желудочковым отверстием. Кровь через сердце движется только в одном направлении. По большому кругу кровообращения из левой части сердца (левого предсердия и левого желудочка) в правую, а по малому из правой в левую.
Правильное направление движения крови обеспечивает клапанный аппарат сердца:
Клапаны:
- трехстворчатый
- легочный
- митральный
- аортальный
Они открываются в нужный момент и закрываются, препятствуя кровотоку в обратном направлении.
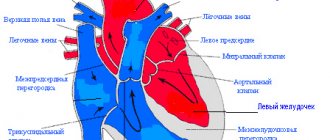
Аортальный клапан
Закрывает вход в аорту. Тоже состоит из трех створок, которые имеют вид полулуний. Открывается при сокращении левого желудочка. При этом кровь поступает в аорту. При расслаблении левого желудочка, закрывается. Таким образом, венозная кровь (бедная кислородом) из верхней и нижней полой вен попадает в правое предсердие. При сокращении правого предсердия через трехстворчатый клапан она продвигается в правый желудочек. Сокращаясь, правый желудочек выбрасывает кровь через легочной клапан в легочные артерии (малый круг кровообращения). Обогащаясь кислородом в легких, кровь превращается в артериальную и по легочным венам продвигается в левое предсердие, затем в левый желудочек. При сокращении левого желудочка артериальная кровь через аортальный клапан под большим давлением попадает в аорту и разносится по всему организму (большой круг кровообращения).
Сердечная мышца называется миокардом
Выделяют сократительный и проводящий миокард. Сократительный миокард – это собственно мышца, которая сокращается и производит работу сердца. Для того, чтобы сердце могло сокращаться в определенном ритме, оно имеет уникальную проводящую систему. Электрический импульс для сокращения сердечной мышцы возникает в синоатриальном узле, который находится в верхней части правого предсердия и распространяется по проводящей системе сердца, достигая каждого мышечного волокна
Cначала сокращаются оба предсердия, затем оба желудочка, тем самым обеспечивая поступление крови ко всем органам и тканям организма. Сердечная мышца имеет две оболочки (наружную и внутреннюю). Внутренняя оболочка сердца называется эндокардом. Наружная оболочка сердца называется перикардом.
В чем суть проблемы
Синдром «бычьего сердца» — другое название кардиомегалии. Согласно определению, заболевание характеризуется увеличением всех четырех или одной камеры сердца, вследствие чего главная мышца не в состоянии выполнять насосную функцию и поддерживать центральную гемодинамику организма. Сердце становится дряблым и истощенным вследствие болезни, а растягивания мышечных волокон не происходит, так как не хватает сил для нормальной работы.
Увеличение размеров сердца относится к естественным процессам у некоторых людей, в частности, у спортсменов или тех, кто часто занимается физическим трудом.
В некоторых случаях заболевание протекает без явных клинических проявлений. Это чаще всего встречается на начальных этапах заболевания.
В классическом варианте заболевание клинически проявляется в виде нарушений ритма (аритмия), или частой одышки, отеков и болей в области сердца. Эти признаки могут проявляться и при других заболеваниях сердечной мышцы. Поэтому не стоит затягивать с посещением специалиста в области кардиологии, ведь выявить симптомы увеличенного сердца обычно можно лишь при помощи определенного медицинского осмотра.
Чистосердечное признание. Как сохранить сердце в условиях эпидемии? Подробнее
Проводящая система сердца
Сердце как и всякий орган сердце имеет свою нервную систему. Нервная система сердца имеет несколько уровней. Первый и главный водитель ритма сердца это синусовый узел, расположенный в правом предсердии. Ему подчиняется атриовентрикулярный узел, который расположен на границе между предсердиями и желудочками и достаточно часто урежает сердечный ритм, задаваемый синусовым узлом. Дальше нервный импульс идет к желудочкам сердца по ножкам пучка Гисса, которые разделяются на мельчайшие нервные окончания – волокна Пуркинье.
Болезни сердца: причины и профилактика
Сердечные болезни в течение истории человечества вызвали смерть большего количества людей, чем все войны вместе взятые.
Сегодня они продолжают отнимать как минимум десять лет от средней продолжительности жизни населения планеты. Более того, заболевания сердца молодеют, часто поражают трудоспособных людей. Все это в целом отрицательно влияет на качество жизни. Если у вас есть подозрения на нарушение работы сердечно-сосудистой системы, не тяните с визитом в медицинское учреждение. С помощью обследований врач сможет назначить подходящий курс лечения.
Фото: Анатомия человека. В 2-х томах. Т.2 / Авт.: Э.И.Борзяк, В.Я.Бочаров, Л.И.Волкова и др. / Под ред. М. Р. Сапина.— М.: Медицина, 1986.— 480 с.: UGC
Вредные привычки, нерациональное питание, отсутствие физической активности — вот основные причины, из-за которых страдает сердечно-сосудистая система и появляются те или иные нарушения.
К тому же я лично в работе часто сталкиваюсь с тем, что люди сознательно игнорируют симптомы болезни сердца, считая себя слишком молодыми и здоровыми для их развития. Больное сердце дает о себе знать болезненными ощущениями различной локализации (спина, грудь, левая рука, шея), слабостью, тошнотой, кашлем, затрудненным дыханием, повышенным потоотделением, отеками ног, храпом. Доступно описаны признаки болезни сердца в материале надежного ресурса webmd.com.
В любом случае практический опыт кардиологов говорит о том, что проверять сердце необходимо как минимум раз в полгода. Это помогает предотвратить многие серьезные болезни сердца. Список самых актуальных из них выглядит так:
- ишемическая болезнь сердца;
- инсульт;
- инфаркт;
- гипертония.
Предупреждать болезни сердца у женщин и мужчин следует, прежде всего, коррекцией образа жизни. Именно вредные привычки, переедание, низкая подвижность постепенно разрушают сердечную мышцу, способную трудиться до 150 лет.
Следует помнить о том, что работа сердечно-сосудистой системы нарушается незаметно, исподволь, а вот восстановить ее — задача не из простых. Гораздо легче сделать здоровый образ жизни нормой и не знать проблем с сердцем и сосудами.
«Сердце находится слева»
– Верхушка органа и 2/3 его части находятся слева, но 1/3 – за грудиной посередине. Часто люди утверждают, что им колет в сердце и хватаются при этом за левую сторону. Тут важно понимать: классическая сердечная боль – это боль, как правило, именно за грудиной. Боли слева тоже бывают кардиологическими. Но они жгучие, давящие. Поэтому, если вам колет с левой стороны, причина может быть вовсе и не кардиологического характера.
Ответ: миф
«При физическом и эмоциональном напряжении сердце качает больше крови, чем в состоянии покоя»
– В спокойном состоянии сердце перекачивает около 4,5–5 литров крови за минуту. А вот при физическом напряжении цифра может вырасти в два-три раза, иногда достигает и ста литров. Допустим, спортсмен бежит кросс. Чтобы человек справился со сложной задачей, его сердцу нужно обеспечить мускулатуру энергией, наполнить организм глюкозой и кислородом. При эмоциональном напряжении ситуация еще серьезнее, ведь наши эмоции – это адреналин, то есть ускорение. При остром стрессе, например, потере близкого человека, риск болезней сердца увеличивается в 21 раз, а при хроническом – в 50.
Ответ: правда
Профилактические мероприятия
Для предотвращения разнообразных патологических состояний в миокарде необходимо следовать следующим правилам:
- отказаться от курения и употребления алкогольных напитков;
- работу перемежать периодами отдыха;
- правильно питаться;
- заниматься физическими упражнениями.
Чтобы жить долго и счастливо, стоит поберечь своё сердце. Необходимо ежегодно проходить обследование у врача-кардиолога, делать ЭКГ.
«Вес тела никак не влияет на работу сердца»
– Еще как влияет! Ведь этот орган разгоняет кровь по всему телу. И чем больше человек весит, тем больше его сердечная мышца изматывается. Хотя и у худых людей могут возникнуть проблемы, дистрофия – одна из них. Вес тела должен быть в норме. Есть специальная формула, по которой можно оценить степень соответствия массы человека и его роста. Для этого нужно вес разделить на рост в квадрате. Если полученная цифра варьируется от 19 до 25, это хороший показатель.
Ответ: миф
Фибрилляция желудочков (ФЖ)
ФЖ – это очень быстрый, нерегулярный сердечный ритм, возникающий в правом или левом желудочке сердца. ФЖ – более серьезная патология, нежели ЖТ, поскольку электрическая система сердца и цикл сердечного сокращения являются полностью дезорганизованными. Происходит дрожание желудочков и организм получает лишь небольшое количество перекачиваемой крови или вообще ее не получает.
Когда сердце не перекачивает кровь, организм быстро начинает испытывать кислородное голодание и возникает внезапная остановка сердца.
Симптомы развиваются немедленно: сначала исчезает пульс, затем – сознание, затем – способность дышать. Если возникает внезапная остановка сердца, необходима сердечно-легочная реанимация (СЛР), которая способна поддержать циркуляцию крови до момента, когда можно будет применить наружный дефибриллятор для восстановления сердечного ритма. Выполнить дефибрилляцию может врач или медицинский персонал скорой медицинской помощи при помощи наружного дефибриллятора разрядом электрического тока через пластины расположенные на грудной клетке. Если у пациента имплантирован ИКД, дефибрилляция будет выполнена автоматически через несколько секунд начала приступа ФЖ.
Фибрилляция предсердий (ФП)
Фибрилляция предсердий — наиболее распространенная аритмия, обычно являющаяся проявлением других заболеваний сердца (ишемической болезни сердца, клапанных пороков, миокардита и пр.) или нарушений обмена (тиреотоксикоз, электролитный дисбаланс и пр.). Иногда она возникает без очевидной причины, и тогда ее называют идиопатической.
Механизмы развития фибрилляции предсердий до сих пор полностью не изучены. У некоторых пациентов она возникает вследствие наличия множества хаотических круговых волн электрического возбуждения в предсердиях.
Фибрилляцию предсердий обычно лечат лекарствами, которые поддерживают нормальный ритм или предотвращают слишком большую частоту сердечного ритма. Обязательным условием при мерцательной аритмии является прием антикоагулянтной терапии. Ее применяют для разжижения крови, чтобы предотвратить образование кровяных сгустков.
Для хирургического лечения мерцательной аритмии применяются метод радиочастотной абляции (РЧА), которую применяют для урежения сердечного ритма (РЧА АВ соединения) или выполняют РЧА «изоляцию легочных вен» для восстановления синусового ритма.
Тахикардия
Если ваш пульс превышает 100 ударов в минуту, это называется тахикардией. Тахикардия может быть синусовой и относиться к нормальной, физиологической тахикардии. Тахикардии с большой частотой, которые превышают 180 ударов в минуту, возникающие в связи с частой, групповой экстрасистолией, дополнительных путей проведения относятся в группу не нормального быстрого сердечного ритма.
Физическая нагрузка, эмоциональный стресс, некоторые заболевания могут быть причиной ускоренного сердечного ритма, который превышает 100 ударов в минуту.
Когда ритм вашего сердца очень частый или сердцебиение возникает без причины с большой частотой и нерегулярно, это называется тахиаритмией.
Патологическая тахикардия вредна по нескольким причинам. Во-первых, при частом сердцебиении снижается эффективность работы сердца, поскольку желудочки не успевают наполниться кровью, в результате чего понижается артериальное давление и уменьшается приток крови к органам. Во-вторых, ухудшаются условия кровоснабжения самого сердца, поскольку оно совершает большую работу в единицу времени и требует больше кислорода, а плохие условия кровоснабжения сердца увеличивают риск ишемической болезни и последующего инфаркта.
Тахикардия — это не болезнь, а симптом, поскольку она может возникать как проявление многих различных заболеваний. Наиболее частыми причинами тахикардии служат нарушения вегетативной нервной системы, нарушения эндокринной системы, нарушения гемодинамики и различные формы аритмии.
Сердце (Михайлов С.С.) (анатомия человека)
Развитие сердца (анатомия человека)
Закладка сердца появляется у зародыша 1,5 мм длиной в конце 2-й недели внутриутробного развития в виде двух эндокардиальных мешков, возникающих из мезенхимы. Из висцеральной мезодермы формируются мио-эпикардиальные пластинки, которые окружают эндокардиальные мешки. Так возникают два зачатка сердца — сердечные пузырьки, лежащие в шейной области над желточным мешком. В дальнейшем оба сердечных пузырька смыкаются, их внутренние стенки исчезают, в результате чего образуется одна сердечная трубка. Из слоев сердечной трубки, образованных мио-эпикардиальной пластинкой, в дальнейшем формируются эпикард и миокард, а из эндокардиального слоя — эндокард. При этом сердечная трубка перемещается каудально и оказывается расположенной вентрально в вентральной брыжейке передней кишки и покрытой серозной оболочкой, образующей вместе с наружной поверхностью сердечной трубки околосердечную полость.
Сердечная трубка соединяется с развивающимися кровеносными сосудами (см. раздел Кровеносная система, настоящего издания). В ее задний отдел впадают две пупочные вены, несущие кровь из ворсинчатой оболочки, а также две желточные вены, приносящие кровь из желточного пузыря. От переднего отдела сердечной трубки отходят две первичные аорты, которые формируют 6 аортальных дуг (см. раздел Кровеносная система, настоящего издания). Таким образом, кровь идет через трубку одним потоком.
Развитие сердца проходит четыре основные стадии — от однокамерного до четырехкамерного (рис. 139).
Рис. 139. Эмбриональное развитие сердца. а — три стадии развития наружной формы сердца; б — три стадии образования перегородок сердца
Однокамерное сердце
. Вследствие неравномерного роста сердечной трубки происходит формирование S-образного изгиба, что сопровождается изменением ее формы и положения. Первоначально нижний конец трубки перемещается кверху и кзади, а верхний конец — вниз и кпереди. У эмбриона 2,15 мм длиной (3-я неделя развития) в S-образном сердце можно различить четыре отдела: 1) венозный синус, в который впадают пупочные и желточные вены; 2) следующий за ним венозный отдел; 3) артериальный отдел, изогнутый в форме колена и располагающийся позади венозного; 4) артериальный ствол.
Двухкамерное сердце
. Венозный и артериальный отделы сильно разрастаются и между ними возникает глубокая перетяжка. Оба отдела соединяются только посредством узкого короткого канала, называемого ушковым и лежащего на месте перетяжки. Одновременно из венозного отдела являющегося общим предсердием, образуются два выроста — будущие сердечные ушки, которые охватывают артериальный ствол. Оба колена артериального отдела сердца срастаются друг с другом, разделявшая их стенка исчезает, в результате чего создается один общий желудочек. В венозный синус, кроме пупочных и желточных вен, впадают две общие вены, образованные слиянием передних и задних кардинальных вен. В двухкамерном сердце у эмбриона длиной 4,3 мм (4-я неделя развития) различав, ют: венозный синус, общее предсердие с двумя ушками, общий желудочек, сообщающийся с предсердием узким ушковым каналом, и артериальный ствол, ограниченный от желудочка небольшим сужением. В этой стадии развития существует лишь один большой круг кровообращения.
Трехкамерное сердце
. На 4-й неделе развития на внутренней поверхности общего предсердия появляется складка, растущая книзу и образующая у эмбриона длиной 7 мм (начало 5-й недели) перегородку, разделяющую общее предсердие на два: правое и левое. Однако в перегородке остается отверстие (овальное окно), через которое кровь из правого предсердия переходит в левое. Ушковый канал разделяется на два предсердно-желудочковых отверстия.
Четырехкамерное сердце
. У эмбриона длиной 8-10 мм (конец 5-й недели) в общем желудочке формируется растущая снизу вверх перегородка, разделяющая общий желудочек на два: правый и левый. Общий артериальный ствол также делится на два отдела: будущую аорту и легочный ствол, которые соединяются соответственно с левым и правым желудочками. Одновременно в артериальном стволе и его двух частях происходит формирование полулунных клапанов. В дальнейшем из правой общей кардинальной вены образуется верхняя полая вена. Левая общая кардинальная вена подвергается обратному развитию и преобразуется в венечный венозный синус сердца (см. раздел Кровеносная система, настоящего издания).
содержание .. 140 141 142 143 144 145 146 147 148 149 ..
Проведение диагностики сердечных дисфункций
Для диагностики разнообразных сердечных недугов стоит пройти сначала электрокардиографическое обследование. В ходе него регистрируются электронные явления в сопровождении мышечного сокращения.
В структуру сердечных камер входит кардиомиоцитный элемент, который до сокращения помогает генерации действующего потенциала. Это определяется электронами, которые при прохождении обследования необходимо наложить в районе грудной клетки.
Это помогает выявлению различных сбоев в функциональности сердца, органических и функциональных поражений.
С помощью электрокардиографии можно определить, происходит ли развитие у больного инфаркта, порока, полостного расширения и других болезней.
При прохождении аускультационного исследования можно определиться с болезнью. Опытными врачами, используя эту методику, определяется большое количество патологических состояний в структуре и патологии.
С помощью ультразвукового исследования можно увидеть сердечный орган, состоящий из камер, посмотреть, как распределяется в них кровь, определиться с мышечными дефектами. На ультразвуке определяют наличие разных заболеваний, на основе результатов ставится диагноз.
С возрастом у людей происходит накапливание разнообразных сердечных недугов, спровоцированных разнообразными патологиями. Часто сбои в сердечно-сосудистой системе могут произойти даже у тех, кто следит за своим здоровьем и следует здоровому образу жизни.
Самыми распространёнными патологиями являются дилатация сердечных камер, расширение желудочков или предсердий, расширение в аорте, аневризма и многие другие.
Как лечить дилатационные изменения
Дилатация лечится медикаментами и с помощью хирургического вмешательства. Уменьшить растяжение сердечных камер не получится с помощью таблеток. Лечение помогает устранить воспалительные признаки, нормализовать повышенное или пониженное давление, ревматоидные, атеросклерозные или лёгочные болезни.
Следует вести здоровый образ жизни и выполнять всё, что рекомендовал медик. Необходимо разжижать кровь с помощью лекарственных средств, что приведёт к прохождению через сердечные камеры, которые подверглись каким-либо изменениям.
Если все эти мероприятия не помогают нормализовать работу сердца, то необходимо проводить операцию, в ходе которой вживляется в полость тела больного кардиостимуляторное устройство, помогающее эффективно сокращаться сердечной стенке.
Нюансы диагностики
Определяют синдром «бычьего сердца» при помощи комплексной диагностики. Именно сочетание сразу нескольких методов и методик позволяет по максимуму оценить и внешний вид, и объем, и работу сердца. В список исследований для постановки такого диагноза входят:
- анализ крови;
- рентген грудной клетки;
- электрокардиограмма;
- эхокардиография;
- компьютерная томография;
- иногда — биопсия внутренней поверхности сердечных желудочков.
Все необходимые исследования определяет наблюдающий кардиолог. Он отталкивается от выраженности симптоматики и состояния человека.
Тише пульс — дольше живёшь. Каким он должен быть в норме? Подробнее
Брадикардия. Медленный ритм сердца
Ритм Вашего сердца обычно бьется с частотой между 60 и 80 ударами в минуту.
Показатель ниже 60 ударов минуту называется брадикардией. У многих людей с хорошей физической формой или если такой ритм возникает во время отдыха и сна, то такой ритм является нормальный. Отличительной особенностью такой брадикардии является то, что при увеличении физической нагрузки сердечный ритм начинает ускоряться, покрывая своей частотой потребность организма.
О брадикардии как о болезни мы говорим тогда, когда ритм имеет очень маленькую частоту, не реагирует увеличением частоты на физическую нагрузку или в ритмичном сокращении возникают большие паузы, которые могут достигать и даже превышать более 2 -х секунд. Такие нарушения приводят к усталости, головокружению и потери сознания.
Наиболее частой причиной медленного ритма сердца:
• Дисфункция синусового узла (CУ).
• Нарушение проведения через атрио-вентрикулярный узел (AV) электрического сигнала из предсердий в желудочки.
Когда брадикардия подтверждена диагностически и такой ритм является единственным проявлением, то такой ритм эффективно корректируется кардиостимулятором. ИКД также может применяться при брадикардиях, но при условии, если к имплантации ИКД есть соответствующие показания (опасные для жизни нарушения ритма сердца).
Тахиаритмия
Это патологически быстрый сердечный ритм (обычно от 100 до 400 ударов в минуту, который возникает либо в верхних камерах сердца (фибрилляция предсердий, наджелудочковая тахикардия) или в нижних (фибрилляция желудочков, желудочковая тахикардия)).
Причины тахиаритмии:
• Заболевания сердца, такие, как высокое кровяное давление, заболевание коронарных артерий (атеросклероз), заболевания клапанов сердца, сердечная недостаточность, кардиомиопатия, опухоли и инфекции.
• Другие заболевания, например, заболевания щитовидной железы, некоторые заболевания лёгких, электролитический дисбаланс, а также злоупотребление алкоголем и наркотиками.
• Вызванные аномальными дополнительными путями проведения или экстрасистолией.
Тахиаритмии происходят в случае, когда импульс сокращающий сердечную мышцу поступает раньше, чем предполагает нормальный сердечный ритм. Тахиаритмии могут начинаться в верхних или нижних сердечных камерах.
Тахиаритмия включает в себя различные типы аритмий сердца:
• Наджелудочковая тахикардия.
• Желудочковая тахикардия (ЖТ).
• Фибрилляция желудочков (ФЖ).
Наджелудочковые тахиаритмии
Нарушения ритма, в которых участвуют предсердия, называют наджелудочковыми (суправентрикулярными) аритмиями. Эта группа нарушений ритма является наиболее распространенной, и с ней врачам и пациентам приходится сталкиваться наиболее часто. Существует 5 основных типов наджелудочковых аритмий:
• атриовентрикулярная узловая тахикардия;
• синдром Вольфа-Паркинсона-Уайта;
• внутрипредсердная тахикардия;
• трепетание предсердий;
• фибрилляция предсердий.