Доктора обычно различают две формы лишения кислорода. Первая, аноксические повреждения которые происходят, когда мозг полностью лишен кислорода из-за внезапной остановки сердца, удушья, удушения и других внезапных травм. Вторая, гипоксические повреждения происходящие, когда этот орган получает меньше кислорода, чем ему нужно, но не полностью его лишен. Поскольку последствия двух травм сходны, многие эксперты в области мозга используют термины взаимозаменяемо.
Несколько секунд лишения кислорода не причинят долговременного вреда, поэтому ребенок, страдающий расстройством дыхания или дайвер, которому требуется несколько дополнительных секунд, чтобы подняться на воздух, вряд ли получат повреждение головного мозга. Точная временная шкала аноксических повреждений этого органа зависит от ряда личных особенностей, включая общее состояние мозга и сердечно-сосудистой системы, а также уровень оксигенации крови во время травмы. Вообще говоря, травмы начинаются с одноминутной отметки, неуклонно ухудшаясь после этого:
- Между 30-180 секундами лишения кислорода вы можете потерять сознание.
- На отметке в одну минуту мозговые клетки начинают умирать.
- Через три минуты нейроны страдают более сильным повреждением, и длительное повреждение головного мозга становится более вероятным.
- Через пять минут смерть становится неизбежной.
- Через 10 минут, даже если мозг остается в живых, кома и длительное его повреждение почти неизбежны.
- Через 15 минут выживание становится практически невозможным.
Конечно, есть исключения для каждого правила. Некоторые тренировочные процедуры помогают организму более эффективно использовать кислород, позволяя мозгу обходиться более длительные периоды без этого жизненно важного элемента. Свободные ныряльщики обычно тренируются обходиться без кислорода, как можно дольше и нынешний рекордсмен задерживает дыхание в течение 22 минут, не получая при этом каких-либо повреждений этого органа.
Почему мозг нуждается в кислороде
Серое вещество составляет всего 2% от массы тела, но оно использует около 20% кислорода. Без этого мозг не может выполнять даже самые основные функции. Мозг полагается на глюкозу, чтобы стимулировать нейроны, которые контролируют все, от сознательных функций, таких как планирование и мышление к автоматическим бессознательным процессам, таким как сердечный ритм и пищеварение.
Без кислорода клетки этого органа не могут метаболизировать глюкозу и поэтому не могут превращать глюкозу в энергию. Когда ваш мозг лишен кислорода, конечной причиной его смерти является недостаточная энергия для питания клеток.
Нехватка тиамина и болезнь Корсакова-Вернике
Если человек систематически выпивает алкоголь, без контроля над количеством выпитого, и это длится довольно продолжительное время, то у него существуют все шансы возникновения дисфункции головного мозга или поражения его клеток. Более того, к этому может привести потребление большого количества спиртного, а могут серьезные нарушения в работе печени из-за хронической алкогольной зависимости.
Например, у большинства людей, страдающих хронической алкогольной зависимостью, в организме наблюдается нехватка тиамина, или как его еще называют — витамин B1. Не хватать его может из-за неправильного питания, нарушения метаболизма в организме и конечно же из-за злоупотребления спиртных напитков. Он играет незаменимую роль в процессе обмена веществ углеводов, липидов, белков. Он поддерживает нормальную деятельность сердечно-сосудистой системы, пищеварительного тракта, нервных структур.
У большинства людей, страдающих от хронической алкогольной зависимости, наблюдается нехватка витамина B1. А это может привести к такому тяжелому заболеванию, как синдром Корсакова-Вернике, точнее можно сказать к синдрому Вернике и корсаковскому синдрому.
Болезнь Вернике характеризуется параличом глазных мышц, расстройством сознания и нарушением координации движений. Иногда пациент с подобным синдромом не может самостоятельно найти дверь комнаты, чтобы выйти, он не может перемещаться без чужой помощи. Если появился хотя бы один из признаков заболевания, нужно срочно обратиться к врачебной помощи.
У большинства людей, страдающих алкогольной зависимостью, вместе с синдромом Вернике наблюдается корсаковский синдром, который называют также алкогольным параличом. При таком заболевании наблюдаются нарушения памяти, когда он забывает все то, что с ним происходило до болезни, но может в мельчайших деталях описать события, имевшие место за несколько лет до этого.
Кроме того, он хорошо помнит все то что с ним происходит после болезни. Больной начинает придумывать несуществующие события, или рассказывать про те, которые действительно происходили, но при этом сильно искажает факты. Все это сопровождается дезориентацией. Пациент перестает ориентироваться в окружающем мире и в себе. Иногда, даже увидев свое отражение в зеркале, больной не осознает, что это он.
Позвоните нам прямо сейчас:
+7 (812) 454-00-50
Цены на услуги клиники Ультрамед
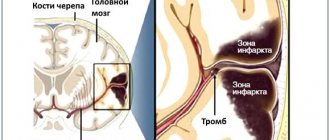
Сколько живет мозг после остановки сердца
Большинство исследований показали, что процесс активности мозга после прекращения сердцебиения для каждого человека индивидуален. Хотя остановка притока кислорода почти мгновенная, не существует конкретной продолжительности клинической смерти, при которой функционирующий мозг явно умирает. Наиболее уязвимыми клетками считаются нейроны, которые получать смертельные повреждения всего за 10 минут без кислорода. Тем не менее, поврежденные клетки фактически не умирают еще очень долго. В случае удачной реанимации некоторые участки могут возобновить свою деятельность. Подробнее узнать. что происходит с мозгом в момент остановки сердца можно здесь — https://reactor.space/news/chto-proisxodit-s-mozgom-v-moment-ostanovki-serdca/.
Разгадать — и побороть!
В теле человека обитает огромное количество бактерий — учёные насчитывают около 10 тыс. их видов, а масса этих микроорганизмов может достигать 3 кг. Когда с нашим последним вздохом перестаёт функционировать иммунная система, эти несметные полчища «маленьких друзей» уже ничто не сдерживает. Микрофлора начинает пожирать покойника изнутри. Бактерии свободно перемещаются по всему организму, поглощают кишечник, а затем и окружающие его ткани, вторгаются в кровеносные капилляры пищеварительной системы и лимфатические узлы. Они проникают сначала в печень и селезёнку, а затем в сердце и мозг.
Одновременно с деятельностью микробов идёт образование трупных пятен — они возникают там, где оседает в тканях остановившаяся кровь. Через 12-18 часов пятна достигают своего максимального охвата, а через несколько суток становятся грязно-зелёными. Но оказывается, в это же время некоторые части тела покойного остаются вполне жизнеспособными.
Статья по теме
Свет в конце тоннеля. Что рассказывают люди, пережившие клиническую смерть? К примеру, несмотря на то что сердце давно остановилось, его клапаны могут ещё сохраняться. Дело в том, что в них есть клетки соединительной ткани, которые живут долго. А значит, сердечные клапаны можно использовать для трансплантации. И это по истечении полутора суток после смерти!
Ещё дольше живёт роговица — наиболее выпуклая прозрачная часть глазного яблока. Оказывается, её можно использовать в медицинских целях на протяжении 3 суток после того, как человек умер. Причина в том, что роговица непосредственно контактирует с воздухом и получает из него кислород.
Все эти факты указывают: человеческое тело умирает не в один момент, а постепенно. И смерть как биологическое явление — несмотря на то что нам не очень-то нравится думать о ней и говорить — ещё таит в себе множество загадок. Как знать, может, разгадав их, мы поборем и саму смерть?
Последствия после остановки сердца на 10 минут
Прогноз зависит от того, насколько серьезным является недостаток кислорода, степень смерти нейронов и качество медицинской и реабилитационной помощи. Благодаря качественной физической терапии ваш мозг может научиться компенсировать поврежденные районы, поэтому даже серьезные травмы требуют постоянной приверженности физиотерапии.
Общие долгосрочные последствия лишения кислорода могут включать:
- Повреждение конкретных областей мозга, лишенных кислорода. Различные области этого органа склонны координировать различные функции, поэтому некоторые из них могут быть сильно искалечены, а другие остаются нетронутыми. Например, пострадавший может понимать язык, но не может при этом говорить.
- Изменения в настроении или личности.
- Сложность с памятью, в том числе возможность вспомнить факты, имена, объектов или людей, распознать лица, узнать новую информацию или вспомнить автобиографические факты.
- Изменения в моторных навыках. Ряд областей мозга помогает координировать движение, поэтому, если эти области повреждены, вы не сможете бороться, ходить, писать или заниматься другими функциями.
- Хроническая боль. Когда мозг поврежден, он может неправильно обрабатывать сигналы боли, заставляя вас чувствовать боль, даже если нет травмы.
- Неспособность почувствовать боль или правильно реагировать на болевые сигналы. Например, боль в руке может ощущаться как боль в ноге.
- Трудности с импульсным контролем. Многие выжившие после травмы головного мозга развивают пристрастия, агрессивное поведение или сексуально неприемлемые компульсии.
- Симптомы психических заболеваний, таких как депрессия или тревога.
- Симптомы, связанные с деменцией, включая путаницу, трудности с памятью и признаки быстрого старения этого органа.
Смерть мозга
1. Введение
Смерть мозга — необратимая потеря функции центральной нервной системы, включая головной мозг, ствол мозга, мост, средний мозг и мозжечок.
Диагноз «смерть мозга» устанавливается при работающем сердце и искусственной вентиляции легких и является эквивалентом смерти человека.
Наиболее частые причины смерти мозга:
- тяжелая черепно-мозговая травма;
- массивное аневризматическое субарахноидальное или внутримозговое кровоизлияние;
- обширное ишемическое нарушение мозгового кровообращения с отеком и дислокацией мозга;
- массивный отек мозга при фулминантном некрозе печени;
- гипоксическое и ишемическое повреждение мозга при длительной сердечно-легочной реанимации или асфиксии.
Смерть мозга после восстановления кровообращения при сердечно-легочной реанимации развивается в течение первой недели с момента остановки кровообращения, чему в ряде случаев может предшествовать период начального улучшения неврологической симптоматики.
2. Условия, необходимые для постановки диагноза смерть мозга
Решающим моментом в постановке диагноза смерть мозга является доказательство полного и необратимого прекращения его функции, для чего необходимо:
2. 1. Установить какова причина поражения мозга, и может ли она привести к полной и необратимой утрате его функции.
2. 2. Исключить все потенциально обратимые состояния со сходными клиническими проявлениями.
Такими состояниями являются:
- Гипотермия.
- Гипотензия.
- Действие алкоголя седативных наркотических препаратов, мышечных релаксантов
- Выраженные электролитные и гормональные расстройства, нарушения кислотно-основного состояния, гипогликемия.
Диагноз смерть мозга не может быть установлен при:
- температуре тела ниже 32, 2 градусов Цельсия,
- среднем артериальном давлении менее 55 мм. рт. ст. При гипотензии артериальное давление поддерживается с помощью восполнения объема циркулирующей крови и адреномиметиков.
- наличии в крови токсичных концентраций седативных, наркотических препаратов, алкоголя, мышечных релаксантов. При субтерапевтических дозах решение принимается в соответствии с клинической ситуацией.
2. 3. Констатация смерти мозга основывается на результатах повторных клинических обследований больного. Только церебральная ангиография, демонстрирующая отсутствие наполнения внутренних сонных и вертебральных артерий выше уровня вхождения в полость черепа, может быть основанием для постановки диагноза смерть мозга. Все остальные инструментальные методы диагностики носят вспомогательный характер и служат для сокращения периода наблюдения.
3. Клинические признаки смерти мозга
3. 1. Отсутствие сознания. 3. 2. Отсутствие двигательных реакций в ответ на болевые раздражители. 3. 3. Отсутствие стволовых рефлексов. 3. 4. Апноэ.
4. Инструментальные исследования, подтверждающие диагноз смерть мозга
4. 1. Электроэнцефалография (ЭЭГ).
Проводится по общепринятым стандартам. Используется как минимум 8 отведений. Расстояние между электродами не менее 10 см, импеданс в пределах 100-10000 Ом. Запись проводится с постоянной времени не менее 0, 3 сек. при чувствительности не больше 2 мкВ/мм (верхняя граница полосы пропускания частот не ниже 30 Гц). Электрическое молчание коры мозга в этих условиях должно сохраняться не менее 30 минут непрерывной регистрации. При наличии сомнений в электрическом молчании мозга необходима повторная регистрация ЭЭГ. Оценка реактивности ЭЭГ на свет, громкий звук и боль: общее время стимуляции световыми вспышками, звуковыми стимулами и болевыми раздражениями не менее 10 минут. Источник вспышек, подаваемых с частотой от 1 до 30 Гц, должен находиться на расстоянии 20 см от глаз. Интенсивность звуковых раздражителей (щелчков) -100 дб. Динамик находится около уха больного. Стимулы максимальной интенсивности генерируются стандартными фото- и звуковыми стимуляторами.
4. 2. Церебральная агиография
Производится контрастная двукратная панангиография четырех магистральных сосудов головы (общие сонные и позвоночные артерии) с интервалом не менее 30 минут. Среднее артериальное давление во время ангиографии должно быть не менее 80 мм рт. ст. Если при ангиографии выявляется, что ни одна из внутримозговых артерий не заполняется контрастным веществом, то это свидетельствует о прекращении мозгового кровообращения.
4. 3. Ядерная магнитно-резонансная ангиография
Исследование по своей информативности приближается к классической ангиографии. Демонстрация отсутствия кровотока в магистральных мозговых артериях может служить подтверждением смерти мозга.
4. 4. Транскраниальная доплеровская ультрасонография
Проводится билатеральное исследование. Датчик накладывается в области височной кости над скуловой дугой. Подтверждением диагноза смерть мозга является отсутствие диастолического и отраженного кровотока, при наличии малых систолических пиков в начале систолы. Полное отсутствие кровотока не является достоверным признаком, поскольку может быть связано с техническими проблемами при проведении доплерографии.
4. 5. Церебральная сцинтиграфия.
Подтверждением смерти мозга служит отсутствие накопления изотопа мозговой тканью.
5. Алгоритм констатации смерти мозга
Для констатации смерти мозга необходимо положительно ответить на все следующие вопросы:
5. 1. Известна ли причина комы и может ли она привести к полной и необратимой утрате функции головного мозга?
Кома неизвестной этиологии (отсутствие признаков травмы, инсульта, гипоксического или гипотензивного поражения) требует детального обследования до того, как вести речь о констатации смерти мозга.
5. 2. Можно ли исключить действие алкоголя, седативных препаратов, наркотиков, мышечных релаксантов, гипотермию, гипотензию, гипогликемию, электролитные, гормональные нарушения, как причину коматозного состояния и полученных результатов неврологического исследования?
5. 3. Можно ли отнести все имеющиеся движения к спинальным рефлексам?
Диагноз смерти мозга не может быть установлен при принятии какой-либо специфичной позы (децеребрационной или декортикационной), наличии дрожи, защитных движениях любой конечности, головы в ответ на боль. Исследуется двигательный ответ на боль при раздражении супраорбитальной области и сжатии твердым объектом ногтевых фаланг пальцев.
5. 4. Отсутствует ли реакция зрачков на свет?
Реакция зрачков на яркий свет должна отсутствовать с обеих сторон. Округлая, овальная или неправильная форма зрачков совместима с диагнозом смерть мозга. В большинстве случаев при смерти мозга зрачки находятся в среднем положении, их размер составляет 4-6 мм, однако диаметр зрачков может колебаться от 4 до 9 мм. Широкие зрачки совместимы с диагнозом смерть мозга, поскольку сохраняется иннервация радиальных мышечных волокон радужной оболочки за счет шейных симпатических нервов.
5. 5. Отсутствует ли роговичный рефлекс?
5. 6. Отсутствуют ли окулоцефалический и окуловестибулярный рефлексы?
Окулоцефалический рефлекс не исследуются при наличии или при подозрении на травматическое повреждение шейного отдела позвоночника. Для его оценки голову больного поворачивают на 90 градусов в одну сторону и удерживают в этом положении 3-4 сек. , затем — в противоположную сторону на то же время. Если при поворотах головы движений глаз не происходит, и они стойко сохраняют срединное положение, это свидетельствует об отсутствии окулоцефалических рефлексов.
Для исследования окуловестибулярного рефлекса проводится двусторонняя калорическая проба. До ее проведения необходимо убедиться в отсутствии перфорации барабанных перепонок. Голову больного поднимают на 30 градусов выше горизонтального уровня. В наружный слуховой проход вводится катетер малых размеров, производится медленное орошение наружного слухового прохода холодной водой (50 мл при 0 градусов Цельсия). При сохранной функции ствола головного мозга появляется отклонение глаз в сторону раздражения. Отсутствие нистагма или отклонения глазных яблок при калорической пробе в течение 1 минуты, свидетельствует об отсутствии окуловестибулярного рефлекса. Проба с противоположной стороны проводится не ранее чем через 5 минут после первой.
5. 7. Отсутствуют ли кашлевой и глоточный рефлексы?
Наличие кашлевого и глоточного рефлексов определяется при раздражении задней стенки глотки и аспирации содержимого трахеи.
5. 8. Отсутствует ли спонтанное дыхание?
Тест на отсутствие спонтанного дыхания требует особой осторожности для предупреждения гипоксии и возможных осложнений. Проводится только после того, как получены все остальные данные, подтверждающие смерть мозга. Необходимые условия:
- Температура тела не менее 36, 5 градусов Цельсия.
- Систолическое артериальное давление не менее 90 мм. рт. ст.
- Нормоволемия (положительный гидробалланс в течение 6 часов предшествующих проведению теста)
- Эукапния — парциальное давление углекислого газа в артериальной крови (PaCO2) перед проведением теста не менее 40 мм. рт. ст.
- Уровень парциального давления кислорода в артериальной (PaO2) крови не менее 200 мм. рт. ст.
Техника проведения теста:
- Перед началом теста измеряется уровень PaCO2 и PaO2.
- Эндотрахеальная (трахеостомическая) трубка отсоединяется от дыхательного контура аппарата искусственной вентиляции легких.
- В дыхательные пути больного через катетер подается поток кислорода величиной 6 л/мин. Оптимальное положение катетера на уровне карины.
- Ведется тщательное наблюдение за наличием дыхательных движений мышц живота, грудной клетки в течение 8 минут.
- После чего повторно контролируется уровень PaCO2 и PaO2.
- Если дыхательные движения отсутствуют, и уровень PaCO2 увеличивается до 60 мм. рт. ст. и более, или возрастает на 20 мм. рт. ст. по отношению к первоначальному уровню, результат теста считается положительным.
- Если во время наблюдения снижается артериальное давление, развивается аритмия, резко падает сатурации гемоглобина, производится забор артериальной крови и тест прерывается. Положительным он может считаться, если PaCO2 увеличивается до 60 мм. рт. ст. и более, или возрастает на 20 мм. рт. ст. по отношению к первоначальному уровню.
- Если дыхательные движения отсутствуют, но величина PaCO2 не достигает 60 мм. рт. ст. — длительность пробы может быть увеличена до 10 минут.
5. 9. Диагноз смерть мозга устанавливается при соблюдении одного из следующих условий:
- Получены положительные ответы на вопросы 5. 1. -5. 7. при двух клинических обследованиях, проведенных как минимум через 6 часов друг от друга, и тест на апноэ (пункт 5. 8. ) подтверждает диагноз смерти мозга.
- Получены положительные ответы на вопросы 5. 1. -5. 7. при двух клинических обследованиях, проведенных как минимум через 2 часа. ЭЭГ исследование демонстрирует отсутствие электрической активности мозга, и тест на апноэ (пункт 5. 8. ) подтверждает диагноз смерти мозга.
- Получены положительные ответы на вопросы 5. 1. -5. 7. при двух клинических обследованиях, проведенных как минимум через 2 часа. Инструментальное исследование (одно из перечисленных в п. 3. 2. -. 3. 5. ) демонстрирует отсутствие церебрального кровотока и тест на апноэ (пункт 5. 8. ) подтверждает диагноз смерти мозга.
- В случае, когда ответы не на все вопросы 5. 1. -5. 7. могут быть получены (например, из-за обширной травмы). Диагноз смерти мозга может быть установлен на основании двух клинических обследований, проведенных как минимум через 2 часа друг от друга, давших положительные ответы на все тесты (5. 1. -5. 8. ), проведение которых возможно. Результатов одного из инструментальных исследований (п. 3. 2.. -. 3. 5. ) подтверждающих отсутствие церебрального кровотока и положительного теста на апноэ.
Ответственными за постановку диагноза смерти человека являются врачи, установившие смерть мозга, того лечебно — профилактического учреждения, где больной умер.
Детоксикация организма от алкоголя в
При длительном употреблении алкоголя в организме скапливаются токсические вещества, образующиеся при распаде этанола. Чтобы избавиться от ядов и токсинов следует провести детоксикацию организма. Специалисты наркологического центра проводят процедуру очищения в стационаре и на дому.
Профессионалы для этого используют капельницы, внутривенные и внутримышечные уколы. Все лекарственные средства сертифицированные, обладают высокой эффективностью. Только индивидуальный подход специалистов, медикаментозная терапия и реабилитация помогут навсегда избавиться от алкогольной зависимости.
Если тело случайно обнаружено
Если бригада скорой помощи обнаружила пострадавшего без признаков жизни, у врачей нет информации, как долго он пребывает в таком состоянии. При отсутствии трупных пятен врачи не могут в полевых условиях точно утверждать, что наступила биологическая смерть. В таком случае обязательно проводится реанимация.
Реанимационные мероприятия заключаются в проведении искусственной вентиляции легких, закрытого массажа сердца. Если есть кровотечение, важно остановить его, чтобы пострадавший не истекал кровью. Крайне опасно повреждение крупной артерии, головы. Если правильно провести реанимационные мероприятия, человека можно вернуть к жизни.
Влияние алкоголя на нервную систему
Спиртные напитки влияют на работу ЦНС двумя способами:
- Проникает в нервные клетки и оказывает влияние на рецепторы и ионные каналы.
- Активизирует работу определенных рецепторов мозга.
При употреблении спиртного нервная система находится в возбужденном состоянии. Этанол стимулирует выделение дофамина, что повышает активность и дарит человеку чувство эйфории. После истощения ресурсов наступает обратный эффект – появляется слабость, депрессия, плохое самочувствие.
Можно ли восстановить мозг, пораженный COVID-19
Мозг и ЦНС человека умеют компенсировать нарушенные функции, делегируя обязанности здоровым отделам. Подобная пластичность позволяет мозгу частично или в полной мере возвращать утраченные способности. Помочь этому процессу можно с помощью регулярных занятий. Тренировка внимания и когнитивные игровые упражнения помогают восстановить функцию памяти, повысить мотивацию, вернуть концентрацию внимания.
При серьезных нарушениях мозга или тяжелых неврологических расстройствах, назначают комплексную психотерапию и прием фармакологических препаратов.
Как вино влияет на кровь и сосуды
Вино, которое употребляется в небольших дозах, может принести пользу организму. В первую очередь напиток полезен для сосудов. В вине содержатся вещества, которые повышают прочность и эластичность стенок сосудов.
- Красное вино. Наиболее полезны сухие сорта вин. В них содержатся магний, калий, антиоксиданты и фруктоза. Расширяет кровеносные сосуды при условии, если выпивать не более 100 мл в день.
- Белое вино. Содержит меньше антиоксидантов, чем красное вино, но также имею богатый полезными веществами состав. Разумное употребление способствует укреплению иммунитета.
Остались вопросы? Позвоните нам!
8
Беcплатная консультация и запись на приём
Этапы разрушения мозга алкоголем
Алкоголь разрушает нейронные связи, в связи с чем принимающих рецепторов становится все больше, а активировать их с каждым разом сложнее. Разрушение мозга развивается поэтапно, и имеет три стадии:
- Первая. Появляется постоянное желание выпить, тяга к спиртному принимает систематический характер.
- Средняя. После выпитого алкоголя начинается сильное похмелье, развивается сильная психологическая потребность в спиртосодержащих напитках. Начинают развиваться болезни внутренних органов.
- Тяжелая. Человек деградирует, алкоголизм приобретает хроническую форму.
Симптомы
О том, что мозг умер, говорят такие проявления:
- отсутствует сознание, причем этот процесс стойкий;
- отсутствуют реакции на пощипывание, поглаживание, обращение, нет тактильной чувствительности;
- нет движения глазных яблок;
- сердце остановилось, о чем на ЭКГ свидетельствует прямая линия;
- есть недержание мочи, кала;
- нарушено дыхание, грудная клетка не поднимается.
Определение того, умер ли пациент – задача крайне ответственная. Врачи не сразу диагностируют смерть. Даже если обнаружены все перечисленные признаки, за человеком еще до 12 часов наблюдают в стационаре. Иногда, хоть и редко, могут появиться признаки активности мозга. Если за это время больной никак не реагирует, нет рефлексов ствола, тогда могут констатировать смерть биологическую.
Важно, как умирает мозг, что спровоцировало гибель нейронов. Если к столь серьезным последствиям привело отравление, за пациентом должны наблюдать минимум сутки. Если причиной стала ЧМТ, время наблюдения сокращается до 6-ти часов. Конкретное решение должен принимать нейрохирург. Важно, чтобы врач от начала данного состояния наблюдал за больным, тогда у него будет полная картина событий, которая позволит принять правильное решение.
Наступление биологической смерти констатирует исключительно врач-невролог. Он основывается на субъективных и объективных критериях. Если точно выявлены признаки смерти мозга, нужно отключать человека от аппаратов жизнеобеспечения. Это непростое решение особенно тяжело принять, если беда случилась внезапно. Часто родственники приходят буквально в ужас от такого сообщения. Если человек долго болеет, его близкие со временем хоть немного свыкаются с мыслью, что родного не станет. В любом случае это решение очень трудное.
Как понять, что есть проблема?
Согласно исследованиям, люди, чей мозг был поражен коронавирусной инфекцией отмечают следующие нарушения:
- Бессонница.
- Нарушение внимания и концентрации.
- Тревога.
- Ухудшение памяти.
- Депрессивное состояние.
- Нарушение сознания.
- Панические атаки.
- Посттравматическое стрессовое расстройство.
Пациенты жалуются на изнуряющую головную боль, головокружение, судороги. Пожилые люди нередко отмечают расстройство сознания с нарушенным мышлением и восприятием окружающего мира. Если вы обнаружили у себя подобные симптомы, рекомендуем посетить врача. По результату первичного обследования доктор может дополнительно направить на МРТ.