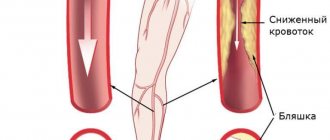
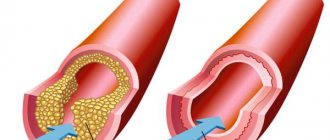
Облитерирующий атеросклероз — это одно из основных заболеваний, вызывающих нарушение кровоснабжения нижних конечностей. Заболевание связано с накоплением в стенке артерий холестерина, образующего бляшки, перекрывающие просвет артерии. Артерии становятся твердыми, проходимость по ним нарушается. Такая патология может привести к тромбозу пораженной артерии с развитием острой ишемии. Заболевание обычно развивается в пожилом возрасте, часто на фоне сахарного диабета, хотя сейчас к сосудистому хирургу обращаются и сравнительно молодые пациенты.
Недостаток кровоснабжения приводит к нарушению функциии мышц конечности, это проявляется усталостью при ходьбе на некоторое расстояние, а при тяжелой декомпенсации кровообращения может развиться гангрена ноги.
Лечение атеросклероза в Инновационном сосудистом центре
Наш центр был создан как клиника по современному лечению атеросклероза и его осложнений. В нашей клинике можно получить консультацию опытного сосудистого хирурга, пройти необходимое инструментальное обследование. Получить рекомендации по консервативному лечению неосложненного сосудистого пороажения, но главное полноценно вылечить критическую ишемию с помощью сосудистой операции.
Методы сосудистой хирургии, применяемые в нашей клинике, не имеют аналогов в России по своей эффективности в лечении критической ишемии на фоне облитерирующего атеросклероза. Упор мы делаем на малоинвазивные и микрохирургические вмешательства, которые пока не получили широкого распространения в нашей стране. Спасти ногу при критической ишемии на фоне атеросклеротической закупорки нам удается у 98% всех пациентов. Таких результатов мы достигаем благодаря разумным подходам к лечению, безупречному отношению к интересам наших пациентов, коллегиальным решениям с учетом мнения смежных специалистов и отличному диагностическому и лечебному оборудованию.
Причины атеросклероза сосудов нижних конечностей
Существует комплекс факторов, способствующих атеросклеротическому поражению сосудов, в том числе и артерий нижних конечностей. Выделяют немодифицируемые (то есть неизменяемые) и модифицируемые (поддающиеся изменению) факторы риска. К немодифицируемым факторам риска относятся:
- возраст (чем больше возраст, тем сильнее проявляется атеросклероз);
- пол (мужчины страдают атеросклерозом гораздо чаще, чем женщины);
- генетическая предрасположенность (при наличии инсультов и сердечно-сосудистых заболеваний в истории семьи атеросклероз более вероятен).
Основные модифицируемые факторы риска
:
- нарушения липидного обмена (повышенное содержание общего холестерина в крови. Различают холестерин липопротеинов низкой и высокой плотности. Угроза атеросклероза возрастает при повышенном содержании холестерина липопротеинов низкой плотности и, наоборот, — при пониженном содержании холестерина высокой плотности.);
- курение;
- сахарный диабет;
- ожирение, избыточная масса тела;
- повышенное артериальное давление (ускоряет развитие атеросклероза);
- малоподвижный образ жизни (приводит к нарушению обмена веществ);
- нерациональное питание;
- почечная недостаточность.
Для развития атеросклероза артерий нижних конечностей наибольшее значение имеют курение и сахарный диабет.
Диагностика
Для подтверждения диагноза и уточнения степени тяжести болезни необходимы дополнительные методы диагностики:
- ультразвуковая допплерография артерий н\к с измерением соотношения давления на руке и ноге, которое в норме должно быть близко к единице
- дуплексное сканирование артерий н\к – метод, позволяющий не только оценить кровоток в сосуде, но и увидеть сам сосуд и изменения его стенок
- проведение нагрузочных тестов (тредмил-тест, т.е. ходьба на беговой дорожке в определенных условиях)
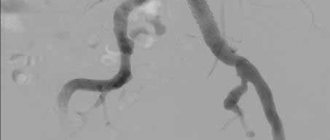
- по показаниям может потребоваться проведение контрастного исследования артерий сердца – мультиспиральная компьютерная томография или ангиография аорты и артерий н\к
Хирургические методики
Операция – это крайняя мера и ее назначают обычно при выраженной ишемии и очень сильных осложнениях. Сейчас проводятся разные виды хирургических вмешательств. Некоторые предполагают дневной стационар, некоторые – длительное нахождение в стационаре под наблюдением. Различаются планы реабилитации пациентов и послеоперационный уход. Наши врачи подробно консультируют пациентов по всем аспектам, касающимся оперативного вмешательства и тщательно следят за их здоровьем в до- и послеоперационном периоде.
Хирургическое лечение атеросклероза нижних конечностей:
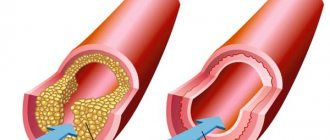
- шунтирование – вокруг участка сужения артерии создается дополнительные «обходной» путь для кровотока;
- стентирование – в пораженный сосуд помещают специальную распорку трубчатой формы, которая обеспечивает нужный диаметр артерии;
- баллонная ангиопластика – похожа на стентирование, только в полость сосуда вводится не распорка, а баллон, который расширяет его просвет;
- аутодермопластика – если трофические язвы плохо лечатся консервативно, их оперируют и закрывают собственной кожей больного;
- эндартерэктомия – удаление пораженной части артерии, в которой находится атеросклеротическая бляшка;
- протезирование – замена пораженного сосуда собственной веной пациента, взятой из другого места, либо синтетическим протезом;
- ампутация – назначается в тяжелых случаях при возникновении гангрены, после нее проводится протезирование.
В 75-85% случаев после операции полностью восстанавливается кровообращение в среднем на 5-8 лет.
Показания к операции:
- аневризма, которая может разорваться;
- хроническая ишемия критической стадии;
- гемодинамический значимый стеноз сонной артерии или бляшка, сопровождаемые симптомами ишемии головного мозга;
- декомпенсация кровообращения в ноге при эмболии, травме, тромбозе.
Противопоказания к хирургическому лечению:
- влажная гангрена с сепсисом;
- тяжелые нарушения работы жизненно важных органов – почечная и печеночная недостаточность, нарушение кровообращения в головном мозге, инфаркт миокарда, сердечная недостаточность и др.
Лечение
На ранних стадиях заболевания допустимо медикаментозное лечение, направленное на предотвращение развития атеросклеротических бляшек и улучшение реологических свойств крови. С этой целью применяются статины и антиагреганты (аспирин).
Если просвет сосуда закрыт настолько, что нарушено кровоснабжение конечности, необходимо провести хирургическое лечение:
- баллонная дилятация и стентирование сосуда (расширение суженной части и установка стента для профилактики повторного сужения просвета),
- эндартерэктомия (удаление бляшки с внутренним слоем сосуда),
- шунтирование (создание обходных путей для тока крови вокруг безвозвратно пораженного участка сосуда).
Прогноз и профилактика
Источник: PhotoMIX Company: Pexels
Эффективность лечения и общий прогноз при облитерирующем атеросклерозе зависят от времени начала терапии, степени поражения артерий и наличия сопутствующих патологий. Терапия представляет особые сложности при одновременном поражении других сосудов – церебральных или коронарных.
Самое опасное осложнение болезни – гангрена, при которой возникает высокая вероятность летального исхода. Предотвратить ее развитие может только экстренная ампутация больной конечности.
Меры профилактики направлены на снижение риска развития атеросклероза и включают следующие рекомендации:
- нормализовать режим питания и отказаться от продуктов с высоким содержанием жиров;
- не курить и не употреблять алкогольные напитки;
- уделять время умеренной физической активности, например плаванию, велосипедным прогулкам или хотя бы простой ходьбе;
- следить за чистотой ног;
- носить удобную обувь на небольшом каблуке;
- избегать травм порезов кожи на ногах.
Своевременно проведенное лечение может остановить развитие патологического процесса и значительно повысить качество жизни больного.
Факторы риска ОАСНК
Для атеросклероза сосудов нижних конечностей характерны те же факторы риска, что и для других заболеваний артерий, например: ишемической болезни сердца и сосудистой недостаточности головного мозга.
- Высокое артериальное давление (гипертония),
- Высокий уровень холестерина крови,
- Курение,
- Малоподвижный образ жизни,
- Ожирение,
- Отягощённая наследственность.
Несколько слов о курении. Необходим полный отказ от любой формы табака. Курение даже 1 сигареты в сутки самого лёгкого типа является неблагоприятным фактором риска, вызывающим прогрессирование облитерирующего атеросклероза нижних конечностей и развитие его тяжёлых осложнений. Никотин, содержащийся в табаке, заставляет артерии спазмироваться, тем самым мешая крови двигаться по сосудам и увеличивая риск появления в них тромбов.
Заболевания вен
Болью в ногах сопровождаются:
- варикозное расширение вен нижних конечностей;
- флебит и тромбофлебит;
- посттромбофлебитический синдром.
Варикозное расширение вен нижних конечностей
Это заболевание широко распространено и является очень актуальной проблемой медицины и косметологии.
Узнайте подробнее об акции >>>
Флебит и тромбофлебит
Флебит – это воспаление вены. Тромбофлебит является осложнением флебита либо варикозного расширения вен нижних конечностей. При тромбофлебите в воспаленной вене образуется тромб. Беспокоят боли, возможны отеки ног.
Тромбоз глубоких вен чреват осложнениями, самые опасные из которых – венозная гангрена конечности (при высокой закупорке и перекрытии всех путей оттока венозной крови) и тромбоэмболия легочной артерии. Риск тромбоэмболии наиболее высок при наличии не фиксированного – флотирующего тромба. Чем крупнее оторвавшийся фрагмент тромба, тем больше вероятность неблагоприятного исхода, вплоть до летального
Нередкое осложнение тромбофлебита глубоких вен – посттромбофлебитический синдром.
Отличие стенозирующего и нестенозирующего атеросклероза
Атеросклероз — хроническое заболевание сосудов, которое развивается с возрастом, причем ему подвержены все люди. На начальной стадии бляшки в сосудах имеют небольшие размеры, но если они не перекрывают сосуд более, чем на половину, это состояние называется нестенозирующим атеросклерозом. При этом признаки атеросклероза попросту отсутствуют, а человек чувствует себя отлично. По мере роста холестериновой бляшки перекрывается сосудистый просвет — возникают стенозы артерий. При этом органы, лишенные привычного количества кислорода и питательных веществ, страдают от ишемии. Это объясняет, почему диагноз «стенозирующий атеросклероз» встречается преимущественно у людей старшего и пожилого возраста.
Симптомы
- Резкое ослабление или исчезновение пульса в паху, подколенной ямке или на стопе
- Боли в мышцах голени (чаще) и бедра, регулярно возникающие при ходьбе и проходящие после кратковременного отдыха (остановки) – перемежающаяся хромота
- Постоянные или периодически возникающие боли в стопе, требующие принятия вынужденного положения с опущенной вниз конечностью
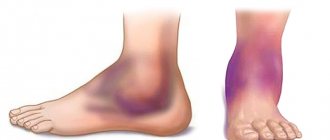
- Похолодание, побледнение стопы; в тяжелых случаях – появление выраженной синюшности (цианоза), мраморно-пятнистой окраски и\или трофических расстройств в виде некрозов (омертвения тканей)
Наиболее ярким симптомом является появление боли при ходьбе, что заставляет человека останавливаться или снижать скорость ходьбы. Чаще всего на начальных стадиях пациент чувствует повышенную утомляемость мышц голени, в основном по задней поверхности, затем появляется выраженное ощущение болезненного сжатия. В некоторых случаях подобные ощущения могут возникать в мышцах бедра и ягодице. По мере прогрессирования заболевания скорость ходьбы снижается, а проходимая дистанция укорачивается. Кроме того, у молодых мужчин часто отмечается снижение потенции. Все эти симптомы — повод для обращения к сосудистому хирургу.
Симптомы атеросклероза сосудов нижних конечностей
Атеросклероз сосудов нижних конечностей на ранней стадии может протекать практически бессимптомно. При этом отсутствие ярко выраженной симптоматики не является гарантией того, что атеросклеротические поражения незначительны. Поскольку липидные отложения в стенках артерий приводят к нарушению тока крови не сразу, развитие атеросклероза может годами оставаться незамеченным.
Если атеросклероз развивается медленно, организм компенсирует затруднения тока крови по главным артериям с помощью коллатерального кровообращения, при котором кровь поступает по боковым ветвям артериальной системы. В этом случае даже значительная степень атеросклеротического поражения может не давать резко выраженных симптомов. Самый яркий симптом – перемежающаяся хромота возникает лишь тогда, когда просвет артерии перекрывается на 80%.
Стадию развития атеросклероза можно определить по тому, как быстро возникает боль:
- I стадия
: боль в ногах возникает при значительной физической нагрузке. При спокойной ходьбе болевой синдром возникает не раньше, чем через 1 км. пути. - II стадия
: боль возникает раньше, чем через 1 км. При этом если она возникла более чем через 200 м. говорят о II-й стадии (А) , а если менее чем через 200 м. – о II-й стадии (Б). - III стадия
: боль возникает через каждые 25-50 м. На этой стадии ноги болят даже в состоянии покоя, особенно по ночам. Больные обычно спускают ногу с кровати, чтобы улучшить приток крови и уменьшить боль. - Дискомфорт в состоянии покоя является критическим показателем. Наличие дискомфорта свидетельствует о высокой степени стеноза или окклюзии (полному закрытию просвета артерии).
- IV стадия
характеризуется появлением язвенно-некротических изменений. Ноги становятся холодными. На них выпадают волосы, ногти деформируются. Возникает почернение кожи на пальцах и в области пяток. Развиваются трофические язвы. Возможна гангрена.
Перемежающаяся хромота
Перемежающаяся хромота – это боль в икроножных мышцах (реже – в ягодицах и бедрах), а также онемение и похолодание нижних конечностей, заставляющие больного останавливаться при ходьбе. Достаточно просто постоять на одном месте, симптомы уходят, и движение может быть продолжено.
Облитерирующий атеросклероз
Облитерирующий атеросклероз
| Облитерирующий атеросклероз – окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями. Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование. |
- Облитерирующий атеросклероз — хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно—стенотическое поражение чаще затрагивает крупные сосуды (аорту, брахиоцефальный ствол, общей сонной, подвздошные артерии) или артерии среднего калибра (устья позвоночных подколенные, большеберцовые, бедренные). При облитерирующем атеросклерозе артерий верхних конечностей обычно поражается подключичная артерия.
Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторы, предрасполагающие к возникновению облитерирующего атеросклероза:
- курение,
- употребление алкоголя,
- повышенный уровень холестерина крови,
- наследственная предрасположенность,
- недостаточная физическая активность,
- нервные перегрузки, климакс.
Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний — артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма.
Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
Возникновение бляшек на стенках внутренних сонных артерий чревато грозными последствиями. Бляшки являются местами формирования тромбов. Это ведет к полной закупорке просвета артерий. Возникает так называемый ишемический инсульт. Кроме того, может развиться тромбоэмболия. Это состояние возникает когда от атеросклеротической бляшки отрывается маленький тромб, который закупоривает артерии головного мозга. При возникновении закупорки артерий маленького калибра развивается транзиторная ишемическая атака.
Классификация облитерирующего атеросклероза
В течении облитерирующего атеросклероза нижних конечностей, выделяют
4 стадии:
- 1 – безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а — безболевая ходьба на расстояние 250-1000 м.
- 2б — безболевая ходьба на расстояние 50-250 м.
- 3 – стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 – стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно—стенотического процесса различают:
- облитерирующий атеросклероз аорто-подвздошного сегмента,
- бедренно-подколенного сегмента,
- подколенно-берцового сегмента,
- многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно—стенотического поражения:
- I – ограниченная (сегментарная) окклюзия;
- II – распространенное поражение поверхностной бедренной артерии;
- III – распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV – полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V — окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно—стенотического поражения подколенно—берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I — облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II — облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III — облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Симптомы облитерирующего атеросклероза
К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение. Перемежающаяся хромота или синдром периферической ишемии – наиболее постоянный и ранний признак облитерирующего атеросклероза.
При синдроме Лериша – атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
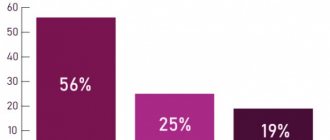
При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности.
Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза.
Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
Диагностика облитерирующего атеросклероза
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит:
- консультация сосудистого хирурга,
- определение пульсации артерий конечностей, измерение АД с вычислением лодыжечно—плечевого индекса,
- УЗДГ (дуплексное сканирование) периферических артерий,
- периферическая аорто-артериография,
- МСКТ—ангиография и МР—ангиография
Лечение облитерирующего атеросклероза
- медикаментозное
- физиотерапевтическое
- санаторное
- ангиохирургическое лечение
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска — коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения, предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви.
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, реомакродекса, пентоксифиллина), антитромботическими препаратами (аспирин), спазмолитиками (папаверин, ксантинола никотинат, но-шпа), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады.
При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Физиотерапевтическое лечение:
- гипербарическая оксигенация,
- физиотерапевтические (электрофорез, УВЧ, магнитотерапия, интерференцтерапия)
- бальнеологические процедуры (сероводородные, хвойные, радоновые, жемчужные ванны; грязевые аппликации),
- озонотерапия,
- ВЛОК.
При образовании трофических язв проводятся перевязки с препаратами местного действия.
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств.
К методам реваскуляризации нижних конечностей следует отнести
- дилатация/стентирование пораженных артерий,
- эндартерэктомия,
- тромбоэмболэктомия,
- шунтирующие операции (аорто—бедренное, аорто—подвздошно—бедренное, подвздошно—бедренное, бедренно—бедренное, подмышечно—бедренное, подключично—бедренное, бедренно—берцовое, бедренно—подколенное, подколенно—стопное шунтирование),
- протезирование (замещение) пораженного сосуда синтетическим протезом или аутовеной
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др.
При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
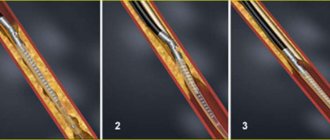
Наименее инвазивным методом хирургического лечения заболевания периферических артерий является методика ангиопластики и стентирования. Она применяется, если были повреждены крупные артерии. Ангиопластика предусматривает введение в артериальный просвет гибкого катетера через бедренную вену. После этого вводят проводник, доставляющий к месту, где сосуд сужен, специальный баллон. Путем раздувания баллона восстанавливается нормальный просвет сосуда.
В более серьезных случаях проводят шунтирование артерий. Для этого создается дополнительный сосуд. По нему проходит кровоток, обходя пораженный участок артерии. Для шунта применяют как искусственные протезы, так и вены пациента.
Метод эндартерэктомии предполагает удаление атеросклеротической бляшки хирургическим путем. Для этого необходимо вскрыть артерию. Однако важно учесть, что такая процедура может нарушить общий кровоток по артерии. Следовательно, целесообразность использования эндартерэктомии определяется с учетом локализации поражения и степени нарушения тока крови в определенной артерии.
Абсолютными показаниями к хирургическому лечению являются:
1. Хроническая критическая ишемия конечности с проходимыми артериями голени.
2. Аневризма с угрозой разрыва.
3. Гемодинамически значимый (> 60%) стеноз внутренней сонной артерии или изъязвленная бляшка при наличии симптомов ишемии головного мозга.
4. Эмболия, тромбоз или травма сосудов с декомпенсацией кровообращения в конечности.
Другие показания к операции, такие, как перемежающаяся хромота, соответствующая IIб стадии, резко снижающая качество жизни и не корригируемая другими методами лечения, асимптомные стенозы сонных артерий более 60%, аневризмы брюшной аорты малых размеров и др., считаются относительными и определяются общим состоянием пациента и возможностями лечебного учреждения.
Противопоказания к оперативному лечению:
- влажная гангрена с септическим состоянием,
- наличие тяжелых нарушений функции жизненно важных органов, делающих невозможным хирургическое вмешательство (инфаркт миокарда, нарушение мозгового кровообращения, сердечная недостаточность, низкий резерв коронарного кровообращения, дыхательная, почечная, печеночная недостаточность)
Эндартерэктомия, как правило, выполняется больным с сегментарными окклюзиями артерий, не превышающими в длину 7–9 см. Открытая эндартерэктомия производится в пределах артериотомической раны и заключается в удалении измененной интимы вместе с бляшками и пристеночными тромбами.
Эндартерэктомия может выполняться полузакрытым способом: облитерирующие массы отслаивают и удаляют при помощи длинных сосудистых колец или других приспособлений. При значительном распространении окклюзионного процесса и выраженном кальцинозе эндартерэктомия малоэффективна. В этих случаях показано шунтирование пораженного сегмента, смысл которого заключается в восстановлении кровотока в обход пораженного участка. Протезирование выполняется у пациентов, которым требуется резекция измененной сосудистой стенки.
При окклюзионных поражениях ветвей дуги аорты наиболее часто производятся открытая эндартерэктомия из общей и внутренней сонных артерий или из устья позвоночной артерии.
Каротидная эндартерэктомия – операция выбора при атеросклеротическом поражении сонных артерий – стала эталоном превентивной хирургии.
Хирургическая операция заключается в удалении атеросклеротической бляшки. Операция производится под наркозом. Ее суть состоит в рассечении тканей над сонной артерией, выделении сосуда, рассечении стенки сонной артерии, и вылущивания бляшки. После этого сосуд зашивают.
Эта операция является более травматичной, как правило, более длительной, проводится под наркозом и несет большее количество осложнений. Швы снимаются на 7 сутки, пациенты выписываются при нормальном течении послеоперационного периода на 9-10 сутки. По современным международным требованиямих уровень осложнений в клинике, где производятся такие операции на сонных артериях, должен быть не выше 5%.Это значит, что у 5 пациентов из 100 возникают различные осложнения. Операция противопоказана при наличии серьезных соматических заболеваний (сахарного диабета с высокими цифрами сахаров, артериальной гипертонии и др.)
Возможные послеоперационные осложнения каротидной эндартерэктомии
Как и при любой другой хирургической операции после каротидной эндартерэктомии возможны осложнения. самое серьезное из них — это инсульт. Риск развития его составляет 1 – 3 %. Кроме инсульта, встречается такое осложнение, как повторная закупорка сонной артерии, именуемая рестеноз. Оно чаще всего встречается у тех больных, которые не отказались от курения. Риск развития рестеноза составляет 2-3%. Другим осложнением считается повреждение нервов, что приводит к расстройству голоса (охриплость), затруднению глотания, онемению в области лица или языка. Обычно эти осложнения не требуют специального лечения и разрешаются самостоятельно через месяц.
При окклюзии подключичной артерии, приводящей к развитию синдрома подключичного обкрадывания, операцией выбора является сонно—подключичное шунтирование, либо резекция подключичной артерии с имплантацией в общую сонную.
При распространенном поражении магистральных артерий дуги аорты (брахиоцефального ствола, общих сонных) производят их резекцию с протезированием или шунтирующие операции.
При заболеваниях висцеральных ветвей аорты и почечных артерий также наиболее часто выполняется открытая эндартерэктомия, при распространенном поражении производятся операции шунтирования (протезирования).
В лечении окклюзионных поражений брюшной аорты и артерий нижних конечностей наиболее популярны операции аорто—бедренного (подвздошно—бедренного) шунтирования и бедренно—подколенного (бедренно—тибиального) шунтирования. В аорто-бедренной позиции наибольшее распространение получили синтетические протезы из фторлон-лавсана, дакрона и политетрафторэтилена (ПТФЭ), пятилетняя проходимость которых составляет 85–90%.
| Эндопротезирование при аневризме периферической артерии – метод малоинвазивного рентгенохирургического лечения локального асимметричного выбухания артериальной стенки путем установки внутрисосудистого эндопротеза. Аневризмы периферических артерий являются следствием воспалительных, атеросклеротических, травматических изменений стенок артерий. Эндопротез устанавливается в просвет периферической артерии рентгеноэндоваскулярным методом с помощью специального доставляющего катетера. После имплантации эндопротеза аневризматически измененная стенка оказывается изолированной от кровотока, не подвергается давлению, что исключает разрыв аневризмы. |
В наши дни реконструктивная хирургия брюшной аорты, каротидных артерий, артерий нижних конечностей при атеросклерозе считается одним из наиболее разработанных разделов ангиохирургии. Несмотря на это, результаты операций еще далеки от совершенства. Частота ранних послеоперационных тромбозов трансплантатов или реконструированных артерий может составлять 4–13%, поздних реокклюзий – 8,5–30% для аорто—подвздошного и 22–60% для бедренно—подколенного сегментов. У 10% пациентов попытки реконструктивных операций заканчиваются ампутацией конечностей в раннем послеоперационном периоде.
Во всем мире последнее десятилетие стало временем стремительного развития рентгенэндоваскулярной хирургии – одной из наиболее приоритетных областей. Эндоваскулярная техника возникла как выгодная альтернатива открытому хирургическому вмешательству.
Внутрисосудистые (эндоваскулярные) стенты представляют собой внутрипросветные удерживающие устройства, имеющие вид тонкой сетки из металлических нитей, достаточно прочных для того, чтобы выдержать противодействие артериальной стенки и сохранить хорошую проходимость реканализованного участка.
Предоперационная подготовка и послеоперационное ведение пациентов обычно проводится по следующей схеме.
За сутки до стентирования назначается тиклид в дозе 500 мг/сут. Во время вмешательства вводятся реолитики и антикоагулянты, проводится симптоматическая терапия (спазмолитики, атропин); после вмешательства больные получают препараты низкомолекулярного гепарина (фраксипарин 0,3–0,6 2 раза в день в течение 3 суток), продолжается симптоматическая терапия в течение 3–5 дней. Больные выписываются на 3–7 сутки после операции. Дезагреганты (тиклид или плавикс, у части больных – аспирин) пациенты принимают не менее 1 мес. после вмешательства.
По показаниям (при подозрении на тромбоз или рестеноз в зоне стентирования или при обнаружении поражений артерий, ранее неоперированных) выполняется КТА и/или контрольная ангиография.
При обнаружении указанных изменений с успехом могут применяться многократные повторные эндоваскулярные вмешательства, тем самым можно существенно оттянуть сроки, когда пациенту с прогрессирующим окклюзирующим поражением потребуется традиционное хирургическое вмешательство, или вовсе избежать его.
Круг заболеваний, которые подлежат минимальноинвазивному лечению в первую очередь:
l Поражения изолированного характера (сегментарные стенозы, короткие окклюзии;
l Поражения, труднодоступные для открытых хирургических вмешательств (почечные артерии, ветви дуги аорты, висцеральные артерии);
l Рестенозы после традиционных операций, стенозы сосудистых анастомозов;
l Тяжелые сопутствующие заболевания, увеличивающие риск традиционных операций.
Противопоказанием к стентированию считают осложненные (эмболоопасные) атеросклеротические бляшки, а также сочетание стенотического поражения сонных артерий с перегибами, извитостью и петлеобразованием, сопровождающимся значительным удлинением артерии и требующим традиционного реконструктивного хирургического вмешательства.
Стентирование артерий вертебро—базиллярного бассейна хорошо зарекомендовало себя в хирургической практике и уже является методом выбора. Баллонная ангиопластика и стентирование показаны при стенозах и окклюзиях проксимальной части подключичной артерии, сопровождающихся значительной компрометацией вертебро-базиллярного кровотока вплоть до развития синдрома обкрадывания, поражении брахиоцефального ствола.
Стентирование артерий нижних конечностей показано у пациентов начиная со II стадии ишемии по классификации Fontaine-Покровского. Идеальным для стентирования типом поражения является короткий концентрический стеноз или изолированная окклюзия протяженностью менее 5 см для подвздошных и менее 10 см – для поверхностной бедренной артерии. Наиболее часто выполняется стентирование подвздошных, поверхностной бедренной, подколенной артерии.
В позднем послеоперационном периоде в связи с прогрессированием атеросклеротических изменений в проксимальном или дистальном сосудистом русле возможно повторное стентирование. Стентирование может применяться при стенозах анастомозов после ранее выполненных шунтирующих операций. Стентирование почечных артерий является наиболее выгодным местом
Подготовка к операции стентирования сонной артерии
Обычно подготовка к каротидному стентированию заключается приеме аспирина за неделю до операции. Это необходимо для снижения свертываемости крови.
Подходите ли Вы для каротидного стентирования?
В настоящее время операция каротидного стентирования показана пациентам, имеющим высокий риск осложнений при эндартерэктомии. Показаниями к каротидному стентированию служат значительное сужение (60%) просвета сонных артерий, симптомы микроинсульта и инсульта. Если у Вас нет никаких симптомов, показаниями к стентированию служит значительное сужение (80%) просвета сонных артерий и высокий риск осложнений эндартерэктомии. Кроме того, каротидное стентирование показано пациентам, ранее перенесшим эндартерэктомию, при рецидиве сужения просвета артерий.
Каротидное стентирование не рекомендуется при:
- Наличие нарушенного ритма сердца
- Аллергия на препараты, использующиеся во время процедуры
- Мозговые кровоизлияния в течение предыдущих 2 месяцев
- Полная закупорка сонной артерии
Факторы риска возникновения осложнений каротидного стентирования
- Высокое кровяное давление
- Аллергия на