Жировая дистрофия
Сахарный диабет
3618 10 Сентября
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жировая дистрофия: причины появления, симптомы, диагностика и способы лечения.
Определение
Жировая дистрофия, или липодистрофия — это группа редких расстройств, которые характеризуются полной или частичной потерей подкожной жировой клетчатки, а также ее неправильным распределением при отсутствии предшествующего голодания или катаболического состояния. Эти заболевания сопровождаются различными метаболическими нарушениями: инсулинорезистентностью, специфическим сахарным диабетом (липоатрофическим диабетом), жировым гепатозом, стеатогепатитом, нарушением липидного обмена, артериальной гипертензией.
Жировые дистрофии – довольно редкие состояния, по разным данным их встречаемость составляет от 1 до 60 случаев на 1 миллион населения.
Причины возникновения жировой дистрофии
Жировые дистрофии делят на врожденные и приобретенные. Врожденные липодистрофии всегда являются наследственными и связаны с генетическими мутациями, которые приводят к нарушению метаболизма (обмена веществ) в жировой ткани, в результате чего происходит ее атрофия.
Механизм развития приобретенной генерализованной липодистрофии неизвестен, предполагается связь заболевания с генетическими мутациями и аутоиммунными процессами.
В возникновении приобретенных парциальных липодистрофий также подозревают генетические мутации. На сегодняшний день наиболее распространенным типом липодистрофии является особый вариант приобретенной парциальной дистрофии – липодистрофия, развивающаяся в результате высокоактивной антиретровирусной терапии у ВИЧ-инфицированных пациентов. Кроме того, выделяют локальные липодистрофии, которые связаны, как правило, с инъекциями лекарственных препаратов, например, инсулина.
Классификация заболевания
Жировые дистрофии разделяют по степени потери жира на генерализованные, когда подкожная жировая клетчатка отсутствует на большей части тела, и парциальные, или сегментарные, когда жировая ткань атрофируется на отдельных участках тела.
Наследственные и приобретенные липодистрофии делятся на 4 типа:
- врожденные генерализованные липодистрофии (ВГЛ, синдром Берардинелли — Сейпа) с выделением 4 типов в зависимости от того, в каком гене произошла мутация;
- приобретенные генерализованные липодистрофии (ПГЛ, синдром Лоуренса);
- семейные парциальные липодистрофии (СПЛ, синдром Даннигана — Кобберлинга) с выделением 3 типов;
- приобретенные парциальные липодистрофии (ППЛ, синдром Барракера — Симонса).
Отдельно выделяют жировые дистрофии, которые развиваются вследствие других генетических синдромов и те, которые связаны с инъекциями лекарственных препаратов.
Симптомы жировой дистрофии
При врожденной генерализованной липодистрофии сразу после рождения или в первый год жизни у ребенка развивается полное отсутствие подкожно-жировой клетчатки. Липоатрофия может быть на туловище, конечностях и на лице. При тяжелой форме заболевания существует значительный риск задержки внутриутробного развития. Вследствие отсутствия жировой клетчатки у пациента наблюдается псевдогипертрофия скелетных мышц, в результате чего больной имеет «спортивный» вид (обычно наблюдается у детей старше 10 лет). Пациенты с генерализованной липодистрофией высокорослые (опережают костный возраст), у них может быть увеличена нижняя челюсть, кисти рук и ног, наблюдается увеличение клитора у женщин и наружных половых органов у мужчин, у детей отмечается очень высокий аппетит – они «ненасытны». Из-за затрудненного усвоения жиров повышается уровень липидов (триглицеридов, холестерина) в крови и увеличивается нагрузка на органы, участвующие в их метаболизме. Происходит аномальное накопление жира в печени, почках, миокарде, скелетных мышцах, что нарушает их функции.
Для этого типа липодистрофий характерен тяжелый жировой гепатоз, приводящий к увеличению печени, стеатогепатиту, циррозу печени и печеночной недостаточности.
Поскольку метаболизм представляет собой сбалансированную систему, при нарушении липидного обмена страдает и обмен белков, и обмен углеводов. Нарушения углеводного обмена приводят к инсулинорезистентности с первых лет жизни и к развитию сахарного диабета 2-го типа к 15-20 годам. У таких пациентов наблюдается гиперпигментация паховой области, шеи, подмышечных впадин, потеря веса, повышенная жажда, обильное мочеотделение. Некоторые формы врожденной генерализованной липодистрофии сопровождаются поражением не только адипоцитов (клеток жировой ткани), но и клеток скелетной мускулатуры и миокарда (сердечной мышцы), что может привести к гипертрофической кардиомиопатии, сердечной недостаточности и впоследствии к неблагоприятному исходу.
Кроме того, при данном типе липодистрофии может отмечаться психомоторная заторможенность, интеллектуальные нарушения, гирсутизм (избыточный рост волос у женщин по мужскому типу- в подмышечных впадинах, на лобке, над верхней губой) или гипертрихоз (избыточное оволосение на всех участках тела и головы, не связанное с секрецией половых гормонов). Из-за отсутствия подкожного жира вены верхних и нижних конечностей выбухают – это называется флебомегалией. Характерный вид пациента — худое лицо на фоне развитой фигуры, заметные подкожные вены, увеличенный размер стоп и кистей рук, участки гиперпигментации (черного акантоза) в области кожных складок.
При приобретенной генерализованной липодистрофии ребенок рождается с нормальным количеством подкожной жировой клетчатки, а ее деградация начинается в детском или подростковом возрасте и происходит постепенно. Поражаются большие участки тела, особенно лицо и конечности, включая ладони и подошвы. Примерно в четверти случаев у пациентов с ПГЛ сначала диагностируется панникулит (воспаление подкожной жировой клетчатки), который проявляется локальными липодистрофиями. Выделяют также ПГЛ, ассоциированную с аутоиммунными заболеваниями (~25%) и идиопатическую (~50%).
Семейные парциальные липодистрофии проявляются в детском или подростковом возрасте. Начинается прогрессирующая потеря жировой ткани в области груди, передней брюшной стенки и конечностей с перераспределением ее в другие области – в область лица, шеи и внутри брюшной полости. Такое перераспределение подкожно-жировой клетчатки может напоминать синдром Иценко-Кушинга или создавать ложное впечатление «спортивного» телосложения у женщин. У мужчин перераспределение жировой ткани и выраженность скелетной мускулатуры часто воспринимаются как нормальное телосложение. Метаболические нарушения развиваются после пубертата и протекают тяжелее у женщин.
Для СПЛ характерны инсулинорезистентность, значительное повышение концентрации свободных жирных кислот и триглицеридов в крови, накопление жира в клетках скелетных мышц и гепатоцитах, нарушение секреции лептина.
У пациентов высок риск развития сахарного диабета и инсулинорезистнентности, дислипидемии преимущественно за счет повышения уровня триглицеридов, панкреатита, стеатоза печени, гиперпигментации в складках кожи (этот симптом менее выражен, чем при ВГЛ), артериальной гипертензии. В редких случаях могут сформироваться миопатии и кардиомиопатии, а также гирсутизм, нарушения менструального цикла и синдром поликистозных яичников, тем не менее, у большинства пациентов репродуктивная функция остается сохранной.
Приобретенная парциальная липодистрофия характеризуется прогрессирующей потерей подкожной жировой клетчатки в верхней части туловища – в области лица, шеи, груди, верхних конечностей, эпигастральной области.
Этот процесс может начаться в любом возрасте, продолжается от нескольких месяцев до нескольких лет и движется по направлению сверху вниз от головы к ногам, но, как правило, не затрагивает нижние конечности. Наоборот, у некоторых пациентов может развиваться избыточное накопление жировой ткани в нижней части живота, в области ягодиц и бедер. Нарушения обмена встречаются реже, чем при других видах жировых дистрофий, однако ППЛ ассоциирована с развитием хронических заболеваний почек.
Диагностика жировой дистрофии
При сборе жалоб и анамнеза врач обращает внимание на внешний вид пациента, а также изучает семейную историю болезни для выявления характера ее наследования.
Из лабораторных обследований пациенту проводят:
- общий анализ крови;
Дистрофия миокарда
Дистрофия миокарда – поражение сердечной мышцы невоспалительного характера, вызванное нарушением обмена веществ в организме.
Причинами болезни могут послужить следующие факторы:
- Авитаминоз;
- Нарушение углеводного, белкового, жирового обменов (при печеночной недостаточности, уремии, диабете и т.д.);
- Расстройства эндокринной системы (тиреотоксикоз, гипотиреоз, нарушения функций гипофиза);
- Нарушения обмена электролитов (при содержании в организме калия и кальция выше или ниже нормы);
- Системные нервно-мышечные сбои (миастения, миопатия);
- Кислородное голодание (при легочной и сердечной недостаточности);
- Интоксикация (отравление организма опасными веществами, в том числе при алкогольном опьянении, передозировке лекарственных средств, а также в случае почечной и печеночной недостаточности и др.).
- Инфекции (острые и хронические);
- Нейрогенные воздействия (стресс, симпатикотомия).
- Анемия;
- Физическое перенапряжение.
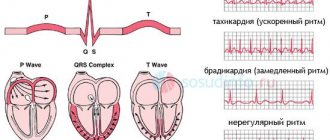
Дистрофия миокарда не имеет четких симптомов, так как представляет собой сопутствующий диагноз, и во многом самочувствие больного определяется течением основного заболевания. Жалобы пациента сводятся к неприятным ощущениям, тупым болям в области сердца, одышке, сердцебиению, быстрой утомляемости. При этом недуге нарушается способность сердечной мышцы к сокращению, что обуславливает легкую и, гораздо реже, умеренную формы сердечной недостаточности. Кардиологи выделяют три стадии развития дистрофии миокарда:
- Нейрофункциональную (когда еще нет отклонения от нормы, но напряжение метаболического характера уже существует);
- Обменно-структурную или органических изменений (уже имеются признаки изменения миокарда);
- Стадия сердечной недостаточности (выраженные изменения структуры и функций сердечной мышцы).
Считается, что дистрофия миокарда имеет обратимый характер. Лечение этого заболевания направлено на воздействие на метаболические процессы, нарушение проводимости, сердечную недостаточность.
Так, широко применяются лекарственные препараты, воздействующие на электролитный обмен. В основном это соли калия, магний и фосфорилированные витамины В и В6.
Популярным средством является анаболические гормоны, показавшие свою действенность при нарушении белкового обмена, питания сердечной мышцы. К этой группе препаратов относится метандростенолон, пиридиновые (оротаткалия) и пуриновые (рибоксин, инозид) мононуклеотиды, АТФ и АМФ.
Важную роль в лечении дистрофии миокарда играет систематическое посещение санаториев, специализирующихся на лечении сердечно-сосудистых заболеваний. Минеральные воды, богатые калием, кальцием и магнием и другими необходимыми веществами, восполнят биохимический дисбаланс в организме, восстанавливают электролитный обмен.