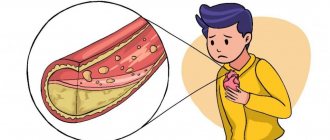
Атеросклероз характеризуется нарушением гемодинамики (движения крови) в артериях, вследствие сужения сосудистого русла. Заболевание поражает церебральные сосуды головного мозга, сонные и коронарные артерии, грудную аорту, сосуды нижних конечностей и почек.
Атеросклероз коронарных артерий развивается в магистральных сосудах, снабжающих кровью и, соответственно, кислородом сердечную мышцу. Дефицит кровоснабжения – это ключевая причина развития ишемической болезни сердца (ИБС), угрожающей некрозом участка миокарда (инфарктом), внезапной остановкой сердца.
Левая и правая коронарные (иначе, венечные) артерии несут основную функциональную нагрузку в системе сосудов, обеспечивающих бесперебойную работу сердца. Они являются единственным источником снабжения миокарда артериальной кровью, насыщенной кислородом.
Венечные артерии отходят от корня основного сосуда большого круга кровообращения (аорты) и имеют сложную схему разветвлений на капилляры и другие мелкие сосуды. Правая артерия отвечает за доставку крови в правый желудочек (сердечную камеру) и заднюю стенку левого желудочка. Левый венечный сосуд – источник кровоснабжения для остальных отделов сердца.
Симптомы
Проявляются признаки атеросклероза далеко не сразу. Первые стадии атеросклероза сосудов сердца проходят бессимптомно. Болезнь дает о себе знать, когда коронарная артерия закупоривается настолько, что перестает снабжать сердце достаточным количеством крови. Кровяной сгусток может полностью перекрыть кровоток, став причиной сердечного приступа.
Основной признак выраженного атеросклероза — жгучая или давящая боль в груди, которая на первых порах беспокоит при физической нагрузке или в стрессовой ситуации. Этот синдром называется стенокардия сердца. Боли могут ощущаться за грудиной, отдавать в левую руку, надплечье и челюсть. Помимо чувства сдавленности человека беспокоит одышка, слабость, повышенная потливость. Все это — признаки ишемической болезни сердца (ИБС). Характер нагрузки, при которой возникают приступы, различается. На более поздних стадиях развития ИБС болевой синдром уже не обуславливаться какими-либо причинами в этом случае говорят о таком виде стенокардии, как стенокардия покоя.
Лечение
В зависимости от интенсивности симптомов, характера и масштаба атеросклеротических изменений в артериях, выбирают (совмещают) консервативные методы и хирургическое вмешательство. При подтверждении диагноза «коронарный атеросклероз» необходимо немедленно отказаться от никотина и алкоголя, как основных причин повреждения интимы сосуда.
Консервативная терапия
Использование медикаментов для лечения атеросклеротических изменений венечных артерий результативно только в начальной стадии заболевания. Группы назначаемых препаратов:
- Статины. Предназначены для устранения гиперхолестеринемии посредством торможения естественного синтеза холестерина в печени.
- Блокаторы кальциевых канальцев и агниопротекторы. Повышают тонус сосудов и гладкой мускулатуры, укрепляют интиму, повышают эластичность артерий.
- Фибраты. Расщепляют и выводят липопротеины низкой и очень низкой плотности.
- Антикоагулянты. Нормализуют показатели свертываемости крови.
- Секвистранты желчных кислот. Заставляют печень расходовать излишки ЛПНП для продукции желчи.
Параллельно назначают лекарства для стабилизации артериального давления, обменных процессов, сердечной деятельности.
Диетотерапия
Соблюдение специальной диеты «Стол №10» (по медицинской классификации В.Певзнера) является обязательным условием как консервативного, так и оперативного лечения атеросклероза любой формы. Общие правила организации питания:
- контроль над количеством калорий и соотношением нутриентов в блюдах и продуктах;
- соблюдение режима приема пищи (каждые 3-4 часа небольшими порциями);
- ликвидация из меню запрещенных продуктов и введение в ежедневный рацион продуктов, способствующих сокращению холестерина в крови;
- отказ от блюд, приготовленных кулинарным способом жарки.
Классификация продуктов
В качестве дополнительной терапии применяют средства народной медицины, способствующие очищению сосудов от холестерина (чеснок, льняное масло, имбирь и др.).
Хирургия коронарного атеросклероза
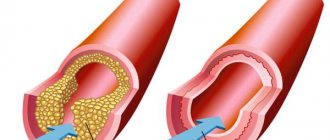
Для восстановления гемодинамики используют современные хирургические методы – баллонную ангиопластику в сочетании со стентированием и аортокоронарное шунтирование.
Варианты хирургического вмешательства
| Операция и параметры | Баллонная ангиопластика со стентированием (иначе, чрезкожная транслюминальная коронароангиопластика) | Аортокоронарное шунтирование (или операция АКШ) |
| Методика | Эндоваскулярная рентгенохирургия | Полосная пластико-моделирующая операция |
| Техника исполнения | Через мизерный разрез в бедренной артерии пациенту вводится тонкий катетер, снабженный баллоном, внутри которого расположен специальный стент. Постепенно продвигается к аорте и венечным артериям. Под рентгеноконтролем баллон устанавливают на деформированном участке сосуда и раздувают. Стент прилегает к сосудистым стенкам, сплющивая бляшку. Кровоток восстанавливается | Создание дополнительного русла с помощью шунта (трансплантанта) для сердечного кровотока, в обход участка, заблокированного бляшкой (один конец шунта вшивается в венечную артерию, ниже пораженного участка, другой – непосредственно в стенку аорты) |
| Статистика постоперационных рецидивов (вероятность повторного стеноза) | До 40% в течение 1-1,5 лет | До 30% в течение 5 лет |
| Период реабилитации | 1-2 дня пребывания в стационаре, неделя – амбулаторно | Госпитализация 7-10 дней, с последующим восстановлением в домашних условиях |
| Противопоказания | Нарушение свертываемости крови, аллергические реакции на рентгеноконтрастное вещество, беременность | Онкологические заболевания |
При параллельной аневризме аорты консервативное лечение нецелесообразно. Пациенту требуется операция по шунтированию основного сосуда или резекции части аорты с протезированием.
Исследования и диагностика
При обнаружении симптомов атеросклероза или в случае наследственной предрасположенности рекомендуем записаться к кардиологу для консультацией и проверкой уровня холестерина в крови. В зависимости от результатов осмотра, врач назначает такие диагностические исследования:
- Лабораторные анализы. Пациента попросят сдать анализ крови на уровень сахара и холестерина. За 9-12 часов до процедуры ничего не ешьте и не пейте (кроме воды).
- ЭКГ. Обследование помогает выявить отклонения в работе сердца и перенесенные ранее инфаркты. Если вы жалуетесь на боли во время физической деятельности, врач назначит электрокардиографию с нагрузкой (велоэргометрию и тредмил-тест).
- Стресс-тест. Это мониторинг работы сердца при физических нагрузках, который представляет собой занятия на велотренажере или ходьба по беговой дорожке. Пока вы тренируетесь, доктор снимает показания кровяного давления и сердечного ритма. Если нет возможности пройти тест стандартным образом, вам проведут его с помощью специального медикамента, действие которого имитирует физическую нагрузку на сердце.
- Коронароангиография. С помощью этого обследования удается понять, какие именно коронарные сосуды поражены атеросклерозом. Через катетер, проведенный через артерию ноги или руки к сердцу, врач вводит контрастное вещество. Пока сосуды заполняются им, действует рентгеновская установка. Изображение коронарных артерий выводится на монитор, и специалист отмечает пораженные участки. С видео коронарографии ознакомьтесь, перейдя по ссылке.
- Дополнительные исследования. Доктор порекомендует компьютерную или магнитную резонансную томографию, а также УЗИ, чтобы определить, имеется ли у вас аневризма и отложение кальция в артериальных стенках.
Механизм развития
Патологические изменения кровотока при атеросклерозе коронарных артерий вызваны отложениями на интиме (внутренней поверхности сосудистых стенок) «плохого» холестерина, иначе липопротеинов низкой и очень низкой плотности (ЛПНП и ЛПОНП).
Холестерин является одним из важнейших элементов организма. Это липофильный спирт, который задействован в синтезе гормонов, поддержании межнейронных связей головного мозга и спинного мозга, процессах метаболизма жиров и усвоения витамина D. Вместе с пищей в организм попадает около 20% холестерина, остальное производят гепатоциты (печеночные клетки).
Соединение холестерина с белками крови образует липопротеины:
- низкой и очень низкой плотности – перемещают по кровотоку эндогенные жиры из печени в клетки и ткани организма;
- высокой плотности (ЛПВП) – очищают сосуды от избытка ЛПНП и ЛПОНП и доставляют их в гепатоциты для дальнейшей утилизации.
Высокий уровень холестерина (гиперхолестеринемия) указывает на разбалансировку липопротеинов разной плотности – увеличение ЛПНП и снижение ЛПВП. Излишки «плохого» холестерина оседают на стенках сосудов, «зацепившись» за микротрещинки в интиме.
Анатомические особенности коронарных сосудов
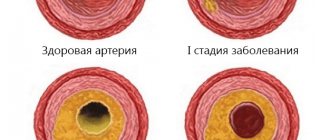
Формируются холестериновые бляшки, которые со временем разрастаются и твердеют, частично перекрывая кровоток. При сужении просвета коронарных артерий (стенозе) сердце не получает необходимого объема крови. Полное блокирование сосуда атеросклеротической бляшкой приводит к остановке сердечной деятельности.
Справка! Внутрисосудистые наросты (бляшки) – это не только «плохой» холестерин. В их состав входят соединительные волокна, кальциевые соли, тромбоциты и иные кровяные клетки.
Коронарный атеросклероз прогрессирует медленно. С момента первых холестериновых отложений до появления симптомов болезни может пройти не один десяток лет. Основную группу больных с первичными проявлениями атеросклероза составляют люди в возрасте 45+.
У пожилых пациентов нередко диагностируется атеросклероз аорты и венечных артерий одновременно. Аневризма грудной аорты (расширение или растягивание ее стенки) потенциально опасна внезапным разрывом центрального сосуда и мгновенной смертью человека.
Лечение атеросклероза сосудов сердца
Метод лечения атеросклероза сосудов сердца зависит от степени поражения сосудов и тех рисков, которые заболевание представляет в каждом конкретном случае. Часто, чтобы остановить развитие заболевания, достаточно отказаться от вредных привычек, начать правильно питаться и регулярно выполнять физические упражнения. Не исключено, что понадобится медикаментозное лечение или хирургическое вмешательство.
С атеросклерозом борются с помощью:
- Препаратов, снижающих уровень холестерина. Например, фибратов и статинов. Они снижают уровень “плохого” холестерина — липопротеинов низкой плотности — и повышают “хороший” холестерин — липопротеины высокой плотности. В результате этого процесс жировых накоплений в артериях останавливается.
- Антитромбоцитарных веществ. Например, аспирина. Он препятствует склеиванию тромбоцитов в пораженных артериях, снижая вероятность формирования тромбов.
- Бета-блокаторов. Обычно назначаются при лечении ишемии сердца и стенокардии. Ослабляют частоту пульса и понижают артериальное давление, тем самым уменьшая сердечную нагрузку и боли в груди. Бета-блокаторы сводят к минимуму риск развития инфаркта миокарда и связанных с ритмом сердца проблем. О том, какие еще медикаменты используют при лечении стенокардии, читайте здесь.
- Ингибиторов АПФ. Ингибиторы ангиотензинпревращающего фермента уменьшают артериальное давление и положительно влияют на артерии сердца, в результате чего развитие атеросклероза останавливается и снижается риск повторного появления сердечного приступа.
- Блокаторов кальциевых каналов — понижают артериальное давление.
- Диуретиков. Мочегонные средства борются с высоким артериальным давлением.
Если у вас есть сопутствующие заболевания, увеличивающие риск развития атеросклероза (например, сахарный диабет), врач пропишет дополнительные лекарства.
Ишемическая (коронарная) болезнь сердца
Во многих странах мира ишемическая болезнь сердца называется коронарной болезнью сердца — это синонимы (ишемическая или коронарная болезнь сердца). Коронарные артерии отходят от аорты и несут обогащенную кислородом кровь к мышце сердца.
ИШЕМИЯ – состояние, когда к мышце сердца не поступает в достаточном количестве кровь обогащенная кислородом.
СТЕНОКАРДИЯ — дискомфорт, сдавливание, боль или тяжесть в грудной клетке. Она может отдавать в шею, руки, спину. Причиной стенокардии чаще всего является ишемия.
Боль при стенокардии имеет характерные отличительные признаки:
- Длится несколько минут (обычно не более 10)
- Локализуется чаще всего за грудиной. Иногда она может быть в левой половине грудной клетки и отдавать в левую руку, плечо, челюсть, живот.
- Боль усиливается на физическую активность, ходьбу, эмоциональную нагрузку, после еды или при выходе на холод.
- Облегчает или устраняет (купирует) боль прекращение нагрузки, отдых или прием специфических медикаментов , таких как нитроглицерин.
С такой боли может начинаться ИНФАРКТ МИОКАРДА. Если у вас появились хотя бы какие-то из описанных симптомов – обратитесь к кардиологу , чтобы обсудить их.
Если у вас появилась СТЕНОКАРДИЯ, вы немедленно должны сделать следующее:
- Прекратить ходьбу или другую активность, которую вы выполняли в это время.
- Положите таблетку нитроглицерина под язык. Она должна там раствориться. Вместо таблетки вы можете воспользоваться формой нитроглицерина, которая называется «ШПРЕЙ». Ее нужно ингалировать также под язык. Подождите 5 минут.
- Если у вас все еще сохраняются симптомы стенокардии, используйте вторую таблетку нитроглицерина или вторую дозу нитратов-шпрей. Подождите еще 5 минут.
- Если у вас сохраняется стенокардия дольше 20 минут и/или после принятых 2 таблеток нитроглицерина – СРОЧНО ВЫЗЫВАЙТЕ СКОРУЮ ПОМОЩЬ.
Ни в коем случае при наличии стенокардии не нужно ехать самому за рулем. Даже если вы едете к врачу. Вызывайте скорую помощь. Приехавший врач начнет оказывать вам помощь уже у вас дома. Ни в коем случае не задерживайтесь с вызовом скорой помощи, если вы сами не смогли устранить симптомы стенокардии.
Как диагностируется ИНФАРКТ МИОКАРДА?
Диагностика начинается сразу по приезде скорой помощи. Сначала врач расспросит Вас о симптомах, осмотрит Вас и проведет инструментальную диагностику
1.Электрокардиограмма. Она помогает определить какая глубина поражения мышцы сердца, где это повреждение расположено, позволит определить характер ритма сердца и наличие аритмии.
2.Анализы крови. В крови будет определен уровень биохимических маркеров. Они называются ферменты крови или энзимы. Когда клетки мышцы сердца повреждаются из них в кровь выходят ферменты. Уровень их в крови резко повышается, иногда в несколько раз. Определив этот уровень врач может судить о размере инфаркта миокарда и когда он приблизительно начался. Проведение других тестов крови также дает дополнительную информацию о степени и сроках повреждения мышцы сердца, помогает подобрать адекватное лечение.
Диагностика инфаркта миокарда основывается на:
— Ваших симптомах; — ЭКГ; — Результатах анализа крови.
Как лечится инфаркт миокарда
Интервенционные процедуры в лечении инфаркта миокарда
В ближайшее время после поступления в стационар Вас направят в ангиографическую лабораторию. АНГИОГРАФИЯ — это исследование, которое показывает наличие и величину сужения ваших сосудов атеросклеротическими бляшками. Одновременно с определением состояния коронарных сосудов Вам могут провести лечение по открытию суженной или заблокированной артерии. Такая процедура называется интервенционной процедурой или ангиопластикой.
К ангиопластике относятся 2 вида лечения – БАЛЛОНИРОВАНИЕ и СТЕНТИРОВАНИЕ. Это такие виды лечения, когда к месту сужения в коронарной артерии подводится баллончик, который в последующем раздувается и таким образом расширяет суженное место сосуда. Такая процедура называется баллонированием. Стент – это маленькая пружинка, которая поддерживает сосуд в открытом состоянии. Эта процедура называется стентированием.
Хирургическое лечение коронарных сосудов – шунтирование
Если есть показания, то может быть проведено кардиохирургическое лечение, чтобы восстановить проходимость крови по Вашим коронарным сосудам – шунтирование. Эта операция проводится в специальных хирургических отделениях. Показанием к ней является значительное сужение 3-х и более сосудов или основного ствола левой коронарной артерии.
Прием медикаментов
Перед тем, как покинуть больницу вы должны четко усвоить:
- Название всех ваших медикаментов
- Для какой цели они служат
- Как часто их нужно принимать
- Какие могут быть побочные эффекты
Медикаменты, которые прописываются после инфаркта миокарда включают в себя:
- Антиагреганты (аспирин, клопидогрел, тикогрелол, прасугрел) — препараты для предупреждения будущего тромбообразования.
- Препараты, которые могут: • уменьшать частоту сердечных сокращений • понижать кровяное давление • устранять стенокардию • лечить сердечную недостаточность • понижать уровень холестерина крови
Некоторые медикаменты могут быть прописаны для вас на короткое время, некоторые на всю жизнь.
Перед выпиской ваш доктор даст вам выписку, в которой будет написано о том какие медикаменты, в какой дозе и как долго принимать.
После инфаркта миокарда вашей целью должно быть сохранение и поддержание здоровья на приемлемом уровне и устранение факторов риска, способных привести к кардиологическим проблемам в будущем.
Для того чтобы предотвратить или уменьшить возможные кардиологические проблемы соблюдайте следующие правила:
- Принимайте прописанные медикаменты
- Измените свой стиль жизни
- Регулярно посещайте кардиолога
Хирургическое лечение
При значительных поражениях артерий сердца врач назначает хирургическую операцию. Вмешательства выполняют в плановом порядке, а при острой коронарной недостаточности и на ранних стадиях инфаркта экстренная операция помогает спасти жизнь.
Шунтирование — открытая операция, которая выполняться с использованием синтетического протеза или другого сосуда, которые позволят кровотоку обойти пораженное место.
Коронарная ангиопластика и стентирование — эндоваскулярное вмешательство, которое проводится под местным наркозом без разрезов. Операция малотравматична для пациента. Первый катетер доктор через прокол в сосуде ноги или руки вводит в артерию с атеросклеротической бляшкой, а второй, с баллончиком на конце, вставляет в сужение коронарной артерии. Катетер с баллончиком раздувается и приводит к увеличению просвета. В суженный сегмент хирург устанавливает стент, который будет поддерживать артерию в раскрытом состоянии.
Диагностика
Основой для постановки диагноза коронарный атеросклероз является протокол аппаратных исследований. Направление на расширенное обследование пациент получает при предъявлении симптоматических жалоб, характерных для ИБС, по результатам общей липидограммы (содержание холестерина, липопротеинов низкой и высокой плотности, триглицеридов) и биохимического анализа крови.
В перечень диагностических процедур, способных определить атеросклероз коронарных сосудов, входят:
- Эхокардиография. Ультразвуковое исследование сердца. Проводится следующими способами: трансторакальный (внешним датчиком), чреспищеводный (трубчатый датчик вводится в пищевод), внутрисосудистый (введение датчика через периферические артерии в сердечные полости и крупные сосуды), стресс-кардиография (исследование с фармакологической или физической нагрузкой).
- Эходопплеркардиография. Оценка работы и состояния кровяных сосудов, скорости циркуляции крови в венечных артериях, аорте и других сосудах органа.
- Сцинтиграфия 2D. Методика радионуклидной диагностики по изучению патологических процессов, происходящих на молекулярном и клеточном уровне. Проводится в два этапа: снимки в состоянии покоя (обычное исследование), снимки с естественной или искусственной физической нагрузкой (тренировка на кардиостеппере или велотренировка).
- Томография (мультиспиральная компьютерная и магнитно-резонансная). Первая визуализирует атеросклеротические наросты (форму, размер, структуру), вторая – оценивает сосудистые повреждения.
Аппаратные исследования подбираются индивидуально с учетом противопоказаний, оснащения больницы, сложности конкретного случая болезни. Наиболее информативным и доступным методом считается коронарография – рентген коронарных сосудов с рентгеноконтрастным веществом.
Процедура малоинвазивная, заключается в постановке пациенту катетера в бедренную или плечевую артерию и введении контраста. Рентгеновские снимки делаются отдельно для левой и правой венечной артерии.
Как изменение образа жизни замедляет или предотвращает развитие атеросклероза?
- Отказ от курения. Избавившись от пагубной привычки, вы значительно уменьшите возможность возникновения атеросклероза.
- Регулярные физические нагрузки. Ежедневное выполнение физических упражнений в рамках профилактики ишемической болезни сердца улучшит циркуляцию крови, разовьет новые кровеносные сосуды (коллатерили), которые образуют кровоток в обход пораженного участка, позволит мышцам эффективнее использовать кислород. Кроме этого вы избавитесь от высокого артериального давления и сведете к минимуму риск развития сахарного диабета. Занимайтесь по 30–60 минут в день не менее 4–5 раз в неделю. Самые простые эффективные физические нагрузки: приседания, отжимания и пешие прогулки.
- Здоровое питание. Соблюдайте диету, направленную на поддержание здоровья сердечно-сосудистой системы.
- Контроль веса. Следите за весом и поддерживайте его в норме. Если вы предрасположены к ожирению, сброс 2–5 кг уменьшит риски развития гипертонии, сахарного диабета и коронарной недостаточности.
Если вы страдаете гипертонией, сахарным диабетом, повышенным холестерином в крови или другими хроническими болезнями, регулярно проходите профилактические обследования в центре кардиологии и наблюдайтесь у врача: он поможет нормализовать состояние вашего здоровья и избежать развития серьезных недугов.
Причины
Повышение уровня холестерина – результат сбоя липидного обмена в организме, спровоцированного негативным воздействием следующих факторов:
- гастрономические пристрастия к жирной пище и сладостям;
- гиподинамический образ жизни;
- сахарный диабет;
- ожирение;
- длительное нервно-психологическое перенапряжение;
- хронические патологии органов гепатобилиарной системы (печени и желчного пузыря);
- нарушение всасываемости нутриентов и питательных веществ в кишечнике (мальабсорбция).
Референсные значения для общего холестерина в крови – 3,2-5,2 ммоль/л (для взрослых). Гиперхолестеринемией считаются показатели > 7,7 ммоль/л. Формирование холестериновых наростов внутри сосудистых стенок происходит при корреляции двух факторов: избытка ЛПНП (ЛПОНП), наличия микроповреждений интимы.
Элементы крови, отвечающие за защиту интимы и коагуляцию (тромбоциты), скапливаются в травмированном участке и притягивают «плохой» холестерин (ЛПНП имеют одинаковый заряд с тромбоцитами). Причины появления микротрещин на интиме:
- никотиновая зависимость и злоупотребление спиртными напитками;
- некорректная терапия некоторыми видами медицинских препаратов;
- хронические заболевания крови и гормональные патологии, связанные с нарушением кровяного состава;
- гипертоническая болезнь.
Ломкость сосудов возникает при гиповитаминозе витаминов В, С, D, Е. По гендерной принадлежности атеросклероз коронарных сосудов больше свойственен мужчинам. У женщин заболевание диагностируется в период менопаузы, когда прекращают вырабатываться половые гормоны, защищающие сосудистые стенки в фертильном возрасте.
Атеросклероз коронарных сосудов – причины, симптомы, лечение
Атеросклероз сосудов – системное поражение крупных артерий, возникающее вследствие нарушения липидного и белкового обмена. Состояние сопровождается разрастанием фиброзной ткани, отложением холестериновых бляшек и взвеси липопротеидов в просвете кровеносных сосудов, что приводит к их склерозированию и кальцинозу. Сужающийся артериальный просвет препятствуют нормальному кровоснабжению тканей, и провоцирует поражение внутренних органов. Различают атеросклероз коронарных и почечных сосудов, сосудов нижних конечностей, головного мозга, брюшного отдела аорты.