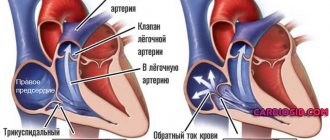
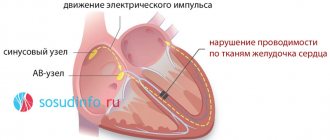
Нарушение функции проводимости (блокады) сердца — это замедление или полное прекращение проведения импульсов по какому-либо отделу проводящей системы.
При этом происходит нарушение последовательности, скорости и силы возбуждения и сокращения сердца, либо отсутствует сокращение определенного участка сердца.
По степени нарушения проведения по элементу проводящей системы сердца выделяют:
- неполную (частичную) блокаду – проведение импульса замедлено;
- полную блокаду – проведение импульса отсутствует.
Причины возникновения сбоев в работе сердца
С нарушения сердечного ритма и проводимости начинается лекция каждого эксперта в сфере кардиологии. Прежде всего, важно разобрать причины развития патологического состояния. Различают следующие неблагоприятные факторы, провоцирующие недуг:
- Кардиологические (ИБС, инфаркт миокарда, стенокардия, врождённые и приобретенные пороки сердца, аномалии миокарда, пролапсы);
- Фармакологическое влияние (прием гликозидов, антиаритмических средств, диуретиков, симпатолитиков);
- Сбой электролитного типа (гипергликемия, гиперкальциемия, другое);
- Токсические вещества (курение, наркотическая, алкогольная зависимость, отравление собственными гормональными веществами).
АВ блокада (атриовентрикулярная блокада) — симптомы и лечение
Лечение АВ блокады зависит от её степени и наличия сопутствующих заболеваний.
В случае АВ блокады I степени показано лечение основной патологии, спровоцировавшей развитие блокады. Все пациенты с данной степенью нарушения проводимости должны находиться под наблюдением, чтобы не пропустить её прогрессирование. При выявлении интоксикации препаратами наперстянки (дигоксином, строфантином, коргликоном) их следует отменить. При повышенном тонусе парасимпатической нервной системы необходимо назначать атропин. От приёма аймалина, хинидина, прокаинамида, бета-блокаторов и калия нужно отказаться из-за опасности увеличения степени АВ блокады [2].
АВ блокада II степени (прежде всего I типа) при отсутствии симптомов и признаков острой сердечной патологии обычно не требует активного лечения, так как нет объективных признаков нарушения кровообращения.
Особое медикаментозное лечение необходимо при АВ-блокаде II степени с замедленной работой сердца, вызывающей нарушения кровообращения и различные симптомы. Также фармакотерапия показана во всех случаях с острым инфарктом миокарда. Лечение начинается с назначения атропина и изопреналина, повышающих проведение импульсов в пучке Гиса. Исключение составляют случаи, когда из-за очень редкого ритма и нарушенного кровоснабжения необходима срочная постановка искусственного кардиостимулятора. Лечение указанными средствами проводится только врачом.
Для определения тактики лечения полную АВ блокаду можно распределить на три группы:
1. Полная АВ блокада без симптомов. Лечение не требуется. Такая форма возникает у небольшой группы людей с врождённой или приобретённой в молодом возрасте АВ блокадой с частотой сокращений желудочков сердца 50-60 ударов в минуту. Эти пациенты должны наблюдаться, посещать кардиолога и делать ЭКГ с периодичностью 1 раз в 6 месяцев. При ухудшении состояния и появлении жалоб обязательно нужно обратиться к врачу. Если желудочки сокращаются меньше 40 раз в минуту и комплексы QRS становятся шире, необходимо установить постоянный искусственный электрокардиостимулятор, даже при отсутствии симптомов. Это позволить предупредить наступление внезапной сердечной смерти.
2. Полная АВ блокада с нарушением кровообращения в мозге или сердце. При нарушении мозгового кровообращения наблюдаются обмороки. Основным способом лечения является постановка электрокардиостимулятора. Показанием для его установки большинство врачей считают даже единичный обморок, так как каждый приступ может быть последним и привести к смерти больного. Медикаментозная терапия проводится при неэффективности электрокардиостимулятора или во время подготовки к его использованию. Наиболее подходящими препаратами являются симпатомиметики — орципреналин (алупент), изопреналин (изопротеренол, протернол, савентрин). Они не могут устранить полную АВ блокаду, но способны повысить автоматизм замещающего желудочкового центра и поддерживать частоту сокращений желудочков в пределах 50-60 ударам в минуту. Дозировка препарата подбирается индивидуально в разные периоды лечения.
Нарушение сердечного кровообращения связано с сердечной недостаточностью. Если обмороков не наблюдается, лечение полной блокады АВ проводится препаратами наперстянки и салуретиками. Для увеличения частоты сокращений желудочков и минутного объёма показана длительная терапия изопреналином, орципреналином или эфедрином. Если медикаментозное лечение не уменьшает сердечную недостаточность, необходима постановка электрокардиостимулятора.
3. Полная АВ блокада острой, преходящей формы при свежем инфаркте миокарда, интоксикации сердечными гликозидами, миокардите, после операций на сердце. Эффективным средством лечения такой блокады являют кортикостероиды. Они ускоряют рассасывание отёка и останавливают процесс воспаления в области АВ системы. Внутривенно вводится гидрокортизон, или применяется преднизолон в форме таблеток.
Роль салуретиков в лечении полной АВ блокады ещё уточняется. Влияя на выведение соли из организма, они снижают уровень калия в сыворотке на 1 мэкв/л. Это может улучшить АВ проводимость, увеличить количество сокращений желудочков, прекратить или снизить частоту обмороков. Принимать салуретики необходимо долгое время, обязательно контролируя уровень калия в крови.
Виды нарушений сердечной проводимости
Аритмии разделяют на такие категории:
- Нарушение автоматизма (синусовая аритмия, тахикардия, брадикардия);
- Нарушение сердечного ритма (желудочка экстрасистолия, пароксизмальная тахикардия, синдром слабости синусового узла);
- Сбой в программе проводимости (увеличение или уменьшение блокады);
- Смешанные виды.
Учитывая то, где именно происходит сбой, нарушения сердечного ритма разделяют на предсердные (наджелудочковые) и желудочковые. Тахикардия – нарушение сердечного ритма, которое проявляется увеличением частоты сердечных сокращений (больше, чем 90 уд/мин). Брадикардия является противоположным состоянием, когда ЧСС снижается до 55 ударов и меньше.
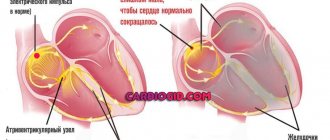
От чего зависит нормальная проводимость?
Исследования показали, что для появления проявления блокады в проводящей системе сердца достаточно поражения 1 мм предсердно-желудочкового сообщения. Нормальное распространение возбуждения зависит от:
- содержания в крови парасимпатического и симпатического медиаторов нервной системы (ацетилхолин замедляет проводимость во всех отделах, норадреналин — ускоряет);
- ишемии зоны миокарда, по которой проходят проводящие пути, она вызывает прямой блок или опосредованный через изменение кислотно-щелочного баланса в пораженном участке (создает локальную зону ацидоза) сердца;
- уровня гормонов надпочечников (глюкокортикоидов, катехоламинов);
- концентрации калия в крови (при гиперкалиемии проведение замедляется, гипокалиемия ускоряет скорость прохождения импульса по вне- и внутрижелудочковым путям.
Симптомы
Рассматривая каждое конкретно нарушение сердечного ритма, симптомы стоит изучать также с учетом определённого отклонения. Общие жалобы, которые выдвигают пациенты:
- Чувство тяжело или быстро бьющегося сердца;
- Головная боль;
- Дискомфорт за грудиной;
- Обморочное состояние;
- Синюшность носогубного треугольника;
- Бледное дермальное полотно;
- Сильная одышка;
- Необъяснимое чувство тревоги;
- Частичная или полная дезориентация в пространстве и времени.
При тахикардии челочек ощущает «тяжелое сердце», он слишком перевозбужден на фоне общей слабости, возникает сильное чувство сдавливания грудной клетки. При брадикардии пациенты склонны больше к обморочным состояниям. Сильно кружится голова, выраженная цефалгия, кожа пациента становится липкой от холодного пота.
Что может вызвать нарушение проводимости?
Причинами нарушения проводимости могут быть:
- общие заболевания, сопровождающиеся изменением метаболизма (эндокринная патология, системные коллагенозы);
- локальные повреждения проводящей системы зонами ишемии, воспаления, кардиосклероза, растяжения миокарда при гипертрофии отдельных участков.
После рубцевания зоны некроза постепенно заменяются миофибриллы и проводящие клетки на участки кардиосклероза
Воспалительная реакция (миокардит) чаще всего встречается при:
- острых инфекционных заболеваниях вирусной и бактериальной природы (грипп, ОРВИ, дифтерия у детей, ревматические атаки после перенесенных ангин);
- аутоаллергических процессах на фоне васкулитов с вовлечением коронарных сосудов;
- продуктивном гранулематозном воспалении.
Зона ишемии, вызванная недостаточным кровоснабжением проводящих волокон, зависит от тромбообразования как в правой, так и ветвях левой венечной артерий. Иногда по виду внутрижелудочковой блокады судят о возможной локализации инфаркта.
Патология наблюдается при остром инфаркте, хронической коронарной недостаточности.
Пороки сердца вызывают деформацию камер сердца, перерастяжение и гипертрофию. Поэтому нередким является нарушение проводимости у детей с врожденными изменениями строения камер и клапанного аппарата.
Развитие гипертрофии левого желудочка при гипертензии, кардиомиопатии также приводит к прерыванию желудочковых путей распространения импульса. В данных случаях степень блокады указывает на тяжесть поражения.
Диагностические мероприятия
Аритмия может исчезнуть самостоятельно. Незначительные нарушения сердечного ритма и проводимости не требуют неотложной помощи. Если же сбои происходят слишком часто и продолжительное время беспокоят пациента, стоит незамедлительно обращаться за помощью.
Диагностика нарушений сердечного ритма и проводимости основывается на применении следующих диагностических методик:
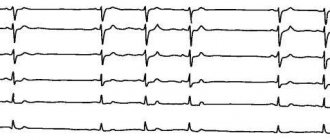
- Электрокардиография – основной способ досконально изучить особенности сердечного ритма;
- ЭКГ-мониторинг – запись работы сердца на протяжении 24 часов на магнитный носитель;
- Эхокадиография — используется, как дополнительный диагностический метод.
Диагностика
- анализ анамнеза жизни (перенесенные заболевания и операции, вредные привычки, образ жизни, уровень труда и быта) и наследственности (наличие заболеваний сердца у близких родственников);
- Показателей общего и биохимического анализа крови и мочи, анализа на гормональный статус (уровень гормонов) – может выявить экстракардиальные (не связанные с заболеваниями сердца) причины блокады;
- Данные электрокардиографии (ЭКГ) – позволяет выявить изменения, характерные для каждого вида блокады;
- Показателей суточного мониторирования ЭКГ (холтеровского мониторирования) – диагностической процедуры, которая заключается в ношении пациентом портативного аппарата ЭКГ в течение суток. При этом ведется дневник, в котором записываются все действия больного (подъем, приемы пищи, физическая нагрузка, эмоциональное беспокойство, ухудшения самочувствия, отход ко сну, пробуждение ночью). Данные ЭКГ и дневника сверяются, таким образом, выявляются непостоянные нарушения сердечной проводимости (связанные с физической нагрузкой, приемом пищи, стрессом, или ночные блокады);
- Данных эхокардиографии — ЭхоКГ (ультразвукового исследования сердца) – позволяет выявить кардиальные причины блокад (заболевания сердца, приводящие к нарушению сердечной проводимости);
- Результатов нагрузочных тестов – запись ЭКГ во время и после физической нагрузки (приседаний, ходьбы на беговой дорожке или занятиях на велотренажере) – позволяют выявить блокаду, возникающую при физической нагрузке, определить реакцию сердца на нагрузку, исключить ишемию миокарда (недостаточное кровоснабжение и кислородное голодание сердечной мышцы);
Нарушение сердечного ритма: лечение аритмии
Лечение большинства видов аритмий направлено на устранение основного заболевания, которое провоцировало возникновение систематических сбоев. Некоторые нарушения с проводимостью и ритмом можно устранить, придерживаясь здорового образа жизни: правильно питаться, отказаться от любых крепких алкогольных напитков и никотина, заниматься спортом, избегать стресса и психоэмоционального напряжения.
При необходимости лечащий врач назначит медикаментозное лечение. Для пациентов с тахикардией актуальные фармакологические продукты из группы бета-блокаторов, блокаторов кальциевых канальцев, сердечных гликозидов. Для общей стабилизации эмоционального состояния пациента назначают седативные средства.
В ряде случаев пациентам показано оперативное вмешательство. Кардиостимулятор является водителем ритма и помогает корректировать работу органа при таких тяжких состояниях, как АВ-блокады, выраженная брадикардия, неподдающаяся медикаментозному воздействию, синдром слабости синусового узла. Схема лечения всегда подбирается строго индивидуально, учетом особенностей и потребностей каждого пациента.
Лечение нарушений ритма сердца
Наши специалисты, поставив диагноз, стараются назначить максимально эффективное и в то же время щадящее лечение. Часто для того, чтобы нарушение проводимости сердца исчезло, необходимо большее внимание уделить коррекции питания и образа жизни, а медикаменты становятся лишь вспомогательным средством.
К тому же, если обнаружена аритмия, диагностика должна включать все возможные направления – иногда для устранения проблем необходимо откорректировать работу щитовидной железы. В том случае, когда же проблема в самом сердце, мы готовы предоставить любую помощь, в том числе и оперативную.
Также наши специалисты наблюдают пациентов после проведенного лечения – если им необходима профилактическая, консультативная помощь или проверка кардиостимулятора.
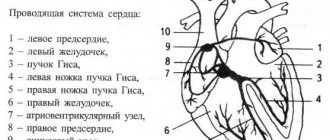
Особенности внутрижелудочковых нарушений проводимости
Внутрижелудочковые изменения проводимости подразделяются на:
- монофасцикулярные (единичной ножки пучка Гиса) — в зависимости от конкретной локализации правой ножки, левой передней или задней веток;
- бифасцикулярные (двух ветвей) — общего левого ствола, сочетания правой ножки с одной из левых веток;
- трифасцикулярную — блокируются 2 левых ветви и правая;
- аборизационную — касается обширных конечных вервей волокон Пуркинье, расценивается как неблагоприятная в прогнозе поражения миокарда;
- очаговую или локальную — характеризуется ограниченным проявлением в единичных ЭКГ-отведениях, не распространяется на все, форма желудочкового комплекса не похожа на другие виды блокад.
По частоте на первое место выходит поражение левой ножки и ее ветвей. Это соотносится с наиболее распространенной ишемией левой коронарной артерии. Выявляется у пожилых пациентов с выраженным атеросклерозом.