Заболевания кардиологического профиля не всегда обнаруживаются рутинными методами. Особенно функциональные, на ранних стадиях своего развития. Требуется продолжительное динамическое наблюдение, которого пациенты, условно здоровые не получают.
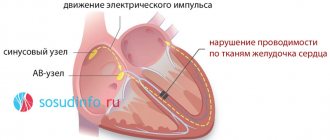
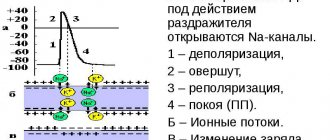
Замедление внутрипредсердной проводимости — это клинический вариант нарушения, при котором ослабевает интенсивность движения электрического импульса от естественного водителя ритма к предсердиям.
При прогрессировании в патологический процесс включается весь орган, в том числе и желудочки.
Основная и непосредственная причина — отмирание структур синусового (СА) узла, который как раз и образует тот самый сигнал, необходимый для сокращения миокарда.
Лечение имеет различные перспективы. Вторичные формы (вызванные внесердечными заболеваниями), при условии устранения основного фактора становления купируются полностью.
Кардиогенные не подлежат искоренению, но есть хорошие возможности замедлить и даже остановить прогрессирование, снять симптомы и сравнять шансы пациента на жизнь с другими людьми, не имеющими кардиальных патологий.
Механизм развития
Замедление проводимости импульса по предсердиям — следствие отмирания клеток синоатриального или синусового узла.
В результате недостаточно интенсивной продукции биоэлектрического импульса наблюдается слабая деятельность самого миокарда. Сначала только предсердий, затем страдают желудочки и весь мышечный орган в целом.
Подробнее о нарушениях внутрижелудочковой проводимости читайте здесь.
До определенного момента нарушений не видно вообще, информацию об отклонении дает только электрокардиография, если хорошо присмотреться.
По мере прогрессирования, развивается брадикардия (замедление пульса). Естественный водитель ритма производит недостаточный сильный сигнал, а после достижения критической о клеток, развиваются угрожающие последствия. Вероятность остановки сердца растет до 70%, спасти пациента может только трансплантация.
Сократительная способность миокарда падает, объем перекачиваемой крови снижается, потому от ишемии страдают все органы и системы. Формируется недостаточность печени, почек, гипоксия головного мозга, неврологический дефицит.
Смерть — вопрос времени. К счастью, подобный роковой сценарий — дело не одного года. Есть шансы на качественную диагностику и назначение адекватной терапии.
Занятия спортом при аритмии
Активные виды спорта противопоказаны людям, страдающим замедлением внутрипредсердной проходимости. В случае, когда она осложняется ишемической аритмией, любая физическая и эмоциональная нагрузка становятся строго противопоказанными, так как могут спровоцировать предынфарктное состояние.
Синдром внезапной смерти вследствие аритмии возникает даже у очень молодых спортсменов. В большинстве случаев данный синдром развивается на фоне не выявленного ранее поражения проводящей системы сердца.
В настоящее время особое внимание ученые уделяют изучению аритмии у детей. Это объясняется спецификой развития аритмии в молодом возрасте, которая при наличии усиленной физической нагрузки может спровоцировать патофизиологические изменения сердечно-сосудистой системы, а в тяжелых случаях — привести к летальному исходу.
Оптимальным решением при замедлении внутрипредсердной проводимости, обнаруженном на ЭКГ, является регулярное выполнение комплекса ЛФК, разработанного врачом-специалистом. Грамотно подобранные упражнения лечебной физкультуры повышают эффективность лечения, уменьшают реабилитационный период и предупреждают последующее развитие патологии.
Однако самостоятельные занятия, выполняемые без предварительной консультации с врачом или инструктором, могут иметь обратный эффект и привести к ухудшению состояния пациента.
Классификация и степени
Типизации, которые используются в клинической практике.
По количеству и характеру симптомов:
- Без проявлений. Наиболее частый вариант. Картины нет вообще, пациент чувствует себя нормально. Изменения на электрокардиограмме отсутствуют или незначительны. Диагностировать патологию на данном этапе — большая удача.
- Со слабой симптоматикой. Отклонения возникают при отмирании 10-30% клеток синусового узла.
- С выраженными клиническими признаками. Без проблем обнаруживается объективными методами. Лечение назначается в срочном порядке, есть риск смерти пациента.
В зависимости от течения:
- Пароксизмальный тип. Симптомы или, в их отсутствии, признаки на ЭКГ обнаруживаются непостоянно. Развиваются эпизодами. Каждый длится от нескольких минут до часов. Такие моменты могут возникать неоднократно.
- Персистирующая форма. Примерно то же самое, только продолжительность выше. Несколько суток подряд.
- Хроническая разновидность. Симптоматика и объективная картина не исчезают вообще, регистрируются постоянно.
- Острая. Признаки выражены максимально, при существенной дисфункции сердца велика опасность остановки сердца и внезапной смерти пациента.
В зависимости от основного признака:
- Блокада синоатриального узла (СА блокада).
- Замедление работы синусового скопления.
- Классическая синусовая брадикардия.
Все три формы проявляются примерно одинаково. Различны находки на ЭКГ. Критический вариант — остановка естественного водителя ритма. Это прямой путь к смерти, асистолии.
Исходя из этиологии:
- Первичная разновидность. Развивается как итог собственно сердечных заболеваний.
- Вторичная. Или внешняя. Результат влияние прочих патологических состояний.
Степени нарушения внутрипредсердной проводимости всего три:
- Первая. Пациент не предъявляет жалоб на самочувствие. Объективно обнаруживаются отклонения в электрокардиограмме, незначительные. Выявление — чистая случайность.
- Вторая. Симптомы выражены, картина ЭКГ хорошо заметна. Специфические признаки дают возможность обнаружить блокаду или нарушение работы синусового узла. Это наиболее частый момент диагностики.
- Третья. Все проявления выражены в максимальной степени. «Своих» больных кардиолог замечает невооруженным глазом. Кардиограмма верифицирует нарушение проводимости. Лечение срочное, в противном случае наступит остановка сердца в результате недостаточной стимуляции и смерть человека.
Выявление нарушений проводимости при помощи холтеровского мониторирования.
Аксельрод А.С., заведующая отделением функциональной диагностики
Клиники кардиологии ММА им. И.М. Сеченова
Нарушения проводимости встречаются в практике кардиолога реже, чем нарушения сердечного ритма. Тем не менее, значительная доля синкопальных состояний неясного генеза представлена именно нарушениями проводимости. Если они носят преходящий характер (что бывает довольно часто), выявить их при регистрации стандартной ЭКГ чрезвычайно трудно. В такой ситуации абсолютно показано последовательное использование 24-часового регистратора в течение 3 суток или однократное использование 72-часового регистратора.
Как известно, пациенты с различными нарушениями проводимости могут не предъявлять никаких жалоб в течение длительного времени. В таких ситуациях появление синкопальных состояний зачастую является первым показанием для проведения холтеровского мониторирования ЭКГ.
Во время суточной регистрации ЭКГ можно выявлять те нарушения проводимости, которые возникают только ночью. Разумеется, суточное мониторирование ЭКГ выявляет также связь нарушений проводимости с приемом лекарств, физической нагрузкой и т.д. Преходящие синоатриальные и атриовентрикулярные блокады, преходящие частотозависимые блокады внутрижелудочковой проводимости, изменение степени диагностированной ранее блокады, – вот неполный перечень наиболее частых нарушений проводимости, выявить которые можно лишь при длительном мониторировании ЭКГ.
При покупке программного обеспечения стоит обратить внимание на обязательное наличие в нем трех возможностей:
1. изменение скорости лентопротяжки: такая возможность позволяет более четко выставить границы интервала PQ и расстояния РР;
2. изменение общего вольтажа: эта возможность позволяет увеличить амплитуду зубца Р и, таким образом, более четко его визуализировать в сомнительных случаях;
3. наличие линейки с цветными растягивающимися браншами: при выставлении этих браншей на нужный Вам интервал, на фрагменте автоматически появляется его продолжительность в мсек.
Синоатриальные блокады
связаны с замедлением (1 степень) или нарушением (2 и 3 степени) генерации или проведения импульсов синусового узла к миокарду предсердий и, соответственно, атриовентрикулярному узлу. Синоатриальная блокада может быть преходящей или постоянной, возникать при любой частоте сердечных сокращений и сочетаться с другими нарушениями проводимости и сердечного ритма.
Синоатриальную блокаду 1 степени
можно заподозрить по фрагментам внезапного замедления ритма с последующим его учащением (трудно дифференцировать с синусовой аритмией) во время холтеровского мониторирования.
При 2 степени СА блокады
часть импульсов, возникающих в синусовом узле, не доходит до предсердий. При этом на ЭКГ регистрируется пауза (более 2 секунд) без предсердной активности: в отличие от АВ блокады, во время паузы при СА блокаде отсутствуют зубцы Р.
При блокаде 2 степени I типа (частичная синоаурикулярная блокада с периодами Самойлова-Венкебаха)
возникает прогрессирующее укорочение интервалов РР перед длительной паузой – периодика Самойлова-Венкебаха. При этом степень нарушения проведения может характеризоваться отношением числа синусовых импульсов, например, 3:2 и т.д. (в числителе выставляется число синусовых
импульсов, включая ожидаемый и не состоявшийся импульс, в знаменателе — число реально проведенных импульсов). Выявленная пауза при этом не кратна расстоянию РР основного ритма.
При синоатриальной блокаде 2 степени II типа (типа Мобитца)
такой периодики не выявляется. Этот вариант блокады диагностируется чаще. Выявленная пауза кратна или равна одному расстоянию РР основного ритма. Часто при таком варианте блокады с проведением 2:1 или при большей степени блокады возникает необходимость дифференцировать фрагменты мониторирования с синусовой брадикардией. Нередко во время одной и той же холтеровской регистрации удается зарегистрировать оба типа СА блокады.
Обратите внимание на возможность Вашего программного обеспечения выводить в каждом из распечатанных фрагментов и продолжительность паузы, и значение ЧСС на фоне этой паузы. Такая разметка делает фрагмент очень наглядным и лишний раз подчеркивает его диагностическую значимость (рис.1).
Рис. 1. Пациентка С., 64 лет, варианты синоатриальной блокады II степени: А —
СА блокада 2 степени I типа с периодикой Самойлова-Венкебаха; Б – СА блокада2 степени II типа с проведением 3:2.
А
Б
О III степени синоатриальной блокады (полная синоатриальная блокада или отказ синусового узла, «sinus arrest»)
говорят при отсутствии предсердных зубцов и наличии замещающих сокращений из дистальных центров автоматизма – АВ соединения или проводящей системы желудочков (рис.2).
Нередко во время холтеровского мониторирования можно увидеть фрагменты нарушений проводимости, которые возникают на фоне дыхательной аритмии. В такой ситуации квалифицировать выявленные паузы бывает достаточно сложно. Так, например, у пациента Ж., 45 лет, в ночное время (с 2:00 до 5:00) были зарегистрировали эпизоды нарушения СА проводимости без кратности и четкой периодики Самойлова-Венкебаха, 9 пауз более 4 сек, в том числе 2 эпизода остановки синусового узла.
Рис.2. Пациент Ж., 45 лет: А — эпизоды замедления СА проводимости без четкой кратности и периодики Самойлова-Венкебаха, Б – остановка синусового узла с образованием паузы 4.048 сек.
А
Б
Для начинающих докторов хочется отметить три важных момента:
1. нередко степень и тип блокады могут изменяться в зависимости от времени суток;
2. отсутствие кратности интервала РР и продолжительности пауз может быть обусловлено сопутствующей синусовой аритмией, часто – дыхательной;
3. при квалификации паузы как СА блокады Вы должны быть абсолютно уверены, что данный фрагмент не является артефициальным: пауза дублируется в обоих отведениях. В сомнительных случаях мониторирование придется повторить.
Атриовентрикулярные блокады.
К атриовентрикулярным (АВ) блокадам приводит поражение проводящей системы на 2-м и 3-м уровне – проведение синусового импульса к атриовентрикулярному узлу, а также патология самого атриовентрикулярного узла. При этом возможна как задержка проведения импульса из предсердий через АВ узел, так и полное прекращение его проведения.
Удлинение интервала PQ более 200 мсек у взрослых и более 170 мсек у детей свидетельствует о 1 степени АВ блокады (замедлении АВ проводимости)
. Случайное выявление этого варианта блокады в ночное время у пациентов, принимающих бета-адреноблокаторы и не предъявляющих никаких жалоб, является одним из наиболее частых благоприятных нарушений проводимости в практической кардиологии и может быть квалифицировано в заключении как «замедление АВ проводимости», если PQ не превышает 300 мсек (рис.3).
Рис. 3. Пациент Р., 57 лет: замедление AВ проводимости выявлялось во время ночного сна (интервал PQ достигал 240 мсек). А – PQ 146 мсек (15:10), Б – PQ 240 мсек (4:33).
А
Б
Гораздо большую опасность несет в себе значимое (более 300 мсек) замедление АВ проводимости, которое уже в обязательном порядке должно быть квалифицировано в заключении как «АВ блокада 1 степени» (рис.4). При регистрации на ЭКГ покоя интервала PQ более 300 мсек пациенту показано суточное мониторирование ЭКГ для решения вопроса о необходимости коррекции терапии. Такое выраженное нарушение проводимости нередко прогрессирует в течение суток.
Рис.4. Пациент Г, 64 лет: АВ блокада 1 степени
«Выпадение» желудочкового комплекса (пауза, кратная длительности интервала RR) с регистрацией неизмененного зубца P (в отличие от синоатриальной блокады) является признаком AВ блокады 2 степени
. При нарастающем удлинении интервала PQ перед паузой говорят о
I типе частичной AВ блокады 2 степени с периодами Самойлова Венкебаха (I тип Мобитца)
. При отсутствии подобной периодики – диагностируется
II тип AВ блокады 2 степени (II тип Мобитца)
. Степень проведения удобно указывать при помощи соотношения 5:2, 3:2 и т.д. (первая цифра указывает количество зубцов Р, вторая — количество желудочковых комплексов QRS). Крайне полезным может оказаться использование графиков (или таблиц) распределения пауз по часам. При этом наличие в Вашей программе графиков распределения гораздо удобнее: они нагляднее и позволяют быстро и правильно оценить преобладание пауз по часам (рис.5).
Рис.5
.
Пациент Б, 76 лет: АВ блокада 2 степени II типа. А – стереотипный фрагмент блокады с образованием паузы 2.288 сек; Б – график распределения пауз по часам (выражено преобладание в ночное время)
А
Б
Полная атриовентрикулярная блокада (АВ блокада 3 степени, полная поперечная блокада)
выявляется как потеря связи между предсердными (зубец Р) и желудочковыми сокращениями (комплекс QRS), при этом предсердный ритм оказывается чаще желудочкового (рис.6). На таких фрагментах можно увидеть наслоение зубцов Р на желудочковые комплексы QRS, поэтому возможность увеличения общего вольтажа (соответственно, и амплитуды зубца Р) оказывается просто необходимой.
Рис.6. АВ блокада 3 степени у пациентки Ж., 69 лет.
Нередко на фоне АВ блокады 3 степени регистрируются замещающие сокращения или ритмы (рис.7).
Рис.7. Пациент Г, 64 лет: замещающий идиовентрикулярный ритм на фоне АВ
блокады 3 степени.
Весьма часто у пациентов AВ блокада возникает эпизодически или ее степень изменяется в зависимости от времени суток. Возможно также появление редких эпизодов АВ блокады 2 степени в ночное время (как правило, в ранние утренние часы) при нормальном интервале PQ в течение остального времени мониторирования. Кроме того, при динамическом наблюдении пациента с АВ блокадой нередко можно увидеть прогрессирующее ухудшение АВ проводимости в течение нескольких лет (рис. 8).
Рис.8. Прогрессирующее ухудшение АВ проводимости у пациента Л., 45 лет: А –
замедление АВ проводимости впервые выявлено в возрасте 45 лет; Б – АВ блокада2 степени II типа в 46 лет; В и Г – 2 последовательных эпизода АВ блокады 3степени 3:2 и 5:2 с образованием пауз 2.31 и 5.34 сек соответственно.
А
Б
В
Г
Каждый начинающий врач сталкивается с трудностями дифференциального диагноза между AВ блокадой 2 степени II типа и АВ блокадой 3 степени. Только при детальном сопоставлении фрагментов и использования возможности «обзор ЭКГ» можно сделать вывод о наличии полной поперечной блокады на спорном фрагменте.
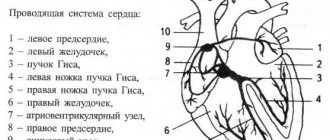
Блокады ветвей пучка Гиса
Стандартная 12-канальная ЭКГ покоя позволяет четко диагностировать варианты нарушения проведения по системе Гиса. Во время суточного мониторирования ЭКГ имеется возможность выявить преходящие блокады ветвей пучка Гиса, которые регистрируются в ночное время или, наоборот, во время интенсивной физической активности. Зачастую они являются случайной диагностической находкой. Тем не менее, такие нарушения внутрижелудочковой проводимости (например, преходящая полная блокада левой ножки пучка Гиса) могут имитировать пароксизмальные желудочковые нарушения ритма и приводить к гипердиагностике жизненно опасных аритмий (рис.9).
Рис.9. Пациентка К., 72 лет: преходящая полная блокада левой ножки пучка Гиса.
А – начало блокады, Б – конец блокады.
А
Б
Как правило, дифференцировать аберрацию проведения по системе Гиса от пароксизмальных желудочковых нарушений ритма несложно: для блокады характерен регулярный правильный ритм, ровные правильные циклы, отсутствие компенсаторной паузы (или удлинения RR-интервала) в конце фрагмента ритма из расширенных комплексов и плавное восстановление нормального синусового ритма. Ни одного из перечисленных признаков нельзя увидеть на рис.10, что позволяет квалифицировать этот фрагмент как желудочковую тахикардию.
Рис. 10. Пациент К., 79 лет: пароксизм неустойчивой желудочковой тахикардии
В заключении хочется отметить: для четкой диагностики нарушений проводимости нередко однократной холтеровской регистрации бывает недостаточно. При наличии сомнительных изменений, подозрительных на нарушения проводимости (особенно в ночные часы), исследование необходимо повторить с общей продолжительностью мониторирования до 72 часов.
Москва, 16.04.2009
Причины кардиальные
Все факторы нужно рассматривать в системе. В ходе обследования они исключаются по одному.
Резкий рост артериального давления
Если на фоне хронической гипертензии и постепенного увеличения АД организм хоть как-то успевает подстроиться под новые, пусть и тяжелые условия, стремительное повышение показателя тонометра приводит к перегрузке правого предсердия.
Итог — повреждение клеток синусового узла. Если подобные эпизоды повторяются, а именно это и бывает на фоне нескорректированной гипертонической болезни, клеток погибает все больше.
Прогрессирование зависит от течения ГБ. Кризы сказываются еще тяжелее.
Воспаление сердечной мышцы или миокардит
Оказывает губительное воздействие в основном на предсердия. Без лечения приводит к деструкции тканей, из грубому рубцеванию.
Синусовый узел находится в правой камере, возможно и его частичное разрушение. Замедление проводимости — осложнение болезни.
По характеру воспаление может быть инфекционным или аутоиммунным. Обе формы протекают остро, с выраженной клинической картиной со стороны сердца, сосудов, дыхательной и нервной систем.
Лечение строго в стационаре. Эндокардит похожий патологический процесс, затрагивающий внутренюю сердечную оболочку. Реже приводит к замедлению, но и такое возможно.
Коронарная недостаточность
Сужение или закупорка особых артерий, питающих само сердце. Некроз тканей — вариант состояния. Возможен и другой. Так называемая стенокардия.
Она не столь катастрофически протекает, отмирание есть, но процесс не достигает той критической точки, когда деструкция приводит к поражению обширных областей.
Может длиться годами. Течет приступообразно. Волнами. Каждый эпизод разрушает часть миокарда. Итогом вступает недостаточность, дисфункция. Синусовый узел страдает не в последнюю очередь.
Помимо отмирания кардиомиоцитов, возникает рубцевания путей проведения импульса. Так называемого пучка Гиса и его ответвлений (ножек), что приводит к блокаде.
Атеросклероз коронарных артерий или аорты
Суть процесса в образовании холестериновых бляшек, закрывающих просвет сосудов. Кровоток ослабевает, растет давление в предсердиях и желудочках.
Чем заканчивается рост показателя — повышением нагрузки и разрушением тканей на клеточном уровне.
Существует и другой вариант патологии — сужение просвета артерий. Это итог курения, перенесенного васкулита, когда стенки сосудов рубцуются и закрываются, злоупотребления спиртным, прочих аутоиммунных патологий.
Лечение срочное, консервативное на первых этапах. При неэффективности показано оперативное вмешательство.
Инфаркт
Острое нарушение кровообращения в сердечной мышце. Приводит к стремительной деструкции кардиомиоцитов. Процесс лавинообразный, чем дольше наблюдается ишемия, тем существеннее площадь разрушения.
Обширные инфаркты — практически гарантированно заканчиваются смертью. Даже при колоссальном везении бесследным процесс не пройдет. Регенерация сердца невозможна. Пораженные ткани замещаются рубцовыми, не способными сокращаться или создавать импульс. Итог — ишемическая болезнь.
Терапевтические меры
Замедление внутрипредсердной проводимости на ЭКГ, протекающее в острой форме, требует проведения специфической терапии.
| Группы препаратов | Названия препаратов | Оказываемое действие |
| Холинолитики | атропин, скополамин, платифиллин | Снижение тонуса гладкой мускулатуры, улучшение проводимости электрических импульсов в сердце. |
| Вазопрессоры | норадреналин | Повышение артериального давления |
| Глюкокортикоиды | гидрокартизон | Купирование и снятие воспаления |
| Диуретики | лазикс, фуросемид | Выведение избыточного количества калия и жидкости из организма. |
| Сердечные гликозиды | кордигит, лантозид, адонис-бром | Устранение аритмии, стимуляция работы сердечной мышцы. |
В отдельных случаях врач принимает решение о целесообразности использования успокоительных средств.
Беременным женщинам назначают препараты магния, которые не оказывают негативного воздействия на развитие плода. Остальные лекарства, направленные на улучшение внутрипредсердной проводимости, используются только по клиническим показаниям, когда существует угроза жизни матери.
Внесердечные причины
Прочие факторы также играют роль, хотя и не связаны с сердцем напрямую. Они корректируются проще, присутствует возможность полного искоренения нарушения проводимости:
- Проведенная кардиоверсия. Назначается пациентам с пароксизмальными тахикардиями, и прочими аритмиями. Процедура заключается в наложении электродов и пропускании заряда через сердце.
Побочным эффектом выступает замедление проводимости уже по причине дисфункции синусового узла. Коррекция медикаментозными способами.
Это обратимое состояние. Острый период требует реанимации, но возникает такое явление относительно редко.
- Сдавливание шеи на уровне каротидного синуса. В результате ношения одежды с тугим воротником, галстука, украшений. Процесс также обратим, но возможны угрожающие острые варианты состояния. Ночная остановка дыхания или апноэ. Развивается у пациентов с ЛОР проблемами, тучных людей, при сильном храпе. Сердечные патологии у такой категории лиц — доказанный факт. Нужно как можно скорее скорректировать состояние.
- Инсульт, поражающий субарахноидальное пространство. Нарушение кардиальной деятельности — чисто рефлекторный акт, связанный с дисфункцией парасимпатической области вегетативной нервной системы. Требует срочной медицинской помощи. Обязательное условие развития отклонений — кровотечение. Тот же эффект наблюдается при черепно-мозговых травмах с образованием гематомы.
- Длительное или неправильное применение некоторых лекарственных средств. Особенно опасны сердечные гликозиды, антагонисты кальция, бета-блокаторы, нейролептики, анксиолитики (транквилизаторы), нормотимики, психотропные препараты вообще, опиоидные, наркотические анальгетики, кортикостероиды в неадекватно большой дозировке и прочие. Требуется коррекция схемы терапии или замена препаратов.
- Чрезмерное количество калия в организме. Сказывается избыточное потребление. С пищей набрать такую концентрацию сложно, скорее всего, пациент принимает препараты вроде Аспаркама.
- Избыток кальция в кровеносном русле. Результат вымывания минеральной соли из костей. Наблюдается при раковых заболеваниях, длительной иммобилизации. Остеопорозе. Пищевой фактор роли не играет.
- Интоксикация солями тяжелых металлов, продуктами распада опухоли (при раке, особенно запущенном).
- Рост внутричерепоного давления (гипертензия, обусловленная нарушением оттока ликвора).
Факторы учитываются в системе. Диагностика ставит точку в вопросе. Крайне редко причина не обнаруживается. Тогда говорят об идиопатической форме. В будущем возможен пересмотр.
Как проходит беременность с таким диагнозом?
Любые сбои в работе женского организма в период вынашивания ребенка непредсказуемы, особенно когда речь идет о патологиях сердца. Нарушения ритма представляют собой серьезную медицинскую проблему, на фоне которой под угрозой находится жизнедеятельность плода. Механизмы развития подобных отклонений обычно связаны с гормональной перестройкой и функциональными изменениями, происходящими с беременной женщиной.
При каком-либо отклонении со стороны работы сердечно-сосудистой системы, пациентку направляют на диагностику. Методы исследования практически не отличаются от общепринятых. При необходимости назначается медикаментозная терапия, включающая прием антиаритмических препаратов.
Симптомы
Клиническая картина вариативна. В некоторых случаях отсутствует вовсе. Пациент не испытывает каких-либо трудностей в повседневной жизни, при осуществлении трудовых обязанностей.
Внимание:
Недостаточная проводимость — случайная находка. Есть и острые формы, которые текут агрессивно, часто заканчиваются летально.
Примерный перечень симптомов выглядит таким образом:
- Скачки артериального давления. То низкое, то высокое. Изменение цифр не обусловлено каким-либо внешним фактором, вроде физической активности или приема пище. Это спонтанный процесс. По мере прогрессирование развиваются частые кризы с высокими показателями тонометра. Эффект от лекарств минимален.
- Периферические отеки. Страдают нижние конечности, реже пальцы рук. Лицо.
- Одышка. После выраженной физической активности. При переходе процесса в критическую фазу (3 стадия и далее) наблюдается в состоянии покоя.
- Дискомфорт и боль в грудной клетке средней степени интенсивности. Выраженные приступы нехарактерны, хотя и такое возможно при параллельном течении стенокардии. Нитроглицерин эффекта не дает.
- Потемнение в глазах, шум в ушах, головная боль, туман в поле зрения, мерцание, вертиго, невозможность ориентироваться в пространстве, обмороки. Результат недостаточного кровообращения в церебральных структурах.
- Слабость, сонливость, снижение работоспособности. Уже со второй стадии. В некоторых случаях и на первой симптомы обнаруживаются.
- Брадикардия. Урежение частоты сердечных сокращений. До 50-60 ударов в минуту и ниже.
В острые периоды или моменты ухудшения также отмечается апатия, либо психомоторное возбуждение, страх, удушье, бледность кожного покрова, слизистых оболочек, цианоз носогубного треугольника.
В рамках развития сердечной недостаточности возможен асцит — увеличение живота за счет скопления жидкости.
Как влияет патология на работу организма?
При частичном расстройстве синоартериальной проводимости симптомы не проявляются, а вот при полном взрослый человек может испытывать боль в области грудной клетки и головокружение, вызванное плохим кровотоком в головном мозге на фоне редких сокращений сердца.
Что касается межпредсердной блокады, то она не представляет опасности для жизни. Но при ее наличии увеличивается риск развития мерцательной аритмии, что является серьезной угрозой для здоровья человека. Сопровождается данное нарушение одышкой в состоянии покоя и при ходьбе, отечностью ног, синюшным окрашиваем кожных покровов, дискомфортным ощущением со стороны грудной клетки.
Атриовентрикулярная блокада не всегда выражается симптомами, но ее сочетание с брадикардией может грозить возникновением приступа МАС (Морганьи-Адамса-Стокса). Пациент в этот момент может резко почувствовать слабость в теле. Не исключено появление головокружения вплоть до потери сознания. Также могут отмечаться судороги, связанные с ухудшением кровоснабжения в кровеносных сосудах мозга. Подобное состояние требует неотложной медицинской помощи. Бездействие может стать причиной остановки сердца.
Внутрижелудочковый вид патологии возникает по причине расстройства желудочковой проводимость через ножки пучка Гиса. Частичная блокада не всегда проявляется, а полная сопровождается редким пульсом, потерей сознания, болевыми ощущениями в груди.
Диагностика
Проходит в амбулаторных условиях. Нарушение внутрипредсердечной проводимости означает, что присутствует поражение синусового узла. Требуется тщательное обследование для обнаружения причин такого явления.
Примерный перечень:
- Устный опрос пациента кардиологом. Когда появились жалобы ,есть ли они вообще, насколько мешают повседневной активности и прочие моменты подлежат уточнению.
- Сбор анамнеза. Семейная история, образ жизни, патологии, перенесенные или текущие.
- Измерение артериального давления и частоты сердечных сокращений. Классическая картина — АД нестабильно, даже при повторении процедуры спустя 10-15 минут, превалирует повышение показателя. ЧСС стабильно ниже нормы.
- Суточное мониторирование. Дает много информации о динамике тех же уровней в течение 24 часов. Результат выступает косвенным подтверждением наличия нарушения проводимости в предсердиях.
- Эхокардиография. Визуальная методика оценки. Отклонения анатомического развития обнаруживаются только при грубых дефектах, после инфаркта, воспаления и прочих моментов. При запущенных формах увеличивается левый желудочек, нарушается кровяной выброс.
- Рентгенография грудной клетке. Обнаруживается усиление легочного рисунка и рост размеров сердца.
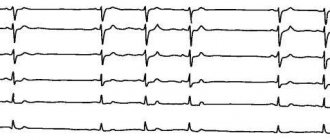
- ЭКГ. Профильное исследование. Дает основную информацию. Типичные черты: урежение пульса, деформация или полное исчезновение предсердных зубцов (P), при физической нагрузке не увеличивается ЧСС, обнаружение замещающих скользящих комплексов. Замедление АВ-проводимости на ЭГК фиксируется даже на ранних стадиях.
Также проводится ЭФИ (при тяжелых сопутствующих заболеваниях методика не применяется), по мере необходимости назначают консультацию невролога.
ЭКГ и другие методы диагностики
Замедление внутрипредсердной проводимости выявляется на ЭКГ, ЭФИ или Холтер-мониторинге. Стандартная электрокардиография является обязательным и наиболее доступным методом обследования, используемым во всех лечебных учреждениях. В его основу положена регистрация биоэлектрических сигналов, возникающих во время сердечных сокращений, с помощью графических изображений.
Холтеровский мониторинг представляет собой ЭКГ, продолжительность которой составляет от 24 часов до недели. Данный метод дает возможность зафиксировать и отследить биоэлектрическую активность сердца в повседневных ситуациях.
Для его проведения на тело пациента крепятся датчики электрических импульсов. Считываемая ими информация выводится на экран монитора и в дальнейшем интерпретируется кардиологом.
В период обследования пациент ведет обычный образ жизни, включающий работу, прием пищи, физическую активность, проезд в транспорте, сон и другие обычные дела.
Сведения о своем физическом и эмоциональном состоянии человек обязательно должен записывать в дневник. В нем также указываются данные о приеме пищи и лекарственных препаратов, продолжительности и качестве сна, изменениях самочувствия.
ЭФИ (электрофизиологическое исследование сердца) относится к дорогостоящим методам, проводимым в условиях стационара.
Существуют 2 разновидности данного обследования, применяемые при изучении различных патологий.
В первом случае в вены верхних и нижних конечностей пациента устанавливают специальные катетеры. Через них вводят электроды, через которые осуществляют электростимуляцию проводящей системы сердца. Таким способом удается вызвать, устранить и исследовать параметры возникающих нарушений проводимости.
Более простой разновидностью ЭФИ является чреспищеводное введение зонда-электрода, через которое проводится стимуляция левого предсердия. Этот метод позволяет изучить самые часто встречающиеся виды замедлений проводимости сердечных импульсов, а также точно установить синдром слабости синусового узла, распространенный у людей преклонного возраста.
Лечение
{banner_banstat9}
Терапия зависит от формы и течения. Ранние этапы, не дающие выраженной клиники и никак не мешающие пациенту, срочной курации не требуют. Необходимо дообследование, уточнение этиологии процесса.
При вторичном происхождении устраняют основное заболевание. В качестве поддерживающей меры назначаются кардиопротекторы, вроде Милдроната, витаминно-минеральные комплексы.
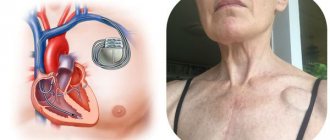
Каждые 3 месяца за больным наблюдают. Ухудшение состояния — основание для оперативного вмешательства. Путь — имплантация кардиостимулятора, который искусственно создает необходимый по силе электрический импульс.
В качестве меры по подготовке к хирургическому лечению показано применение антиаритмических (Амиодарон), противогипертензивных (Периндоприл в разных торговых вариациях, Моксонидин, Дилтиазем или Верапамил, прочие, на усмотрение лечащего специалиста), диуретиков, кардиопротекторов. Сердечные гликозиды по мере необходимости.
Также показаны отказ от курения, приема спиртного, избыточной физической активности, потребления жирной пищи (лечебный стол №10).
Методы коррекции и лечение: что и когда делать
Изолированное нарушение проведения импульса по межпредсердным волокнам, которое не сопровождается клиническими симптомами, не требует лечения. Медикаментозная терапия назначается при развитии аритмий с нарушениями гемодинамики: фибрилляция предсердий, экстрасистолия, пароксизмальные тахикардии.
Используемые группы препаратов:
- антиари, «Кордарон», «Этацизин», «Бисопролол».
- сердечные гликозиды: «Дигоксин»;
- мочегонные: «Эплеренон», «Спироналоктон», «Торасемид».
Внутрипредсердные блокады высокой степени, которые вызывают симптомы сердечной недостаточности, требуют установки кардиостимулятора (искусственного водителя ритма). Установка электродов в оба предсердия позволяет синхронизировать работу миокарда.
Прогноз
{banner_banstat10}
Зависит от диагноза. Первичные формы не излечиваются, но на ранних стадиях могут быть скорректированы медикаментозно, выживаемость 90% и выше.
Вторичные требуют купирования причины. Летальность по нарушению проводимости предсердий в целом находится в пределах 10-60%, острые формы фатальны в 40% ситуаций. Отмирание клеток синусового узла более чем на 90% влечет смерть почти всегда.
Молодые пациенты без вредных привычек, с хорошим семейным анамнезом, относительно здоровые, имеют больше шансов на выживание.
Лечение хирургическим путем
При неэффективности консервативной терапии применяются следующие хирургические методы:
- имплантация электрокардиостимулятора;
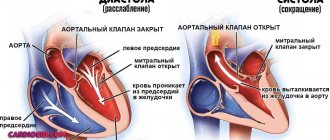
- замена сердечных клапанов искусственными аналогами
Имплантация электростимулятора не имеет возрастных ограничений. В дальнейшем прооперированные пациенты могут вести полноценную жизнь. Им только следует избегать воздействия сильных электромагнитных волн, включая прохождение магнитно-резонансной томографии.
Люди со встроенными кардиостимуляторами должны периодически посещать нейрохирурга и кардиолога, с целью проверки исправности прибора и регулирования параметров его настроек.
Данная имплантация возможна даже во время беременности. Но, если не существует реальной угрозы жизни, то до 8-ми недель врачи рекомендуют воздержаться от операции. Установка кардиостимулятора обязательно проводится под контролем эхокардиографа и с применением средств, обеспечивающих максимальную защиту плода.
Если нарушение проводимости обусловлено патологическими изменениями в одном из клапанов сердца, то специалист предлагает его замену механическим или биологическим искусственным аналогом. Выбор определяется рядом факторов, которые врач оценивает после проведения многочисленных обследований и получения результатов лабораторных исследований крови пациента.
Механический сердечный клапан отличается надежностью и не требует замены. Однако после его установки, человек должен постоянно употреблять лекарственные препараты, снижающие уровень свертываемости крови.
Биологические клапана после определенного срока работы начинают постепенно разрушаться. Поэтому их рекомендуют устанавливать людям преклонного возраста.
Осложнения
Причина нарушения внутрипредсердной проводимости — слабость или дисфункция синусового узла.
Состояние грозит такими последствиями:
- Остановка сердца или асистолия. Результат недостаточной стимуляции кардиальных структур, в частности мышечного слоя.
- Инфаркт. Итог слабого питания. Крови по коронарным артериям поступает мало. Отсюда острый некроз или, как минимум, повторяющиеся приступы.
- Инсульт. Отмирание нервных клеток и тканей. Заканчивается смертью или стойким неврологическим дефицитом.
- Кардиогенный шок.
- Обморок и травмы, несовместимые с жизнью.
- Сосудистая деменция.
Все состояния, так или иначе, ведут минимум — к тяжелой инвалидности. Затягивать с терапией, если таковая показана, не стоит.
Лечение нарушения сердечной проводимости
- Медикаментозное – врач может назначить витаминные и общеукрепляющие препараты, диету (ограничение жирной и сладкой пищи, употребление большего количества свежих овощей и фруктов), а также препараты для излечения или уменьшения симптомов заболевания, вызвавшего блокаду (если причина известна).
- Хирургическое – применяется при неэффективности медикаментозного лечения, частых обмороках и при злокачественном (угрожающем жизни) течении заболевания. Проводится установка электрокардиостимулятора (ЭКС) – маленького прибора, генерирующего правильный сердечный ритм, который задает сердцу правильные и ритмичные сокращения.