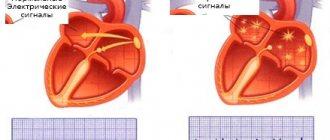
Возможные осложнения после криоабляции сердца
Осложнения встречаются редко, но никакая процедура не гарантирует отсутствие риска. Перед тем, как выполнить процедуру, нужно знать о возможных осложнениях, которые могут включать:
- Кровотечение;
- Инфекция;
- Боль в месте введения катетера;
- Сгустки крови;
- Травмы кровеносных сосудов и сердца;
- Аномальный сердечный ритм;
- Сердечный приступ;
- Прокол сердца.
Факторы, которые могут увеличить риск осложнений включают в себя:
- Курение
Уровень риска может быть связан с конкретным типом аритмии.
Эффективность криоаблации изоляции легочных вен у пациентов с фибрилляцией предсердий
25 сентября 2015 0
Цель: Оценить эффективность, отдаленные результаты и качество жизни после выполнения баллонная криоаблация изоляции устьев легочных вен у больных с фибрилляцией предсердий.
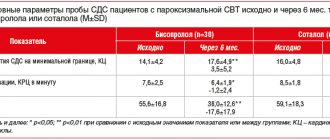
Методы: В исследование включены 37 пациентов, из них 24 (64,8%) мужчины. Средний возраст пациентов — 53,0±10,1 (от 44 до 72 лет). Продолжительность аритмического анамнеза в среднем составила 6,4±4,7 лет. Все пациенты имели пароксизмальную медикаментозно-резистентную форму ФП. Всем пациентам до операции проводилось общеклиническое обследование: общий и биохимический анализы крови, коагулограмма, трансторакальная и чреспищеводная эхокардиография с определением механической функции предсердий и наличия тромбообразования, компьютерная томография левого предсердия с его реконструкцией.. У всех пациентов использовался 28-мм баллонный катетер (ArcticFront, MedtronicCryoCath LP, Pointe-Claire, Quebec, Canada), под контролем внутрисердечном эхокардиография катетером AcuNav (BiosenseWebster).Криоаблация выполнялась при температуре до – 44±7 С. С целью контроля изолированного участка, применялась стимуляция с амплитудой 20 мА и продолжительностью импульса 2 мс из изолированной вены с записью потенциала из коронарного синуса. Изоляция правых ЛВ контролировалась на фоне синусового ритма. Данная методика общеизвестна и широко описана в мировой литературе. Всем пациентам проведено изоляция устьев левых и правых легочных вен. Все пациенты были выписаны из стационара с рекомендацией приема варфарина и антиаритмического препарата IС или III класса. Суточное мониторирование ЭКГ проводилось в течение первого месяца после операции, далее 3, 6, 12 мес. Антиаритмический препарат отменен спустя 3 мес. Качество жизни пациентов было оценено до операции, через 3 и 12 месяцев после операции по опроснику SF-36.
Результаты: В раннем послеоперационном периоде у 9 (24,3%) больных возникали приступы фибрилляции предсердий, легко купирующиеся введением антиаритмиков (пропанорм, кордарон). При последующем наблюдении в течение года у 35 (94,5%) сохранялся синусовый ритм; из них 21 (56,7%) больных получают антиаритмические препараты. У 2 пациентов отмечено бессимптомное течение ФП в виде коротких пароксизмов, регистрируемых при проведении суточногомониторирования ЭКГ. Пациенты обеих групп отвечали на опросник SF-36 до операции, через три месяца и через год после операции. При этом, в первые три месяца наблюдения у большинства из них отмечено в основном улучшение критериев физического функционирования за счет улучшения гемодинамики. В дальнейшем, в течение 12 месяцев наблюдается приближение всех показателей к показателям качеству жизни основной популяции жителей России.
Выводы: Таким образом, результаты данного исследования показали, что методика баллонная криоаблация изоляции устьев легочных вен является высокоэффективной в подержании синусового ритма. Данные обстоятельства обуславливают повышение в среднем качества жизни пациентов, в основном за счёт улучшения гемодинамики и отсутствие пароксизмов ФП.
Читать публикацию полостью
Как проводится криоабляция?
Подготовка к процедуре
Врач, скорее всего, выполнит следующие действия:
- Электрофизиологическое исследование (ЭФИ сердца), чтобы точно определить расположение аномальных ритмов;
- Попросит прекратить принимать лекарства, которые ранее использовались для лечения аритмии.
В преддверии процедуры:
- Не надо ничего есть или пить в течение восьми часов перед процедурой;
- Следуйте инструкциям врача.
Анестезия
Буде введен местный анестетик. Он обезболит область, где будет вставлен катетер. Вы также получите мягкое седативное через капельницу в руку. Это поможет вам расслабиться во время процедуры.
Описание процедуры
Специальный катетер для абляции будет вставлен в кровеносный сосуд в паху, верхней части бедра, руки или на запястье. Область введения катетера будет очищена и обезболена с помощью анестезии.
Катетер будет введен в артерию и подведен к кровеносным сосудам в сердце. Врач сможет увидеть катетер на экране специального рентгеновского аппарата.
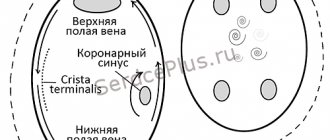
Врач находит источник аритмии. Это будет сделано путем определения места аритмии специальным наконечником катетера. Как только проблемное место будет найдено, оно будет охлаждено с помощью кончика катетера. Если место источника аритмии найдено правильно, проблема исчезнет. Если место выбрано ошибочно, холодный конец катетера удаляется и ткань не будет иметь никаких повреждений.
Когда место возникновения аритмии определено правильно, конец катетера будет охлажден до -70°C. Это заморозит ткань сердца и устранит аритмию. Процедура поиска повторяется, пока не будут устранены все источники аритмии.
Сразу после процедуры
Вы будете перемещены в послеоперационную палату. Персонал будет наблюдать за жизненными показателями в течение нескольких часов для обнаружения симптомов болезненности, проблем с сердечным ритмом, кровотечения из места введения катетера.
Необходимо лежать на спине в течение некоторого периода времени. На месте, где был вставлен катетер, может быть наложена повязка чтобы предотвратить кровотечение. Важно следовать указаниям медсестры и врача.
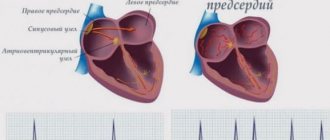
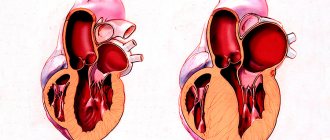
Нарушения ритма сердца
В НМИЦ ССХ им. А.Н. Бакулева проводится диагностика нарушений ритма сердца, а также их эффективное устранение современными минимально-инвазивными методами лечения. В центре используются современные высокотехнологичные оборудования и методики лечения аритмий, в том числе и жизнеугрожающих.
Инвазивная аритмология предполагает не открытую операцию на сердце, а интервенционное эндоваскулярное (через кровеносные сосуды) вмешательство. Такой метод лечения позволяет минимизировать объем вмешательства, сократить время операции и, что самое главное, срок пребывания пациента в стационаре центра до 3-5 суток.
В отделение рентгенохирургической интервенционной диагностики и лечения аритмий выполняется лечение всего спектра нарушений ритма сердца: НЖТ – наджелудочковые тахиаритмии (узловой тахикардии, синдрома предвозбуждения (синдром Вольфа-Паркинсона-Уайта), предсердные тахикардии, предсердные экстрасистолии, трепетание предсердий, фибрилляции предсердий; желудочковых нарушение ритма (желудочковые экстрасистолии различной локализации, желудочковые тахикардии), а также нарушений возникших после операции на открытом сердце.
Для устранения очагов нарушения ритма сердца используется не только радиочастотная и криоаблации, но также нефлюороскопическое навигационное картирование с построением трехмерной модели сердца и получения изображения очага аритмии в реальном времени. Наш центр обладает уникальным опытом использования всех видов навигационных систем от всех ведущих производителей электрофизиологического оборудования. Использование такого оборудования позволяет с максимальной эффективностью помочь пациентам со сложными многоэтапными коррекциями нарушений ритма с сопутствующими органическими патологиями сердца.
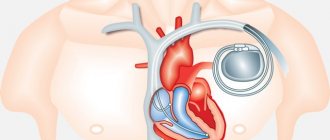
При брадиаритмиях и жизнеугрожающих нарушениях ритма сердца в центре используется имплантация искусственного водителя ритма (Электрокардиостимулятора), благодаря которым нормализуется адекватная частота сердечных сокращений.
В перечень брадиаритмий, требующих имплантации электрокардиостимулятора входят:
- Атриовентрикулярные (предсердножелудочковые) блокады как врожденные, так и приобретенные;
- Синоатриальные блокады;
- Постоянная форма фибрилляции предсердий с нарушением атриовентрикулярной проводимости;
- Различные варианты проявления синдрома слабости синусового узла.
Помимо этого, используется имплантация кардиовертера-дефибриллятора для профилактики внезапной сердечной смерти и жизнеугрожающего состояния.
Аритмии, требующие имплантации кардиовертера-дефибриллятора:
- Жизнеугрожающие желудочковые тахикардии и фибрилляция желудочков;
- Риск внезапной смерти у пациентов с ишемической болезнью сердца;
- Генетические желудочковые нарушения ритма сердца.
Также широко используются ресинхронизирующие устройства и устройства для модуляции сердечной сократимости (Optimizer) для лечения хронической сердечной недостаточности.
В поликлинике НМИЦ ССХ им. А.Н. Бакулева регулярно проводится тестирование всех видов имплантируемых устройств для электрокадиостимуляции.
Уход за пациентом после криоабляции сердца
Уход в больнице
- В месте введения катетера могут быть синяки и боль;
- Если катетер вводился в паховой области нужно некоторое время лежать в постели с выпрямленными ногами;
- Если катетер вводился в запястье или руку, оставаться в постели не нужно;
- Место введения катетера будет контролироваться на наличие признаков кровотечения, отека или воспаления;
- Будут контролироваться жизненные параметры.
Уход на дому
Когда вы возвращаетесь домой после процедуры, выполните следующие действия, чтобы обеспечить нормальное восстановление:
- Принимайте аспирин по назначению в течение 2-4 недель. Это поможет снизить риск образования тромбов в месте введения катетера;
- Можно вернуться к обычной деятельности, разрешается ходьба или подъем по ступенькам. Воздержитесь от тяжелых или физических нагрузок в течение 24 часов. В большинстве случаев вы сможете вернуться к нормальному уровню активности в течение нескольких дней;
- Своевременно нужно наносить визиты к врачу. Места введения катетера должны быть проверены на отсутствие осложнений.
У этой процедуры чрезвычайно высокая частота успеха и низкий риск развития осложнений. Однако:
- При наличии фибрилляции предсердий или желудочковой тахикардии, возможно, придется продолжать антиаритмическую терапию;
- После криоабляции АВ узла, вам потребуется кардиостимулятор.
РЧА или криоаблация?
Как известно, изоляция легочных вен, порождающих хаотические электрические сигналы, которые вызывают фибрилляцию предсердий, – стандартный метод лечения пациентов с фибрилляцией предсердий. При криобаллонной абляции с помощью охлаждающего вещества создаются круговые смежные зоны поражения и таким образом изолируются легочные вены, тогда как при радиочастотной абляции для этих целей используется тепло (радиочастотная энергия), но при этом дополнительно необходимы трехмерное картирование и пошаговое воздействие.
«Пламя и Лед» ( FIRE AND ICE) – самое широкомасштабное рандомизированное международное клиническое исследование, цель которого – сравнить два метода аблации, используемых для лечения фибрилляции предсердий, а именно криоаблации («Лед»), в которой применяются криобаллоны Arctic Front, и радиочастотной абляции («Пламя») с помощью радиочастотных аблационных катетеров ThermoCool
Результаты исследования, были представленные на шестьдесят пятой ежегодной научной сессии Американского колледжа кардиологии 2-4 апреля 2021 года и одновременно опубликованы в журнале The New England Journal of Medicine.
Руководителем исследования выступил известный профессор Карл-Хайнц Кук (Karl-Heinz Kuck), директор кардиологического отделения клиники Asklepios Klinik St. Georg в Гамбурге, Германия.
В ходе исследования было задействовано 769 пациентов из 16 медицинских центров по всей Европе. Все субъекты исследования имели диагноз «пароксизмальная фибрилляция предсердий», у них был неэффективен хотя бы один антиаритмический лекарственный препарат, и после первой аблационной процедуры они наблюдались у врача не дольше 33 месяцев (среднее значение = 1,54 года). Основная задача исследований такого типа – доказать, что новая технология сопоставима с общепринятой существующей технологией.
В ходе исследования была достигнута первичная конечная точка по критерию эффективности – доказано, что криобаллонные аблация не уступает радиочастотной аблации (p=0,0004) с точки зрения снижения частоты рецидивов аритмии или необходимости в антиаритмической медикаментозной терапии и/или повторной абляции. Также была достигнута первичная конечная точка по критерию безопасности, а именно по времени до первой смерти по любой причине, до инсульта или ТИА (транзиторная ишемическая атака) по любой причине либо до серьезных нежелательных явлений в связи с лечением (p = 0,24).
Обе технологии показали сравнимые низкие коэффициенты возникновения осложнений. Согласно результатам исследования, технология криобаллонной аблации обеспечивает более короткую продолжительность процедур (среднее значение = 124 минуты) в сравнении с группой радиочастотной абляции (среднее значение = 141 минута; p = 0,0001), однако при этом применение радиочастотного катетера позволяет использовать рентгеноскопию более короткое время (среднее значение = 17 минут) по сравнению с криобаллонным аблационным катетером (среднее значение = 22 минуты; p = 0,0001).
Авторы исследования заявили, что, по их мнению, полученные результаты будут способствовать тому, что интервенционные аритмологические вмешательства перестанут быть уделом узкоспециализированных клиник и станут доступны врачам с менее высоким уровнем подготовки. Если аблацию фибрилляции предсердий можно будет проводить легко и с достаточным уровнем безопасности, то, вероятно, лечение будет получать большее количество пациентов и, возможно, на более ранней стадии заболевания. Возможно, когда-то с фибрилляцией будут поступать так же, как сейчас рекомендуется делать при синдроме WPW — выполнять вмешательство после первого же пароксизма.
Несмотря на то, что обсуждаемое исследование было проведено на не очень большой выборке пациентов, ожидается, что полученные результаты могут изменить существующие клинические рекомендации. В частности, возможно, ее учтут эксперты, работающие в настоящее время над третьим обновлении консенсусного заявления Общества по изучению сердечного ритма (HRS).
В июне 2021 года на последнем европейском конгрессе CARDIOSTIM были представлены результаты, касающиеся вторичных конечных точек. Исследование продемонстрировало значительно меньшее количество потребности в повторных аблациях и более низкие показатели госпитализации больных с пароксизмальной формой фибрилляции предсердий в группе изоляции легочных вен с помощью криобаллона. Качество жизни оценивали исходно и через 6 месяцев после процедуры, данные были сопоставимы в исследуемых группах.
Таким образом, криобаллонная аблация – безопасный и эффективный метод, который позволяет сократить продолжительность процедуры, сделать график лечения более предсказуемым по времени, уменьшить потребность в повторных процедурах, снизить количество госпитализаций и улучшить качество жизни больных.
Связь с врачом после криоабляции сердца
После возвращения домой нужно обратиться к врачу, если появились следующие симптомы:
- Признаки инфекции, включая лихорадку и озноб;
- Покраснение, отек, усиление боли, кровотечение, или выделения в месте установки катетера;
- Нога, в которую вводился катетер, мерзнет, становится белой или голубой, затекает или возникает покалывание;
- Кашель, одышка, боль в груди, или сильная тошнота или рвота;
- Дискомфорт в челюсти, груди, шее, руке, или верхней части спины;
- Головокружение и слабость.