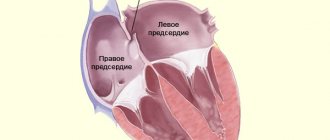
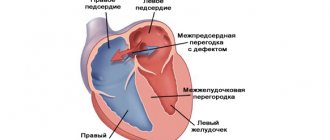
Аневризма МПП
Аневризма межпредсердной перегородки – это малая аномалия сердца, которая представляет собой выпячивание (выбухание) истонченной перегородки между двумя предсердиями.
Патология, как правило, при аневризме МПП не нарушается функционирование сердца и процесс кровообращения, она чаще всего обнаруживается случайно у детей в раннем возрасте.Таким образом, становится понятно, что такое аневризма.
Важно знать, что само по себе выбухание стенки между предсердиями не предполагает сброс крови из одной полости в другую, то есть аневризма мпп без сброса – это обычная аневризма, не осложненная разрывом. https://www.youtube.com/embed/ghVCy40OaEs
Со сбросом крови она может быть только в том случае, если сформируется дефект (отверстие) между левым и правым предсердием. В этом случае часть крови из левого предсердия будет поступать в правое, создавая повышенную нагрузку на него.
Аневризма мпп согласно классификации мкб 10 имеет кодовое обозначение I25.3.
Виды аневризмы межпредсердной перегородки
Существует три различных формы этой малой аномалии сердца, которые зависят от направления выбухания между предсердиями.
- Мешковидное выпячивание происходит в направлении из левого предсердия в правое – вариант встречается чаще других, т. к. более высокое давление в левом предсердии создает для этого предпосылки.
- Выбухание стенки между предсердиями имеет обратное направление, т. е. справа-налево – вариант возможен при повышенном давлении в полости правого предсердия в результате перегрузки правых отделов сердца.
- S-образное выпячивание, которые предполагает существование одновременно 2 выпячиваний в разных направлениях.
Симптомы
При аневризме МПП на начальных этапах пациент чаще всего не чувствует в своем организме каких-либо изменений, т. к. процесс гемодинамики не изменяется. Такая ситуация не должна вызывать опасений и в специализированном лечении не нуждается.
Позже у детей могут быть замечены такие признаки:
- Отставание в физическом, а также умственном развитии крохи, недобор массы тела;
- Более частые, чем у сверстников, встречаются болезни вирусной природы;
- В дошкольном и школьном возрасте присоединяется сниженная толерантность (выносливость) любых физических нагрузок;
- отставание в развитии половых признаков подростка;
- Возможно появление визуального выбухания участка грудной клетки в области сердца.
Среди симптомов у взрослых на первый план выходит возможность разрыва в мпп аневризмы. Это возможно при наличии провоцирующих факторов: эмоционального потрясения, физической нагрузке, травм грудной клетки. Состояние это не опасное и не требующее в большинстве случаев оперативного лечения. Проявляться такое состояние будет следующими признаками:
- Внезапно возникшая и острая по характеру боль в сердце;
- Перебои в сердце;
- Сильная утомляемость, ничем не мотивированная;
- Длительное ощущение тяжести и дискомфорта в сердце;
- Возможность заниматься какой-либо физической нагрузкой длительное время.
Осложнения
Аневризма МПП может осложниться двум состояниями:
- Разрывом аневризмы с формированием дефекта в стенке между предсердиями и сбросом крови.
- Формированием тромбов с последующим их отрывом и развитием инфарктов и инсультов.
Лечение
Тактика лечения этой патологии зависит от времени развития и наличия осложнений.
Так, на первых этапах лечение не является необходимой мерой для такой малой аномалии сердца. Единственное, что надо делать в таких случаях, это выполнять диспансерный осмотр у кардиолога.
В случае если существует угроза разрыва или непосредственно разрыв аневризмы между предсердиями, то в индивидуальном порядке выбирается тактика лечения. Решается вопрос о том, необходимо ли выполнять операцию
. К хирургическому методу прибегают крайне редко, так как вмешательство на открытом сердце влечет больше последствий, чем дефект, вызванный разрывом аневризмы.
Диагностика заболевания
Аневризма мпп (тип R)
Как уже говорилось ранее, аневризма мпп относится к врожденным аномалиям развития. Поэтому она может быть выявлена без затруднений еще в детском возрасте. Другая ситуация наблюдается в том случае, если произошло ее прогрессирующее растяжение, тогда впервые она может быть замечена в более зрелом возрасте.
Основными методами диагностики аневризмы являются:
- Эхокардиографическое исследование. УЗИ сердца позволяет выявить выпячивание межпредсердной перегородки.
Когда аневризма дополняется существованием открытого овального окна, могут быть информативны следующие методы:
- ЭКГ — самый простой метод. Электрофизиологическое исследование сердца помогает увидеть перегрузку правых отделов сердца. Также выявляются нарушения ритма сердца. При этом можно обнаружить признаки мерцательной аритмии.
- Рентген органов грудной клетки. Для аневризмы с открытым овальным окном характерно наличие специфического симптома на рентгеновском снимке — «пульсации корней легких».
- Эхокардиографическое исследование. Как и в случае аневризмы без сообщения, этот метод очень важен в диагностике открытого овального окна. Благодаря этому методу можно увидеть завихрение тока крови в области отверстия. Могут также выявляться клапанные нарушения.
Инструментальная диагностика может быть дополнена также следующими методами:
- Чрезпищеводное УЗИ.
- Трансторакальное УЗИ.
- Компьютерная томография.
- Катетеризация камер сердца.
Профилактика
Аневризма межпредсердной перегородки у детей
Профилактические действия для предотвращения аневризмы МПП направлены на профилактику большого спектра заболеваний сердца.
К ним относят:
- Здоровое питание. Нужно употреблять больше свежих фруктов и овощей, содержащих растительные жиры. А вот животные жиры наоборот рекомендуется снизить;
- Восстановления нормального режима сна и отдыха. Для поддержания нервной системы и нормального психического здоровья, необходимо давать организму достаточное время на восстановление, в виде полноценного сна и отдыха;
- Занятия спортом. До тридцати минут в сутки рекомендуют уделять тренировкам. Особенно физкультуре или ЛФК. Это эффективно, потому что улучшается работа сердца, снижается лишний вес;
- Стрессоустойчивость. Эмоциональные нагрузки, нервные расстройства и беспокойства – всё это влияет на повышение сердцебиения. Они плохо влияют на работу сердца. Следует избегать негативных факторов, и слишком сильных эмоциональных впечатлений;
- Час в день на пешие прогулки. Проводите до 60 минут в день, гуляя пешком на свежем воздухе.
Диагностика и лечение АМПП
Основными, действенным методом выявления аневризмы межпредсердной перегородки у детей является ультразвуковое исследование сердца, которое также называют эхокардиографией. Даная процедура отличается абсолютной безопасностью и отсутствием каких-либо болезненных ощущений для обследуемого ребёнка. Во всех клиниках сети медицинских в Махачкале используются самые современные аппараты УЗИ, на которых работают высококлассные специалисты своего дела, что делает возможным достоверную диагностику даже у самых маленьких пациентов со скрытыми, бессимптомными формами патологий.
При выявлении нетяжёлых форм аневризмы у детей особого лечения не требуется. Таким малышам нужно раз в год проходить консультацию у врача-кардиолога после прохождения УЗ-диагностики. Маленьким пациентам рекомендуются щадящие физические нагрузки, избегать психоэмоциональных нагрузок, прогулки и игры на свежем воздухе, полноценный, продолжительный сон и рациональное питание, богатое витаминами, белком и необходимыми ребёнку микроэлементами. Очень полезны для детей с АМПП сеансы психотерапии, аутотренинги. Для улучшения сердечной деятельности лечащим врачом обычно назначаются также процедуры электрофореза с магнезией.
Осложнения
Все о дефекте межпредсердной перегородки у новорожденных и взрослых
Но у взрослых пациентов возможны следующие нарушения здоровья:
- Изменение скорости сердечных сокращений (чаще аритмии).
- Тромбоэмболические осложнения. Вероятность формирования тромбов возрастает при сообщении между предсердиями, что обуславливает образование завихрений крови. Тромбы опасны, когда они доставляются в головной мозг, то провоцируют инсульт, который может повлечь за собой летальный исход.
- Артериальную гипотензию – хроническое понижение давления при больших размерах патологии.
- Нарушение целостности МПП.
| Негативный фактор | Пояснение |
Размер | Чем больше площадь аневризмы, тем выше вероятные риски нарушения ее целостности. |
Физические нагрузки | Причиной такой травмы чаще становятся резкие тяжелые или интенсивные нагрузки для неподготовленного человека. У лиц с регулярными дозированными тренировками подобное происходит значительно реже. |
Вредные привычки | Табакокурение, пристрастие к алкогольным и энергетическим напиткам, частое потребление пищи, приготовленной в ресторанах быстрого питания (лишний вес также вреден) повышают риски прободения МПП. |
Стрессы и повышенный эмоциональный фон | Это более характерно для подростков, на которые ложится нагрузка при гормональной перестройке. К этому добавляется излишняя эмоциональность, неудержимость в активном отдыхе (спорт, дискотеки и т. д.), хроническое недосыпание и различные переживания, характерные для подросткового периода. |
Старение | Естественные процессы изнашивания тканевых структур, перепады АД, наличие различных хронических заболеваний (включая тромбозы и холестериновые отложения) могут стать причинами разрыва МПП в зоне аневризмы. |
Публикации в СМИ
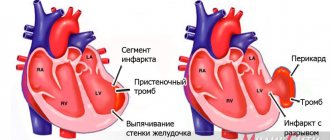
Аневризма сердца — участок истончённой ткани миокарда с выпячиванием стенки желудочка в этой области. В разделе освещены только постинфарктные аневризмы сердца в связи с их существенной эпидемиологической значимостью.
Статистические данные • Постинфарктная аневризма осложняет 10–35% трансмуральных ИМ • По данным патологоанатомических исследований, частота выявления постинфарктной аневризмы составляет 8,5–34% • У мужчин аневризмы сердца формируются в 5–7 раз чаще, чем у женщин • В возрасте до 40 лет постинфарктную аневризму встречают у 13% людей, а среди лиц старше 60 лет — у 5,5%, что обусловлено большей частотой обширных трансмуральных ИМ в относительно молодом возрасте • Частота формирования постинфарктных аневризм имеет явную зависимость от стратегии ранней реваскуляризации в отдельных клиниках • Врождённые аневризмы сердца, формирующиеся из дивертикулов правого желудочка и левого желудочка (ЛЖ), составляют единичные случаи, посттравматические аневризмы также встречают редко.
Этиология • Острая постинфарктная аневризма (формируется во время острого трансмурального ИМ) представлена некротической тканью, хроническая (формируется не менее 6–8 нед, если не было рецидива ИМ) — рубцовой • Формированию аневризм способствуют артериальная гипертензия, применение ГК, несоблюдение пациентом режима в остром периоде ИМ.
Классификация. Выделяют следующие виды постинфарктных аневризм • Истинные аневризмы: •• диффузная; •• мешковидная (с узким основанием); •• расслаивающая • Ложные аневризмы — формирующиеся при разрыве стенки миокарда и ограниченные перикардиальными сращениями • Функциональные аневризмы — зоны жизнеспособного (т.н. гибернирующего) миокарда, утратившего сократительную способность и выбухающего при систоле желудочков.
Патогенез • Нарушения сократительной способности в области аневризмы представлены акинезией (отсутствием сократительной активности) и дискинезией (выбуханием стенки желудочка в систолу и её западением — в диастолу) • Нарушения гемодинамики обусловлены следующими механизмами •• Снижение систолической функции (при выключении из сокращения более 20–22% площади ЛЖ) •• Нарушение диастолической функции (нарушение взаимоотношения «давление–объём» ведёт к непропорциональному увеличению конечного диастолического давления [КДД]) •• Митральная регургитация (в связи с дилатацией фиброзного кольца или повреждением папиллярных мышц) •• Тромбоз полости желудочка (наблюдают в 40% случаев) • Компенсаторные механизмы в виде гипертрофии миокарда, изменения конфигурации полости ЛЖ и его дилатация (ремоделирование) приводят к прогрессированию сердечной недостаточности • У 2–5% пациентов развиваются тромбоэмболии, у большинства больных — те или иные желудочковые нарушения ритма.
Клинические проявления • Жалобы •• Признаки сердечной недостаточности — одышка, эпизоды отёка лёгких (20%) •• Нарушения ритма — синкопальные эпизоды и ощущение перебоев в работе сердца (35%) •• Тромбоэмболия, обычно происходящая в бедренно-подколенный или подвздошный сегменты, реже — в плечеголовной ствол, и ишемия жизнеспособного миокарда, например стенокардия (60%) • Данные объективного обследования •• Признаки недостаточности кровообращения — тахипноэ, влажные хрипы в базальных отделах лёгких, в дальнейшем — отёки, асцит, гепатомегалия •• Симптомы митральной недостаточности — см. Недостаточность митрального клапана •• Признаки перенесённых эмболий — очаговые неврологические дефекты, отсутствие пульсации на артериях нижних конечностей.
Инструментальная диагностика
• ЭКГ •• Патогномоничных признаков нет •• Признаки перенесённого ИМ •• Отсутствует динамика смещения сегмента ST, характерная для неосложнённого течения ИМ («застывший» ИМ) •• В 85% случаев постинфарктные изменения локализуются в переднебоковой области.
• ЭхоКГ •• Визуализация полости аневризмы, измерение её размеров, оценка конфигурации аневризмы и диагностика тромбоза полости ЛЖ •• Вычисление индекса нарушений локальной сократимости •• Стресс-тест для выявления жизнеспособного миокарда в зоне аневризмы •• Дифференцировка истинных и ложных аневризм (высокоспецифичный метод) •• Выявление и функциональная оценка митральной регургитации (см. Недостаточность митрального клапана).
• Рентгенография органов грудной клетки •• Кардиомегалия за счёт выбухания дуги ЛЖ или локального выбухания по левому контуру тени сердца •• При выполнении кимографии — парадоксальная пульсация в области аневризмы •• Симптомы застоя в малом круге кровообращения (усиление лёгочного рисунка, расширение и неструктурность корней лёгких, линии Керли типа В).
• Радиоизотопная вентрикулография •• Определение локализации и размеров аневризмы, тромбоза её полости •• Вычисление объёмных показателей ЛЖ и оценка его сократительной функции в покое и при фармакологическом тестировании.
• МРТ позволяет получать ту же информацию, что и рентгеноконтрастная вентрикулография •• Проводят при противопоказаниях к рентгеноконтрастной вентрикулографии •• Высокоспецифичный метод выявления тромбоза ЛЖ •• Возможна трёхмерная реконструкция полости ЛЖ (важная информация для определения хирургической тактики).
• Перфузионная сцинтиграфия или однофотонная эмиссионная КТ миокарда: выявление дефектов перфузии в зоне аневризмы и других областях в покое и при фармакологическом тестировании.
• Позитронная эмиссионная томография миокарда: выявление жизнеспособного миокарда в области аневризмы и других областях.
• Рентгеноконтрастная левая вентрикулография •• Определение локализации и размеров аневризмы, тромбоза её полости •• Вычисление объёмных показателей ЛЖ и оценка его сократительной функции •• Вычисление площади аневризмы (по методу центрального угла или графической интеграции) и сокращающейся части ЛЖ.
• Катетеризация левого предсердия и ЛЖ: повышение КДД, систолического АД, диастолического АД.
• Коронарная ангиография •• Выполняют всем кандидатам на оперативное лечение и пациентам, у которых по результатам неинвазивного тестирования обнаруживают ишемизированный жизнеспособный миокард.
• Электрофизиологическое исследование проводят пациентам с желудочковыми аритмиями при наличии клинических проявлений.
ЛЕЧЕНИЕ
Лекарственная терапия — см. Болезнь сердца ишемическая, Недостаточность сердечная хроническая систолическая, Недостаточность митрального клапана.
Хирургическое лечение
• Показания •• Большой размер аневризмы (более 22% площади стенки ЛЖ) при наличии следующих клинических показаний: ••• ангинозные боли ••• клинически выраженная сердечная недостаточность ••• желудочковые нарушения ритма ••• разрыв стенки ЛЖ ••• псевдоаневризма ••• врождённая аневризма ••• тромбоэмболии ••• асимптомные аневризмы при прогрессивном увеличении их размеров •• Тяжёлая митральная регургитация.
• Относительные противопоказания •• Асимптоматичные аневризмы стабильных размеров, даже если этим пациентам планируют коронарное шунтирование •• Высокий анестезиологический риск •• Невозможность восстановления функции миокарда вне зоны аневризмы, сердечный индекс <2,0 л/мин/м2 •• Подтверждённый нетрансмуральный дефект перфузии (наличие гибернирующего миокарда в зоне аневризмы) •• Прогрессирующая митральная недостаточность.
• Методы оперативного лечения •• Паллиативные вмешательства — опорно-кольцевая митральная анулопластика по Карпантье •• Радикальные вмешательства ••• Резекция аневризмы ••• При наличии аневризмы межжелудочковой перегородки — септопластика по Кули ••• При больших аневризмах — резекция с последующей реконструкцией ЛЖ заплатой по Жатен-Дор ••• При разрыве свободной стенки ЛЖ, посттравматической и ложной аневризмах — ушивание разрыва стенки ЛЖ ••• При необходимости выполнения реваскуляризирующих вмешательств предпочтение отдают коронарному шунтированию, проводимому в один этап с операцией по поводу аневризмы.
Специфические послеоперационные осложнения • Синдром малого выброса — 22–39% • Нарушения ритма — 9–19% • Дыхательная недостаточность — 4–11% • Кровотечение — 4–7% • Острая сосудистая недостаточность с необходимостью диализа — 4% • Острое нарушение мозгового кровообращения — 3–4%.
Прогноз • При отсутствии клинических симптомов прогноз благоприятный: более чем у 2/3 пациентов симптомы не появляются в течение 10 лет • 10-летняя выживаемость при отсутствии клинических проявлений составляет 90%, у больных с симптомами заболевания — 46% • Несмотря на то что в ранних исследованиях была продемонстрирована низкая выживаемость пациентов, получающих медикаментозное лечение (12% за 5 лет), применение ингибиторов ангиотензин-превращающего фермента (АПФ), контроль за тромбообразованием и нарушениями ритма, по данным недавно проведённых исследований, повышает 5-летнюю выживаемость до 47–70% • Среди причин смерти в 44% — нарушения ритма, в 33% — сердечная недостаточность, в 11% — повторные ИМ, в 22% — внесердечные причины • Факторы, влияющие на прогноз у пациентов, получающих медикаментозную терапию — возраст, класс сердечной недостаточности по NYHA (США), наличие ангинозных эпизодов, митральная регургитация, желудочковые аритмии, объём аневризмы, фракция выброса • У пациентов с выявленным по данным ЭхоКГ тромбозом полости ЛЖ риск тромбоэмболий составляет 19% в течение 24 мес • Риск тромбоэмболий на фоне короткого курса антикоагулянтной терапии составляет 0,35% в год; продолжительное лечение антикоагулянтами у этих пациентов не улучшает прогноза • Факторы, влияющие на риск тромбоэмболии, — объём аневризмы и фибрилляция предсердий • При оперативном лечении госпитальная смертность — 2–19% (в среднем 9,9%), в более поздних сообщениях — 3–7% • Факторы, увеличивающие госпитальную летальность, — возраст, неполная реваскуляризация, высокий класс сердечной недостаточности, женский пол, экстренность вмешательства, фракция выброса левого желудочка менее 20–30%, необходимость одномоментного протезирования митрального клапана, отказ от использования внутренней грудной артерии • Отдалённые результаты вариабельны в различных популяциях пациентов •• 5-летняя выживаемость — 58–80% •• 10-летняя общая выживаемость — 34% •• 10-летняя выживаемость, зависящая от сердечно-сосудистых событий, — 57% • Причиной большинства сердечно-сосудистых смертей становится повторный ИМ • Предоперационные факторы, увеличивающие отдалённую смертность, — возраст, класс сердечной недостаточности, фракция выброса менее 35%, кардиомегалия по данным рентгенографии, КДД >20 мм рт.ст., митральная регургитация.
Сокращения • ЛЖ — левый желудочек • КДД — конечное диастолическое давление.
МКБ-10 • I25.2 Перенесенный в прошлом ИМ • I25.3 Аневризма сердца
Причины развития аневризмы МПП
Аневризма формируется в месте, где во время внутриутробного периода жизни функционировало овальное окно. Это отверстие, по которому кровь двигалась сразу в левое предсердие, начиная большой круг. Перекачивать ее в легкие не было необходимости, поскольку органы дыхания не работали. После рождения, первого вдоха новорожденного и пересечения пуповины, начинает свою работу малый круг кровообращения. Отверстие между предсердиями практически сразу закрывается, однако иногда этот процесс может затянуться до года, что не считается патологией.
Если соединительная ткань, которая вместе с мышечными волокнами, затягивает овальное окно, недостаточно прочная, под давлением она начинает растягиваться и пролабировать в ту или иную сторону.
Достоверных причин внутриутробного развития аневризмы МПП пока не установлено, но считается, что инфекции, перенесенные матерью во время беременности, стрессы, применение некоторых лекарственных препаратов, курение и употребление алкоголя могут существенно влиять на формирование сердечно-сосудистой системы будущего ребенка. Учитываются такие факторы, как неблагоприятная экологическая обстановка, недостаток микроэлементов и витаминов в рационе беременной, а также генетические нарушения, которые могут приводить к дисфункции соединительной ткани.
Часто при наследственных дисплазиях страдает не только сердце, но и суставы, кости и даже хрусталик глаза. При таких патологиях меняется структура или свойства соединительной ткани. Межпредсердная перегородка становится вялой, не противостоит давлению внутри камер сердца и растягивается.
Тот же механизм происходит при рубцевании участка миокарда в котором произошел инфаркт. Несмотря на то, что ИМ чаще поражает межжелудочковую перегородку, аневризма у взрослых влияет на прогноз выживания и может осложниться разрывами и тромбоэмболией сосудов головного мозга, что, в свою очередь, является непосредственной причиной ишемического инсульта.
Различают три типа аневризм МПП:
- С прогибом в правое предсердие.
- С прогибом в левое предсердие.
- S-образная аневризма.
Направление прогиба не имеет значения, поскольку симптоматика одна и та же, но при комбинации с другими пороками сердца и возникновении гемодинамических расстройств проявления становятся более выраженными.
Если пролабирование межпредсердной перегородки занимает большую площадь или достигает патологических значений, это может повлечь за собой организацию тромбов вследствие турбулентного потока в аневризме, нарушения ритма сердца из-за дополнительной стимуляции проводящей системы, дисфункции кровообращения из-за отсутствия нормального опорожнения предсердия во время сокращения. Сильное выпячивание может препятствовать работе клапанов. Если при этом существует шунтирование (сброс) крови слева направо в связи с незакрытым овальным окном или разрывом аневризмы, развивается легочная гипертензия из-за перегрузки малого круга.
Симптомы и проявления
У новорожденных и детей дошкольного и младшего возраста аневризма межпредсердной перегородки чаще всего себя никак не проявляет. Однако, в связи со скачками роста в подростковом периоде, во время физических и стрессовых нагрузок и при беременности может манифестировать симптоматикой, которая варьирует по степени проявлений в каждом индивидуальном случае:
- Нарушения ритма сердца;
- Пониженная сопротивляемость нагрузкам;
- Перебои в работе сердца;
- Боли в груди;
- Головокружения;
- Тошнота;
- Синюшность кончика носа и носогубного треугольника при нагрузке и при кормлении новорожденного грудью;
- Головные боли;
- Тахикардия;
- Беспокойство;
- Нарушения сна;
- Психологический дискомфорт у детей и подростков.
В сочетании с иными пороками сердца на передний план выходят более серьезные проявления:
- Частые вырусные инфекции верхних дыхательных путей;
- Хронические бронхиты;
- Одышка;
- Отеки.
У больных, переживший острый инфаркт миокарда, у которых сформировалась аневризма межпредсердной перегородки у взрослых размерами более 10 мм по данным УЗИ, существует некоторый риск ее разрыва. Летальность высока, но такое состояние возникает очень редко.
Клинические проявления разворачиваются остро и с высокой скоростью:
- Бледность, переходящая в синюшность кожи лица и ладоней;
- Потеря сознания;
- Шумное дыхание;
- Холодный липкий пот;
- Одышка.
Как проводится лечение аневризмы МПП
Аневризма мембранозной части межжелудочковой перегородки лечится такими же методами, как и другие типы аналогичных патологий. После выявления заболевания обычно назначается медикаментозное лечение, в процессе которого врач наблюдает за ростом аневризмы. Применяются такие препараты:
- Лекарства, провоцирующие выработку коллагена – нужны для укрепления стенок сосудов;
- Витамины группы В;
- Микроэлементы, включая цинк и медь;
- Средства для сброса артериального давления, если пациент склонен к гипертонии;
- Препараты, рассасывающие тромбы;
- Лекарства для выравнивания сердечного ритма.
Медикаментозный способ применяется при небольших размерах патологии, если же отмечается ускоренный рост, без хирургического вмешательства не обойтись. Во время операции задачей врача становится укрепление стенок аневризмы. Применяются следующие методы:
- Ставится синтетическая заплатка;
- Накладываются швы через небольшое отверстие;
- Овальное окно закрывается при помощи эндоскопа.
Лечение хирургическим способом не исключает приема медикаментов в период реабилитации. Также придется пить препараты, укрепляющие сосуды, витамины и минеральные вещества. Требуется соблюдение всех рекомендаций и назначений врача, чтобы лечение прошло успешно.
Симптомы патологии
С взрослением отставание в росте становится более заметным, ребенок не может переносить физическую активность наравне со сверстниками, часто утомляется и ощущает болезненность в области сердца. При врачебном осмотре устанавливаются бледность кожного покрова, структурные изменения грудной клетки в районе патологии (выпячивание), тахикардия и повышение артериального давления.
После установления точного диагноза больным необходимо регулярно посещать кардиолога для выявления изменений в патологии посредством прохождения специфических обследований. Такие действия направлены на предупреждение разрыва аневризмы, что наиболее часто наблюдается у детей подросткового возраста.
У взрослых признаки аневризмы отличаются разнообразием, что связано как с локализацией, так и с размерами новообразования. Поскольку в постинфарктный период развитие аневризмы сердца наблюдается достаточно часто, больному необходимо следить за изменениями в самочувствии и не пропускать осмотры у кардиолога.
Основные симптомы аневризмы сердечной мышцы в зрелом возрасте:
- болезненные ощущения в районе сердца;
- регулярная слабость;
- нарушения ритма, чувство усиленного сердцебиения;
- одышка после незначительных физических нагрузок;
- бледность кожных покровов;
- кашель без появления иных признаков простудных заболеваний.
В раннем детском возрасте течение, как правило, бессимптомное. Однако поводом для тщательного обследования, – в т.ч. кардиологического, где обычно и выявляется аневризма, – должны стать отставание ребенка в психофизическом развитии, недостаточная масса тела, частые ОРВИ;
Выраженность указанного симптомокомплекса широко варьирует – от тяжелой до незначительной, существенно не влияющей на качество жизни и общее развитие. Наибольшую опасность представляет разрыв аневризмы с формированием межпредсердного дефекта (сообщения), вследствие чего нарушается нормальная, естественная для миокарда гемодинамика.
Однако и такое развитие событий выше не случайно названо непредсказуемым: в одних случаях приобретенный порок позволяет в течение десятилетий вести вполне обычный образ жизни, в других создает угрозу инсульта или т.н.
внезапной сердечной смерти. После 40 лет пациента с дефектом МПП, образовавшимся вследствие прорыва аневризмы, зачастую приходится инвалидизировать из-за нарастающих гемодинамических нарушений и рисков.
В диагностике, помимо анамнеза, результатов клинического осмотра и наблюдения, наибольшее значение приобретает ультразвуковая эхокардиография (ЭхоКГ), которая практически не имеет противопоказаний, допускает повторные исследования в динамике и позволяет наглядно визуализировать аневризму с точной оценкой ее характеристик.
В самом начале болезни определенные признаки отсутствуют, наличие заболевания можно определить лишь во время обследования. Там, где находится аневризма, появляется отверстие. Из-за этого возникают нарушения кровообращения.
Вследствие этого возникает компенсаторная гипертрофия правого предсердия, а после и желудочка. Кроме того, в легкие поступает повышенное количество крови, увеличивается нагрузка на сосуды и возникают симптомы легочной гипертензии. У детей развитие происходит медленнее.
У взрослых риск разрыва аневризмы намного выше. Это может возникнуть из-за постоянного состояния стресса, травмы сердца, повышенных физических нагрузок. При разрыве аневризмы у больного появляются следующие симптомы:
- боли в сердце;
- повышенная утомляемость организма;
- неспособность к осуществлению длительных физических нагрузок;
- ощущение дискомфорта в области сердца;
- сбои в работе сердца.
Аневризму МПП (межпредсердной перегородки) относят к так называемым малым аномалиям сердца, не вызывающим существенных расстройств кровообращения и изменения работы сердца. Это редкий порок новорожденных детей, встречающийся не более чем в 1% случаев и протекающий обычно бессимптомно.
Молодые мамы, столкнувшиеся с такой аномалией у своего ребенка, не должны впадать в панику — аневризма МПП не представляет угрозы для жизни, дети развиваются правильно, а по мере роста аневризма самопроизвольно может исчезнуть.
Аневризма МПП бывает изолированной, но значительно чаще она сочетается с другими пороками сердца и открытым овальным окном, поэтому симптоматика может быть разнообразной, но не всегда связана именно с аневризмой.
Дефект межпредсердной перегородки
Дефект межпредсердной перегородки (ДМПП) — второй по частоте врожденный порок сердца
При этом пороке имеется отверстие в перегородке, разделяющей правое и левое предсердие на две отдельные камеры. У плода, как мы говорили выше, это отверстие (открытое овальное окно) не только есть, но и необходимо для нормального кровообращения. Сразу после рождения оно закрывается у подавляющего большинства людей. В некоторых случаях, однако, оно остается открытым, но люди и не подозревают об этом. Сброс через него настолько незначителен, что человек не только не чувствует, что «с сердцем что-то не то», но и спокойно может дожить до глубокой старости. (Интересно, что благодаря возможностям УЗИ этот дефект в межпредсердной перегородке хорошо виден, и в последние годы появились статьи, которые показывают, что среди таких взрослых и здоровых людей, которых нельзя причислить к больным с врожденным пороком сердца, существенно выше число страдающих мигренями — тяжелыми головными болями. Эти данные, однако, еще предстоит доказать).
В отличие от незаращения открытого овального окна, истинные дефекты межпредсердной перегородки могут быть очень больших размеров. Они располагаются в разных отделах самой перегородки, и тогда говорят о «центральном дефекте» или «дефекте без верхнего или нижнего края», «первичном» или «вторичном».(Мы упоминаем об этом потому, что от вида и расположения отверстия могут зависеть и выбор вида лечения).
При существовании отверстия в перегородке возникает шунт со сбросом крови слева-направо. При ДМПП кровь из левого предсердия частично уходит в правое при каждом сокращении. Соответственно, правые камеры сердца и легкие переполняются, т.к. им приходится пропускать через себя больший, лишний объем крови, да еще один раз уже прошедший через легкие. Поэтому легочные сосуды переполнены кровью. Отсюда – склонность к пневмониям. Давление, однако, в предсердиях низкое, а правое предсердие – самая «растяжимая» камера сердца. Поэтому оно, увеличиваясь в размерах, справляется с нагрузкой до поры до времени (обычно лет до 12-15, а иногда и больше) достаточно легко. Высокой легочной гипертензии, вызывающей необратимые изменения легочных сосудов, у больных с ДМПП не бывает никогда.
Новорожденные и грудные дети, да и дети раннего возраста в подавляющем большинстве растут и развиваются абсолютно нормально. Родители могут замечать их склонность к частым простудам, иногда заканчивающихся воспалением легких, что должно насторожить. Часто эти дети, в 2/3 случаев девочки, растут бледными, худенькими и несколько отличаются от своих здоровых сверстников. Физических нагрузок они стараются по возможности избегать, что в семье могут объяснить их природной ленью и нежеланием себя утомлять.
Жалобы на сердце могут и, как правило, появляются в отроческом возрасте, и нередко — после 20 лет. Обычно это жалобы на «перебои» сердечного ритма, который человек ощущает. Со временем они становятся чаще, а иногда приводят к тому, что больной становится уже неспособным к нормальным, обычным физическим нагрузкам. Это происходит не всегда: Г.Э. Фальковскому однажды пришлось оперировать больного в возрасте 60 лет, профессионального шофера, с огромным дефектом межпредсердной перегородки, но это — исключение из правил.
Чтобы избежать подобного «естественного» течения порока, рекомендуют отверстие закрывать хирургическим путем. В отличие от ДМЖП, межпредсердный дефект самостоятельно никогда не зарастет.
Операция по поводу ДМПП проводится в условиях искусственного кровообращения, на открытом сердце, и заключается в ушивании отверстия или закрытия его заплатой. Заплата эта выкраивается из сердечной сорочки — перикарда — сумки, окружающей сердце. Размер заплаты зависит от величины отверстия. Нужно сказать, что закрытие ДМПП было первой операцией на открытом сердце, и сделана она была более полувека назад.
Иногда дефект межпредсердной перегородки может сочетаться с неправильным, аномальным впадением одной или двух легочных вен в правое предсердие вместо левого. Клинически это никак себя не проявляет, и является находкой при обследовании ребенка с большим дефектом. Операцию это не усложняет: просто заплата — больше и делается в виде тоннеля в полости правого предсердия, направляющего окисленную в легких кровь в левые отделы сердца.
Сегодня, кроме хирургической операции в некоторых случаях можно безопасно закрыть дефект с помощью рентгенохирургической
техники. Вместо ушивания дефекта или вшивания заплаты, его закрывают специальным устройством в виде зонтика — окклюдером, который проводят по катетеру в сложенном виде, и раскрывают, пройдя через дефект.
Это делают в рентгенохирургическом кабинете, и все, что связано с такой процедурой, мы описали выше, когда касались зондирования и ангиографии. Закрытие дефекта таким «безоперационным» методом далеко не всегда возможно и требует определенных условий: анатомического расположения отверстия, достаточный возраст ребенка и др. Конечно, при их наличии этот метод менее травматичен, чем операция на открытом сердце. Больной выписывается через 2-3 дня. Однако он не всегда выполним: например, при наличие аномального дренажа вен.
Сегодня оба способа широко применяются, а результаты – отличные. В любом случае вмешательство носит элективный, не срочный характер. Но нужно делать его в раннем детстве, хотя можно и раньше, если частота простуд и, особенно, пневмоний, становится устрашающей и угрожает бронхиальной астмой, а размеры сердца увеличиваются. Вообще, чем раньше будет сделана операция, тем быстрее ребенок и вы о ней забудете, но это не значит, что при этом пороке надо особенно спешить.
Как попасть на лечение в Научный центр им. А.Н. Бакулева?
Онлайн-консультации
Симптомы
Как и любая другая болезнь, аневризма межпредсердной перегородки у маленьких детей имеет свои симптомы. Обычно, малыши до года не чувствуют никаких симптомов. Да и при их наличии узнать о них родителям будет крайне сложно, ведь ребенок примерно до 2 лет не сможет внятно объяснить, то с ним происходит и что его беспокоит.
- Кашель. Если у ребенка наблюдается сильный лающий кашель, а других признаков ОРЗ нет, то в этом случае родителям стоит взять на заметку такой симптом;
- Одышка. Если малыш не страдает избытком лишнего веса, а его все же беспокоит одышка, то это свидетельствует лишь об одном, что существуют сбои в работе сердца;
- Храп. Конечно такой безобидный симптом не может свидетельствовать об аневризме мпп, но если он сопровождается с вышеперечисленными симптомами в сумме, то скорее всего ребенка стоит показать кардиологу.
Дети постарше, примерно начиная с 3 лет, уже могут объяснить родителю, что его беспокоит, при аневризме ребенок будет жаловаться на болевые ощущения в области груди или спине, а также при глотании.
Помимо симптомов, которые указывают на наличие аневризмы перегородки у ребенка, существуют симптому, которые говорят о разрыве аневризмы. В этом случае нельзя упустить никакую мелочь, действовать необходимо быстро, иначе такая ситуация может привести к летальному исходу.
- Симптомы разрыва аневризмы:
- Резкое и значительное снижение давления. При разрыве аневризмы кровь свободно вытекает из сосуда, от чего давление на стенки резко падает;
- Возникновение очень резкой и сильной боли в области сердца или лопаток;
- Затрудненное дыхание;
- Тахикардия;
- Появление бледности кожи;
- Ребенок перестает реагировать на различные раздражители;
- Ребенок не шевелится и не говорит.
МПП не имеет специфической симптоматики, поэтому заболевание трудно обнаружить. Для разных групп возрастов признаки различаются:
- До 3 лет. Заторможенное развитие, недобор по весу, плохой иммунитет, общее недомогание. Иногда можно наблюдать увеличение объёмов правого желудочка и перегрузку малого круга кровообращения.
- До 7 лет. Отставание в росте, быстрая утомляемость, слабость, усиление первого тона при прослушивании, редко аритмия.
- Подростковый период. Усиление второго тона при прослушивании, бледность кожи, увеличение лёгочного ствола и правого предсердия, выпячивание в зоне сердца, снижение пульса и АД.
- У взрослых наблюдается одышка, сердечная недостаточность, головокружение, высокая утомляемость.
В любом возрасте МПП характеризуется загрудинными болями. Боли могут разной силы и характера, обычно, острые и ноющие.
Признаки аневризматического состояния у детей и взрослых различаются. Интенсивность симптоматической картины зависит и от степени патологического процесса. У взрослых людей МПП может не иметь никаких клинических проявлений.
Часто приобретенный малый порок обнаруживается случайно в ходе проведения комплексного обследования. Возможно появление таких признаков, как одышка, учащенное сердцебиение, повышенная усталость.
Аневризма межпредсердной перегородки у детей имеет различные проявления и зависит от возраста ребенка:
- У грудничка до 3 месяцев: медленное увеличение массы тела, заторможенность в физическом и умственном развитии.
- От 3 до 7 лет: быстрая усталость, аритмия, при прослушивании сердца отмечается усиление первого тона.
Аневризматическое выпячивание у подростков имеет следующие общие проявления:
- учащение сердечного ритма;
- повышенная усталость, возникающая после незначительной физической нагрузки;
- патологический характер сердечного ритма;
- дискомфортные ощущения в грудине;
- приступы головокружения;
- повышенное потоотделение;
- тошнота;
- обморочные состояния;
- возникновение частой боли в животе;
- продолжительная головная боль;
- сильная сонливость.
Диагностика
Аневризма МПП определяется на ультразвуковой диагностике.
Зная, что такое аневризма межпредсердной перегородки, можно спрогнозировать возможные осложнения. Для их обнаружения проводится расширенная диагностика — ЭХГ, КТ.
Аневризмы головного мозга
Отделение неотложной нейрохирургии > Заболевания
Содержание:
1. Строение аневризмы 2. Классификация аневризм 3. Причины возникновения церебральных аневризм 4. Клиническая картина разрыва аневризм 5. Инструментальная диагностика 6. Осложнения нетравматического субарахноидального кровоизлияния 7. Оценка тяжести состояния больного 8. Хирургическое лечение аневризм 9. Послеоперационное ведение 10. Исходы
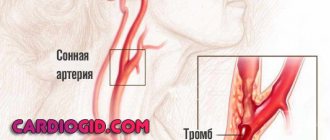
Аневризма сосудов головного мозга (церебральная аневризма, внутричерепная аневризма) представляет собой выпячивание стенки артерии. Для аневризм характерно отсутствие нормального, трехслойного строения сосудистой стенки. Стенка аневризмы представлена только соединительной тканью, мышечный слой и эластическая мембрана отсутствуют. Разрыв церебральной аневризмы является самой частой причиной возникновения нетравматического субарахноидального кровоизлияния (более 50%), при котором кровь проникает в подпаутинное пространство головного мозга.
Нетравматическое субарахноидальное кровоизлияние (НСАК) является одной из самых тяжелых и частых форм нарушения мозгового кровообращения. В Российской Федерации частота встречаемости НСАК составляет около 13:100 000 населения в год.
Чаще всего разрыв аневризмы происходит у пациентов в возрасте от 40 до 60 лет.
Впервые аневризма сосудов головного мозга была описана на секции итальянцем J.B. Morgagni в 1725 году. Первая церебральная ангиография при НСАК выполнена в 1927 году португальцем E.Moniz, а в 1937 году американец W.E. Dandy провел первое микрохирургическое вмешательство по поводу разрыва церебральной аневризмы с выключением ее из кровотока при помощи серебряной клипсы.
В НИИ СП им. Н.В. Склифосовского первые операции по поводу разрыва аневризм головного мозга начали производить с 1979 года под руководством профессора Лебедева В.В..
Больные с церебральными аневризмами поступают в нашу клинику преимущественно по экстренным показаниям.
За год сотрудники института осуществляют более 2000 выездных консультаций в стационары г. Москвы, из них около 40% по поводу больных с НСАК. В НИИ СП им.Н. В. Склифосовского выездной консультативной бригадой в течение года переводится более 250 пациентов с разрывами церебральных аневризм.
1. Строение аневризмы
В аневризме выделяют шейку, тело и купол. Шейка аневризмы сохраняет трехслойное строение сосудистой стенки, поэтому является наиболее прочной частью аневризмы, в то время как купол представлен только одним слоем соединительной ткани, поэтому стенка аневризмы в этой части наиболее тонкая и чаще всего подвержена разрывам (рис. 1).
Рис. 1. Строение аневризмы при церебральной ангиографии: 1 — купол, 2 — тело, 3 — шейка, отмечена пунктиром.
2. Классификация аневризм
По форме:
- мешотчатые (рис. 2)
- веретенообразные
- фузиформные.
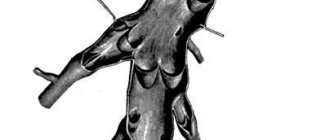
а)
б)
Рис. 2. Макропрепараты аневризм головного мозга: а) гигантская мешотчатая аневризма передней соединительной артерии; б) мешотчатая аневризма развилки средней мозговой артерии. Аневризмы указаны стрелками.
По величине:
- миллиарные (диаметром до 3 мм)
- обычного размера (4-15 мм)
- большие (16-25мм)
- гигантские (более 25 мм).
По количеству камер в аневризме:
- однокамерные
- многокамерные.
По локализации:
- на передней мозговой – передней соединительной артериях (45%)
- на внутренней сонной артерии (26%)
- на средней мозговой артерии (25%)
- на артериях вертебро-базилярной системы (4%)
- множественные аневризмы – на двух и более артериях (15%).
3. Причины возникновения церебральных аневризм
В настоящее время единой теории происхождения аневризм нет. Большинство авторов сходятся во мнении, что происхождение аневризм многофакторное. Выделяют так называемые предрасполагающие и производящие факторы.
К предрасполагающим относятся те факторы, в результате которых происходит изменение нормальной сосудистой стенки:
- наследственный фактор — врожденные дефекты в мышечном слое церебральных артерий (дефицит коллагена III типа), чаще наблюдаемые в местах изгибов артерий, их бифуркации или отхождения от артерии крупных ветвей. Вследствие этого церебральные аневризмы часто сочетаются с другой патологией развития: поликистозом почек, гипоплазией почечных артерий, коарктацией аорты и др.
- травма артерии
- бактериальная, микотическая, опухолевая эмболия
- воздействие радиации
- атеросклероз, гиалиноз сосудистой стенки.
Производящими называют факторы, в результате которых происходит непосредственно формирование и разрыв аневризмы. Основным производящим фактором является гемодинамический — повышение артериального давления, смена ламинарного кровотока на турбулентный. Его действие наиболее выражено в местах бифуркации артерий, когда на уже измененную сосудистую стенку происходит постоянное или периодическое воздействие нарушенного кровотока. Это ведет к истончению сосудистой стенки, формированию аневризмы и ее разрыву.
4. Клиническая картина разрыва аневризм
Симптоматика разрыва аневризмы зависит от анатомической формы кровоизлияния, локализации аневризмы, наличия осложнений внутричерепного кровоизлияния.
Типичная клиническая картина разрыва аневризм развивается у 75% больных и имеет как общие признаки нетравматического субарахноидального кровоизлияния, так и ряд особенностей.
Заболевание чаще всего начинается внезапно с сильной головной боли по типу “удара”, которая может сопровождаться тошнотой и рвотой, часто на фоне физической нагрузки, психоэмоционального напряжения, подъема артериального давления. Возникающая головная боль носит “жгучий”, “распирающий” характер. Может возникать кратковременное, а иногда и длительное нарушение сознания разной степени выраженности (от умеренного оглушения до атонической комы), гипертермия, психомоторное возбуждение.
Менингеальная симптоматика отмечается практически во всех случаях НСАК: у больного отмечают ригидность затылочных мышц, светобоязнь, повышение чувствительности к шуму, симптомы Кернига, Брудзинского и др..
В зависимости от расположения аневризмы могут возникать различные очаговые симптомы:
- Для аневризм внутренней сонной артерии характерна локализация головной боли в лобной или параорбитальной области; могут возникать зрительные нарушения, парез глазодвигательного нерва, контралатеральный гемипарез, нарушение чувствительности в зоне иннервации I-II ветвей тройничного нерва.
- Разрыв аневризмы передней мозговой – передней соединительной артерии часто сопровождается психическими изменениями (эмоциональная лабильность, психотические расстройства, снижение интеллекта, нарушения памяти, расстройства концентрации внимания и др.). Могут отмечаться электролитные нарушения, несахарный диабет, контралатеральный гемипарез, более выраженный в ноге.
- при разрыве аневризмы средней мозговой артерии характерно развитие контралатерального гемипареза, более выраженного в руке, или гемиплегии, контралатеральной гемигипестезии, моторной и/или сенсорной афазии (при поражении доминантного полушария), нарушений зрения по типу гомонимной гемианопсии, судорожных припадков.
- при аневризмах основной артерии часто возникает одно- или двусторонний парез глазодвигательного нерва, симптом Парино, вертикальный или ротаторный нистагм, офтальмоплегия. Возможны альтернирующие синдромы, гомонимная гемианопсия или корковая слепота, развитие тетрапареза. При массивном кровоизлиянии уровень сознания угнетен до комы, у больного – широкие зрачки без фотореакции, возникает нарушение дыхания.
- для аневризм позвоночной артерии характерно возникновение дисфагии, дизартрии, гемиатрофии языка, нарушения или утраты вибрационной чувствительности, снижения болевой и температурной чувствительности, дизестезии в ногах. При массивном кровоизлиянии – кома, нарушение дыхания.
Примерно у каждого 4 больного (около 25%) наблюдаются нетипичные варианты течения разрыва аневризмы, когда кровоизлияние “маскируется” под другие заболевания. Таким больным могут ставить диагнозы “гипертонический криз”, “мигрень”, “острое пищевое отравление”, “острый психоз”, “радикулит”, “менингит” и др., что приводит к госпитализации больных в непрофильные учреждения и несвоевременному оказанию необходимой медицинской помощи.
При разрывах аневризм сосудов головного мозга может возникать как собственно субарахноидальное кровоизлияние, так и внутримозговое и/или внутрижелудочковое кровоизлияние.
При всех анатомических формах кровоизлияний может возникать окклюзия ликворопроводящих путей с развитием острой окклюзионной гидроцефалии и дислокацией мозга.
5. Инструментальная диагностика
Для выявления нетравматического субарахноидального кровоизлияния вследствие разрыва аневризм, определения прогноза заболевания, вероятности развития осложнений, выработки тактики лечения используют ряд методов инструментальной диагностики.
Поясничная пункция – позволяет с высокой долей вероятности выявить субарахноидальное кровоизлияние. Ликвор в первые сутки с момента кровоизлияния интенсивно и равномерно окрашен кровью, через несколько дней он становится ксантохромным. Пункция противопоказана при наличии у больного внутричерепного объемного процесса (гематома, массивный очаг ишемии), т. к. даже небольшое выведение ликвора может привести к развитию острой дислокации ствола головного мозга. Для того чтобы этого избежать больным с клиническими проявлениями внутричерепного объемного процесса перед поясничной пункцией следует выполнить эхоэнцефалоскопию или компьютерную томографию головного мозга.
Компьютерная томография головного мозга (КТ) – ведущий метод диагностики НСАК, особенно в первые сутки заболевания. С помощью КТ определяется не только наличие кровоизлияния, но и его интенсивность, распространенность, наличие и объем внутримозговой гематомы и внутрижелудочкового кровоизлияния, очагов ишемии, выраженность и характер гидроцефалии, дислокационного синдрома.
Кроме того, с помощью КТ головного мозга иногда удается установить истинную причину кровоизлияния, топографо-анатомические взаимоотношения, особенно если исследование дополняется контрастным усилением, 3D реконструкцией.
Выявляемость НСАК в первые 12 часов после кровоизлияния с помощью КТ достигает 95,2%, в течение 48 часов – 80-87%, на 3-5е сутки – 75%, на 6-21 – всего 29%. Выраженное базальное САК практически всегда является прогностически неблагоприятным, так как почти у всех больных сопровождается развитием ангиоспазма, влекущего за собой развитие ишемии. Высокая информативность КТ головного мозга и прогностическая значимость получаемых результатов, быстрота исследования делают этот метод обязательным при обследовании больных с разрывами аневризм сосудов головного мозга (рис. 3).
а)
б)
в)
Рис. 3. а) Компьютерная томография головного мозга. Массивное базальное субарахноидальное кровоизлияние при разрыве аневризмы передней соединительной артерии (указано стрелками); б) КТ-ангиография интракраниальных артерий (2D-реформация). Фузиформная аневризма правой внутренней сонной и передней мозговой артерий. в) КТ-ангиография интракраниальных артерий (3D-реформация). Мешотчатая аневризма развилки левой внутренней сонной артерии. Аневризмы указаны стрелками.
Магниторезонансная томография (МРТ) – этот метод диагностики обладает высокой чувствительностью и специфичностью. Если КТ головного мозга обладает прекрасной выявляемостью САК, аневризм в остром периоде кровоизлиянии, то МРТ незаменимо при выявлении кровоизлияний в подостром и хроническом периодах. Верификация аневризм при магниторезонансной ангиографии (МР-АГ) достигает 80-100%, что позволяет в ряде случаях отказаться от традиционной инвазивной церебральной ангиографии (ЦАГ), когда по каким-либо причинам она противопоказана (например, при индивидуальной непереносимости препаратов йода) (рис. 4).
а)
б)
Рис. 4. а) Магнитно-резонансная томография. Частично тромбированная аневризма правой внутренней сонной артерии. б) МР-ангиография интракраниальных артерий. Мешотчатая аневризма передней соединительной артерии. Аневризмы указаны стрелками.
При МРТ-исследовании кровоизлияние выглядит как гиперинтенсивное (яркое) или гипоинтенсивное (темное) на получаемых изображениях – в зависимости от срока кровоизлияния.
Также МРТ головного мозга с высокой долей достоверности позволяет верифицировать ишемию, определять ее характер.
Дигитальная субтракционная церебральная ангиография является “золотым стандартом” для наиболее точного выявления причины кровоизлияния. Обязательным является исследование двух каротидных и двух вертебральных бассейнов в прямой, боковой и косой проекциях.
При церебральной ангиографии можно не только выявить аневризму (рис. 5), но и сосудистый спазм (рис. 9б).
а)
б)
Рис. 5. Церебральная ангиография. а) Церебральная ангиограмма в прямой проекции. Аневризма левой внутренней сонной артерии. б) Церебральная ангиограмма в боковой проекции. Аневризма передней соединительной артерии. Аневризмы указаны стрелками.
Электроэнцефалография (ЭЭГ) – метод инструментальной диагностики, позволяющий выявлять нарушения электрической активности головного мозга. Во время регистрации электрической активности мозга при САК определяют тип ЭЭГ. Определение типа нарушения электрической активности мозга позволяет уточнить срок выполнения операции.
Так при I, II типе ЭЭГ хирургические вмешательства по поводу разрывов аневризм прогностически благоприятно. При III типе – оперативное вмешательство не желательно, хотя возможно при высоком риске повторного разрыва аневризмы. IV тип -прогностически самый неблагоприятный. Имеются выраженные нарушения электрической активности головного мозга. Оперировать при этом типе ЭЭГ можно только по жизненным показаниям (например, при острой компрессии мозга гематомой) (рис. 6).
а) б)
Рис. 6. ЭЭГ при разрыве аневризмы головного мозга: а) I тип; б) IV тип.
Электроэнцефалографическое исследование в ситуации когда имеются множественные аневризмы и неясно какая из них является причиной кровоизлияния, позволяет выявить разорвавшуюся аневризму (обычно по преобладанию изменений электрической активности в том или ином участке головного мозга).
Транскраниальная доплерография (ТДКГ) — метод, позволяющий значительно расширить диагностику ангиоспазма. При ТДКГ можно определить линейную скорость кровотока (ЛСК) по магистральным артериям мозга, выраженность спазма (степень сужения просвета артерии), локализацию спазма и динамику его развития. При увеличении линейной скорости кровотока по артериям основания мозга свыше 120 см/с сосудистый спазм считается умеренным, при скорости кровотока, превышающей 200 см/с – выраженным. Ангиоспазм оценивают как нераспространенный, если он охватывает 1-2 артерии виллизиева круга, и распространенный при спазме 3-х артерий и более (рис. 7).
а) б)
Рис. 7. а) ТКДГ, норма: средняя скорость кровотока по средней мозговой артерии – 90 см/с; б) ТКДГ, ангиоспазм: средняя скорость кровотока по средней мозговой артерии – 260 см/с.
При нарастании сосудистого спазма, наличие клинических проявлений оперативное вмешательство возможно только при нарастающей дислокации головного мозга вследствие внутричерепной гематомы или ишемии, вызывающей масс-эффект.
6. Осложнения нетравматического субарахноидального кровоизлияния
К наиболее часто встречающимся осложнениям субарахноидального кровоизлияния вследствие разрыва аневризмы относят следующие:
- Повторный разрыв аневризмы (рис. 8).
а)
б)
в)Рис. 8. а) КТ головного мозга. Первый разрыв аневризмы передней соединительной артерии. б) Церебральная ангиография, боковая проекция, аневризма передней соединительной артерии указана стрелкой. в) КТ готовного мозга. Повторный разрыв (через 3 дня) аневризмы передней соединительной артерии (кровоизлияние указано стрелкой).
- Церебральный ангиоспазм (пик развития на 3-14 сутки от разрыва аневризмы).
- Ишемия головного мозга развивается более чем у 60% больных с САК, и у 15-17% пациентов является основной причиной смерти после разрыва аневризмы (рис. 9).
а)
б)
в)Рис. 9. a) КТ головного мозга. Массивное базальное субарахноидальное кровоизлияние (указано стрелками). б) Церебральная ангиограмма, косая проекция, разорвавшаяся аневризма передней соединительной артерии указана толстой стрелкой, спазм передней мозговой артерии двуми тонкими стрелками. в) КТ головного мозга. Очаги ишемии в результате распространенного декомпенсированного церебрального ангиоспазма, указаны стрелками.
- Внутренняя гидроцефалия, обусловленная окклюзией ликворопроводящих путей, — у 25-27% пациентов (рис. 10).
Рис. 10. Массивное базальное САК с внутрижелудочковым кровоизлиянием и развитием внутренней гидроцефалии.
7. Оценка тяжести состояния больного
При всем многообразии клинической картины течения и осложнения субарахноидального кровоизлияния в практике используют лишь несколько классификаций тяжести состояния больных (табл. 1 и 2).
Табл. 1.
Оценка уровня сознания по шкале комы Глазго (рекомендуется для возраста 4 лет и более).
| Баллы (3-15) | Открывание глаз | Речевой контакт | Двигательная активность |
| 6 | — | — | Выполнение команд |
| 5 | — | Ориентированность | Локализация боли (целенаправленная) |
| 4 | Спонтанное | Спутанность | Отдергивание конечности (нецеленаправленная) |
| 3 | На обращение | Неадекватный (непонятные слова) | Сгибание конечности (декортикация) |
| 2 | На боль* | Неприемлемый (нечленораздельные звуки) | Разгибание конечности (децеребрация) |
| 1 | Нет | Нет | Нет# |
* при проверке открывания глаз на боль следует использовать периферическую стимуляцию (болевая гримаса при центральном болевом раздражении приводит к зажмуриванию глаз) # при отсутствии двигательной реакции необходимо исключить повреждение спинного мозга.
Табл. 2.
Оценка тяжести состояния пациентов по шкале W.Hunt – R.Hess, 1968.
| Степень | Описание |
| I | Бессимптомное течение, или слабая головная боль и легкая ригидность мышц затылка. |
| II | Умеренная или сильная головная боль, ригидность мышц затылка, парез ЧМН (глазодвигательного). |
| III | Оглушение, сонливость, спутанность. Умеренный неврологический дефицит. |
| IV | Сопор, умеренный или выраженный гемипарез, ранняя децеребрационная ригидность. |
| V | Кома различной глубины, децеребрационная ригидность. |
- при наличии серьезного общего заболевания (гипертоническая болезнь, сахарный диабет, тяжелый атеросклероз, хроническое обструктивное заболевание легких) или выраженного ангиоспазма оценку тяжести состояния больного увеличивают на одну степень
- в оригинальной работе не учитывались возраст пациентов, локализация аневризм, время с момента кровоизлияния; степень тяжести пациентов оценивали при поступлении и перед операцией.
Создание подобных шкал оценки тяжести состояния обусловлено необходимостью стандартизации данных по изучению результатов обследования, консервативного и хирургического лечения больных с НСАК, прогноза исхода заболевания.
8. Хирургическое лечение аневризм
Выбор лечебной тактики определяется локализацией аневризмы, наличием или отсутствием факта ее разрыва, сроками с момента кровоизлияния, клиническим состоянием больного, наличием осложнений.
Хирургическое лечение показано всем больным, у которых выявлены аневризмы.
Для больных с неразорвавшимися аневризмами сроки операции, как правило, не имеют большого значения, так как вероятность разрыва аневризмы составляет 1-2 % в год. Важно чтобы операция производилась в сосудистом центре, имеющем опыт подобных операций, минимальные показатели летальности, инвалидизации, осложнений.
Больным с разорвавшимися аневризмами хирургическое лечение с целью выключения аневризмы из кровотока нужно стремиться произвести как можно раньше, так как риск повторного кровоизлияния в первые две недели от разрыва аневризмы составляет 15-25%.
В острейшем (до 3х суток) и остром периоде НСАК (до 14 суток), вследствие разрыва аневризмы, хирургическое лечение проводится больным при неосложненном течении заболевания (I-II, III степени тяжести по H-H), компенсированном состоянии больного, а также у пациентов, входящих в группу риска повторного кровотечения из аневризмы или по развитию клинически значимого ангиоспазма.
Также по жизненным показаниям оперируют больных с IV-V степенью тяжести по Н-Н, у которых имеется острая компрессия мозга гематомой, выраженная окклюзионная гидроцефалия с дислокацией ствола мозга, обширные очаги ишемии. У таких пациентов операция рассматривается как этап реанимационного пособия.
В отсроченном периоде САК (после 14 суток) хирургическое лечение больных выполняется при осложненном течением заболевания вследствие ангиоспазма с тяжелым состоянием (H-H IV, V степени тяжести по H-H) после улучшения состояния больного, а также при наличии аневризмы труднодоступной локализации.
Наличие у больного таких грозных осложнений как повторный разрыв аневризмы, развитие ангиоспазма в значительной мере влияют на выбор успешной хирургической тактики.
При повторном разрыве аневризмы, в случае компенсированного состояния больного, показана экстренная операция для выключения аневризмы из кровотока. При невозможности ее выполнения по тяжести состояния – нахождение в отделении нейрореанимации, проведение паллиативных операций: установка датчиков внутричерепного давления, дренирование желудочковой системы головного мозга, установка датчиков микродиализа и тканевого напряжения кислорода.
Тактика оперативного лечения разрыва аневризм в остром периоде кровоизлияния при развитии церебрального ангиоспазма – один из самых сложных вопросов хирургии аневризм.
Определяющим является форма развития ишемии головного мозга: при компенсированной форме ишемии головного мозга больных можно оперировать сразу после выявления аневризмы, при субкомпенсированной форме ишемии мозга у больных целесообразна выжидательная тактика в соответствии с динамикой ишемии, при декомпенсированной ишемии головного мозга оперативное вмешательство приходиться откладывать и проводить лечение больных в нейрореанимации.
В настоящий момент для выключения аневризм из кровотока применяют два основных метода:
- открытая микрохирургическая операция
- эндоваскулярное вмешательство.
В ряде случаев у пациентов в тяжелом состоянии применяют комбинированное лечение – сначала эндовазальную эмболизацию аневризмы (для предотвращения повторного кровоизлияния), затем, после улучшения состояния больного, — открытое вмешательство.
Открытую микрохирургическую операцию проводят под общим обезболиванием, с обязательным использованием операционного микроскопа и микрохирургической техники (рис. 11).
а) б) в) г) д)
Рис. 11. Оборудование операционной для проведения микрохирургических операций: а) операционный стол и скоба жесткой фиксации головы (Мейфилда-Кисса); б) операционный микроскоп OPMI Neuro на платформе NC 4; в) аппарат для реинфузии крови «Cellsaver» и эндоскопическая стойка Karl Storz; г) электротрепан Aesculap; д) электротрепан Stryker.
Открытое оперативное вмешательство включает в себя несколько этапов:
- Трепанацию черепа
- Вскрытие твердой мозговой оболочки
- Арахноидальную диссекцию с выделением магистральных сосудов основания мозга и аневризмы
- Выключение аневризмы из кровотока путем клипирования (рис. 12)
- Закрытие операционной раны.
Рис. 12. Интраоперационное фото. Птериональный передне-боковой субфронтальный доступ слева. Клипирована разорвавшаяся аневризма передней соединительной артерии. Купол аневризмы и клипса указаны стрелками
Радикальность выключения аневризм из кровотока при открытых операциях достигает 98% (рис. 13).
а) б)
Рис. 13. Клипирование аневризмы левой внутренней сонной артерии: а) церебральная ангиография до операции, выявлена аневризма (стрелка) супраклиноидного отдела левой внутренней сонной артерии; б) церебральная ангиография после операции, аневризма не контрастируется, стрелкой указаны клипсы на шейке аневризмы.
Для контроля радикальности клипирования аневризмы и сохранения кровотока по функционально значимым ветвям магистральных артерий основания головного мозга используют интраоперационную допплерографию (рис. 14).
а) б) в)
Рис. 14. Использование интраоперационной допплерографии при клипировании аневризмы левой средней мозговой артерии: а) интраоперационная фотография: аневризма (стрелка) развилки левой средней мозговой артерии с турбулентным кровотоком по данным интраоперационной допплерографии; б) интраоперационная фотография: аневризма развилки левой средней мозговой артерии клипирована, микродатчик (стрелка) установлен на М1 сегменте средней мозговой артерии для регистрации в нем кровотока; в) интраоперационная фотография: в клипированной аневризме (стрелка) кровоток по данным интраоперационной допплерографии не регистрируется, сохранен нормальный кровоток по М2 сегменту левой средней мозговой артерии.
Эндовазальное вмешательство проводят при невозможности клипирования аневризмы в ходе открытого вмешательства, при аневризмах труднодоступной локализации (аневризмы сосудов вертебро-базиллярного бассейна, аневризмы внутренней сонной артерии проксимальнее офтальмического сегмента), у больных старческого возраста (старше 75 лет). Эндовазальная операция заключается введении в полость аневризмы отделяемого баллон-катетера Сербиненко или электрически отделяемых платиновых микроспиралей Guglielmi. Благодаря микроспиралям происходит тромбообразование в полости аневризмы, вследствие чего она выключается из кровотока.
Радикальность выключения аневризм из кровотока при эндовазальных вмешательствах составляет более 85% (рис. 15, 16).
Рис. 15. Схема окклюзии аневризмы микроспиралями.
а)
б)
Рис. 16. Эмболизация аневризмы базиллярной артерии. а) Церебральная ангиограмма, боковая проекция, стрелкой указана аневризма базиллярной артерии. б) Церебральная ангиограмма, боковая проекция, стрелкой указана аневризма после проведения эмболизации микроспиралями.
9. Послеоперационное ведение
Из операционной, вне зависимости от тяжести состояния, больной переводится в отделение нейрореанимации. В этом отделении осуществляется наблюдение за состоянием пациента, профилактика осложнений. Если в течение суток состояние пациента оценивается как удовлетворительное или средней степени тяжести, то он переводится в нейрохирургическое отделение. Если отмечается ухудшение состояния, то выполняется экстренная КТ головного мозга, ТДКГ. По результатам этих обследований определяется дальнейшая тактика ведения больного.
10. Исходы
Оперативная активность по поводу разрывов аневризм в нашей клинике составляет 82 – 90%. Большинству пациентов выключение аневризм из кровотока проводится открытым путем (92%), эндоваскулярно – 8%. Общая послеоперационная летальность составляет 10-12%.
Клиническая картина по возрастам
У новорожденных течение аневризмы без сброса крови скрытое. Симптомы при наличии патологического шунта:
- Плаксивость;
- Отказ от кормления;
- Плач;
- Недобор веса;
- Частое поверхностное дыхание;
- Посинение кожных покровов (лицо может быть красным от плача);
- Лихорадка (отражает общую реакцию организма младенца на недомогание).
У детей и подростков заболевание, не сопровождающееся сбросом крови, протекает бессимптомно. При наличии шунта характерны следующие проявления:
- Замедленное физическое развитие;
- Одышка;
- Непереносимость физической нагрузки;
- Жалобы на колющие боли в сердце, ощущение перебоев и сердцебиения;
- Эпизоды потери сознания;
- Бессонница;
- Цианоз губ, кончика носа, пальцев.
Зачастую даже при наличии шунта симптоматика и жалобы у детей отсутствуют.
У взрослых клиника определяется сердечно-легочной недостаточностью, которая развивается в течение многих лет, часто – в комплексе с другими сердечными заболеваниями. Симптомы:
- Одышка;
- Быстрая утомляемость;
- Боли за грудиной;
- Непереносимость физической нагрузки;
- Боли в правом подреберье;
- Отеки ног;
- Расширение поверхностных вен.
Для взрослых также характерно бессимптомное течение, несмотря на наличие сброса крови, поскольку дефект в перегородке может быть незначительным (2-3 мм).
Характеристика патологии
Главная причина развития аневризмы МПП – ослабление стенки сердца, имеющее четкую локализацию и появляющееся вследствие структурных либо функциональных нарушений. В первом случае поражаются слои перегородки с последующей гибелью здоровых тканей или замещением их на инородные образования. Функциональные нарушения характеризуются неспособностью локального участка миокарда сокращаться наравне со всей сердечной мышцей.
В результате воздействия высокого давления внутри полого органа ослабленное место начинает выпячиваться, со временем превращаясь в аневризму. Чаще всего патология диагностируется на стенках желудочков, реже – в предсердиях. Несмотря на длительный процесс образования, ее развитие может стремительно ускоряться из-за повышения физической активности, при которой сердечной мышце приходится перекачивать объем крови в большем объеме.
Выделяют следующие типы аневризм:
- Истинная. Растяжению подвергаются все слои сосудистых стенок. В большинстве случаев патология никак не проявляется, пока не происходит разрыв тканей. Запущенные случаи чреваты развитием тромбозов, расслоением сосудов, эмболией, а также инсультом.
- Ложная. Развивается после нанесения травм сосудистым стенкам. В результате через истонченное место начинает просачиваться кровь, которая накапливается в перегородке пульсирующей гематомой. Главное отличие от истинной аневризмы заключается в том, что растяжению подвергается один слой ткани. Большую опасность представляет патология, поразившая жизненно важные сосуды.
- Расслаивающаяся. Характеризуется просачиванием крови в пространство между стенками аорты, что при определенных условиях приводит к разрыву внешней перегородки. Такой тип аневризмы опасен высоким риском летального исхода при прорыве тканей.
Укажите своё давление
130 /100
Как она формируется?
В зависимости от происхождения, выделяется врожденная и приобретенная аневризма перегородки между предсердиями. Врожденная аномалия формируется уже в детском возрасте, а приобретенная развивается вследствие воздействия провоцирующих факторов у взрослого человека.
Врожденная
Формирование аневризмы у плода имеет определенные особенности. Она может сочетаться с нарушением заращения овального окна (сообщение в межпредсердной перегородке), которое обеспечивает сброс крови из правого круга кровообращения в левый. Это связано с тем, что легкие еще не выполняют свою функцию.
После первого вдоха включается правый круг кровообращения. В течение первых нескольких дней или недель после рождения диаметр овального окна уменьшается, происходит заращение (длительность периода заращения овального окна индивидуальна для каждого человека), на месте которого остается небольшое углубление. При воздействии различных причин процесс заращения нарушается, вследствие чего соединительная ткань имеет меньшую прочность, где со временем образуется выпячивание.
Достоверная причина развития аневризмы на сегодняшний день остается невыясненной.
Выделяется несколько провоцирующих факторов, к которым относятся:
- наследственная предрасположенность;
- вредные привычки у родителей;
- перенесенные инфекционные заболевания во время беременности (токсоплазмоз), воздействие неблагоприятных факторов окружающей среды (ионизирующее излучение, токсины).
Врожденная аневризма может иметь изолированное происхождение. При этом локализация овальной ямки и выпячивания в перегородке часто не совпадают. Механизм развития обычно связан с первичным нарушением гемодинамики в сердце, следствием которого является формирование выпячивания в области повышенного давления крови.
Приобретенная
Механизм развития приобретенной аневризмы перегородки включает ослабление тканей перегородки с последующим формированием выпячивания. Оно является следствием воздействия провоцирующих факторов (перенесенный инфаркт миокарда, миокардит, кардиомиопатия).
Механизм развития в виде таблицы:
| Происхождение | Патогенез |
| Изолированная врожденная аномалия | Выпячивание формируется вследствие нарушения гемодинамики в детском возрасте |
| Аномалия, сочетанная с пороками развития овального окна | Нарушение заращения овального окна провоцирует формирование выпячивания |
| Приобретенная аневризма | Развивается у взрослых людей вследствие ослабления тканей перегородки, которое провоцирует перенесенный инфаркт миокарда, миокардит, кардиомиопатия |
Так как приобретенная аневризма перегородки между предсердиями в большинстве случаев является результатом перенесенного инфаркта миокарда, то она разделяется на несколько видов:
- Острая аневризма – образование формируется в течение 14 дней после перенесенного инфаркта. Она сопровождается ухудшением состояния человека с лихорадкой, аритмией (нарушение ритма сокращений), повышением количества лейкоцитов в единице объема крови.
- Подострая аневризма – аномалия развивается в течение 3-6 недель, выпячивание является следствием нарушения процесса формирования соединительнотканного рубца в области погибших миокардиоцитов. Характеризуется постепенным развитием недостаточности сердца с одышкой, повышенной утомляемостью, отеком мягких тканей с преимущественной локализацией на ногах.
- Хроническая аневризма – формирование выпячивания в перегородке между предсердиями происходит в период времени, превышающий 6 недель, и сопровождается постепенным усилением симптоматики застойной сердечной недостаточности.
Деление на виды дает возможность спрогнозировать дальнейшее течение патологии, а также подобрать наиболее адекватную терапию.