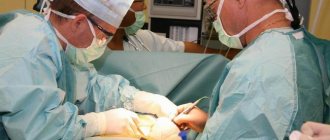
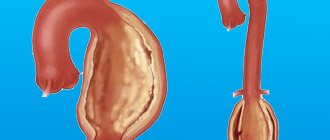
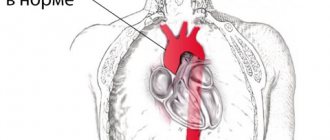
Она ветвится как дерево, вначале — на крупные ветви (стволы), затем на более мелкие ветви и веточки, и условно делится на несколько частей или отделов:
- 1. Восходящий отдел аорты — это участок от аортального клапана до плече-головного ствола.
- 2. Дуга аорты представляет собой короткий отдел, от которого отходят все сосуды, питающие руки и голову (плече-головные артерии). Они анатомически образуют дугу, соединяющую восходящий и нисходящий отделы аорты.
- 3. Нисходящий (грудной) отдел аорты начинается от устья левой подключичной артерии и продолжается до диафрагмы.
- 4. Ниже диафрагмы и до раздвоения аорты (бифуркации) располагается брюшной отдел аорты.
Деление аорты на отделы очень важно для оценки риска и выбора оптимальной тактики лечения у пациентов с аневризмами аорты.
Аневризмой аорты называют участок её локального расширения.
Причины расширения аорты
Врожденные системные заболевания соединительной ткани: синдром Марфана, Элерса – Данлоса, вызванные генетическими изменениями, при которых стенка аорты имеет неправильное строение, способны стать причиной развития аневризмы.
Приобретенные заболевания, вызывающие аневризматическое изменение стенки аорты: чаще всего это — атеросклероз. Около 80% всех осложненных аневризм аорты — аневризмы, вызванные атеросклеротическим процессом, который приводит к ослаблению стенки сосуда, и невозможности выдерживать нормальное кровеносное давление, а как следствие — к расширению её.
Реже аневризма аорты развивается при воспалительных заболеваниях, вызванных внешними агентами (сифилис, грибковая инфекция, туберкулез) или при аутоиммунных заболеваниях (неспецифический аортоартериит).
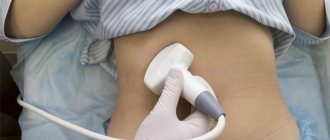
УЗИ аорты в брюшной полости
УЗИ брюшной аорты показания, проведение, расшифровка результатов
Для диагностики брюшной зоны аорты применяется УЗИ. Методика дает возможность узнать о наличии нарушений кровотока, повреждений или изменений стенок сосуда. Данная процедура выполняется с УЗДГ (допплерографией).
УЗИ брюшной аорты: что оно из себя представляет?
Во время процедуры врач-УЗИ будет исследовать зону от последнего грудного позвонка до крестца. Стандартное УЗИ не дает возможности оценить состояние сосудов в полном объеме, поэтому для диагностики аорты применяется допплерография. В её основе которой лежит возможность отражения волн ультразвука от предметов, находящихся в движении.
Во время допплерографии ветви аорты и она сама окрашиваются в разные цвета, что помогает специалисту УЗИ сделать заключение о состоянии кровотока.
В каких случаях проводится диагностика аорты?
Главной задачей в рамках проведения данной процедуры является обнаружение аневризмы. Для нее характерно истончение стенки сосуда и появление мешочка. Это приводит к неправильному кровотоку в сосуде. Заболевание опасно разрывом стенки сосуда и обильным кровотечением.
Диагностику брюшной аорты проводят в следующих случаях:
- Появление пульсирующей боли в голове;
- Наличие у пациента артериальной гипертензии;
- Сильные болевые ощущения в животе с левой стороны, переходящие в поясницу;
- Наличие проблем с памятью у пациента;
- Изменение формы живота;
- Беспричинная тошнота и многократная рвота;
- Наличие кровяных выделений в кале;
- Наличие пульсации в средней части живота;
- Понижение или повышение давления;
- Ранее перенесенный инфаркт или инсульт;
- Подозрение на аневризму у курящего пациента.
Как правильно подготовиться к процедуре?
Если вам было назначено исследование брюшной части аорты ультразвуковым методом, то к нему следует правильно подготовиться. Перед подобным УЗИ следует обязательно произвести очищение кишечника и провести профилактику метеоризма. При отсутствии подготовки исследование может быть неинформативным, так как исследуемый объект находится за кишечником, и, если он будет полон, увидеть артерию будет практически невозможно.
Начинать готовиться к УЗИ следует за 3 дня до предполагаемого исследования. В это время следует придерживаться определенных правил питания, а также принимать определенные лекарства. Из рациона нужно полностью исключить продукты, которые могут стать причиной появления газов: кисломолочные продукты, бобовые/горох, хлеб (черный), капуста.
При необходимости за 2 дня до исследования доктор порекомендует препараты, которые улучшают пищеварение.
За 1 день до УЗИ в вечернее время следует очистить кишечник естественным путем или при помощи клизмы.
Последний раз можно есть за 8 часов до УЗИ. Последний раз пить можно за 2 часа до исследования.
Подготовка не осуществляется только в случае поступления пациента в больницу с жалобами на острую боль в области живота. В таком случае может потребоваться экстренная помощь, а время на подготовку может отрицательно отразиться на здоровье пациента.
Как проводится УЗИ аорты?
Не стоит бояться, исследование полностью безболезненное и безопасное, проводится так же как простое УЗИ. Во время УЗИ пациент лежит на спине. Специалист УЗИ водит ультразвуковым датчиком по животу, осуществляя диагностику брюшного отдела аорты. Длительность процедуры около получаса.
За процессом процедуры исследуемый может наблюдать на большом экране, который находится напротив кушетки. При необходимости врач УЗИ задает необходимые вопросы и комментирует происходящее на экране. Сразу после исследования выдается заключение. Для назначения лечения или его корректировки необходимо обратиться к лечащему доктору, который направлял на УЗИ.
Заболевания, которые могут выявлены во время ультразвукового исследования брюшной части аорты: расслоение аорты (для которой характерен разрыв стенок); аневризма (будет отчетливо заметно истощение стенки брюшной артерии); окклюзия (нарушение проходимости сосудов, на снимке можно будет заметить обрыв кровотока); атеросклероз (появление холестериновых бляшек, специалист УЗИ их диагностирует по утолщению стенки артерии); стеноз (главная ветвь аорты сужается); кальциноз (образование солей кальция).
Как расшифровывать исследование?
Благодаря допплерографии можно получить информацию о точных размерах сосудов, выявить те или иные патологии, определить возможность риска их возникновения, понять скорость кровотока и детально изучить места с затрудненным кровотоком.
Брюшная аорта не должна быть больше 3 сантиметров в толщину. При меньшем диаметре высока вероятность наличия атеросклероза или стеноза. При диаметре более 3 сантиметров—подозрение на аневризму. Врач УЗИ осуществляет исследование аорты, диагноз ставит только врач, назначивший диагностику.
Если размер брюшной аорты будет превышать 5 сантиметров, будет назначена операция для того, чтобы убрать причину патологии. В ином случае она может быть опасна для жизни пациента.
Процедура назначается пациентам, предрасположенным к сердечно-сосудистым заболеваниям, а также в пожилом возрасте. При выявлении патологии на раннем этапе ее развития, и назначении соответствующего лечения, шансы на скорейшее выздоровление увеличиваются.
Запущенные патологии кровотока довольно сложно поддаются лечению и в большинстве случаев предполагают хирургическую операцию.
УЗИ брюшной аорты в Нижнем Новгороде.
В Нижнем Новгороде диагностика аорты посредством УЗИ проводится в клинике «Академия VIP». Исследование выполняется на новейшей УЗИ установке сертифицированным специалистом.
Стоимость ультразвукового исследования УЗИ брюшного отдела аорты.
Цена на УЗИ аорты в медицинском является среднегородской. Доступность данного метода диагностики позволяет своевременно выявить и предотвратить опасные для жизни заболевания. Для патологий брюшного отдела аорты характерны кровопотери, а также поражение жизненно важных органов организма. Именно благодаря своевременной качественной ультразвуковой диагностики и работе хирургов, во многих случаях пациентам удавалось сохранить жизнь.
При назначении врачом данной процедуры, ни в коем случае не следует его игнорировать.
Записаться на УЗИ брюшной аорты в клинику «Академия VIP» можно через администраторов по номеру: +7 (831) 200-47-38.
Симптомы аневризмы аорты
К сожалению, диагноз аневризмы аорты не всегда может быть установлен в «холодный период» (до развития осложнений), так как это заболевание обычно протекает бессимптомно. Чаще всего её обнаруживают случайно при выполнении флюорографии, ультразвуковых или томографических исследований, выполненных в связи с другими заболеваниями. Лечение аневризмы восходящего отдела аорты до развития осложнений гораздо безопаснее для пациента, поэтому в ранней диагностике аневризмы аорты важное значение придается плановой диспансеризации.
Стоит отметить, что каждый сотый пациент, умерший внезапно — умирает от расслоения аорты.
Жалобы обычно появляются, когда аневризма начинает расслаиваться или, увеличиваясь, сдавливает окружающие органы и ткани. Появляется боль или нарушение функций тех органов, которые располагаются в области аневризмы. Вначале это не носит яркого характера и, поэтому, не настораживает ни пациента, ни врача.
Однако, боль усиливается при развитии этих смертельно опасных осложнений аневризмы аорты — это одна из самых сильных болей, которую может испытывать человек. Она локализуется в груди, если аневризма располагается в восходящем, нисходящем отделах или в её дуге, или в животе, если она образовалась в брюшном отделе. Характерна резкая слабость, бледность, нередко человек теряет сознание.
Нарушение кровоснабжения органов, находящихся в зоне разрыва аневризмы или расслоения аорты (головной или спинной мозг, почки, кишечник, верхние или нижние конечности) — приводит к потере функции этих органов, а большой объем кровопотери при разрыве аорты — представляет собой наиболее серьезную опасность. Для спасения жизни счет идет на минуты. Если раннее хирургическое лечение недоступно, то смертность при расслоении аорты в первый день составляет 1 % в час (один человек из ста умирает каждый час). В течение первых суток от расслоения аорты погибает 33% пациентов, 50% больных в течение 48 часов и 75% — в течение двух недель. Только раннее хирургическое вмешательство дает возможность спасти значительную часть больных .
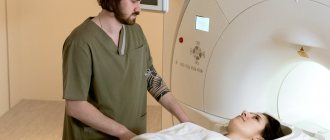
Как проходит МСКТ аорты
Продолжительность самого исследования примерно 15-20 минут. Исследование обычно проводится в положении на спине. На протяжении исследования нельзя двигаться. Дышать нужно спокойно и равномерно. Возможно, что Вас попросят задержать дыхание на короткое время. Задержка дыхания очень важна для получения качественных изображений. Контрастное вещество вводится внутривенно в объеме до 50-150 мл специальным устройством инъектором, синхронизированным с работой компьютерного томографа.
Иногда при введении контрастного вещества могут возникать тошнота, ощущение жара, тревоги, кожные реакции в месте инъекции. Эти реакции обычно бесследно проходят после исследования и не требуют никакого лечения.
Диагностика аневризмы аорты
В диагностике аневризм аорты наибольшее значение имеют так называемые визуализационные методики (УЗИ, МРТ, КТ, АГ). В восходящем отделе аорты , её дуге и в брюшном отделе можно обнаружить аневризму ультразвуковыми методами (УЗИ). Для диагностики аневризмы нисходящего (грудного) отдела аорты необходимы рентгеновские методы (рентгенография, компьютерная томография). Для установления окончательного диагноза и выбора метода лечения выполняются контрастные методы исследования. В настоящее время оптимальным методом диагностики, дающим наиболее полную информацию о локализации, протяженности, диаметре аневризмы и ее отношении к близлежащим органам является мультиспиральная компьютерная томография — аортография.
Материал и методы
Исследование проведено на 123 сердцах, взятых на вскрытии в городских патологоанатомических и судебно-медицинских отделениях от трупов больных обоего пола в возрасте от 28 до 87 лет (35 мужчин и 57 женщин), умерших от причин, не связанных с заболеваниями и ранениями сердца. Сердца извлекали единым комплексом вместе с легкими, средостением, диафрагмой и органами верхнего отдела брюшной полости. Камеры сердца промывали теплой водой для удаления тромбов и сгустков крови. Через канюлю, вставленную в грудную аорту, после перевязки крупных сосудов дуги аорты и коронарных артерий нагнетали раствор теплой воды под постоянным гидростатическим давлением 0,18 бар, что эквивалентно 140 мм рт.ст. с целью определения недостаточности АК. В случаях, когда давление в аорте быстро падало, такие сердца относили к группе с недостаточностью аортального клапана (2-я группа), составившей 15 сердец. Остальные сердца были отнесены к контрольной группе с сохраненной замыкательной функцией клапана (1-я группа), составившей 108 сердец. Фиксацию препаратов осуществляли методом непрерывной перфузии 8% раствора формалина, вводимого через канюлю в аорту под давлением 0,18 бар (140 мм рт.ст.) и в верхнюю полую вену под давлением 0,02 бар (15 мм рт.ст.) в течение 5 дней.
Для исследования использовали методы морфометрии на свежефиксированных препаратах, на препаратах, изготовленных методом силиконовой пластинации при комнатной температуре, а также на препаратах сердец, у которых камеры и крупные сосуды были заполнены полимеризовавшейся окрашенной силиконовой композицией с добавлением рентгеноконтрастного свинцового сурика. В дополнение к морфометрии инъецированные и пластинированные сердца исследовали методами компьютерной и магнитно-резонансной томографии.
Для приготовления инъекционной окрашенной рентгеноконтрастной силиконовой композиции использовали смесь 92 массовых частей силикона марки СКТН Е, 5 массовых частей свинцового сурика и 3 массовые части отвердителя К-1. Все компоненты тщательно перемешивали до получения однородной массы непосредственно перед инъекцией. Через канюлю, установленную в восходящую часть аорты, вводили рентгеноконтрастную композицию под давлением 100 мм рт. ст., что способствовало замыканию А.К. Левый желудочек и левое предсердие заполняли через канюлю, установленную в ушко левого предсердия, под давлением 20 мм рт.ст., что позволило заполнить левые камеры сердца и сохранить их естественную форму. Для ускорения полимеризации силикона органокомплекс сердца с легкими погружали в теплую воду на 3—4 ч. Эта методика инъекции позволяла сохранить взаимоотношения исходной геометрии корня аорты и внутрисердечных структур левых отделов сердца при закрытом А.К. После отвердения силикона выполняли компьютерную томографию инъецированного сердца, после которой применяли модифицированные методики препарирования и морфометрии.
На всех препаратах измеряли длину окружности поперечного сечения восходящей части аорты, синотубулярного соединения (СТС), базального кольца АК, длину основания и высоту межстворчатого треугольника АК (рис. 1),
Рис. 1. Фотография параметров межстворчатого треугольника А.К. Аорта и левые камеры инъецированы силиконом. 1 — длина основания межзаслончатого треугольника; 2 — высота межзаслончатого треугольника. а также величину угла отклонения межзаслончатого треугольника (рис. 2).
Рис. 2. Трехмерная реконструкция АК на мультиспиральной компьютерной томограмме. Угол отклонения (α) межзаслончатого треугольника АК от плоскости продольного сечения восходящей части аорты. Также рассчитывали площадь межзаслончатого треугольника и регургитации АК по формулам:
S
тр.=
p
(
p
–
a
)(
p
–
b
)(
p
–
c
),
S
рег.=π·
r
2,
где S
тр. — площадь треугольника;
а
,
b
,
с
— стороны треугольника;
p
— полупериметр треугольника; где
S
рег. — площадь регургитации;
r
— радиус регургитации.
Измерение угла отклонения межзаслончатых треугольников АК от плоскости продольного сечения корня аорты проводили с помощью мультиспиральной компьютерной томографии (МСКТ) препаратов (см. рис. 2). Основанием межзаслончатого треугольника является прямая линия, проведенная от нижней точки прикрепления одной полулунной заслонки к стенке аорты к нижней точке прикрепления другой. Вершиной межзаслончатого треугольника является верхняя точка комиссуры заслонки АК.
После проведения измерений оценивали заслонки АК на предмет наличия комиссуральных фенестраций. Особое внимание обращали на участки заслонок в месте их прикрепления к стенке аорты и к вершине межзаслоночного треугольника. Оценку морфологических изменений проводили по степени дегенеративных изменений: I степень — наличие изменений только в полулунных заслонках (истончение, изменение цвета, атеросклеротические изменения) без их кальциноза; II степень — наличие изменений в полулунных заслонках (истончение, изменение цвета, атеросклеротические изменения) в сочетании с фенестрациями в комиссуральных областях заслонок и/или наличие кальциноза стенки аорты; III степень — наличие изменений в полулунных заслонках (истончение, изменение цвета, атеросклеротические изменения) в сочетании с фенестрациями в комиссуральных областях заслонок и наличие кальциноза в межзаслончатых треугольниках.
Статистическую обработку полученных данных проводили с помощью программы IBM SPSS (Statistical Package for the Social Sciences) версия 20.0 для Windows. Применяли метод множественного логистического регрессионного анализа. Уровень статистической значимости различий принят за 0,05.
Методы лечения аневризмы аорты
Основной метод лечения аневризмы любого отдела аорты — это хирургический. Смысл метода заключается в замене расширенного участка аорты с целью предотвращения его дальнейшего растяжения и разрыва. Для замены аорты используются два способа — эндоваскулярный (внутрисосудистый) метод с использованием специального внутрисосудистого протеза (стент-графта), и открытая операция -протезирование аорты.
Для каждого метода имеются свои показания, и каждому из них присущи свои преимущества и недостатки.
Преимущества хирургического метода заключаются в его универсальности, то есть возможности исправления всех нарушений, связанных с аневризмой аорты, вне зависимости от отдела и характера поражения. Например, при аневризме восходящего отдела аорты и поражении аортального клапана проводят протезирование аорты, аортального клапана в сочетании с коронарным шунтированием.
Для проведения операции на восходящем отделе аорты и ее дуге необходимо применение искусственного кровообращения, системной гипотермии и зачастую — полной остановки кровообращения.
Показания к оперативному лечению
- поперечный размер аневризмы,
- темп роста аневризмы;
- формирование осложнений данного заболевания.
Для каждого отдела аорты существует пограничный предел поперечного размера аорты, после достижения которого риск разрыва аорты статистически достоверно увеличивается. Так, для восходящего и брюшного отдела аорты опасным в плане разрыва является поперечный диаметр аневризмы 5 см, для грудного отдела аорты — 6 см. Если диаметр аневризмы увеличивается более чем на 6 мм за 6 мес, то это тоже является показанием к операции. Угрожающими в плане разрыва и расслоения аорты являются также мешковидная форма аневризмы и расширения аорты меньше того диаметра, который является показанием для операции, но сопровождающиеся болями в месте расширения и нарушениями функций предлежащих органов. Расслоения и свершившиеся разрывы аневризм являются абсолютными показаниями к экстренной операции.
Статистический метод. Статистические методы использовались для идентифицирования и оценки факторов риска для следующих прогнозов: ежегодный средний рост аневризмы, частота осложнений (острое расслоение и/или разрыв), смертность и выживаемость в отдаленные сроки.
Анализ выживания. Пятилетние оценки выживания были рассчитаны анализом таблицы жизни (Kaplan-Meier). Различия в выживании были проверены посредством LIFEREG процедуры в версии 6.07 SAS, 1994 (SAS Institute, Inc, Кари Н. С.).
График выживаемости Kaplan-Meier. Пятилетние оценки выживания иллюстрированы для пациентов с грудными аортальными аневризмами (ГАА) против общего (согласованного с возрастом и полом) населения (ОН).
Результаты и обсуждение. Joyce J.W. et al. [21] сообщили о пятилетней выживаемости при аневризмах восходящей грудной аорты с диаметром 6 см или меньше в 61% случаев; аневризмы больше чем 6 см имели пятилетнюю выживаемость в 38% случаях. Полное пятилетнее выживание в нашем ряде наблюдалось в 64% случаев. Смертность, как полагают, будет связана с аневризмой в огромном большинстве случаев, хотя адекватные детали для этого различия были часто недоступны. Выживание значительно ниже при аневризмах нисходящей аорты (39% за 5 лет) (p=0.031). Пациенты с расслоением имели более низкую выживаемость (46% за 5 лет).
Параметры роста. Определенный ежегодный рост для грудных аортальных аневризм составил 0,29 см/год. Это находится в близком соотношении с результатами, о которых сообщает Dapunt O.E. et al. [26] (0,32 см/год). Masuda Y. et al. [27] информировали о норме роста для грудных аортальных аневризм – 0,13 см/год. Hirose Y. et al. [28] приводят высокую ежегодную норму роста – 0,42 см/год для грудных аортальных аневризм. В последующем изучении, однако, Hirose Y. et al. [28] привели существенно более низкую норму.
Несоответствие в двух изучениях [28] может вполне объяснить различные использованные стратегии для оценки роста. В последних исследованиях Hirose Y. [28] применяемые регрессы приближаются к используемым Dapunt O.E. et al. [26] и в текущем изучении, при оценке роста грудной аортальный аневризмы. Более ранними изучениями группой Hirose Y. [28] вычислено, что рост равен различию между последним и первым измеренным размером, разделенным на продолжительность между исследованиями.
Размер традиционно рассматривался как важный фактор риска для осложнений (то есть острого расслоения и/или разрыва) у пациентов с грудными аневризмами, и это считалось самым важным независимым фактором в решении планового хирургического вмешательства. Влияние размера на величину роста аневризм – предмет дискуссий. Dapunt O.E. et al. [26] отмечают, что более интенсивные расширения были найдены у тех пациентов, у которых аортальный диаметр при диагнозе был >5 см. С другой стороны. Hirose Y. et al. [28] не нашли никакого существенного влияния размера на интенсивность ростa.
Dapunt O.E. et al. [26] сообщили, что наличие гипертонии, коррелирует с большим аортальным диаметром, но значительно не затрагивает норму роста аортального расширения. Masuda Y. et al. [27] сообщили о прямой связи между величиной диастолического давления и степенью аортального расширения.
Вероятность осложнений. Важно рассмотреть естественное течение болезни у пациентов с грудными аневризмами, т.е. случаи острого расслоения и/или разрыва у этого контингента. Pressler V., McNamara J.J. [22] сообщили, что у восьми из девяти случаев разрывов нисходящих грудных аортальных аневризм размеры аорты были больше 10 см. В последующих изучениях сообщается об осложнениях при намного меньших размерах. В исследованиях Gott V.L. et al [11], при аневризмах восходящей аорты у пациентов с синдромом Марфана, указывается средний размер – 7,8 см во время расслоения.
Однако у семи из 26 пациентов (26,9%) расслоения наблюдались при размерах аневризм 6,5 см или меньше. Кроме того, Crawford E.S. et al. [9] сообщили о среднем размере во время разрыва – 8,0см среди 117 пациентов с нисходящими грудными и торакоабдоминальными аневризмами. Dapunt O.B. et al. [26] информируют о разрывах грудных аневризм, встречающихся в еще меньших размерах, со средним размером 6,1см.
Эти наблюдения свидетельствуют о расслоениях или разрывах при расширяющихся размерах аневризм. Средним размером во время разрыва или расслоения было 6,0 см для восходящих аневризм и 7,2см для нисходящих. Производился многовариантный ретроспективный анализ с намерением изолировать факторы риска для острого расслоения или разрыва, который показал, что размер больше 6,0 см увеличивает вероятность расслоения или разрыва на 32,1 % для восходящих аневризм (p=0.005). Для нисходящих аневризм, эта вероятность увеличилась на 43 % при размере больше 7,0 см (p=0.006). Frist W.H. et al. [33] выдают следующие данные для восходящих и нисходящих аневризм: 6см для восходящей аорты и 7см для нисходящей.
Критерии для хирургического вмешательства.
Ниже мы попытались продемонстрировать важность грудного размера аневризмы при грозных осложнениях, таких как разрыв и расслоение аорты. Нашими наблюдениями мы пытаемся продемонстрировать четко увеличивающуюся частоту осложнений с увеличением аортального размера. Эти наблюдения показывают, что средний размер при разрыве и расслоении составляет 6,0 см для восходящих аневризм и 7,2 см для нисходящих. Многовариантный анализ факторов риска, влияющих на острое расслоение и/или разрыв, показывает, что размер больше 6,0 см является существенным фактором риска (p=0.005). Логистический анализ указывает 32,1% увеличение вероятности расслоения или разрыва для восходящих аневризм при среднем размере больше 6,0см (p=0.005) и 43,0% увеличение для нисходящих аневризм больше 7,0см (p=0.006).
Эти данные настоятельно требуют применения критерия размера для хирургической замены аневризматической аорты, чтобы предотвратить осложнения разрыва и расслоения. Кроме того, эти данные говорят о том, что следует применять более низкий критерий размера, чем предварительно зарекомендованные.
Если средний размер во время осложнения (в этом случае: 6,0см для восходящей и 7,2см для нисходящей аорты) будет применен как интервенционный критерий, то у половины пациентов во время вмешательства с большой вероятностью будут наблюдаться грозные осложнения. Соответственно, авторы предлагают вмешательство при критериях несколько ниже среднего размера во время осложнения. Предлагается, чтобы хирургическое вмешательство было применено при размере 5,5см для восходящей и 6,5см для нисходящей аортальных аневризм. Эти вышепредложенные критерии позволяют произвести вмешательство перед катастрофически увеличенной вероятностью разрыва и/или расслоения.
Эти рекомендации указывают, что плановая операция намного более безопасна, чем экстренное вмешательство. Для восходящих аневризм и аневризм дуги аорты, плановая операция была весьма безопасна (смертность 4,3%). Эти результаты смертности широко совместимы с теми, о которых сообщают и другие центры. Хотя операция на нисходящей аорте имеет более высокий риск (19%), но количество пациентов в этой категории является относительно меньшим, чтобы влиять на конечный результат.
Множество вышеприведенных данных показали, что операция на восходящей аорте более безопасна. ИК через левопредсердно-бедренную канюляцию с использованием центробежного насоса показал, что он является безопасным и надежным методом для предотвращения п/о осложнений: ишемизированные осложнения типа почечной недостаточности и повреждения спинного мозга. Кроме того, появление ингибитора протеазы (апротинин) п ривело к существенному сокращению потери крови в результате защиты рецепторов стенки тромбоцита в начале ИК. Выпуск пропитанного коллагеном дакронового протеза привел (Hemashield Meadox Medicals Inc, Окленд, N.J.) к улучшению хирургического гемостаза, фактически устраняя кровотечение через стенку протеза. Эти факты говорят в пользу приоритетного избирательного вмешательства для избежания разрыва и расслоения аневризм.
Для нисходящих аортальных аневризм нужно рассмотреть риск параплегии как существенное интраоперационное осложнение. Риск параплегии (спинномозгового генеза) в литературе остается между 2 и 20%, в этом случае составляет 4.0%. Очевидно, что пожилой возраст и сопутствующие болезни могут привести к частым осложнениям, при которых не показано хирургическое вмешательство. Таким образом, каждый пациент должен быть оценен индивидуально, и ожидаемый риск осложнений (особенно параплегия при нисходящих аортальных аневризмах) должен быть взвешен во избежание таких осложнений, как разрыв и расслоение. Кроме того, должен быть принят во внимание уровень врачей в рассматриваемом медицинском центре. Критерии размера, представленные здесь, предложены для менее тяжелых пациентов, вылеченных в более опытных центрах.
Исследования пациентов с синдромом Марфана.
Больше чем 90% смертельных случаев при синдроме Марфана связаны с осложнениями аневризм восходящей аорты. Поскольку большинство пациентов с синдромом Марфана имеет некоторую степень аортальной недостаточности (корень аорты – 6,0см), Готт, Лима и соавторы рекомендуют профилактическое лечение при аневризмах, достигающих 5,5–6,0см. Мы рекомендуем интервенционный критерий 5,0см для пациентов с синдромом Марфана, другими наследственными коллагеновыми заболеваниями сосудов или семейными случаями аортальной недостаточности.
Этот критерий размера несколько ниже, чем рекомендации для вмешательства при атеросклеротических аневризмах восходящей аорты. Опыт показывает, что у нескольких пациентов с синдромом Марфана расслоение или разрыв произошли при размерах меньше 5,0см. Эти молодые больные часто находились в тяжелом клиническом состоянии. Таким образом, профилактическое хирургическое лечение может существенно улучшить их клиническое состояние и прогноз.
Разработка интервенционных критериев – это комплекс исследовательских усилий. Исследование этой проблемы является важным для повышения выживаемости пациентов. Чтобы определить соответствующие критерии размера для вмешательства, мы прибегли к помощи статистического анализа. В этих интервенционных критериях должны учитываться возраст пациента, физическое состояние, ожидаемая продолжительность жизни, то есть приблизиться к критериям вмешательства, используя статистические методы с точки зрения предотвращения осложнений (расслоение и разрыв). Давление органа аневризмой, сопутствующая аортальная недостаточность и острое расслоение аорты являются широко принятыми общими признаками для хирургического вмешательства независимо от аортального размера.
Некоторые точки зрения все еще обсуждаются в хирургии хронической болезни восходящей аорты: какую методику использовать при лечении (открытый или методику обертки, прямая или опосредованная реимплантация коронарных артерий), как предохранять мозг во время восстановления дуги аорты. Когда корень аорты был включен в план операции, обычно исполнялась имплантация клапаносодержащего кондуита, используя методику обертки с реимплантацией коронарных артерий и дакроновый трансплантат (8мм). Только клапанное протезирование не предохраняет от рецидивов аневризмы восходящей аорты, ведя к повторной операции. При этом повторные операции имеют высокую смертность.
Некоторые авторы использовали методику обертки. По поводу кровотечения вероятность ранней повторной операции низка – 4,5% в этом ряде и может быть сравнена с данными Kouchoukos N. (2% — открытая методика). У исследуемых больных не было необходимости повторных операций при псевдоаневризмах восходящей аорты.
Реимплантация коронарных магистралей с использованием дакронового трансплантата (8мм) кажется более надежной и технически легко осуществимой, чем прямая реимплантация или реимплантация с аортальными пуговками. Kouchoukos N. [7] Taniguchi K. et al. [12] сообщается о появлении псевдоаневризм в коронарном устье после этих операций [12,13].
Поэтому есть мнение, что использование дакронового трансплантата предотвращает появление этих осложнений (как показано стандартной коронарографией). Образовавшиеся правопредсердные фистулы закрылись, за исключением одного случая, когда потребовалась повторная операция. В девяти случаях, когда был имплантирован трубчатый графт, была зафиксирована внезапная смерть от неизвестной причины (вскрытие трупов не было выполнено). Возможность ложных аневризм или фистул, приводящих к смерти, не исключалась.
Восстановление дуги аорты всегда показано, когда аневризма переходит на дугу аорты, когда участок расслоения простирается на дугу или когда разрыв интимы локализован на дуге (2 случая в этом ряде). Авторам кажется, что остановка гипотермического ИК приводит к неврологическим осложнениям. Griepp R.B. et al. сообщили о коэффициенте (5,6%) неврологических осложнений у 87 больных [15]. Авторы предпочитают остановку гипотермического ИК при выборочной катетеризации магистральных сосудов головного мозга.
30-дневная смертность отмечалась у 7,6 % больных и 6% — с протезированием (использовались клапаносодержащие кондуиты). Galloway A.C. et al. [6] было сообщено о похожих цифрах летальности, соответственно 5,3 и 5%.
Многие анализы также указывают, что сопутствующая трансплантация коронарных артерий и пожилой возраст являются главными факторами риска, что показано и другими авторами. Выживаемость оставляет желать лучшего у больных, которые подвергаются хирургическому вмешательству при хронической болезни восходящей аорты: 48% за 12 лет у Kouchoukos N.T. et al. [13] и 57% за 7 лет у Culliford A.T. [34]. В этом ряде полное выживание – 59,6%±3,7% за 9 лет для всех больных и 66,3%±4,5% за 9 лет для больных с протезированием клапаносодержащим кондуитом (включена также интраоперационная смертность).
Преобладающая причина поздней смертности не была обнаружена в этом ряде. Факторами, увеличивающими риск, что показано одномерным анализом, являются: время ИК, восстановление дуги аорты, хроническое расслоение аорты и пожилой возраст.
Заключение
Виды открытых хирургических операций при аневризмах аорты:
- Операция Бенталла-Де-Боно (протезирование восходящего отдела аорты клапансодержащим кондуитом с механическим протезом аортального клапана);
- Операция Дэвида (протезирование восходящего отдела аорты с сохранением собственного аортального клапана);
- Супракоронарное протезирование аорты;
- Протезирование восходящего отдела аорты и её дуги (техника Борста, использование косого агрессивного анастомоза и другие методики);
- Протезирование грудного отдела аорты;
- Протезирование брюшного отдела аорты.
Эндоваскулярные вмешательства
Позволяют резко уменьшить объем операционной травмы, сократить сроки госпитализации и уменьшить неизбежные страдания пациента, связанные с хирургическими доступами. Одним из основных недостатков метода, является необходимость повторных вмешательств.
Виды эндоваскулярных операций при аневризме аорты:
- имплантация стент-графта в брюшной отдел аорты,
- имплантация стент-графта в восходящий (грудной) отдел аорты.
Наиболее современным методом лечения аневризмы аорты является гибридный метод, позволяющий достичь оптимальных результатов лечения при наименьшей операционной травме.
Гибридные операции сочетают в себе преимущества открытых и эндоваскулярных вмешательств.
Для профилактики развития аневризм аорты наиболее важным является необходимость контроля факторов риска, а именно — артериальной гипертензии. Кроме артериальной гипертензии,наиболее значимыми факторами риска являются возраст (старше 55 лет), мужской пол, курение, наличие аневризм у прямых родственников, повышенный уровень холестерина.