Окклюзия подключичной артерии – это атеросклеротическое поражение одной из важнейших артерий организма.
Процесс развития окклюзии (дословно – «закрытия») подключичной артерии сопровождается отложением в её стенках холестерина и жировых клеток, разрастанием соединительной ткани (склерозом), отложением солей кальция (кальцинозом). Это ведёт к образованию т.н. бляшек – кусочков ткани, как бы встающих поперёк пути кровотока.
Такой процесс ведёт к сужению подключичной артерии, что в свою очередь способствует развитию сосудисто-мозговой недостаточности и ишемии (то есть недостаточному кровоснабжению) верхних конечностей. Развитие атеросклероза угрожает и более серьёзными последствиями, так как отрыв бляшек от стенок артерии может вызвать закупорку кровеносных сосудов, что чревато в том числе и летальным исходом.
Окклюзия подключичной артерии не является самостоятельным заболеванием, но представляет собой следствие атеросклеротических изменений в артериях (разрастания соединительных тканей и образования бляшек) и стеноза (сужения стенок кровеносных сосудов).
У 15% больных симптомная церебральная ишемия обусловлена поражением подключичных артерий (ПКА) или брахиоцефального ствола (БЦС) с развитием синдрома позвоночно-подключичного обкрадывания (СППО) [1].
Феномен обкрадывания возникает при наличии двух сосудистых бассейнов с разным периферическим сопротивлением. К развитию позвоночно-подключичного steal-синдрома (англ.:
«steal» — красть, воровать, грабить) приводят окклюзионно-стенотические поражения I сегмента ПКА или БЦС, в результате чего кровь по ипсилатеральной позвоночной артерии ретроградно течет в руку, обкрадывая головной мозг — вертебрально-базилярную систему (ВБС). При этом головной мозг может терять до 20% необходимого кровотока [2].
Согласно определению группы экспертов ВОЗ (1970), вертебрально-базилярная недостаточность (ВБН) — это «обратимое нарушение функций мозга, вызванное уменьшением кровоснабжения области, питаемой позвоночными и основной артериями». В соответствии с МКБ-10 ВБН находится под рубрикой G45.0 — «синдром вертебрально-базилярной артериальной системы».
Ишемия в ВБС может проявляться не только в виде обратимых транзиторных ишемических атак или хронической сосудисто-мозговой недостаточности, но и развития инсультов. В течение 5 лет у 30% пациентов с симптомами ВБН возникает инсульт [3]. Инсульты в ВБС на фоне СППО носят гемодинамический характер.
Формирование СППО возможно также при поражении БЦС, одновременном поражении первого сегмента ПКА и аномальном отхождении позвоночной артерии от дуги аорты [4, 5], окклюзии проксимальной части позвоночной артерии и первого сегмента ПКА [6]. Обкрадывание в таких случаях развивается через подключично-позвоночную коллатеральную сеть (ветви щито-шейного и реберно-шейного стволов). Окклюзия БЦС несет дополнительную опасность обкрадывания правого каротидного бассейна с развитием синдрома позвоночно-подключично-сонного обкрадывания [7—9]. У пациентов, перенесших маммарно-коронарное шунтирование, при стенозе или окклюзии первого сегмента ПКА может развиваться синдром коронарно-подключичного обкрадывания через внутреннюю грудную артерию [2, 10, 11].
Впервые СППО описал L. Contorni в 1960 г. [12]. В 1961 г. C. Fisher [13] предложил устоявшийся термин СППО. В литературе СППО можно встретить также под названием «обратный синдром Робин Гуда». В 1965 г. J. Vollmar и соавт. [14] выделили четыре варианта обкрадывания при окклюзии первого сегмента ПКА: вертебрально-вертебральный, каротидно-базилярный, экстерно-вертебральный, сонно-подключичный. Наиболее частой причиной развития окклюзии или критического стеноза проксимального сегмента ПКА и других брахиоцефальных артерий являются атеросклероз, реже неспецифический аортоартериит [15—20], а также деформации проксимальных сегментов ПКА с формированием септального стеноза [21]. Атеросклеротические окклюзии и стенозы БЦС и ПКА возникают чаще в возрасте 50—60 лет. Левая ПКА страдает в 2—3 раза чаще, чем правая [22, 23].
В 70% случаев левая позвоночная артерия в 1,5—2 раза шире правой [24], являясь основным источником кровоснабжения задних отделов мозга, поэтому даже малейшее изменение кровотока по ней может приводить к расстройству во всей ВБС.
Сочетанное поражение позвоночной артерии и ПКА с развитием синдрома обкрадывания встречается в 6,1% случаев [25]. Поражение позвоночной артерии наиболее часто локализуется в начальном отделе V1 сегмента — в области устья [26]. Сопутствующий стеноз сонных артерий встречается у 82—84% пациентов с СППО [27]. Среди сочетанных гемодинамически значимых поражений каротидного бассейна наиболее часто встречается стеноз бифуркации общей сонной артерии [23, 28].
Разнообразие структур кровоснабжаемых ВББ и выполняемых ими функций обусловливает полиморфизм клинических проявлений ВБН. Хронические окклюзии артерий верхней конечности обычно бессимптомны из-за хорошего коллатерального кровотока на уровне плеча, а ВБН на начальных стадиях имеет множество клинических масок (шейный остеохондроз, заболевания внутреннего уха и др.) [18—20]. Симптомный стеноз первого сегмента ПКА встречается гораздо реже, чем при поражении сонной артерии. При этом симптомы со стороны верхней конечности возникают в 54% случаев, мозговая симптоматика — в 77% [29]. Асимптомное течение отмечается у 20% больных с изолированным поражением ПКА [30]. Стенозы ПКА могут осложняться дистальными атероэмболиями [31].
Клинически синдром обкрадывания проявляется симптомами ВБН. Клинические проявления ВБН могут включать признаки дисциркуляторной энцефалопатии, полушарную симптоматику в виде развития сенсорных и пирамидных нарушений (альтернирующий синдром), вестибулярных (атаксия, нистагм, интенционный тремор) и кохлеарных (одностороннее снижение слуха, шум в ухе), зрительных (выпадение полей зрения, фотопсии) симптомов, симптомов нарушения функции черепных нервов (стволовая симптоматика в виде глазодвигательных расстройств, периферический парез мимической мускулатуры, бульбарный и псевдобульбарный синдромы); характерны дроп-атаки (синдромы Унтернхарншейдта), синкопы, системное и несистемное головокружение. Возможны сопутствующие вегетативные проявления: тошнота, рвота, изменение артериального давления, частоты сердечных сокращений, гипергидроз [20]. Степень выраженности этих признаков зависит от локализации и размера очага ишемии, а также состояния коллатерального кровообращения [32]. Описан случай преходящей антеградной амнезии на фоне СППО [33].
СППО и симптомы ишемии головного мозга чаще выявляются у больных с сочетанным поражением ПКА и других брахиоцефальных артерий [30]. ВБН может протекать по тромбоэмболическому или гемодинамическому типу [34]. Выраженность клинических проявлений при тромбоэмболическом типе намного выше [35].
Изменение кровотока по позвоночной артерии не всегда ведет к ВБН за счет компенсированного кровотока по виллизиевому кругу замкнутого типа [36]. Функциональная неполноценность или разобщение виллизиева круга за счет отсутствия одной или двух передних или задних соединительных артерий может привести к развитию внутримозгового синдрома обкрадывания [37].
Субъективными признаками брахиальной ишемии являются зябкость, похолодание, онемение пальцев кисти, «перемежающаяся хромота» руки, на поздних стадиях развиваются боль в покое, трофические нарушения. Заподозрить наличие синдрома обкрадывания можно уже на этапе физикального обследования — различие артериального давления (АД) и пульса на обеих руках (вероятно полное их отсутствие), систолический шум над проекцией стенозированной ПКА [15, 38—40]. Градиент А.Д. на обеих руках более 20 мм рт.ст. говорит в пользу наличия СППО [41, 42].
Для диагностики ВБН могут использоваться функциональные пробы де Клейна, Хотана и др. Подтверждается СППО при ультразвуковом триплексном сканировании — коллатеральный тип кровотока дистальнее места поражения ПКА, а также постоянный или преходящий в фазу систолы ретроградный кровоток по позвоночной артерии на этой же стороне.
Тем не менее антеградный тип кровотока по позвоночной артерии при поражении первой порции ПКА не исключает наличие синдрома обкрадывания за счет хорошо развитой позвоночно-подключичной коллатеральной сети [43]. Чтобы выявить так называемый латентный синдром обкрадывания выполняют пробу с реактивной гиперемией — в момент декомпрессии плечевой артерии регистрируют ускорение кровотока в подключично-позвоночных ветвях и снижение в дистальных отделах (V4) позвоночной артерии.
В зависимости от результатов триплексного сканирования с тестом реактивной гиперемии различают три вида СППО [44]: 1) постоянный (при окклюзии или критическом стенозе устья ПКА или БЦС более 90%) — кровоток по позвоночной артерии имеет обратное направление, а тест реактивной гиперемии регистрирует стойкий усиленный ретроградный кровоток, сохраняющийся в течение нескольких секунд; 2) преходящий (при стенозе более 50%) — кровоток в позвоночной артерии имеет обратное направление только в фазу систолы, тест реактивной гиперемии показывает медленное восстановление исходной картины; 3) латентный (при стенозах менее 50%) — кровоток в позвоночной артерии антеградный, но изменен. Тест реактивной гиперемии в таких случаях показывает быстрое возвращение исходной допплерограммы.
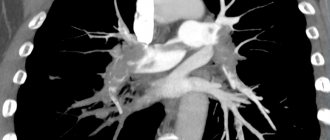
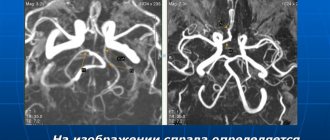
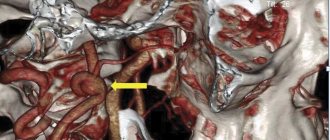
Другим подтверждающим методом исследования является традиционная селективная рентгенконтрастная ангиография — заполнение пораженной ПКА через систему позвоночной артерии. Количество тяжелых осложнений при проведении этого исследования достигает 3,5%, летальность — 2,4% [45], а использование однопроекционной ангиографии в ряде случаев не позволяет достоверно определить степень стеноза. Для диагностики характера и детализации поражения, определения морфологии бляшки, состояния виллизиева круга в последнее время все чаще используют МСКТ-ангиографию, а применение ТКДГ помогает определить нарушение и резерв церебральной гемодинамики [46, 47].
Морфология атером играет значительную роль в развитии цереброваскулярных событий за счет микроэмболизации или острой окклюзии.
Комбинация МСКТ- и магнитно-резонансной ангиографии имеет большие возможности для определения морфологии атеросклеротических бляшек [1].
Для функциональной оценки мозгового кровообращения применяют динамическую ангиосцинтиграфию и допплерографию в сочетании с нагрузочной пробой, которая позволяет выявить функциональные нарушения церебрального кровообращения уже на ранних стадиях атеросклероза брахиоцефальных артерий и оценить эффективность хирургического лечения [48].
Описана [23] функциональная проба с дозированной физической нагрузкой, показывающая зависимость нарастания синдрома обкрадывания от объема физических нагрузок и доказывающая неуправляемость СППО.
Для оценки кислородного статуса головного мозга возможно применение церебральной оксиметрии с расчетом коэффициента экстракции кислорода и пробой с задержкой дыхания [49].
В случаях сочетанных поражений брахиоцефальных артерий определение наиболее гипоперфузируемой зоны головного мозга возможно благодаря МРТ- или КТ-перфузии [50]. Идеальным диагностическим методом выявления недостаточности мозгового кровотока признано исследование фракции экстракции кислорода с помощью позитронно-эмиссионной томографии. Использование МСКТ и МРТ является ведущим в диагностике острых нарушений мозгового кровообращения [50].
Наличие даже асимптомного СППО в силу непредсказуемого течения является абсолютным показанием к операции [23, 30, 51]. С 1980 г. в мире для лечения больных СППО применяют эндоваскулярные способы реканализации пораженного сегмента. Их неоспоримым преимуществом является малая инвазивность и травматичность [52—57]. Вероятность успешной эндоваскулярной реканализации снижается при наличии грубого атерокальциноза или окклюзии. Потенциал технического успеха реканализации окклюзий ПКА намного ниже, чем стенотических поражений [58]. Технический и ангиографический успех реканализации окклюзий БЦС и ПКА возможен в 57—96% случаев [54, 59—64]. Дополнительным негативным фактором является вариабельность анатомии позвоночно-подключичной артериальной зоны, сказываясь на результатах не только эндоваскулярных вмешательств, но и открытых реконструктивных операций. При наличии извитостей или вариантов отхождения ПКА и БЦС, не позволяющих подойти катетером к месту стеноза/окклюзии, в качестве операций выбора должны рассматриваться открытые вмешательства [59].
При патологии БЦС в качестве открытой операции обычно выполняют протезирование либо шунтирование БЦС непосредственно от дуги аорты. Доступ к стенозированному БЦС возможен из срединной стернотомии. Летальность при шунтировании БЦС находится в пределах 5,8—8% [65], а количество осложнений — 16,7% [56]. При этом 5-летняя проходимость шунтов составляет 94%.
Реконструкции ПКА могут выполняться как из грудного, так и шейного доступа. Более безопасным не только в плане летальности, но и ишемических осложнений считается шейный доступ [17, 59, 66, 67]. Летальность после операций на БЦС или ПКА, выполненных из грудного доступа, колеблется от 3 до 19% [59, 66, 68, 69].
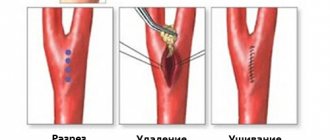
При окклюзии ПКА предпочтение отдают реконструктивным операциям, при стенозах — эндоваскулярным [70, 71]. В случаях, когда при патологии ПКА выбирают открытую хирургическую тактику, методом выбора является сонно-подключичное шунтирование или сонно-подключичный анастомоз [23].
Сосудистые протезы, используемые для сонно-подключичного шунтирования, характеризуются отличной проходимостью [72]. Послеоперационная летальность составляет менее 1%, с 95% первичной 10-летней проходимостью шунтов [73]. В качестве пластического материала используют протезы из политетрафторэтилена, дакрона, реже аутовену. Во время пережатия сонной артерии рекомендуется прекращать обкрадывание ВБС путем пережатия позвоночной артерии или 2-го сегмента ПКА [74].
Подключично-сонный анастомоз, впервые выполненный в 1964 г. J. Parrot, является отличным методом лечения, но требует более широкого доступа в области шеи и невозможен без применения дополнительных эксплантов при пролонгированных поражениях с переходом на второй сегмент ПКА. Послеоперационная летальность при этом составляет менее 1%, а проходимость анастомоза в отдаленном периоде достигает 96—100% [75—77]. Некоторые авторы [30, 59, 78—80] считают, что транспозиция ПКА в общую сонную артерию имеет ряд преимуществ перед сонно-подключичным шунтированием.
Различные варианты экстраанатомического перекрестного шунтирования применяются редко ввиду большей длины шунта, противоположной направленности кровотока в донорской артерии, физического дискомфорта и возможно предстоящей в будущем операции аорто-коронарного шунтирования.
Некоторые сторонники шунтирующих операций наряду с сонно-подключичным шунтированием говорят о хорошем эффекте сонно-подмышечного [81].
Редким вариантом реконструктивной операции при патологии первого сегмента ПКА и достаточном диаметре вертебральной артерии является сонно-позвоночный анастомоз «бок в бок» [82].
Частота развития рестенозов и реокклюзий ПКА и БЦС после эндоваскулярного вмешательства составляет от 7,3 до 29,8% [59, 60]. Непосредственные и отдаленные результаты открытых и эндоваскулярных вмешательств на БЦС статистически не различаются [83]. Первичная и 5-летняя проходимость ПКА после стентирования достигает 80—100%, а после баллонной ангиопластики — лишь 54%, причем при стенозах она выше [60, 84—87]. Для превертебрального сегмента ПКА лучше использовать баллонорасширяемые стенты, для поствертебрального — самораскрывающиеся [2, 54, 88, 89]. При стентировании устья ПКА стент должен выступать в просвет аорты на 2 мм и не перекрывать устья позвоночной и внутренней грудной артерии.
Интервенции являются операцией выбора при проксимальных поражениях ветвей дуги аорты [17, 84, 89, 90]. Некоторыми авторами отмечено [91—93], что результаты операции сонно-подключичного шунтирования в отдаленном периоде лучше, чем стентирования ПКА.
В настоящее время с целью уменьшения частоты реокклюзий и рестенозов после стентирования рекомендуется двухкомпонентная антиагрегантная терапия. При эндовмешательствах на БЦС необходимо использовать дистальные устройства для защиты головного мозга от микроэмболии. Вероятность церебральных эмболических осложнений при выполнении эндоваскулярных операций на левой ПКА при наличии реверсивного кровотока по позвоночной артерии минимальна [88].
В большинстве случаев для стентирования брахиоцефальных артерий используется трансфеморальный доступ. При выраженном поражении аорто-подзвдошно-бедренного сегментов, их деформации или извитости, а также окклюзии ПКА от устья используются ретроградные (лучевой, локтевой, плечевой, подмышечный) либо комбинированные доступы. Наиболее предпочтителен доступ через плечевую артерию. Подмышечную артерию труднее пунктировать и тяжелее достичь эффективной постпункционной компрессии. Вероятность ятрогенной окклюзии артерий предплечья выше, чем плечевой. Однако в случае окклюзии одной из артерий предплечья, при положительном тесте Аллена, вторая будет компенсировать кровообращение в кисти [88]. Для проведения пробы Аллена одномоментно пережимают лучевую и локтевую артерии, при этом больного просят сжать руку в кулак, затем отпускают одну из артерий. Если в течение 5—10 с появилась реактивная гиперемия, тест считается нормальным. Выполнение стентирования из радиального доступа является безопасной методикой [94].
Решение вопроса об объеме и первоочередности оперативного лечения при сочетанном лечении брахиоцефальных артерий является одной из важнейших задач в хирургии ишемической болезни головного мозга. При сочетанном поражении первого сегмента позвоночной артерии и ПКА одномоментное эндоваскулярное вмешательство приводит к лучшему клиническому результату [95]. При сочетанном поражении контралатеральной сонной артерии первым этапом реконструируют ее, при гомолатеральной локализации рекомендуется одномоментная коррекция кровотока, так как реваскуляризация только ВБС приводит к обкрадыванию каротидного бассейна [30, 51, 96, 97]. Одномоментную реконструкцию безопаснее выполнять в случае возможности одного хирургического доступа и наличия высокой толерантности головного мозга к пережатию сонной артерии [98].
Причины
Скаленус синдром могут провоцировать такие состояния, как:
- врожденные структурные аномалии (гиперплазия фиброзной ткани передней лестничной мышцы, дополнительные ребра);
- опущение плечевого пояса с возрастом;
- шейный остеохондроз – костные разрастания на позвонках (остеофиты) раздражают нервные корешки, провоцируя повышение тонуса лестничных мышц;
- искривление позвоночника (патологический лордоз и пр.);
- травмы шеи и верхних областей грудной клетки, переломы первого и второго ребер, ключицы;
- разрастание лестничных мышц из-за занятий спортом или тяжелым физическим трудом;
- избыточная масса тела (в том числе при беременности или ожирении);
- заболевания органов дыхания, провоцирующие перенапряжение мышц.
Чаще всего от синдрома лестничной мышцы страдают женщины в возрасте от 20 до 50 лет.
Лечение
В Первой Медицинской Клинике проводится комплексное лечение скаленус синдрома (синдрома лестничной мышцы) с учетом специфики причинных факторов и механизма развития болезни.
Для устранения болевого синдрома используются лечебные блокады – уколы анестетиков в болезненные точки. Снятие воспаления, отека и мышечного спазма проводится с помощью локальной инъекционной терапии.
Воздействие на участки мышечного напряжения акустическими волнами (ударно-волновая терапия) позволяет не только снять отек, воспаление и боли, но и восстановить нормальное кровообращение и чувствительность в пораженной конечности.
В нашей клинике успешно лечатся патологии позвоночника и суставов, являющиеся причиной заболевания, безоперационными методами:
- аутоплазмотерапией (введение в очаг патологии обогащенной тромбоцитами плазмы, получаемой из собственной крови больного);
- инъекциями гиалуроновой кислоты и хондропротекторов;
- лечением биоимплантом Bio-Osteo (инъекциями в сустав особой группы стволовых клеток, которые получают из жировой ткани пациента);
- реконструкцией позвоночника (введением в межпозвонковый диск лекарств, подавляющих в нем дегенеративно-дистрофические процессы);
- мануальной терапией;
- иглорефлексотерапией и пр.
Необходимый объем терапевтической помощи может определить только специалист после проведения диагностических процедур. При таком заболевании, как скаленус синдром (синдром лестничной мышцы), рекомендуем своевременно обратиться в Первую Медицинскую Клинику.
Записаться на консультацию и прием можно по телефону
Осложнения
Укорочение лестничной мышцы приводит к подъёму двух верхних рёбер с выключением их из акта дыхания. Изменяется положение остистых отростков позвонков, что обуславливает образование шейного горба. Скаленус-синдром может вызывать нейродистрофические изменения тканей плечевого сустава с развитием плечелопаточного периартроза и стойким ограничением движений в плече. Серьёзным осложнением является вертебро-базилярная недостаточность (ВБН) — нарушение кровоснабжения затылочных долей и основания головного мозга. ВБН проявляется головокружением, неустойчивостью походки, цефалгией затылочной локализации, тошнотой, рвотой, снижением остроты зрения, фотопсиями.
Патогенез
Волокна плечевого сплетения дают начало нервам, иннервирующим плечо и верхнюю конечность. Их компрессия вызывает боли, сенсорные расстройства, снижение мышечной силы. Функциональная слабость мышц потенцирует нарушения биомеханики плечевого сустава, изменения последовательности включения мышц плечевого пояса в двигательный акт с формированием патологических моторных паттернов. Из-за изменения двигательных стереотипов повышается нагрузка на мышцы, что выступает дополнительным патогенетическим звеном в развитии СЛМ.
Подключичная вена и артерия обеспечивают кровоснабжение верхней конечности. Вследствие компрессии артерии ухудшается кровенаполнение сосудов руки, возникают нарушения трофики в ее тканях. Сдавление вены ведёт к ограничению оттока крови из сосудов верхней конечности, развивается венозный застой. Кровоснабжение конечности нарушается, формируются трофические расстройства.
Прогноз и профилактика
Своевременная постановка диагноза и комплексная терапия позволяют добиться полного выздоровления пациента. Некорректная диагностика и лечение СЛМ как шейного радикулита приводит к временному улучшению с последующим рецидивированием симптоматики. Рецидивы после хирургического лечения по различным данным составляют 10-20%. Профилактика скаленус-синдрома включает здоровый образ жизни, умеренные физические нагрузки, регулярное выполнение упражнений для укрепления позвоночника и формирования правильной осанки, здоровое питание с поддержанием оптимальной массы тела, коррекцию эндокринного дисбаланса, предупреждение травматизма.
Симптомы
Для патологии типична острая манифестация клинической симптоматики с интенсивной болью в шее (цервикалгией), иррадиирующей вдоль верхней конечности. У ряда больных отмечается головная боль (цефалгия), изолированная боль в руке (брахиалгия). При левосторонней локализации патологии возможны псевдокардиалгии. Пациенты связывают появление болей с предшествующим статическим перенапряжением мускулатуры плечевого пояса и шеи. Усиление болевых ощущений провоцируют повороты головы, движения в плечевом суставе, глубокий вдох. Для облегчения состояния больные ограничивают указанные движения.
Наряду с болевым синдромом наблюдается снижение тонуса и силы мышц поражённой конечности с постепенным развитием атрофических изменений. В первую очередь страдает мелкая моторика, пациент испытывает затруднения при необходимости взять мелкие предметы, застегнуть пуговицы. Характерны жалобы на онемение пальцев, отёчность, покалывание или жжение в руке. Артериальная компрессия сопровождается нарушением чувствительности, бледностью кожи руки, затруднённым прощупыванием пульса. Расстройство венозного оттока проявляется синюшностью кожи, расширением подкожной венозной сети, отёком.