1.Общие сведения
Связь между состоянием почек, артериальным давлением и характерной отечностью известна давно, и не только медикам. Увидев бледного человека с мешками под глазами, потирающего пальцами виски или затылок, наиболее проницательные из нас сразу спросят: а не от почек ли это?
Действительно, во многих случаях повышенное давление обусловлено дисфункцией почек, и наоборот: недостаток кровоснабжения, – например, при атеросклерозе почечных артерий, – ведет к повреждению нефронной паренхимы (основная ткань почек, состоящая из миллионов фильтрующих элементов-нефронов) и хронической почечной недостаточности.
Процессы эти сложны даже для специалиста, исследования в данной области продолжаются, но широкая распространенность такого рода патологии создает необходимость разобраться хотя бы в основных терминах и современных представлениях о «почечном давлении».
Артериальная гипертензия (АГ, стойкое превышение артериального давления над условным порогом 140/90, гипертоническая болезнь) классифицируется на две основные группы. Эссенциальная, или первичная АГ – самостоятельное полиэтиологическое заболевание, на фоне которого развиваются многочисленные нарушения и осложнения. Напротив, вторичная (симптоматическая) АГ сама является осложнением какого-либо патологического процесса или состояния.
Статистические оценки в отношении различных видов АГ в значительной степени расходятся, однако известно, что абсолютное большинство гипертензий (до 95%) являются первичными.
Относительно вторичных АГ также пока нет ни четких статистических данных, ни общепринятой классификации. Роль почечной патологии в этом плане является одной из главных причин симптоматической гипертензии; на долю нефрогенных АГ приходится, по разным оценкам, от 1-2% до трети всей вторичной гипертензии. В ряде исследований акцентируется тревожная возрастная тенденция: стойкие гипертонические цифры АД обнаруживаются у 20-30% детей и подростков, – что также связывается с дисфункциями почек, – причем в городах эта тенденция выражена вдвое сильнее, чем в сельской местности.
И, наконец, несколько слов о терминологии. Вторичная нефрогенная (почечная) гипертензия – указание лишь на общую причину повышенного давления; этот диагноз, по сути, не полон и не конкретен. Термин «ренальная гипертензия» происходит от названия открытого в конце ХIХ века вещества «ренин» (на латыни «почка» – ren). Ренин – это вырабатываемый почечными клубочками вазопрессорный, т.е. повышающий давление в сосудах, гормон. Однако и определение «ренальная» нельзя считать полным, т.к. избыток ренина в крови может быть обусловлен как его гиперсекрецией, так и нарушениями биохимической переработки вследствие повреждения паренхимы. Поэтому в литературе на сегодняшний день можно встретить уточняющие диагнозы «ренопаренхиматозная», «реноваскулярная», «вазоренальная» гипертензия.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Гипертоническая болезнь
Этиология:
В развитии ее непосредственное значение имеет комплекс факторов риска. Рассмотрим некоторые из них.
- Наследственная предрасположенность. Те, чьи родственники страдали гипертонической болезнью, имеют большую предрасположенность к развитию ГБ.
Генетическая предрасположенность включает:
- Мембранный дефект — особенность строения клеточных мембран, при которой проницаемость мембраны для Na повышается вместе со скоростью выхода из клеток К и Са. В результате происходит потеря клетками К и Са, повышается чувствительность ГМК к катехоламинам, что, вместе с повышением внутриклеточного Na (делает клетку чувствительной для факторов роста) ведет к гипертрофии и пролиферации ГМК.
- Стресс. Стресс способствует активации симпатоадреналовой системы, что сопровождается увеличением АД и ЧСС. При этом парасимпатические влияния на сердце ингибируются.
- Курение. Оказывает стимулирующее влияние на симпатическую нервную систему, нарушает функцию эндотелия и активирует эндотелиальные вазоконстрикторные факторы.
- Метаболический синдром – андроидное ожирение, резистентность к инсулину, гиперинсулинемия, нарушение липидного обмена.
- Гиподинамия. Приводит к снижению адаптационных возможностей важнейших систем организма.
- Особенности питания, избыточная масса тела, высокий ИМТ.
- Повышенная чувствительность к потреблению Na. При этом отмечается задержка ионов Na в организме, что обуславливает подъем АД.
- Алкоголь. Снижает чувствительность барорецепторов аорты и синокаротидной зоны.
- Климатические факторы. В некоторых случаях АГ может развиваться у молодых людей в среднем через 5 лет их пребывания на севере.
- Пол и возраст. У женщин до 45 лет показатели АД ниже чем у мужчин. Рост показателей у женщин приходится на возраст 40-59 лет.
- Синдром обструктивного ночного апноэ.
- Некоторые производственные вредности (шум, вибрация).
Патогенез
В норме существует ряд прессорных и депрессорных механизмов, обеспечивающих регуляцию артериального давления.
Прессорные:
- Кратковременного действия (барорецепторные и хеморецепторные рефлексы, САС, реакция ЦНС на ишемию)
- Промежуточного действия (релаксация напряженных сосудов, изменения транскапиллярного обмена, РАС)
- Длительного действия (альдостероновый, вазопрессиновый, почечно-обьемный механизм)
Депрессорные:
- Простагландины
- Калликрекин-кининовая
- Эндотелиальный релаксирующий фактор (NO)
- Предсердный натрийуретический пептид
Гемодинамические факторы:
Артериальное давление зависит от соотношения МОК, ОПСС и ОЦК. В норме показатели эти уравновешены и обеспечивают взаимокомпенсацию друг друга. При нарушении соотношения данных показателей и происходит развитие АГ. Существуют несколько патогенетических вариантов:
- Повышение МОК, не сопровождающееся адекватным снижением ОПСС и ОЦК
- Повышение ОПСС без адекватного снижения МОК и ОЦК
- Одновременное повышение МОК и ОПСС
- Увеличение ОЦК, связанное с задержкой Na и воды в организме
Нейрогенные факторы:
Эйкозаноиды: – PGF2α (простагландин F2α), – PGI2 (простациклин), PGE2, – EDHF — гиперполяризующий факторэндотелиального происхождения (11,12-эпоксиэйкозатриеноевая кислота. – Эндотелин — группа пептидов (I, II, III, …),синтезируемых эндотелиальными клетками. При связывании ангиотензина-II и/или вазопрессинарецепторами мембран эндотелиальных клеток, они выводят в интерстициальное пространствоэндотелин-I. Эндотелин-I связывается с соответствующими ETA-рецепторами плазмалеммсмежных гладких миоцитов и запускает их сокращение. Сокращение мышечного слоя ведет к сужению артериолы. Эндотелин-I может связываться с ETВ-рецепторами эндотелиоцитов и вызывать выведение ими окиси азота, NO. Окись азота, действуя на смежные гладкие миоциты, запускает их расслабление и расширение артериолы. – PO2, PCO2 — напряжение кислорода и двуокиси углерода в интерстициальной среде. – NO — концентрация окиси азота в интерстициальной среде. – K+, H+ — концентрация ионов калия, ионов водородав интерстициальной среде. – АТФ — концентрация аденозинтрифосфата в интерстициальной среде. – (М) — М-мускариновые рецепторы, рецепторы мембран клеток для ацетилхолина. – (Н) — Н-рецепторы мембран клеток для гистамина. – (ETA), (ETA) — рецепторы мембран клеток для эндотелина-1. – ADH — вазопрессин (антидиуретический гормон). – V1 — рецепторы мембран клеток для вазопрессина. – β2 — рецепторы мембран клеток для адреналина. В регулирующих кровообращение нервных центрах количество прессорных нейронов в 4 раза выше, чем депрессорных. Депрессорная система истощается гораздо раньше, чем прессорная, особенно в условиях истощения нервной системы.
Активация симпатоадреналовой системы:
- Повышение ЧСС ведет к повышению МОК
- Стимуляция альфа-адренорецепторов ведет к росту ОПСС
- Вазоконстрикция увеличивает преднагрузку и МОК
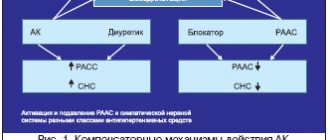
Ренин-ангиотензин-альдостероновая система:
Юкстагломерулярный аппарат. Ренин-ангиотензин-альдостероновая система. Ренин вырабатывается юкстагломерулярным аппаратом почек, в крови воздействует на →ангиотензиноген, синтезируемый печенью, превращая его в ангиотензин1. Ангиотензин1 под действием ангиотензинпревращающего фермента становится ангиотензином2. Также, ангиотензиноген может превращаться в ангиотензин1 и ангиотензин2 под действием других ферментов – эластазы, тканевого активатора плазминогена, катепсина С. Ангиотензин 2:
- Повышает тонус ГМК сосудов
- Облегчает передачу импульса в симпатических ганглиях
- Стимулирует синтез и высвобождение альдостерона
- Стимулирует высвобождение и ингибирует обратный захват норадреналина нервными окончаниями
- Стимулирует выработку вазопрессина и простагландина Е2
- Увеличивает оцк
Эндотелиальная дисфункция:
- Нарушается сигнальная система G-белков
- Снижается секреция NO
- Увеличивается секреция активных форм кислорода
- Снижается реактивность эндотелия к NO, эндотелиальным факторам деполяризации
2.Причины
Наиболее распространенная из врожденных причин ренальной гипертензии – фиброзно-мышечная аномалия развития почечной артерии. В качестве врожденных причин описаны также многие другие аномалии строения почек и почечных сосудов, мочевого пузыря, мочеточников и уретры.
К приобретенным причинам относятся:
- атеросклероз в бассейне почечной артерии (статистически самая частая причина);
- опущение почки (нефроптоз);
- аномальное сообщение между почечной артерией и веной, образовавшееся, например, вследствие травмы;
- артериальные воспаления;
- механическое давление на артерию (растущей опухолью, кистой, гематомой и пр.).
Следует отметить, что две наиболее распространенные причины, – одна врожденная и одна приобретенная (см. выше), – в совокупности обусловливают до 98-99% вазоренальной гипертензии.
Что касается собственно ренина, то его секреция и дальнейшая регуляторная роль представляют собой сложнейший эндокринный каскад, в котором участвуют и протеиновые соединения-предшественники, и две формы ангиотензина, и ангиотензинпревращающий фермент (АПФ), и альдостерон (гормон надпочечниковой коры). Очевидно, что любой сбой в этом многоступенчатом процессе, любое повреждение или поражение секреторных и/или рецепторных клеток может вызвать эндокринный дисбаланс и, соответственно, избыток вазопрессорных гормонов. Гиперсекреция ренина может быть ответом на сугубо механическое сокращение васкуляции (кровоснабжения) почек, однако водно-электролитный баланс грубо нарушается и при воспалительных процессах в почках – гломеруло- и пиелонефритах, что ведет к избыточному объему перекачиваемой сердцем крови и, как следствие, к гипертензии (напр., двусторонний пиелонефрит сопровождается артериальной гипертензией более чем в 40% случаев).
Посетите нашу страницу Кардиология
Клиника
- Часто протекает бессимптомно и оказывается случайной находкой во время посещения врача
- Частым субъективным проявлением являются головные боли в затылочно-теменной и височной областях
- Также возможны цереброваскулярные расстройства — головокружение , шум в ушах, «мушки» перед глазами, снижение памяти и умственной активности
- Невротические нарушения – раздражительность, дискомфорт, утомляемость, подавленность, нарушение сна, неуверенность, беспокойство
- У 20-40% — кардиальный болевой синдром
- Нарушение зрения
- Акцент 2 тона над аортой, твердый пульс, тахикардия
- Изменение границ сердца, высокий верхушечный толчок
3.Симптомы и диагностика
Известны некоторые симптомы, весьма характерные для нефрогенной гипертензии, однако ни один из них не является патогномоничным (присущим только одному заболеванию и не встречающимся при других). Так, отмечаются резкие и внезапные повышения давления на фоне нормальной ЧСС, терапевтическая резистентность к обычному гипотензивному лечению (даже интенсивному). Однако в целом симптоматика может соответствовать любой форме артериальной гипертензии, поэтому диагностика в данном случае требует, как правило, привлечения нескольких смежных специалистов (кардиолога, сосудистого хирурга, эндокринолога, обязательно офтальмолога и т.д.). Первоочередной задачей является дифференциация ренопаренхиматозной формы гипертензии от вазоренальной. Тщательно изучается анамнез, производится осмотр, аускультация и перкуссия, осуществляется детальное и многоплановое лабораторное обследование. Из инструментальных диагностических методов наиболее информативными являются УЗИ, МСКТ, различные виды контрастной урографии и ангиографии (рентгенологическое исследование сосудов), сцинтиграфия почек, радиоиммунологический анализ концентрации ренина в крови, каптоприловая проба и т.д. Следует отметить, что при подозрении на паренхиматозную форму ренальной гипертензии рентгенологические исследования должны назначаться с большой осторожностью и строго по показаниям, поскольку и лучевая нагрузка, и рентген-контрастные вещества могут усугубить повреждение почечных тканей и структур.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Классификация
Стадии гипертонической болезни по ВОЗ 1962г:
I стадия: АД>160/95 мм рт ст. Поражения органов мишеней отсутствуют. II стадия: АД>160/95 мм рт ст. Имеются изменения органов мишеней обусловленные АГ. III стадия: АД>180/110 мм рт ст. Имеются изменения органов мишеней обусловленные АГ с нарушением их функции. Классификация уровней АД (ВОЗ/МОАГ, 1999)
В национальных рекомендациях по АГ (2010), факторы риска, по сравнению с предыдущими, больше не делятся на основные и дополнительные.
4.Лечение
Как показывает статистический анализ накопленных в мире данных, консервативные методы (медикаментозные, диетологические и пр.) значительно менее эффективны, чем активная терапия, и могут применяться лишь как вспомогательные, предоперационные, поддерживающие меры, а также в качестве паллиативного лечения при наличии противопоказаний к хирургическому вмешательству. Оперативная коррекция почечной артериальной гипертензии в большинстве случаев приносит стойкий и выраженный положительный результат и существенно увеличивает продолжительность жизни таких больных. Производится полостная, эндоскопическая или чрескожная операция (в зависимости от клинических характеристик конкретного случая) по восстановлению проходимости стенозированных артерий, устранению врожденных дефектов, или же по удалению пораженной и не функционирующей почки полностью, что в ряде случаев является единственным эффективным ответом. Примерно треть больных в дальнейшем может не принимать поддерживающие гипотензивные препараты.
Паллиативная гипотензивная терапия как альтернатива хирургическому вмешательству, впрочем, также характеризуется достаточно высокой эффективностью (хотя речь может идти лишь о постоянном медикаментозном контроле АД) и позволяет в той или иной степени нормализовать давление более чем в 90% случаев.