В статье выясним, сколько стоит пересадка сердца. Трансплантология этого органа представляет собой отдельную сферу медицины. Возникла она на стыке иммунологии и кардиологии. Иммунология – это наука, которая занимается человеческим иммунитетом и имеет большое значение в вопросах отторжения и приживания трансплантата (пересаживаемого биоматериала).
Первые исследования, которые проводились в области пересадки, были начаты в 50-х года прошлого века. Оперативные вмешательства, окончившиеся успешно, провели врачи в США и ЮАР в 80-х годах. В СССР первую подобную операцию осуществил В. И. Шумаков в 1988 году. По причине того, что иммунологические основы, связанные с реакцией «хозяин-трансплантат», ранее были изучены недостаточно, продолжительность и качество жизни после хирургической манипуляции желаемым результатам не соответствовали, а прогноз имел неопределенный характер. О стоимости пересадки сердца читайте ниже.
В настоящее время уровень знаний значительно повысился и позволяет осуществлять подобные операции с минимальной вероятностью возникновения осложнений. Кроме того, продолжительности жизни после пересадки сердца является достаточной (немного менее половины пациентов после вмешательства живут больше чем 10 лет).
В отдельных случаях существует возможность осуществления повторных пересадок, к примеру, один из самых богатых людей мира по информации «Форбс», Д. Рокфеллер, перенес шестую пересадку сердца в 99 лет.
Многим пациентам, страдающим различными патологиями, и их родственникам интересно, сколько стоит пересадка сердца.
Показания к трансплантации
Вмешательство по трансплантации сердца является наименее распространенной операцией в области кардиохирургии. Связано это не только с высокими финансовыми затратами, но и с определенными нюансами:
- Ограниченное число доноров – лиц, у которых здоровое сердце, но подтверждена смерть мозга.
- Длительное время, необходимое для подбора донора в соответствии с листами ожидания. Особенно такая проблема актуальна в отношении операций по пересадке сердца ребенку.
- Проблема этического характера, в том числе и с точки зрения религии (в частности, по христианским представлениям человек считается живым, пока его сердце бьется).
- Короткий срок хранения донорского органа (до 6 часов).
Но, несмотря на описанные проблемы, операция трансплантации хоть и очень редко, но проводятся, причем довольно успешно. Сколько стоит операция по пересадке сердца, важно выяснить заранее.
Основное показание, при котором пациенту требуется данная операция, – это конечная (терминальная) стадия сердечной недостаточности в хронической форме, либо третьего или четвертого функционального класса, не поддающаяся терапии медикаментозными средствами, с прогнозом выживаемости менее года при таком состоянии.
Именно симптоматика, характерная для последней стадии (возникновение одышки в состоянии покоя, значительная отечность всего тела и конечностей, значительное ограничение активности) при отсутствии эффективности консервативного лечения может потребовать пересадки сердца. Стоимость для многих не имеет значения.
Настолько тяжелая недостаточность сердечной деятельности может возникать в результате следующих патологий:
- Кардиомиопатия. Это заболевание представляет собой состояние, при котором происходит структурная перестройка миокардовых волокон, замещение рубцовой тканью, в результате чего нарушается процесс сокращения и расслабления мышцы сердца. Обычно ХСН развивается при ишемической и дилатационной кардиомиопатии.
- Приобретенные либо врожденные неоперабельные пороки сердечной мышцы.
- Опухоли сердца.
- Тяжелые нарушения ритма сердца и неуправляемая стенокардия, которые не поддаются медикаментозному лечению и привели к тяжелым нарушениям сердечной функциональности.
Помимо перечисленных выше показаний, во внимание принимаются результаты объективных способов исследования (катетеризация легочной артерии, УЗИ сердца):
- Отсутствие тяжелой формы легочной гипертензии.
- Фракция левожелудочкового вброса меньше 20 %.
Кроме того, при планировании оперативного вмешательства должны соблюдаться определенные условия:
- Возраст реципиента (пациента, которому предстоит пересадка органа) должен быть менее 65 лет.
- Желание пациента следовать дальнейшему строгому плану терапии и наблюдения, его исполнительность.
От чего зависит стоимость сердечной мышцы
Сердечная мышца по праву признана самым дорогим органом в организме человека. Чаще всего, люди, решившие его продать, идут на такой серьезный шаг ввиду наличия финансовых проблем в их жизни. И лишь иногда это происходит по религиозным или этическим соображениям донора. Стоимость сердечной мышцы для проведения трансплантации зависит, в основном, от трех факторов:
- Покупка одного органа (сердце) или необходимость комплексной пересадки (сердце и пара легких)
- Срочность проведения трансплантации (оперативное вмешательство медиков обходится пациенту в несколько раза дороже)
- Выбор поставщика (оформление сделки через клинику или покупка у продавцов на «черном рынке»).
Требования, предъявляемые к донорскому сердцу
Сколько стоит пересадка сердца – вопрос на сегодняшний день актуальный. Чтобы в этом разобраться, нужно понимать, что донором органа может быть человек, который находится в коме, и у которого подтверждена смерть мозга головы, а сердечная деятельность поддерживается в реанимационном отделении при помощи аппаратуры. Как правило, такие тяжелые пациенты наблюдаются в стационарах после инсультов или ДТП. То есть человек фактически уже мертв, так как его сердце работает при помощи лекарственных препаратов, а дышит он за счет аппарата ИВЛ. Если сердце такого человека пересадить другому человеку, в новом организме оно сможет работать автономно. Для изъятия органа из тела пациента медикам необходимо согласие самого пациента, составленное еще при жизни, либо его родственников. В случае отсутствия родственников, или если пациента не опознали, его сердце могут изъять без официальной документации.
Комиссия, состоящая из нескольких человек, в том числе главврача медицинского учреждения, в котором находится донор, заполняет необходимые бумаги. После этого приезжает специалист из трансплантационного центра, обязательно с ассистирующей медицинской сестрой, и проводит операцию, в ходе которой донорское сердце изымается, а затем помещается в контейнер, наполненный кардиоплегическим раствором, и транспортируется в центр. От чего зависит то, сколько стоит пересадка сердца в России?
Донорские сердца отбираются по следующим критериям:
- Отсутствуют злокачественные опухоли.
- Отсутствует вирусный гепатит (В, С), ВИЧ-инфекция.
- Отсутствие сердечных патологий, что подтверждается результатами (коронароангиографии, УЗИ сердца, ЭКГ).
- Группы крови реципиента и донора совместимы по системе АВО.
- Размеры сердца реципиента и донора сердца являются приближенными. Оценку проводят при помощи УЗИ.
Что такое искусственное сердце
Механизм получил англоязычное название «ТАН». Если аббревиатуру расшифровать и перевести с английского языка, «ТАН» означает «полностью искусственное сердце» («Total Artificial Heart»). Это устройство, которым при трансплантации заменяют желудочки.
Механизмы, способные поддерживать организм человека в жизнеспособном состоянии, делятся на две большие группы:
- Оксигенераторы – аппараты, которые насыщают кровь пациента кислородом.
- Кардиопротезы – имплантанты, которые устанавливаются в организм для его жизнеобеспечения.
Обе группы устройств применяются при затяжных операциях на открытом миокарде и во время ожидания донорского сердца для дальнейшей трансплантации.
Изобрел аппарат, способный гнать кровь по венам человека, доктор Демихов в СССР. В 30-х годах прошлого века врач в качестве эксперимента произвел собаке операцию по замене сердца, установив вместо органа насос. Устройство было связано с двигателем извне. Спустя почти 30 лет в Америке ученые Акутсу и Кольф придумали пластиковое сердце, включающее в себя четыре клапана. Модель аппарата была максимально приближена к настоящему человеческому органу.
Первая успешная замена пораженного органа на искусственный механизм состоялась в 1969 году доктором Кули в США. У его пациента был серьезный диагноз – аневризма левого желудочка. Доктор удалил часть пораженного миокарда. В результате операции самостоятельно поддерживать кровоток организм больного был не способен.
Пересадка сердца представлялась как единственный шанс на сохранение жизни больного. Доктор Кули установил механическое устройство, которое дало возможность отключить пациента от аппарата внешнего кровообращения. Больной жил с искусственным сердцем в груди, в то время как его собственный орган был поврежден. Трансплантант прослужил 64 часа! За этого время доктора смогли найти орган донора. Пациента положили на повторную операцию: искусственный орган заменили на здоровое сердце другого человека. Трансплантация прошла успешно.
Доктор Дентон Кули
По иронии судьбы, крепкое и здоровое сердце донора не спасло пациенту жизнь. Несмотря на успешно проведенную двухэтапную трансплантацию сердечной мышцы, пациент прожил всего два дня. Он умер от пневмонии.
Интересно, что в прошлом веке все дальнейшие попытки создать механическую модель сердечной мышцы не увенчались успехом. Только в 2010 году впервые установили больному механизм. Произошло это в московской клинике. Искусственный орган помог пациенту выжить в ожидании донора.
Механизм устанавливается на предсердия, замещает нижние отделы – желудочки. Рядом с предсердиями функционируют механические клапаны – по аналогии с естественными сердечными клапанами. Они регулируют кровоток, направляют кровь, которая поступает в пораженный орган.
Механическое устройство, устанавливаемое в грудную клетку, обладает довольно крупным размером и внушительным объемом. Оно поместится не в каждую грудную клетку. Нет устройств, которые можно было бы устанавливать детям. Сейчас ведутся разработки искусственного сердца меньшего объема.
Срок ожидания операции по трансплантации
Чтобы понять, сколько стоит пересадка сердца в Москве, определим сначала, каковы сроки. Для того чтобы пациенту провели операцию, в центре трансплантологии составляют лист ожидания. Эти центры сотрудничают с медицинскими учреждениями, в которых потенциально могут наблюдаться вероятные доноры – неврологическими, травматологическими и другими больницами. Периодически центр запрашивает у больниц информацию о наличии возможных доноров сердца, а затем сопоставляет список пациентов, нуждающихся в пересадке, и имеющихся доноров в соответствии с критериями отбора, которые были перечислены выше. Получить направление в трансплантационный центр пациент может у лечащего врача – кардиохирурга или кардиолога.
С момента составления листа ожидания может проходить достаточно большое количество времени. Если подходящего донора так и не найдут, то пациент может умереть вследствие недостаточности сердечной деятельности, так и не дождавшись трансплантации. Если же донора найдут, то операцию по пересадке проведут в ближайшее время.
Так как прогнозируемая выживаемость пациента при таком показании, как ХСН, составляет менее года, то донора следует найти в течение именно этого критического срока.
Как попасть в Германию на лечение?
Клиники Германии принимают иностранных пациентов на хирургическое лечение, включая трансплантацию органов. Обязательное условие записи на операцию – правильная подготовка пакета медицинских и административных документов, оформление разрешения на въезд в страну, официальное подтверждение готовности провести операцию от клиники и ряд других нюансов.
У большинства пациентов и их родных нет опыта в организации лечения за рубежом. Они допускают ошибки и не могут продуктивно общаться с администрацией клиники. Поэтому лучше обращаться в немецкие медицинские учреждения не самостоятельно, а с помощью международного оператора медицинского туризма Booking Health. Специалисты Booking Health помогут Вам в таких важных моментах:
- Выбор правильной клиники на основании ежегодного квалификационного профиля
- Прямая коммуникация непосредственно с лечащим врачом
- Предварительная подготовка программы лечения без повторения ранее проведенных обследований
- Обеспечение выгодной стоимости услуг клиники, без надбавок и коэффициентов для иностранных пациентов (экономия до 50%)
- Запись на прием на нужную дату
- Контроль медицинской программы на всех этапах
- Помощь в приобретении и пересылке медикаментов
- Коммуникация с клиникой после завершение лечения
- Контроль счетов и возврат неизрасходованных средств
- Организация дополнительных обследований
- Сервис высочайшего уровня: бронирование отелей, билетов на самолет, трансфера
Чтобы воспользоваться помощью Booking Health, оставьте заявку на сайте. В течение 24 часов с Вами свяжется медицинский консультант, и Вы начнете подготовку к поездке.
Сколько стоит пересадка сердца?
Во всем мире принят закон, который запрещает торговлю органами, разрешается исключительно родственная или трупная пересадка. В связи с этим само сердце пациент получает бесплатно. Оплатить потребуется только саму операцию, медикаментозную поддержку перед трансплантацией и после нее, а также реабилитационный период.
Итак, сколько стоит пересадка сердца в России? В целом цена разнится и составляет 70-500 тыс. долларов. Средняя цена операции по трансплантации – 250 тыс. рублей. В РФ существует возможность бесплатного обеспечения граждан высокотехнологичными видами медицинской помощи, а также оплаты операции по трансплантации по квотам (по системе ОМС), однако в любом случае возможность бесплатной трансплантации и точную ее стоимость следует уточнить у лечащего специалиста.
Где делают пересадку сердца? На территории России имеется только один центр координации, который осуществляет подбор донорских органов. Действует он на территории Московской области и Москвы. Непосредственно пересадки сердца проводят в следующих медицинских учреждениях:
- «Северо-Западный федеральный медицинский исследовательский центр им. Алмазова В.А.» ФГБУ, расположенный в Санкт-Петербурге.
- Научно-исследовательский институт патологии кровообращения им. Мешалкина Е. Н., расположенный в Новосибирске.
- Федеральный научный центр трансплантологии и искусственных органов им. Шумакова В. И., расположенный в Москве (ФГБУ «ФНЦТИО»).
В последние годы развивать трансплантологию начали в Челябинске, а именно в Челябинской областной клинической больнице. Какова стоимость пересадки сердца в Челябинске? Цену нужно уточнять в клиниках. Но она не сильно отличается от столичной.
Кроме того, проводят трансплантацию и в столице Белоруссии – Минске. То есть география таких операций стремительно расширяется. Сколько стоит пересадка сердца в Минске? Ее цена около 70 тыс. долларов.
По причине того, что в России законодательно-правовые нормативы донорства органов отработаны не полностью, операции по трансплантации сердца проводят очень редко. К примеру, в течение 2014 года таких манипуляций было осуществлено всего 200, в то время как в США за этот же период было проведено примерно 28 тысяч трансплантационных операций. Кроме того, из-за законодательного запрета на изъятие донорских органов у людей младше 18 лет детям, которым необходима пересадка сердца, требовалось дорогое лечение за границей (Индия, Германия и Италия). Однако в мае 2015 года был принят законодательный акт о порядке констатации мозговой смерти у пациентов старше 1 года. Это дало возможность последующего развития законодательства в сфере детского донорства.
Вопрос: «Сколько стоит пересадка сердца в Германии?» возникает практически сразу после принятия решения об операции. Цены в различных клиниках варьируются. В среднем это 400 тыс. евро.
РОСТОВСКАЯ ОБЛАСТНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА
От редакции. О том, что в Областной клинической больнице в течение трех лет действует программа трансплантологии, писали уже не раз. Реализация программы и 68 проведенных операций, с низкой летальностью, 40 запланированных операций на 2018-й год – это огромный труд и огромные риски, это ответственность министра здравоохранения РО Т.Ю. Быковской и главврача РОКБ В.Л. Коробка, это решение губернатора В.Ю. Голубева продолжать финансирование программы. Но обо всем этом и о том, «кому спасибо», мы сегодня рассказывать не будем. Поговорим о том, что за всем этим стоит – фактически и эмоционально. Так сказать, самый верхний срез.
Пересадка сердца – не самая сложная операция в трансплантологии
Самая сложная – пересадка правой доли родственной печени. Именно такая операция была успешно выполнена первой в истории ростовской трансплантологии. А потом их было еще несколько…
Вячеслав Леонидович Коробка, главный врач Ростовской областной клинической больницы (40 операций по трансплантации органов):
– Трансплантация правой доли родственной печени довольно долго в мировой практике трансплантологии была самой сложной и самой рискованной. Самой сложной она остается и поныне. Значительно проще провести операцию по пересадке целой печени. Если говорить коротко и примитивно, чтобы каждый понял: это связано с определенным строением органа и с тем, что при пересадке правой доли печени требуется сшивать гораздо больше сосудов, их диаметр меньше, технически это сложнее; есть и другие существенные нюансы. Довольно большому риску подвергается и донор – родственник, который отдает долю печени; для него операция чревата кровотечением, рядом осложнений.
Многие хирурги мира пытались разработать свои технологии этой операции, усовершенствовать их. Не получалось. Оптимальную технологию, которой сегодня пользуется весь мир, разработал российский хирург Сергей Владимирович Готье. Он не мог не понимать, что совершил прорыв в трансплантологии, однако никакого шума из этого не устроил. Просто на одной из международных конференций сделал доклад, подтвердив его уже наработанным материалом. Доклад произвел фурор. В тот день имя С.В. Готье вошло в историю мировой трансплантологии.
Когда у С.В. Готье случился юбилей, в Москву поздравить его прилетели (без всяких приглашений) многие лучшие хирурги мира».
Вторую операцию по пересадке сердца в нашей РОКБ делал (и, надеюсь, сделает их еще немало) Михаил Юрьевич Кострыкин, зам. главврача по хирургии, сердечно-сосудистый хирург. Как он шел к этому? Как мы все шли к операциям по трансплантологии? В течение последних, наверное, двух лет у Михаила Юрьевича было множество командировок – в лучшие клиники России и зарубежья. Это серьезная учеба. Он изучал технологии операций по трансплантации сердца, стоял за спиной хирурга, ассистировал, участвовал в пред- и послеоперационном анализе состояния пациента, в обсуждении хода операции.
Не каждый хирург мирового уровня готов делиться своими секретами со всеми, кто приезжает к нему на учебу, на стажировку; у нас сложились дружеские отношения с лучшими специалистами России, и это, наверное, говорит о том, что они оценили наши профессиональные и человеческие, личностные качества. Большую помощь оказал Кирилл Олегович Барбухатти, который сегодня входит в число лучших хирургов страны. (К.О. Барбухатти – зав. кардиохирургическим отделением № 2 Краснодарской краевой клинической больницы № 1 им. проф. Очаповского — прим. ред.). Михаил Юрьевич многократно был в этой клинике, смотрел операции по трансплантации сердца.
Первую операцию по пересадке сердца в нашей больнице сделал К.О. Барбухатти; так принято: первую операцию всегда во всех лечебных учреждениях делает признанный специалист; зачем рисковать? Мы все, конечно, были в операционной; Михаил Юрьевич ассистировал; все понимали: вторую пересадку сердца и последующие будет делать Кострыкин. Он сделал ее не менее успешно.
Безусловно, все это произошло благодаря многолетней работе проф. А.А. Дюжикова, под руководством которого сформировались коллектив кардиоцентра Ростовской областной клинической больницы, ростовская школа кардиохирургии и тесные контакты со многими клиниками нашей страны.»
Михаил Юрьевич Кострыкин, заместитель главного врача РОКБ по хирургии (28 операций по трансплантации органов):
– Как изначально и предполагалось, вторую операцию мы провели своими силами; никто, стоя за спиной, не страховал. Конечно, все готовились. Но и перед операцией, и даже прежде, чем идти в операционную, неоднократно созванивались с Кириллом Олеговичем, обсуждали пациента, возможные варианты и нюансы, консультировались. Вообще неправильно отказываться от чьего-либо совета и помощи, если такая возможность есть. Обе операции прошли штатно. Пациенты выписаны в декабре, до Нового года, оба хорошо себя чувствуют и сами оценивают, насколько кардинально изменилось их самочувствие. Пациенты – люди достаточно молодые: одному 33 года, другому – 39 лет, у обоих семьи, дети, и вся жизнь впереди. Если бы не эти операции, – шансы прожить больше года у них были крайне невысоки. Альтернативы операции не было. Сегодня мы считаем, что самые большие проблемы у них позади.
Конечно, и эти пациенты, и другие, перенесшие операцию по трансплантации того или иного органа, находятся под нашим постоянным наблюдением; они регулярно появляются у нас для плановых контрольных лабораторных исследований. Им проводится иммуносупрессивная терапия с целью подавления и профилактики реакций отторжения трансплантированного органа. Эти препараты им предстоит принимать всю жизнь, но со временем режим дозировки меняется в сторону уменьшения. Контакт с нами у пациентов круглосуточный – они связываются с нами в том числе и по медицинским проблемам, совершенно не связанным с проведенной операцией; лучше перестраховаться.
– Какие нервы нужно иметь. Я смотрю на Вячеслава Леонидовича – он очень спокойный человек, смотрю на вас – вы тоже спокойный, оба говорите тихо-размеренно; понимаю, может быть, вы заставляете себя такими быть, потому что если себя отпустить, можно вообще дойти до трясучки…
– Основной этап операции по пересадке сердца длится от 1,5 до 3-х часов; всего, с учетом подготовительного и заключительного этапов, – порядка 5-6 часов. Очень важно, что это коллективный труд. При пересадке сердца всегда существует довольно жесткий лимит времени, и с целью его экономии мы логистически тщательно выстраиваем работу на всех этапах. За все, что происходит в операционной, отвечает оперирующий хирург. Одновременно с ним работает бригада порядка 10-15 человек, иногда чуть больше. Если оперирующий хирург не контролирует свои эмоции, он не сможет контролировать все, что происходит в операционной, а ситуация может меняться в течение операции; не всегда все идет штатно, ты должен быть максимально собран, чтобы в случае неожиданности адекватно и быстро отреагировать, принять правильные решения.
У нас все проходило штатно. По операциям по трансплантологии у нас в больнице низкая летальность, а за 2017-й год потерь не было вообще.
Это не говорит о том, что мы работаем лучше других наших коллег. Может быть, сказывается то, что мы более тщательно отбираем пациентов и доноров, боимся ошибиться. И у нас пока меньше, чем в других клиниках, операций по трансплантации органов. Что будет дальше – жизнь покажет. К тому же, повторюсь: важна командная работа. У нас за последние годы соответствующее обучение прошли, и неоднократно, более 100 специалистов. Программы по трансплантологии начинали во многих клиниках страны, а потом все это угасало – что-то шло не так. Возможно, не складывалась команда.
…Не могу сказать, что сильно нервничал. План операции и последовательность действий неоднократно продумывал. Специфика еще в том, что каждое действие, совершаемое при этой операции, – наша повседневная работа. Просто нужно эти действия сложить в определенной последовательности, чтобы получилась другая операция – пересадка сердца.
– Вячеслав Леонидович говорил о том, что важны человеческие отношения с теми, у кого учишься. Но можно ведь просто смотреть…
– Многие готовы делиться знаниями, но человеческий, дружеский профессиональный разговор строится совершенно по-другому, идет обсуждение именно нюансов, человек не постесняется рассказать о сложностях, нестандартных ситуациях, когда что-то пошло не так, не по планируемому сценарию, и приходилось предпринимать нестандартные действия, причем довольно быстро. Не каждому расскажешь об этом, как и о своих ошибках.
Между тем, такие разговоры очень важны, и все это понимают. Кстати, в последние годы даже проводятся конференции, международные и российские, с этой специфической тематикой и соответствующими названиями, например, «Мои кошмары в хирургии». Речь идет о нестандартных ситуациях с крайне тяжелыми больными, о нестандартных решениях и даже о тех случаях, когда все закончилось негативно. Каждый, кто имеет такой печальный опыт, потом неоднократно анализирует ситуацию, спрашивает себя: повторись все, что надо было бы сделать? И такие ситуации полезнее обсуждать в профессиональном кругу. Это болезненная тема, и редко кто готов публично обсуждать это. Поэтому практикуются и другие варианты. На конгрессах кардиоторакальных хирургов один из разделов посвящают именно нестандартным ситуациям. Известным хирургам предлагается условная нестандартная ситуация, они ее обсуждают, высказывают разные взгляды, спорят.
…О том, как надо делать, написано много монографий. А вот как делать, если что-то пошло не по плану, – такой разговор возможен, если отношения между коллегами доверительные.
…Трансплантология – не всегда процесс прогнозируемый, все зависит от большого количества факторов. Это всегда экстренные операции, часто за пределами рабочего дня, в любое время суток; практически всегда все мы меняем свои планы. Когда мы летали в Москву, чтобы увидеть эти операции, поучаствовать в них, неоднократно приходилось жить там несколько дней в их ожидании. Так же с поездками в Краснодар: становилось известно о возможной операции, менялись все планы, я садился в машину и ехал.
Говорю это к тому, что и у нас в больнице порой в неурочное время возникает срочная необходимость консультации с теми, кто имеет больший опыт. В любой час мы можем позвонить нашим коллегам, которые помогали нам внедрить в каждодневную практику операции по пересадке органов, можем хоть ночью проконсультироваться с ними. Это важно; лучше перепроверить себя; зачем рисковать.
Вообще, все, что касается негативных исходов в трансплантологии, обществом рассматривается через увеличительное стекло. Когда что-то идет не так в других разделах хирургии, рассуждают так: ну, жизнь есть жизнь, тяжелый пациент… Здесь же – все по-другому. И мы видим, что в этом есть и социальная проблема.
– А если оперирующий хирург пришел на работу и плохо себя чувствует? Голова болит. Или живот…
– Ну, насколько плохо? Если совсем плохо, надо лечиться. А если обычное недомогание – человек так устроен, что мобилизуется и выполняет свою работу.
– Это плохой вопрос, даже боюсь его формулировать. В среднем как помогают людям эти операции?
– Вопрос абсолютно правильный. Человек должен знать, на что он идет, есть ли смысл рисковать или лучше пожить, сколько отпущено. Сроки функционирования донорского органа разные, это зависит от многих факторов. Есть очень известная фотография, облетевшая весь мир: безумно уставший кардиохирург в операционной, сразу после пересадки сердца, которая длилась более 20-ти часов. И второй снимок – на нем тот самый пациент, спустя годы после операции. Его хирург давно умер, а пациент полноценно прожил после пересадки почти 30 лет и умер в прошлом году в преклонном возрасте.
Другая известная история: Рокфеллер, который умер не так давно на 101-м году жизни, перенес 6 пересадок сердца, первая состоялась в солидном возрасте – ему было около 60-ти. Если арифметически посчитать, каждого «нового сердца» ему хватало в среднем на 6 лет. Но я думаю, что он вряд ли сдерживал себя в своих желаниях, рассчитывая, что ему сделают то, что он хочет, и тогда, когда ему понадобится.
У всех по-разному. Есть больные, которые живут долго. Но бывают совершенно необъяснимые ситуации; отторжение сердца или печени не удается обосновать или объяснить, в первую очередь – для себя. Такое случается и в российской, и в мировой практике – в разные временные периоды после операции, хотя по всем данным ничего не происходит, всё идет хорошо, ему бы жить и жить, но срабатывают какие-то необъяснимые на сегодняшний день механизмы. Слава Богу, это нечасто бывает.
У нас был один случай. Пересадка почки. Почка начала работать отлично, но потом, постепенно, за 2 недели функция угасла, и объяснения мы не видели: все шло штатно. Консультировались с более опытными коллегами, подробно все рассказали, и нам ответили: да, такое бывает; даже в мировой практике по статистике 8-10% подобных случаев.
…Существуют статистические данные: 10 лет – выживаемость порядка 70%. Но все очень индивидуально.
– У вас толстые газеты лежат на английском. Насколько вы владеете языком?
– В достаточной степени. Не вся необходимая литература есть на русском. Читать на английском – одно дело; если что-то непонятно, можно покопаться и с помощью ссылок вникнуть. И другое дело, когда идет живое общение или лекция, здесь нет возможности уточнить непонятное в текущем режиме. Я дополнительно занимался и сейчас стараюсь языком заниматься; это необходимость.
– Курсы, стажировки за рубежом – насколько они полезны?
– Польза и целесообразность есть. При этом мне было очень приятно понять (например, в Германии), что мы не хуже в профессиональном плане, а в каких-то моментах даже лучше. Однажды я попал с одним из немецких хирургов в операционную, оперировал с ним, и оказалось, что моя подготовка лучше. И он, не спросив, записал меня на все свои операции, пока я находился в Германии. Его цель была ясна – поучиться. Моя цель была другая, пришлось вежливо извиниться и заниматься по своему плану. Но, конечно, у них тоже есть чему поучиться.
…Вячеслав Леонидович затронул эту тему, хочу ее продолжить: не только мы учимся за рубежом; есть широко известные в узких кругах истории, когда иностранные хирурги учились у наших великих докторов тому, чего никто в мире не умел. Кристиан Барнард провел в ЮАР первую операцию по пересадке сердца, в одночасье вошел в историю и стал очень богатым человеком. А научился он всему у нашего Владимира Петровича Демихова, ученого-экспериментатора, который в эксперименте выполнил все возможные в трансплантологии операции. Первая монография по трансплантологии – его труд. А известен Демихов, даже сегодня, в достаточно узком кругу профессионалов. Почему так? И почему это даже сегодня так?
Есть еще ряд советских ученых, хирургов, которые первыми разработали и выполнили уникальные операции. А широкую известность эти методики получили за рубежом и потом к нам вернулись как их методики. Особенности нашей истории и менталитета в том, что ту известность и признание, которые должны были получить наши люди, они не получили. Это несправедливо; но это один вопрос. Другой вопрос – чтобы мы извлекли уроки из истории.
Губернатор Василий Голубев и Министр здравоохранения Ростовской области Татьяна Быковская на встрече с трансплантологами Ростовской областной клинической больницы 3 декабря 2021 года.
…Действительно, сотни тысяч людей и не слышали никогда фамилию, например, Барбухатти. Даже о Восканяне знают лишь специалисты. А Коробка? Лет двенадцать назад услышала достоверную историю. Человек, высокопоставленный военный пенсионер, оперировался шесть или семь раз – в Москве, за рубежом; онкология. В итоге услышал: «больше ничего не можем». В Ростове ему назвали фамилию Вячеслава Леонидовича, сказали, что он творит чудеса (он уже работал в РОКБ). Пациенту терять было нечего. Операция прошла успешно, и пациент потом еще жил, жил; может, и сейчас живет… Таких историй немало.
Ирина Нестеренко, журнал «Форум на Дону», февраль-апрель 2018 г.
Противопоказания к трансплантации
Подобное хирургическое вмешательство противопоказано в следующих ситуациях:
- Тяжелая форма легочной гипертензии (наличие высокого давления в легочной артерии).
- Тяжелая форма сахарного диабета, при котором наблюдается поражение сетчатки глаз, почек, сосудов.
- Активный туберкулезный процесс, ВИЧ-инфекция.
- Острые формы инфекционных заболеваний.
- Тяжелые формы печеночной и почечной недостаточности.
- Системные заболевания аутоиммунного характера (ревматоидный артрит, системная красная волчанка, прочие).
- Тяжелая степень хронической обструктивной болезни.
- Наркотическая, алкогольная зависимость.
- Заболевания онкологического характера.
- Острые стадии психических болезней.
О стоимости пересадки сердца в Москве мы рассказали.
Процесс подготовки к оперативному вмешательству
Если пациента направляют в трансплантационный центр и принимают решение о постановке его в очередь на пересадку органа, ему назначают специальный план обследования. Необходимыми в данном случае анализами являются:
- Осмотр уролога, гинеколога.
- Осмотр стоматолога, оториноларинголога (это необходимо, чтобы исключить наличие хронических инфекционных очагов в полости рта и носоглотки).
- Осмотр кардиохирурга.
- ЭКГ, УЗИ сердца, КАГ (при необходимости).
- Общее лабораторное исследование образцов мочи.
- Клиническое лабораторное исследование образцов крови, определение группы крови, свертывающей системы.
- Исследования крови на маркеры сифилиса, вирусных гепатитов, ВИЧ-инфекции.
- Рентгенографическое исследование органов грудной полости или флюорография.
Для госпитализации в трансплантационный центр на операцию в случае наличия донора у пациента всегда должны быть в наличии копии и оригиналы следующей документации:
- Паспорт, полис медицинского страхования, СНИЛС.
- Выписка, полученная в направляющем учреждении и содержащая в себе результаты всех проведенных обследований.
- Направление, полученное в лечебно-профилактическом учреждении по месту регистрации реципиента. О стоимости операции по пересадке сердца информация должна быть собрана.
Методика проведения операции по трансплантации
Процедуру пересадки сердца в Москве начинают с изъятия донорского органа из тела и помещения его в контейнер с кардиоплегическим раствором не более чем на 4-6 часов. В течение этого времени осуществляют предоперационную подготовку реципиента (премедикацию – вводят седативные и анальгезирующие препараты). Затем в операционной комнате с использованием общего наркоза реципиенту разрезают переднюю грудную стенку, крупные сосуды присоединяют к аппарату, осуществляющему искусственное кровообращение (АИК), который будет выполнять во время операции функцию искусственного сердца.
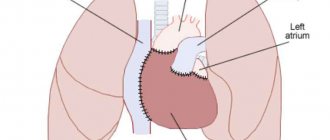
Затем производят отсечение левого и правого желудочка сердца. Предсердия при этом сохраняют. Сохранение собственных предсердий позволяет оставить активным синусовый узел, который задает ритм сердечных сокращений и является водителем ритма.
После этого предсердия донора пришивают к предсердиям реципиента и устанавливают временный кардиостимулятор, чтобы сохранить адекватность сердечных сокращений после трансплантации. Грудную клетку ушивают, накладывают асептическую повязку. Занимает такая операция несколько часов, как правило, не больше 6.
Следующий этап оперативного вмешательства – проведение кардиотонического (поддерживающего сердечную деятельность) и иммуносупрессивного лечения. Угнетение иммунитета (как правило, путем использования циклоспорина) требуется для устранения реакций отторжения и успешного приживления трансплантата.
Доноры сердца: кто они такие
В роли доноров часто оказываются люди, пострадавшие в тяжёлых автомобильных и железнодорожных катастрофах. Их отправляют в отделение реанимации. Такие пациенты находятся в коматозном состоянии, и врачи поддерживают их жизнь аппаратом искусственной вентиляции лёгких. Перед тем как рассматривать вопрос о донорстве, врачи должны прийти к выводу о безнадёжном состоянии пациента. Должна быть зафиксирована смерть мозга и отсутствие его работы. После исследований доктора могут обратиться с просьбой к родственникам больного. Практика показывает, что родственники часто принимают положительное решение о донорстве.
Если родственники выражают своё согласие на донорство, они подписывают несколько документов, а пациента отключают от системы жизнеобеспечения. Во многих случаях решение о донорстве принимают в экстренном порядке. Орган быстро изымают из тела и помещают в состав, сохраняемый его свойства, и доставляют больному, который нуждается в трансплантации.
Есть практика, которая постепенно становится реальной и в нашей стране. Есть люди, ещё при жизни оформляющие у нотариуса завещание. В завещании они указывают, что их органы могут послужить медицине и живым людям посмертно.
Вероятные осложнения после пересадки
Среди осложнений, способных возникать в раннем периоде после операции, – кровотечение из раны, инфекционные поражения. Первое довольно успешно лечится путем повторного раскрытия раны и ушивания источника кровотечения. Для профилактики инфекционных (вирусных, грибковых, бактериальных) осложнений пациенту назначают антибиотические лекарства и адекватный режим иммуносупрессии.
В отдаленном периоде после операции вероятно развитие отторжения пересаженного сердца, а также дисфункции коронарных артерий, сопровождаемой ишемией миокарда донорского органа.
Осложнения в послеоперационном периоде
После трансплантации у больного остаётся большой вертикальный шрам. Он продолжается от грудинно-ключичного сочленения до самого пупка. Пациенты скрывают его, надевая одежду с высоким воротником, или используют ретуширующую косметику.
Важно! Первые 10 дней после операции – самый опасный и тяжёлый период. Происходит адаптация к трансплантату.
В начале периода после трансплантации могут возникнуть такие осложнения:
- отторжение донорского органа;
- образование тромбов в магистральных сосудах;
- присоединение инфекционных заболеваний;
- внутренние кровотечения;
- воспаление лёгких в результате застоя в них;
- почечные и печёночные патологии;
- инфекционный перикардит;
- аритмические нарушения.
К поздним осложнениям относят:
- злокачественные новообразования;
- инфаркты миокарда;
- ишемические процессы;
- недостаточность сердечных клапанов;
- атеросклеротические изменения;
- сосудистые патологии.
Поздние осложнения могут проявиться через несколько месяцев или лет послеоперационного вмешательства.
Образ жизни после трансплантации
Образ жизни пациента в послеоперационном периоде после процедуры трансплантации сердца складывается из таких составляющих:
- Питание. Пациенту важно перейти на здоровый образ жизни, полностью отказаться от употребления алкогольных напитков, табакокурения. Необходимо соблюдать диету, исключив из собственного рациона вредные пищевые продукты (копченое, жареное, жирное и так далее).
- Физическая активность. На протяжении первого месяца после операции пациенту обязательно следует строго придерживаться ограничительного режима. Однако обычная повседневная активность присутствовать все-таки должна. Спустя пару месяцев пациенту разрешают возвращаться к управлению автомобилем, через еще несколько – приступать к легкой физической нагрузке (ходьба, гимнастика и другое).
- Защита от инфекций. Пациент должен стараться избегать посещения общественных мест на протяжении нескольких месяцев после трансплантации, контакта с людьми, болеющими инфекционными болезнями. Не менее важно тщательно мыть перед едой руки, пить исключительно кипяченую воду, употреблять продукты питания, которые прошли хорошую термически обработку. Связано это с тем, что из-за угнетенного иммунитета повышается вероятность заражения пациента вирусными, грибковыми, бактериальными болезнями после начала иммуносупрессивного лечения.
- Применение лекарственных препаратов. Данная часть жизни пациента, перенесшего трансплантацию сердца, является наиболее важной. Пациенту предстоит тщательно соблюдать время приема медикаментозных средств, в точности соблюдать дозировку, предписанную врачом. Как правило, речь идет об использовании гормональных препаратов и цитостатиков, действие которых направлено на угнетение собственного иммунитета, атакующего чужеродные ткани сердечной мышцы.
В целом следует отметить, что жизнь пациента после операции, несомненно, значительно меняется, однако качество жизни без отеков, сердцебиения и одышки изменяется к лучшему.
Послеоперационная профилактика
Несмотря на ряд ограничений, пациенты полноценно живут после пересадки сердца, а их качество жизни становится намного выше. Известны случаи, когда больные жили 15 лет и более, соблюдая следующие меры профилактики:
- исключение серьёзных физнагрузок;
- регулярные прогулки на свежем воздухе;
- соблюдение режима сна, отдыха и питания;
- регулярный приём препаратов, прописанных врачом;
- исключение резких перепадов температуры;
- употребление пищи, которая прошла термическую обработку.
Также рекомендовано избегать мест, где собирается большое количество людей. Это помогает избежать психологической нагрузки и респираторных заболеваний, которые можно “подхватить” на массовых мероприятиях. При соблюдении этих ограничений пациент может вести обычный образ жизни без аритмии, одышки и отёков.
Трансплантация сердца с точки зрения религии
Раньше, когда область трансплантологии только начинала свое развитие, представители практически всех религий имели неоднозначное мнение по отношению к пересадке сердца. К примеру, представители христианства считали, что такая операция не богоугодное дело, так как у человека фактически забирают еще живое сердце. Кроме того, считается, что теоретически человек может спустя несколько месяцев выйти из коматозного состояния. Но из-за того, что медики четко дифференцируют состояние комы и смерть мозга, все больше священнослужителей в последние годы стали говорить о том, что спасение чужой жизни после собственной смерти – истинное предназначение верующего человека, так как в основе такого действия лежит жертвенность. А пожертвование своим сердцем является благом для других людей.
Мы рассмотрели стоимость пересадки сердца в России.
Еще три важных текста про трансплантацию органов
В Новосибирской области сейчас живут почти 500 человек с пересаженными органами. Мы поговорили с тремя сибиряками и узнали, как меняется мировоззрение после хождения по самому краю, тяжело ли пить таблетки горстями и во что они верят.
В марте НГС рассказывал, как благодаря одному донору четыре человека получили шанс на новую жизнь. Ребенку досталась часть печени, мужчине — сердце, а пожилые люди получили роговицу и возможность видеть. В Новосибирской областной больнице пациенты познакомились друг с другом, поблагодарили врачей и рассказали свои непростые истории.
В начале августа жительница Новосибирска Татьяна Манькова сходила на одну вечеринку, после которой ей стало нехорошо. Последнее, что она помнит, — как попала в инфекционную больницу. Следующее воспоминание — как она проснулась в клинике Мешалкина и услышала от врачей, что ей пересадили сердце. Татьяна была в шоке и не могла в это поверить. Потом она узнала, что чудом выжила. Мы поговорили с ней о том, каково было принять «чужое» сердце, с какими трудностями она сейчас сталкивается и как поменялось ее отношение к жизни.