Показатели артериального давления становятся важным маркером в деле определения самочувствия человека. Причем врачи одинаково следят и за повышением, и за понижением показателей на тонометре. При этом нередко у людей возникают вопросы. Например, так как показателей два — верхнее и нижнее давление, — какой же из них важнее?
О том, что для врачей преимущественно представляет сферу интересов и на какие параметры они в первую очередь обращают внимание, АиФ.ru рассказала доцент кафедры госпитальной терапии им. академика П. Е. Лукомского лечебного факультета РНИМУ им. Н. И. Пирогова, к. м. н., врач-кардиолог, терапевт, врач функциональной диагностики Мария Беневская.
Расставить приоритеты
«Первое, о чем хочется рассказать, отвечая на вопрос о том, какой показатель важнее, — это что же такое вообще артериальное давление и о чем говорят измеряемые параметры. Артериальное давление (его еще называют кровяным давлением) — это давление, которое кровь оказывает на стенки кровеносных сосудов. Данный параметр является одним из показателей жизненно важных функций организма», — отмечает Мария Беневская.
При измерении артериального давления, как говорит кардиолог, определяют два его вида: при каждом ударе сердца кровяное давление колеблется между наибольшим, систолическим (от др.-греч. «сжатие»), и наименьшим, диастолическим (от др.-греч. «разрежение»), которые в разговорной речи называют верхним и нижним. Таким образом, величина силы, воздействующей на сосуды, определяется двумя параметрами: верхним (систолическим) и нижним (диастолическим) давлением. Поэтому нельзя говорить, что какой-то из этих параметров важнее. Оба они имеют свое значение.
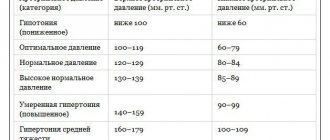
«Всем известно, что нормальное значение артериального кровяного давления здорового человека (систолическое/диастолическое) — 120 и 80 мм рт. ст., но также надо помнить, что нормальные границы изменяются в зависимости от возраста и имеющихся заболеваний. Разница между систолическим артериальным давлением и диастолическим называется пульсовым давлением и в норме составляет 30-50 мм рт. ст.», — подчеркивает специалист.
Боремся с давлением. 8 напитков для гипертоников Подробнее
Особенности пульсового давления
Под термином понимается разница между систолой и диастолой. Он показывает проходимость кровеносных сосудов, общее состояние их внутренних оболочек. Идеальная разница между двумя значения должна составлять 60 мм по ртутному столбу, больший разрыв в данных сообщает о сосудистом спазме или протекающих в кровеносных магистралях воспалительных процессах.
Сильно пониженный уровень пульсового артериального давления считается характерным при отдельных патологиях, представленных:
- сердечной недостаточностью;
- инсультом в левом желудочке сердца;
- инфарктом миокарда.
При обнаружении отклонений от стандартных размеров в пределах 40-55 единиц необходимо посетить консультацию кардиолога. Врач выдаст направление на лабораторно-диагностическое обследование, а после уточнения предположительного диагноза назначит терапию в соответствии с обнаруженным заболеванием.
Почечное или сердечное?
Есть мнение, что верхний показатель давления — сердечный, а нижний — почечный. «Верхнее число — это систолическое артериальное давление, оно показывает давление в артериях в момент, когда сердце сжимается и выталкивает кровь в артерии, оно зависит от силы сокращения сердца, сопротивления, которое оказывают стенки кровеносных сосудов, и числа сердечных сокращений в единицу времени. Поэтому в целом можно говорить о том, что этот показатель отражает именно работу сердца, хотя, безусловно, в этом процессе принимают участие и другие факторы», — говорит Мария Беневская.
Исключать то, что нижний показатель отражает работу почек, также не стоит. «Нижнее число — диастолическое артериальное давление, показывает давление в артериях в момент расслабления сердечной мышцы. Это минимальное давление в артериях, оно отражает сопротивление периферических сосудов. Так как тонус сосудов регулируется химическими веществами и автономной нервной системой, нижнее артериальное давление означает то, насколько нейрогуморальная регуляция осуществляется корректно. В свою очередь, нейрогуморальные реакции происходят в основном в почках, поэтому и существует мнение, что „нижнее“ давление — почечное. Но правильнее было бы отметить, что нижнее давление отражает работу сосудов и почек», — говорит кардиолог.
Нехватка кислорода, упадок сил. Как скачки давления влияют на мозг Подробнее
Лечение
Лечением необходимо заниматься только под контролем врача. Самостоятельно этого делать не следует. В первую очередь нужно выяснить причины роста нижнего АД. Если гипертензия вторичная, требуется лечение первичной патологии. В любом случае необходимо снижение давления, для чего применяют комплекс мероприятий, включающих:
- правильное питание;
- снижение лишнего веса (если он есть);
- соблюдение режима дня (труда и отдыха);
- физические нагрузки (спорт, лечебная физкультура, ходьба);
- пребывание на свежем воздухе;
- прием лекарственных препаратов;
- народные средства.
Диета
Правильное питание имеет большое значение для нормализации давления. В рационе должны преобладать:
- Свежие овощи, зелень, ягоды и фрукты.
- Нежирные сорта мяса.
- Молочные и кисломолочные продукты.
- Нежирная рыба.
- Хлеб, изготовленный из муки грубого помола.
- Сахар заменить медом.
Следует ограничить или отказаться от следующей пищи:
- соленого (соль задерживает жидкость в организме, что способствует повышению АД);
- жирного и жареного;
- сладкого и сдобного;
- алкогольных напитков.
Всем людям с гипертонией следует ограничивать употребление соли в своем рационе
Медикаменты
Следует принимать только те препараты, которые назначит врач. Обычно для нормализации давления применяют лекарства нескольких групп, среди них:
- Бета-блокаторы – препараты, понижающие потребность сердца в кислороде, регулируют его работу и снижают давление.
- Антагонисты кальция – повышают активность ренина, который плохо вырабатывается при почечных патологиях. Назначают на тяжелой стадии гипертензии, например, при почечной недостаточности, после инфарктов для предотвращения смерти.
- Диуретики (мочегонные препараты).
Народные методы
Народная медицина предлагает много средств, чтобы снизить диастолическое АД, но принимать их нужно только с разрешения врача. Как правило, это отвары и настои, снижающие нервное напряжение, помогающие расслабиться и успокоиться.
Боярышник
Настой из плодов этого растения расслабляет сосудистые стенки, снимает нервную возбудимость. На стакан воды потребуется 20 граммов сухих плодов. Кипятить в течение 30 минут, затем процедить и добавить воды до первоначального объема. Принимать три раза в день по столовой ложке.
Народная медицина предлагает лечить гипертонию отваром из плодов боярышника
Пустырник
Настой увеличивает силу сердечных сокращений, успокаивает нервы, устраняет перевозбуждение. Две стол. ложки травы залить стаканом горячей воды и настаивать час. Пить по две стол. ложки каждый день перед сном.
Диуретический сбор
Смесь трав (по стол. ложке зверобоя, душицы, пустырника и шалфея) залить кипятком (два стакана) и оставить на полчаса. Пить по полстакана в день в течение месяца.
Валериана
Оказывает расслабляющее действие на центральную нервную систему, помогает понизить давление.
Пион
Аптечная настойка из травы и корней пиона устраняет спазм мышц, обладает успокаивающим действием.
Кедровые шишки
Настойка из кедровых шишек помогает снизить нижнее артериальное давление. Для приготовления нужно взять три шишки целиком, положить в стеклянную банку и залить водкой (1/2 литра), добавить десять кусков сахара, столовую ложку купленной в аптеке настойки валерианы и настаивать 10 дней в темном месте. Процедить и пить по столовой ложке перед сном. Заливать шишки можно еще два раза.
Свекла
Свежевыжатый сок свеклы укрепляет сосудистые стенки и применяется для снижения АД. Нужно принимать по две чайные ложки сока ежедневно за полчаса до еды.
Важность показателей
Так можно ли сделать вывод о том, какой из этих показателей оказывается более важным? «Как мы уже разобрались, каждый из этих параметров имеет своё значение, поэтому важны они оба. В настоящее время также принято выделять изолированную систолическую гипертонию, когда повышено только верхнее давление, и изолированную диастолическую гипертонию при повышении только нижнего давления. Каждая из этих форм имеет свое прогностическое значение и некоторые особенности в лечении, поэтому необходимо с одинаковым вниманием подходить к выявлению и коррекции этих типов гипертонии», — отмечает Мария Беневская.
Большая разница
Высокой разницей считается показатель более 50.
Он коррелируется с верхней границей, диастолическая остается неизменной. Такое состояние называется изолированной систолической гипертензией. Именно ее купируют практикующие кардиологи и терапевты. ИСГ не лечится радикально, но требует постоянного мониторинга АД, купирования колебаний. Она вызывает опасения, поскольку предупреждает о риске ОНМК, ОИМ при практически бессимптомном течении.
Разница в 60, 70, 80 единиц априори предполагает врачебную помощь. Это свидетельствует о значительном перенапряжении миокарда, сосудов, риске спонтанных сбоев.
Внимание разрыву
Конечно же, как отмечают специалисты, необходимо смотреть еще и на то, какой разрыв между этими параметрами. «Повторюсь, что норма разницы между верхним и нижним давлением составляет от 30 до 50 мм рт. ст. Все значения, которые не укладываются в эти границы, могут свидетельствовать о наличии патологии, и это уже повод пройти дополнительное обследование. Хотя в то же время это может быть обусловлено индивидуальными особенностями организма и физиологическими состояниями. Но лучше в любом случае обратиться к врачу, чтобы не пропустить заболевание», — отмечает Мария Беневская.
Так, например, подчеркивает специалист, маленькая разница может говорить о:
- наличии атеросклероза аорты (отложение холестерина в самом крупном сосуде);
- поражении сосудов почек;
- аневризме аорты (патологическое расширение отдельного участка аорты с возможностью разрыва или расслоения стенок из-за чрезмерной нагрузки);
- анемии (снижение уровня гемоглобина в крови) и многих других состояниях.
«Увеличение разницы может быть следствием остеохондроза шейного отдела позвоночника, отягощенного нарушением питания головного мозга (чаще всего вертебробазилярная недостаточность). Заболевания опорно-двигательного аппарата приводят к ослаблению церебрального кровотока. Отсюда проблемы с верхним и нижним давлением в целом», — отмечает кардиолог.
Также, как говорит Мария Беневская, различные эндокринные заболевания могут приводить к изменению пульсового давления. И это далеко не весь спектр патологий, которые оказывают влияние на этот параметр. Изменение данного показателя может быть «звоночком» для того, чтобы обратить внимание на свое здоровье.
Горячее полотенце и уксус. Какие народные средства быстро снижают давление? Подробнее
Профилактика гипертонии
Профилактика гипертонии не является специфической. Для снижения риска развития заболевания рекомендуется придерживаться правил здорового образа жизни:
- Отказаться от курения, не злоупотреблять спиртным. Алкоголь и никотин разрушают сосуды.
- Нормализовать вес. Само по себе ожирение может стать причиной гипертонии. У некоторых пациентов снижение веса приводит к восстановлению нормотонии без лекарств.
- Заниматься физкультурой. Особенно эффективны для укрепления сердечно-сосудистой системы кардионагрузки не менее 150 минут в неделю и ходьба.
- Сбалансировать рацион по калориям и составу. Необходимо ежедневное употребление клетчатки, снижение в еде животных жиров и соли.
- Следить за питьевым режимом. Недостаточное количество воды ведет к сгущению крови, задержке токсинов. Норма для взрослого человека – 2 литра в день.
По возможности лучше избегать стрессов, перенапряжения, достаточно спать и проводить время на воздухе.
Корректировать по отдельности
Вопрос о том, можно ли корректировать показатели по отдельности, также волнует многих. «В основном все препараты, которые мы используем для коррекции повышенного давления, действуют как на верхнее, так и на нижнее давление. Однако среди классов антигипертензивных лекарств у нас есть возможность выбирать препараты с преимущественным действием на систолическое или диастолическое давление. Поэтому есть возможность реализовать персонализированный подход к пациенту исходя из его нужд», — отмечает Мария Беневская.
Например, говорит она, лекарства, у которых есть сосудорасширяющий эффект, в большей степени вызовут снижение диастолического (нижнего) давления. А препараты, которые уменьшают силу сердечных сокращений, в большей степени снизят систолическое (верхнее) давление.
Симптоматика диастолической гипертензии
Гипертензия, как систолическая, так и диастолическая, проявляется обычно следующими симптомами:
- головокружение, цефалгия, ощущение тяжести в голове;
- пульсирующая боль в затылочной или височной области, часто иррадиирует в глазные яблоки;
- пульсация в голове;
- «мушки» перед глазами и шум в ушах;
- гиперемия кожи лица;
- тремор и онемение пальцев рук;
- раздражительность, гневливость, повышенная возбудимость;
- снижение работоспособности;
- озноб;
- потливость;
- тахикардия.
Внимание!
У каждого пациента признаки повышенного давления могут проявляться индивидуально. При частых приступах гипертензии необходимо иметь тонометр и регулярно контролировать свое состояние.
Клинические проявления
При патологии пульсовой разницы, которая спровоцирована соматикой, пациент жалуется на:
- утомляемость;
- нестабильность настроения;
- забывчивость, отсутствие сосредоточенности;
- постоянное предобморочное состояние;
- синюшность кожи.
В случае кардиошока симптомы иные:
- бледная дерма, слизистые;
- профузный пот;
- обморок;
- диспноэ.
Изолированная систолическая гипертензия течет вяло, почти бессимптомно, но характеризуется:
- звоном в ушах;
- предобмороком;
- дискоординацией;
- эмоциональной лабильностью;
- аритмией.
Мягкое течение болезни спонтанно сменяется кризом, когда превалирует гиподинамия, СД, дистрофия миокарда, патология почек, ОИМ, ОНМК в анамнезе.
Симптомы
При физиологическом снижении нижнего давления пациенты не испытывают ухудшения самочувствия. Если проблема вызвана патологией, то постепенно развивается кислородное голодание. Оно характеризуется следующими симптомами:
- слабость и головокружение;
- цветные пятна перед глазами;
- бледность;
- обморочное состояние.
Пациенты с хронической артериальной гипотензией постоянно чувствуют усталость, сонливость, желание отдохнуть. У человека с низким давлением наблюдается повышенная потливость, могут появиться головные боли. Низкое давление мешает сконцентрироваться на работе или учебе, делает человека эмоционально неустойчивым. У женщин с хронической гипотензией могут возникнуть нарушения менструального цикла, а у мужчин снижается потенция.
При тяжелой форме артериальной гипотензии пациенты сталкиваются с вегетативными кризами. Они сопровождаются снижением температуры, потливостью, затруднением дыхания, болями в груди, тошнотой и рвотой, замедлением пульса, потерей сознания.
Диагностика
После беседы с пациентом врач назначает полное клинико-лабораторное обследование с учетом того, в какую сторону произошло отклонение тонометра. Обязательно для всех – ЭКГ, а также Эхо КГ, оценивающие электроактивность миокарда, состояние сердечных камер, прилегающих к ним крупных артерий. Дополнительно назначают:
- ОАК, ОАМ;
- биохимический анализ крови;
- УЗИ органов мочевыделительной системы;
- МРТ аорты;
- ангиографию почечных артерий.
Алгоритм ИСГ-исследования прост: суточное мониторирование АД в динамике. Кроме того, назначают: кровь на сахар, липидо-, коагулограмму, УЗИ мозговых сосудов. При необходимости пациента консультируют с ангиохирургом, невропатологом, диабетологом, диетологом, психотерапевтом.
Причины измерения АД
Причины изменения параметров следующие:
- Отсутствие способности сердечной мышцы к функционированию в нормальном режиме, как и прежде.
- Изменение качественных показателей крови. По мере старения кровь густеет. Чем выше степень ее густоты, тем тяжелее она перемещается по сосудам. Причинами загустения крови могут быть диабет и аутоиммунные патологические заболевания.
- Снижение эластичности сосудов. Причинами этого состояния становится нерациональное питание, превышен предел допустимых физических нагрузок, определенный перечень препаратов.
- Образование атеросклеротических бляшек, появляющихся в кровяном русле, как результат высокой концентрации в организме «вредного» холестерина.
- Резкое понижение просвета сосудов, спровоцированное гормонами.
- Некорректная деятельность эндокринной системы.
Типы артериальной гипотонии
Различают три разновидности артериальной гипотензии:
- физиологическую;
- патологическую;
- симптоматическую.
Пониженное нижнее давление как физиологическая норма может быть врожденной особенностью, характерной для определенного человека в связи с его конституционным типом. Аналогичная ситуация наблюдается у профессиональных спортсменов, жителей высокогорных районов, тропических широт. Благодаря снижению давления организм адаптируется к физическим нагрузкам, особенностям климата. В данном случае речь идет о компенсаторной функции.
Патологическая форма заболевания бывает двух типов: ортостатическая и нейроциркуляторная. Ортостатическая гипотензия возникает при изменении положения тела, когда человек встает после отдыха или сна. Нейроциркуляторная форма связана с нарушением работы вегетативной нервной системы. Пациент может периодически сталкиваться с понижением давления или иметь гипотоническую болезнь, при которой диастолическое давление хронически понижено.
Симптоматическая гипотония является вторичной. Ее причины заключаются в нарушении работы различных органов и систем, интоксикации.
Почему повышается АД?
Колебание давления не происходит просто так. На значения АД влияют факторы, не всегда взаимосвязанные с некорректной работой организма. Повышенное значение АД – пересмотр образ жизни, рациона питания.
Факторы, вызывающие повышение давления:
- Обезвоживание. Нормы употребления жидкости у человека – 2 л, вода должны быть чистой. При отсутствии нужного количества воды, кровь густеет, сердце функционирует на предельно допустимой скорости, что и провоцирует повышение АД.
- Прием жирной пищи, со значительными показателями холестерина. На стенках оседают бляшки холестерина, выступая помехой при перемещении крови по сосудам.
- Большое потребление соли.
- Наличие пагубных привычек.
- Частые тяжелые физические нагрузки, как и их отсутствие. При усиленных нагрузках наблюдаются сбои в оргазме, при гиподинамии ухудшается отток крови, сила мышцы сердца слабеет.
- Частые стрессовые ситуации.
- Наследственность, наступление климакса, почечная недостаточность, наличие травм головы.
Чем провоцируется патологическое состояние
Понижение пульсовой разницы сопровождается ростом диастолического показателя либо падением систолического. Иногда это наблюдается одновременно. Триггерами такой разницы являются следующие соматические заболевания:
- расстройства липидного обмена, нарушение функции поджелудочной железы;
- гипертоническая болезнь любой степени;
- холестеринемия, приводящая к стенозу сосудов;
- дисбаланс мозгового кровотока;
- патология почек;
- аритмии разного генеза;
- аортальный стеноз;
- мио-, перикардит, миокардиопатия;
- левожелудочковая недостаточность;
- опухоли мочевыделительной системы;
- новообразования в надпочечниках;
- железодефицитная анемия;
- аневризма аорты;
- кардиогенный шок;
- гипокалорийные диеты, обезвоживание, переохлаждение.
Возраст – причина изолированной систолической гипертензии или ИГС.
С течением времени у сосудов истончается прослойка мускулов, отвечающая за их эластичность, просвет. На этом фоне происходит формирование бляшек из кальция, тромбов, холестерина. Артерии демонстрируют хрупкость, неадекватно отвечают на колебания биомаркеров. Почечные нефроны, старея, утрачивают свою основную функцию, прекращают регулировать АД.
Деструкции подвергаются рецепторы миокарда, корректирующие ответ артерий на систолический выброс крови. Параллельно ухудшается кислородоснабжение центров, которые отвечают за сосудистый тонус, они теряют способность к его балансировке. Все это отличает пациентов старше 60, страдающих возрастной гипертонией.