–>
Кровяное давление – это давление крови на стенки сосудов.
Артериальное давление – это давление крови в артериях.
На величину кровяного давления влияют несколько факторов:
1. Количество крови, поступающее в единицу времени в сосудистую систему.
2. Интенсивность оттока крови на периферию.
3. Ёмкость артериального отрезка сосудистого русла.
4. Упругое сопротивление стенок сосудистого русла.
5. Скорость поступления крови в период сердечной систолы.
6. Вязкость крови
7. Соотношение времени систолы и диастолы.
Измерение артериального давления
Измерение артериального давления может проводиться как в состоянии покоя, так и во время действия физических или психо-эмоциональных нагрузок, а также в интервалах между различными видами активности. Артериальное давление чаще всего измеряется в положении сидя (спина должна иметь опору, так как любые формы изометрических упражнений вызывают немедленное повышение артериального давления) или лежа.
Измерение артериального давления требует покоя (нельзя разговаривать и делать резкие движения).
Нужно ли измерять артериальное давление на двух руках?
Повышение артериального давления
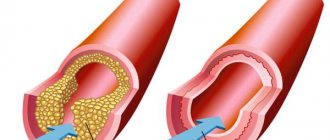
Гипертония (артериальная гипертензия) – стойкое повышение давления крови в крупных артериях более 140/90 мм рт.ст. Повышение артериального давления – основной фактор риска развития сосудистых заболеваний мозга, ишемической болезни сердца, сердечной и почечной недостаточности, поражений глаз.
Основная цель прилечении гипертонии – не сбивать, а постепенно снижать артериальное давление, стремясь к достижению уровня 120-130/80 мм рт. ст. Пациентам пожилого возраста целесообразно снижать артериальное давление до более высоких значений (140-145/85-90 мм рт.ст.). Чрезмерное снижение артериального давления опасно для больных артериальной гипертензией с гипертрофией левого желудочка сердца, ишемической болезнью и потологией сосудов головного мозга, так как при этом ухудшается кровоснабжение сосудов сердца и мозга.
Можно ли вылечить артериальную гипертонию? Нужно ли снижать систолическое давление в пожилом возрасте?
Снижение артериального давления без лекарств?
Верхнее и нижнее артериальное давление
Тонометр показывает два числовых значения, одно из которых немного выше другого. Например, 110/70 или 120/80. Эти цифры, SYS (систола, первое значение) и DIA (диастола, второе значение), говорят о работе сердечной мышцы в разных состояниях.
Систолическое (верхнее) давление
—
давление
на стенки сосудов во время сокращения сердечной мышцы (систолы).
Высокий верхний
показатель при нормальном нижнем считается проявлением заболеваний сердца.
Диастолическое (нижнее) давление
—
давление
на стенки сосудов во время расслабления сердечной мышцы (диастолы).
Высокий
нижний показатель при нормальном верхнем — признак атеросклероза или болезней почек.
Механический тонометр точнее электронного
У здорового человека артериальное давление
снижается во время сна и повышается при физической активности. Нормы его постепенно меняются с возрастом. Адекватные показатели в подростковом возрасте — 110/70, у взрослых людей — 120/80, у пожилых — не выше 140/90.
Нормальные показатели давления
Пониженное артериальное давление
Гипотония (артериальная гипотензия) – стойкое понижение артериального давления ниже нормы, пониженное артериальное давление. Величина такого снижения индивидуальна, но обычно ниже 100/60 мм рт. ст. для мужчин и 95/60 мм рт. ст. для женщин.
Причины пониженного артериального давления могут быть различные: обезвоживание, кровопотеря, сердечная недостаточность, пороки сердца, отравления, хронические инфекции (туберкулез), опухоли, гиповитаминоз, но самая частая причина гипотонии – вегетососудистая дистония.
Низкое артериальное давление связано с нарушением сосудистого тонуса. В норме сосуды при необходимости долэны быстро сужаться и расширяться, однако у гипотоников эта реакция замедленна, что приводит к недостаточному поступлению крови к оргнам и тканям. В итоге, системы организма и органы испытывают кислородное голодание и не в состоянии работать в оптимальном режиме.
Если артериальное давление имеет тенденцию к стойкому отклонению от нормы как в сторону повышения, так и в сторону понижения, необходимо наблюдение и обследование у врача-терапевта с целью подбора адекватного комплексного лечения с использованием медикаментозных и немедикаментозных методов терапии.
Консультация врача- терапевта
Записаться на прием терапевта
В клинике ведется прием по полису добровольного медицинского страхования (ДМС). Посмотреть список страховых компаний.
Эффективный контроль артериальной гипертонии – залог высокого качества жизни
Гипертоническая болезнь (эссенциальная артериальная гипертензия) – заболевание, характеризующееся стойким повышением артериального давления выше 140/90 мм рт.ст., снижением адаптационных возможностей сердечно-сосудистой системы, нарушением механизмов, регулирующих гемодинамику, ускорением возрастных сосудистых изменений, прогрессирующими осложнениями. Гипертоническая болезнь (ГБ) является одним из самых распространенных заболеваний в экономически развитых странах, где ею страдают до 25% населения. В России около 40 млн. человек имеют повышенное артериальное давление (АД). Положение усугубляется тем, что в нашей стране только 59% больных артериальной гипертензией знают о своем заболевании, из них 22 – 47% получают лечение, а эффективно оно лишь у 5 – 17%. Отсутствие действенной системы организации профилактики, диагностики и лечения артериальной гипертензии (АГ) является главной причиной того, что частота инсультов в России в 5 раза выше, чем в США и странах Западной Европы. Как правильно измерять АД? Необходимо строго соблюдать определенные правила , чтобы избежать ошибок. Манжета . важно, чтобы манжета для измерения АД соответствовала объему руки. Обычно в комплекте к приборам для измерения АД прилагается стандартная манжета, для людей с избыточной массой тела (окружность плеча более 36 см) и детей существуют специальные манжеты. Условия Режим . Измерять АД рекомендуется регулярно, не ориентируясь на самочувствие. при обострении АГ – не менее 2-3 раз в день. При ухудшении самочувствия измерять АД обязательно! Результаты измерений целесообразно записывать в дневник с целью анализа полученных данных и коррекции терапии лечащим врачом. Что влияет на прогноз течения заболевания? Чем выше АД, тем больше вероятность развития сердечно-сосудистых осложнений. Но на прогноз течения АГ влияют и другие факторы риска сердечно-сосудистых заболеваний (ССЗ): курение, избыточный вес, психоэмоциональные стрессы, низкая физическая активность, нарушения липидного обмена, а также наличие сопутствующих заболеваний: сахарный диабет, поражения органов-мишеней (сердце, мозг). Артериальная гипертензия сама по себе является самым серьезным фактором риска развития ишемической болезни сердца, включая инфаркт миокарда, стенокардию и другие ее формы и основной причиной сосудистых заболеваний мозга, в том числе инсульта. Поэтому при любом повышении АД необходимо определять факторы, влияющие на прогноз заболевания. Суммарный риск ССЗ состоит из сочетания перечисленных заболеваний и факторов риска. Согласно рекомендациям ВОЗ, именно величина суммарного риска, а не только уровень повышения АД, определяют правильную тактику лечения при повышенном АД.
Медикаментозное лечение АГ Цель лечения АГ- снижение суммарного риска сердечно-сосудистых осложнений, что предполагает не только прием медикаментозных средств, назначенных врачом для снижения АД до целевого уровня, но и устранение факторов риска. Целевой уровень АД – это та величина АД, которая должна быть достигнута у всех больных среднего возраста (менее 140/90 мм рт.ст.). У больных сахарным диабетом необходимо снижать АД ниже 130/80 мм рт.ст. Требования к современным антигипертензивным препаратам, для обеспечения эффективного контроля АД: – доказанная эффективность в отношении снижения риска ССЗ; – минимум побочных действий (хорошая переносимость) при длительном приеме; – равномерное в течение суток снижение АД – предпочтительны препараты длительного (в течение 24 часов) действия; – метаболическая нейтральность, то есть не приводит к нежелательным отклонениям в обмене веществ; Гипертонический криз. Как помочь себе при гипертоническом кризе? Гипертонический криз (ГК) – вариант обострения АГ, сопровождающийся резким подъемом АД (в среднем до 180/100 – 220./120 мм рт.ст.в зависимости от индивидуальной переносимости), ухудшением самочувствия и часто приводящий к осложнениям. ГК может быть вызван: – неадекватно подобранной гипотензивной терапией; – нерегулярным приемом назначенных врачом лекарственных препаратов; – эмоциональным стрессом; – физическими перегрузками; – метеочувствительностью; – интенсивным курением; – злоупотреблением алкоголем; – перееданием; Гипертонический криз всегда требует безотлагательного лечения! Как помочь себе при гипертоническом кризе? Если вы почувствовали резкую сильную головную боль. сердцебиение, тошноту, началась рвота, появились зрительные расстройства, судороги, то необходимо: 1. Измерить АД. При значительном повышении АД ( в среднем дл 180/100 – 220/120 мм рт.ст.: – принять лекарственный препарат быстрого действия (таблетка под язык): нифедипин (коринфар 10 мг), каптоприл (капотен 25-50 мг); – при появлении загрудинных болей (проявление стенокардии) – нитроглицерин под язык или нитроспрей; – не применяйте неэффективные средства – таблетки папазола, дибазола. 2. Если АД в течение 15 – 20 минут не начало снижаться после приема лекарств и самочувствие не улучшилось, то необходимо вызвать врача “скорой медицинской помощи”. Необходимо знать, что нельзя резко снижать АД, особенно в пожилом возрасте. Основные принципы эффективного контроля АГ – строгое соблюдение рекомендаций врача; – проведение самоконтроля АД в домашних условиях; – умение устранять неблагоприятные факторы, провоцирующие повышение АД и осложняющие лечение, соблюдать рекомендации по снижению факторов риска; – непрерывность медикаментозного лечения, постоянство приема назначенных препаратов; – умение оказывать доврачебную помощь при кризе; – соблюдение предостережений при приеме гипотензивных лекарств, в частности не употреблять алкогольные напитки; – сочетанное медикаментозное и немедикаментозное лечение приводит к менее выраженным побочным действиям; – для эффективного контроля АД врачом назначаются различные препараты: снижающие уровень АД, снижающие уровень холестерина, нормализующие липидный профиль, влияющие на свертываемость крови, седативные и другие. Важно соблюдение назначенного медикаментозного лечения. Каждому больному гипертонической болезнью следует иметь четкое представление о своей болезни, осмысленно выполнять рекомендации по нормализации и изменению образа жизни, придерживаться правильного лечения, уметь самостоятельно контролировать течение заболевания, которое уже развилось и будет сопутствовать больному всю жизнь.Записаться на приемНарушение артериального давления – это дисфункция сердечно-сосудистой системы, выражающаяся в нарушение баланса между величинами сердечного выброса и сопротивления ему кровеносных сосудов. Нарушение АД является одним из самых распространенных заболеваний в мире. Двумя его дисфункциями являются гипертензия
и
гипотензия
. Гипертензия или гипертония наиболее распространённая форма нарушения АД, хотя гипотензия (гипотония) схожа по механизму образования и может принимать и не менее опасные формы. Артериальное давление зависит от работы сердца, тонуса артерий и может меняться под воздействием различных факторов (физических нагрузок, эмоций, болезней).Под артериальными же патологиями понимают длительное и устойчивое невозвращение АД к нормальным значениям. Кратковременные изменения АД рассматриваются как гипер- или гипотензивные реакции.
Артериальная гипертония
– устойчивое повышение артериального давления до значений 160/95 мм рт. ст. и выше. Гипертония является одним из самых распространенных заболеваний, им страдают не менее 20-30 % населения. При устойчивом повышении АД неизбежно возрастает риск возникновения инсульта или инфаркта миокарда. ПричиныПричинами гипертонии часто является нарушение нейрогормональной работы сердца, приводящее к его избыточному выбросу. А к факторам риска относятся избыточный вес, курение, наследственная предрасположенность, несбалансированное питание, недостаток сна и физической активности, длительные стрессовые ситуации. Гипертония может быть первичной и вторичной, возникшей в следствии другого заболевания. Такими причинами могут стать, в частности, различные заболевания почек, опухоли , а также любые другие болезни, оказывающие влияние на почки. При слабости почек происходит задержка выведения натрия и воды, что в свою очередь влияет на повышение давления. При почечной гипертонии присутствует зависимость между обострением болезни почек и повышением давления, а в большей степени повышается диастолическое давление. В итоге, вместе с гипертензией развиваются признаки почечной недостаточности. Также широко распространена атеросклеротическая гипертония, развивающаяся, как правило, в пожилом возрасте. Для нее характерно высокое систолическое давление и низкое диастолическое. Она развивается в связи с поражением артерий или сосудов головного мозга. Гипертония при проблемах с эндокринной системой встречается заметно реже и причиной ее могут быть опухолевые процессы. Кроме этого, артериальная гипертензия может быть вызвана любым заболеванием, ведущим к поражению центральной нервной системы. СимптомыГоловокружение, шум в ушах, ощущение тяжести в голове, сердцебиение.
Артериальная гипотония
– стойкое понижение артериального давления ниже 100/60 мм рт. ст. Основная опасность гипотензии состоит в том, что она приводит к недостаточному кровоснабжению, в результате которого происходит кислородное голодание многих органов и мозга. Поэтому гипотонию следует обязательно лечить. Чаще всего гипотония встречается у женщин. Однако, у 80% из них она первичная, или так называемая нейроциркуляторная, обусловленная высокой утомляемостью. ПричиныПричинами снижения АД может быть большая кровопотеря, анемия, серьезная потеря жидкости организмом, сердечная недостаточность, передозировка некоторых препаратов. Дисфункция может также наблюдаться при снижении функции щитовидной железы, при заболеваниях эндокринной систем и надпочечников, или при нервном истощении. Таким образом, причиной изменения артериального давления могут стать самые разные факторы и проблемы. Соответственно, лечение необходимо начинать с поиска причины этой дисфункции. Для этого, как правило, назначают тщательное обследование, включающее в себя анализы, определение уровня холестерина и сахара, ЭКГ, УЗИ почек, сердца и обследование головного мозга. СимптомыСлабость, вялость, сонливость, апатия, головокружение. ЛечениеВ лечении нарушений АД в западной медицине, в большинстве случаев, используется симптоматическое (понижающее или повышающее АД), на фоне общего лечения основного патологического процесса. Однако, далеко не во всех случаях это может быть успешным. Китайская медицина, в случае с любым нарушением артериального давления, также в первую очередь ищет и работает с непосредственной причиной заболевания, воздействуя комплексно на все факторы и дисфункции ее образующие, тем самым восстанавливая нормальную работу сердечно-сосудистой системы. Так, при гипотонии процесс лечения будет сфокусирован на повышении тонуса сосудов, уровня жизненных сил и активности пациента, а также на стимуляцию собственных резервов организма. Гипертонию же современная медицина классифицирует, как проблему, которая требует практически пожизненной медикаментозной поддержки. Но несмотря на наличие значительного количества препаратов, понижающих артериальное давление, применение этих препаратов все же приводит пациентов, страдающих АД, к крайне неприятному итогу – инфаркту миокарда, или инсульту. Однако при прекращении их приема болезнь неизбежно прогрессирует. В этом смысле артериальная гипертония похожа на наркотическую зависимость, и представляет этим серьезную проблему для современной медицины. Китайская медицина в первую очередь определяет тип гипертонии. В зависимости от него определяется последующее лечение. Самыми основными причинами, формирующими гипертонию, китайская медицина считает длительное эмоциональное перенапряжение, переутомление, зашлакованность организма. Нарушение баланса Инь-Ян Печени и Почек вызывает «Полноту вверху и Пустоту внизу». В зависимости от синдрома артериальная гипертония по своему течению делится на три формы: избыток Ян-Печени – Пустота Инь, Избыток Ян – Пустота Инь и Пустота Ян. А в основных задачах лечения стоит наполнение Пустоты, изгнание Полноты (избытка), гармонизация Инь и Ян (с учетом возможного застоя Ветра и Мокроты). А ведущим принципом будет являться выведение из организма шлаков и восстановление в нем здорового баланса. В своем арсенале китайская медицина имеет и «средства» скорой помощи при резком повышении давления. Как и при обычном лечении, быстрое воздействие происходит с помощью иглоукалывания, цубо-терапии, точечного массажа. Хорошей эффективностью при общем лечении гипертонии также обладают массаж Гуаша, точечный массаж ступней ног и вакуумный массаж. Все эти натуральные способы лечения не вызывают привыкания, не токсичны и не имеют никаких побочных эффектов, что без преувеличения сказать, жизненно важно в таком серьезном случае, как гипертония. Методы лечения традиционной китайской медицины носят накопительный характер. Но и один пройденный курс у опытного специалиста обязательно даст стойкий и уверенно положительный эффект. Возврат в раздел “Мы лечим”
Зачем знать своё артериальное давление?
Повышение давления на каждые 10 мм рт.ст. увеличивает риск развития сердечно-сосудистых заболеваний на 30%. У людей с повышенным давлением в 7 раз чаще развиваются нарушения мозгового кровообращения (инсульты), ав 4 раза чаще – ишемическая болезнь сердца, в 2 раза чаще – поражение сосудов ног. Именно с измерения артериального давления необходимо начинать поиск причины таких частых проявлений дискомфорта, как головная боль, слабость, головокружение. Во многих случаях за давлением необходим постоянный контроль, и измерения следует проводить по несколько раз в день.
Какими методами измеряется артериальное давление?
Для измерения артериального давления в настоящее время широко используются 2 метода:
Метод Короткова
Этот метод разработанный русским хирургом Н. С. Коротковым в 1905 году, предусматривает для измерения артериального давления очень простой прибор, состоящий из механического манометра, манжеты с грушей и фонендоскопа. Метод основан на полном пережатии манжетой плечевой артерии и выслушивания тонов, при медленном выпускании воздуха из манжеты.
Преимущества:
– признан официальным эталоном неинвазивного измерения артериального давления для диагностических целей и при проведении верификации автоматических измерителей артериального давления;
– высокая устойчивость к движениям руки.
Недостатки:
– зависит от индивидуальных особенностей человека, производящего измерения (хорошее зрение, слух, координация системы “руки-зрение-слух”);
– чувствителен к шумам в помещении, точности расположение головки фонендоскопа относительно артерии;
– требует непосредственного контакта манжеты и головки микрофона с кожей пациента;
– технически сложен (повышается вероятность ошибочных показателей при измерении) и требует специального обучения.
Артериальная гипертензия у детей и подростков с эндокринной патологией
Часть 1
Артериальная гипертензия (АГ) — один из видов сердечно-сосудистой патологии, значительно влияющей на заболеваемость и смертность. Различают первичную (эссенциальную) и вторичную (симптоматическую) артериальную гипертензию. Эссенциальная гипертензия это гетерогенное заболевание с прогрессирующим поражением органов и систем с различающимися на начальных этапах механизмами развития. Основное значение она имеет среди лиц среднего и пожилого возраста. Вторичные гипертензии, к которым относится эндокринная, составляют 15% случаев в популяции. При этом у детей они встречаются значительно чаще, чем у взрослых, а в младшем школьном возрасте вторичные гипертензии преобладают [1]. В данной статье рассматривается один из распространенных видов вторичной артериальной гипертензии — гипертензии, обусловленной эндокринными заболеваниями.
Физиологические механизмы регуляции артериального давления
Давление крови создается благодаря тому, что сердце выбрасывает кровь в сосуды, преодолевая большое сопротивление ее движению. Сосудистый тонус определяется, главным образом, состоянием их гладкой мускулатуры.
В артериальных сосудах кровяное давление значительно колеблется в зависимости от фазы сердечного цикла — систолы, диастолы. Систолическое артериальное давление (САД) формируется за счет энергии систолы желудочков в период изгнания из них крови. Диастолическое артериальное давление (ДАД) определяется эластичностью стенок артериальных сосудов.
В здоровом организме поддержание нормального уровня АД осуществляет многокомпонентная система, которая представлена нейрогенными, гуморальными и локальными факторами. Они действуют в неразрывной связи друг с другом и являются взаимодополняющими.
Управление прессорными и депрессорными реакциями связано с деятельностью бульбарного сосудодвигательного центра. Оно контролируется гипоталамическими структурами и корой головного мозга и реализуется через изменение активности симпатических и парасимпатических нервов.
На деятельность вегетативной нервной системы оказывают влияние как генетические факторы, так и факторы внешней среды (стрессы, физическая активность, масса тела). Повышение активности симпатической нервной системы (СНС) приводит к усилению сократительной деятельности миокарда и увеличению тонуса гладкой мускулатуры сосудов. Гипертензивный эффект симпатической нервной системы реализуется также через подавление синтеза оксида азота (NO), который обладает сосудорасширяющим действием. Помимо непосредственного влияния, гипоталамус координирует сосудистый тонус через эндокринную систему (нейрогипофиз и аденогипофиз).
Быстрая регуляция АД осуществляется выделением адреналина и норадреналина из мозгового слоя надпочечников. Оба гормона по-разному влияют на АД. Адреналин повышает АД преимущественно благодаря усилению работы сердца, минутного объема, частоты пульса. Норадреналин, образующийся в нейронах, оказывает непосредственное влияние на сосудистый тонус. Прессорный эффект адреналина значительно сильнее. Влияя непосредственно на адренорецепторы, которые вызывают вазоконстрикцию, норадреналин повышает как систолическое, так и диастолическое АД [2].
Ренин-ангиотензин-альдостероновая система (РААС) формирует фундамент современных представлений о регуляции АД.
Ренин — протеолитический фермент, синтезируется в юкстагломерулярном аппарате почек. Он принадлежит к числу почечных прессорных факторов. Его влияние на сосудистый тонус опосредуется через ангиотензин. Попав в кровь, ренин превращает ангиотензиноген в ангиотензин I. Выделение ренина контролируется тремя основными механизмами: барорецепторами стенок приносящей почечной артерии, которые стимулируются при снижении перфузионного давления; рецепторами сердца и крупных артерий, которые активируют симпатическую нервную систему, приводя к повышению уровня катехоламинов в крови и прямой стимуляции юкстагломерулярного аппарата (через β-адренорецепторы); содержанием ионов натрия в дистальных канальцах нефронов. Ингибиторами освобождения ренина являются ангиотензин II, тромбоксан, эндотелин, NO, предсердный натрийуретический пептид (ПНУП).
Ангиотензиноген — пептид, синтезирующийся в печени. Глюкокортикоиды, эстрогены, инсулин, гормоны щитовидной железы усиливают выработку этого белка. При уменьшении содержания натрия в организме, сопровождающемся повышением уровня ренина, скорость метаболизма ангиотензиногена резко возрастает. Механизм повышения печеночной продукции ангиотензиногена неясен, хотя известно, что ангиотензин II стимулирует продукцию первого.
Ангиотензиноген, не обладающий прессорной активностью, гидролизуется, образуя ангиотензин I — биологически неактивное вещество. Под действием ангиотензинпревращающего фермента (АПФ) ангиотензин I переходит в ангиотензин II, который является высокоактивным эндогенным прессорным фактором. АПФ также ингибирует брадикинин, т. е. он сам по себе является ключевым элементом регуляции АД.
Ангиотензин II является основным гормоном в цепочке РААС, вызывающим быстрое повышение АД и общее периферическое сопротивление сосудов (ОПСС). Он стимулирует синтез и секрецию альдостерона в надпочечниках и секрецию антидиуретического гормона, возбуждает симпатическую систему (за счет облегчения секреции норадреналина нервными окончаниями и повышения чувствительности гладкомышечных волокон к этому трансмиттеру). Под воздействием ангиотензина II возрастает секреция адреналина, увеличивается сердечный выброс.
Подобную ренин-ангиотензин-альдостероновую систему обнаружили в различных органах и тканях (сердце, почках, мозге, кровеносных сосудах). Показано, что активность тканевых РААС зависит во многом не от АПФ, а от других ферментов (химаз, катепсина G и др.). Повышенная активность тканевых РААС обуславливает долговременные эффекты ангиотензина II, которые проявляются структурно-функциональными изменениями в органах-мишенях.
Физиологические эффекты ангиотензина II реализуются через специфические ангиотензиновые рецепторы. Существуют два класса рецепторов ангиотензина II — АТ1 и АТ2. Сердечно-сосудистые, почечные, надпочечниковые эффекты ангиотензина II реализуются через рецепторы АТ1.
Действуя непосредственно на кору надпочечников, ангиотензин II стимулирует секрецию альдостерона, а также его предшественников — менее активных минералокортикоидов — дезоксикортикостерона, 18-оксикортизона, 18-гидроксидезоксикортикостерона. Основным стимулятором выработки альдостерона является ренин. Отчасти его секреция зависит от адренокортикотропного гормона (АКТГ).
Альдостерон играет ключевую роль в регуляции баланса натрия и калия. Синтез и секреция альдостерона регулируется двумя путями. Медленный механизм зависит от баланса К+/Na+ и поддерживает базальную секрецию. Повышение уровня калия в сыворотке крови стимулирует синтез альдостерона в клубочковой зоне коры надпочечников. Быстрый путь регуляции зависит от объема циркулирующей крови (ОЦК) и контролируется ренин-ангиотензиновой системой. Альдостерон оказывает свое специфическое действие через минералокортикоидный рецептор, который находится в эпителиальных клетках (дистальных отделах нефрона и других органов), осуществляющих транспорт натрия. Непосредственно эффект альдостерона осуществляется путем усиления поступления натрия в клетку и активации Na+/K+-помпы, причем не только в почечных канальцах, но и в кишечнике, потовых и слюнных железах. Также альдостерон участвует в процессах ремоделирования сосудов и фиброза миокарда.
Вазопрессин — антидиуретический гормон (АДГ) гипоталамуса, накапливается в задней доле гипофиза и затем секретируется в кровь. Вазопрессин увеличивает ОЦК, повышает тонус сосудов, повышая периферическое сопротивление. Развитию гипертензии способствует повышение чувствительности сосудистой стенки к констрикторному действию катехоламинов, под влиянием АДГ.
Эстрогены и глюкокортикоиды увеличивают концентрацию альдостерона в сыворотке опосредованно, через увеличение продукции ангиотензиногена в печени и повышение образования ангиотензина II. Прессорный эффект глюкокортикоидов осуществляется также путем повышения чувствительности сосудистой стенки к воздействию катехоламинов.
Итак, гормоны принимают непосредственное участие в регуляции сосудистого тонуса. При патологии эндокринных органов это может формировать выраженную и стойкую гипертензию.
Механизм обратной связи обеспечивается функцией барорецепторов, которые располагаются в дуге аорты, синокаротидной зоне и артериях почек. При повышении АД через эти рефлексогенные зоны усиливается депрессорное влияние на сосудодвигательный центр, что приводит к угнетению симпатической и повышению парасимпатической активности с уменьшением образования гипертензионных факторов. Это снижает частоту и силу сердечных сокращений и периферическое сопротивление.
Мощным вазодилататором, снижающим АД, является предсердный натрийуретический пептид, который синтезируется кардиомиоцитами предсердия. Он активно выделяется при растяжении предсердия, вызываемого гиперволемией, при стимуляции β- адренорецепторов, воздействии ангиотензина II, эндотелина и гипернатриемии. Этот пептид усиливает выделение почками натрия, подавляет РААС, СНС, вазоконстрикторные факторы сосудистого эндотелия.
Корригирует базовую регуляцию АД система эндотелинов. Эндотелины — пептиды, синтезирующиеся в клетках эндотелия, вызывают вазоконстрикцию, действуя на эндотелиновые рецепторы типа А. Меньшая часть эндотелина, взаимодействуя с эндотелиновыми рецепторами типа В, стимулирует синтез оксида азота (NO) и вызывает вазодилатацию. Синтез NO увеличивается также под влиянием умеренной физической нагрузки, ангиотензина II, вазопрессина, катехоламинов.
Другими эндотелиальными факторами, существенно влияющими на расширение сосудов, являются кинины. Представителямии этой группы являются брадикинин и каллидин. Кинины оказывают сосудорасширяющее действие путем активации простагландинов и оксида азота; обладают натрийуретическим и диуретическим действием. Эти вазоактивные факторы эндотелия сосудов реализуются через их воздействие на гладкую мускулатуру сосудов [3].
В основе развития АГ при некоторых эндокринных заболеваниях лежит избыточная продукция и секреция гормонов, оказывающих прямое или косвенное влияние на спазм сосудов. Своевременная диагностика эндокринной патологии позволяет правильно трактовать причину повышения АД и исключить эссенциальную гипертонию.
Гипотиреоз и тиреотоксикоз
Тиреоидные гормоны оказывают прямое действие на функцию сердца и сосудистый тонус. Артериальная гипертензия встречается как при гипотиреозе, так и при тиреотоксикозе.
При гипотиреозе повышается преимущественно ДАД. Это связано с брадикардией, ослаблением сократительной способности миокарда. Скорость кровотока снижается, и объем циркулирующей крови уменьшается. Нарушается секреция натрийуретического гормона, что вызывает задержку натрия и воды в организме. Секреция ренина и альдостерона не изменяется. Увеличивается чувствительность сосудистых рецепторов к циркулирующим катехоламинам. Сосудистое сопротивление повышено более чем на 50%, время диастолического наполнения увеличено. Способствует развитию АГ гиперлипидемия (64%), ускоряющая формирование атеросклеротического процесса. В таком случае она схожа с эссенциальной АГ.
Повышение АД является частым симптомом тиреотоксикоза. Патогенез АГ при тиреотоксикозе связан с увеличением сердечного выброса, увеличением минутного объема крови, активизацией калликреин-кининовой системы, гиперсекрецией адреномедуллина, функционального гиперкортицизма.
Тиреоидные гормоны непосредственно связываются с кардиомиоцитами, оказывая положительный инотропный эффект. Они повышают чувствительность и экспрессию адренорецепторов и, как следствие, повышают чувствительность к катехоламинам. Происходит увеличение частоты сердечных сокращений, ускоряется кровоток. Систолическое давление нарастает. АГ при тиреотоксикозе называют синдромом высокого выброса, при этом гипертрофия левого желудочка отсутствует. Последнее объясняют снижением диастолического АД.
Сосуды кожи компенсаторно расширяются (реакция для отдачи тепла). На ощупь они теплые и влажные. Снижены общее и периферическое сопротивление. Показано, что при тиреотоксикозе активируется кинин-калликреиновая система. В последние годы доказано участие адреномедуллина в снижении ДАД у больных с тиреотоксикозом. Пептид адреномедуллин обладает очень выраженной вазодилататорной активностью.
Повышение систолического АД и тенденция к снижению диастолического АД сопровождается увеличением пульсового АД. Больные могут ощущать пульсацию в голове при каждой систоле. Пульс характеризуется быстрым нарастанием и внезапным спадом пульсовой волны (pulsus celer et altus). Кроме того, тиреотоксикоз сопровождается увеличением ОЦК и эритроцитарной массы. Стойкое повышение АД выявляется у больных со стажем заболевания более 3 лет. У больных с тиреотоксикозом значительно чаще, чем в популяции в целом, формируется гипертоническая болезнь [4, 5, 7].
Гиперпаратиреоз
АГ при гиперпаратиреозе обусловлена действием избыточного количества ионизированного кальция на тонус сосудов. Для сокращения гладкомышечных клеток сосудов необходимы ионы кальция, которые поступают в цитоплазму клеток и взаимодействуют с белком кальмодулином. Образующийся комплекс (кальций + кальмодулин) активирует киназу легких цепей миозина, результатом чего является сокращение гладких мышечных волокон. Кальций в повышенной концентрации может чрезмерно усиливать процессы клеточного метаболизма. Трансмембранный перенос ионов кальция осуществляется через специальные кальциевые каналы. Поскольку концентрации ионов кальция в крови тесно связана с сократимостью гладких мышц, гиперкальциемия приводит к повышению сопротивления кровотока в периферических артериях. С другой стороны, избыток кальция, раздражая симпатическую нервную систему, опосредованно стимулирует выброс катехоламинов. Экспериментальные данные показали, что вызываемое кальцием увеличение ОПСС резко снижается после адреналэктомии. Длительный избыток кальция может привести к кальцификации кровеносных сосудов и повышению АД [6, 7].
Сахарный диабет
Сахарный диабет (СД) признан всемирной неинфекционной патологией. Увеличение продолжительности жизни больных сахарным диабетом выдвинуло на первый план проблему поздних сосудистых осложнений. Сахарный диабет и артериальная гипертензия — две взаимосвязанные патологии, которые обладают мощным взаимоусиливающим повреждающим действием, направленным сразу на несколько органов-мишеней: сердце, сосуды мозга, сетчатки.
Механизмы развития АГ при СД 1-го и 2-го типов различаются. При СД 1-го типа АГ в 90% случаев формируется вследствие диабетической нефропатии (ДН). Микроальбуминурия (ранняя стадия ДН) выявляется у больных СД 1-го типа с длительностью болезни менее 5 лет, а повышение АД, как правило, развивается через 10–15 лет от дебюта СД 1-го типа.
Гипергликемия является основной причиной, вызывающей повреждение микроциркуляторного русла, в том числе сосудов клубочков. Хроническая гипергликемия активирует процессы неферментативного гликозилирования белков, полиоловый путь метаболизма глюкозы и прямую глюкозотоксичность.
Поскольку эндотелиальные клетки сосудов являются инсулиннезависимыми, глюкоза беспрепятственно проникает внутрь клеток, вызывая их дисфункцию. Неферментативное гликозилирование белков, превращение глюкозы в сорбитол при участии фермента альдоредуктазы, длительное и неконтролируемое при СД 1-го типа воздействие глюкозы на структуру клеток, связанное с активацией фермента протеинкиназы С, приводит к повышению проницаемости стенок сосудов и пролиферации клеток, ускоряя процессы склерозирования тканей, нарушению внутриорганной гемодинамики [8].
Гиперлипидемия, развивающаяся при СД 1-го типа, также способствует развитию диабетической нефропатии. При СД 1-го типа в крови накапливаются атерогенный холестерин липопротеидов низкой (ЛПНП) и очень низкой плотности (ЛПОНП) и триглицеридов. Гиперлипидемия вызывает повреждение эндотелия, базальной мембраны клубочков, пролиферацию мезангия.
В основе формирования АГ при СД 1-го типа лежит устойчивое повышение внутриклубочкового давления, которые многие авторы связывают с нарушением тонуса артериол клубочков в результате эндотелиальной дисфункции. Снижается эффективность NO за счет уменьшения его образования и увеличения его разрушения, снижения плотности мускариноподобных рецепторов, активизация которых приводит к синтезу NO, повышению активности АПФ на поверхности эндотелиальных клеток, катализирующего превращение ангиотензина I в ангиотензин II, а также выработке эндотелина I и других вазоконстрикторных субстанций. Увеличение образования ангиотензина II приводит к спазму эффекторных артериол и повышению соотношения диаметра приносящей и выносящей артериол.
Ключевая роль в развитии АГ и почечной недостаточности отводится ангиотензину II. Установлено, что местная почечная концентрация ангиотензина II в 1000 раз превышает содержание его в плазме. Механизмы патогенного действия ангиотензина II обусловлены не только его мощным вазоконстрикторным действием, но и пролиферативной, прооксидантной и протромбиновой активностью. Одновременно ангиотензин II оказывает повреждающее действие и на другие ткани, в которых его активность высока (сердце, эндотелий сосудов), поддерживая высокое АД.
Профилактика и лечение АГ у больных СД 1-го типа заключается в достижении оптимальной компенсации углеводного обмена и коррекции внутрипочечной гемодинамики. С этой целью используются ингибиторы АПФ. Эти препараты рекомендуется назначать на стадии микроальбуминурии (каптоприл, эналаприл, рамиприл и др.) [9].
Метаболический синдром
Метаболический синдром (МС) объединяет группу разных заболеваний, тесно ассоциированных с СД 2-го типа. В основе МС лежит инсулинорезистентность (ИР) и гиперинсулинемия (ГИ). Самыми часто сочетаемыми компонентами МС являются абдоминальное ожирение, артериальная гипертензия и атерогенная дислипидемия (повышение уровня триглицеридов и снижение содержания холестерина липопротеинов высокой плотности (ХЛПВП). По некоторым данным у подростков с ожирением до 50% выявляется метаболический синдром.
В отличие от подкожного жира, который составляет 75% от всей жировой ткани организма и является основным хранилищем липидов, абдоминальный жир в настоящее время рассматривают как самостоятельный эндокринный орган. В его адипоцитах синтезируется значительное количество различных биологически активных веществ, участвующих в метаболизме глюкозы, жиров, воспалении, коагуляции, пищевом поведении, регуляции сосудистого тонуса.
Абдоминальное ожирение, ассоциированное с МС, является ключевым механизмом в формировании АГ. Оказалось, что жировая ткань занимает второе место после печени по образованию ангиотензиногена. При ожирении в адипоцитах повышено содержание ренина, активность АПФ, значительно увеличено содержание ангиотензина II, повышена экспрессия рецепторов ангиотензина II типа 1 (АТ1-рецепторов). Активность тканевой ренин-ангиотензиновой ситемы тесно связана с продукцией адипокинов жировой тканью.
Нарушение липидного обмена приводит к избыточному отложению жира в тканях, снижению активности ферментов, участвующих в метаболизме глюкозы. В эндотелии сосудов активизируется протеинкиназа, которая угнетает синтез оксида азота.
С другой стороны, ИР приводит к развитию компенсаторной гиперинсулинемии, которая долгое время может поддерживать нормальный углеводный обмен. Взаимосвязь ГИ и АГ настолько прочна, что при выявлении у больного высокой концентрации инсулина плазмы можно прогнозировать развитие в скором времени АГ.
В высоких концентрациях инсулин повышает активность симпатоадреналовой системы, реабсорбцию натрия и воды в проксимальных канальцах почек, усиливает пролиферацию гладкомышечных клеток сосудов, блокирует активность Na+/K+-АТФазы и Ca2+/Mg2+-АТФазы, увеличивая внутриклеточное содержание Na+ и Ca2+, что повышает чувствительность сосудов к воздействию вазоконстрикторов.
Усиление активности симпатической нервной системы при избытке жировой массы приводит к нарастанию сердечного выброса и частоты сердечных сокращений, повышению реабсорбции натрия, а в целом — к увеличению внутрисосудистого объема крови.
Причина развития ИР не ясна. Предполагают, что в основе развития периферической ИР лежит гиперактивность ренин-ангиотензиновой системы. Ангиотензин II в высоких концентрациях конкурирует с инсулином на уровне инсулиновых рецепторов (IRS 1 и 2), тем самым препятствуя действию его на уровне клеток. С другой стороны, имеющаяся ИР и ГИ активирует АТ1-рецепторы ангиотензина II, приводя к реализации механизмов развития АГ.
Итак, при МС основную роль в развитии АГ, сердечно-сосудистых осложнений и прогрессировании атеросклероза играет высокая активность ренин-ангиотензиновой системы. В основе лечения МС лежит снижение массы тела (см. лечение ожирения) и повышение чувствительности рецепторов к инсулину. С этой целью рекомендуются бигуаниды (метформин (Сиофор, Глюкофаж и др.)), которые тормозят всасывание глюкозы в кишечнике, угнетают скорость образования ее в печени, увеличивают количество глюкозных транспортеров в клетках-мишенях [10].
Ожирение
АГ тесно связана с избыточной массой тела и ожирением. У подростков такое сочетание встречается в 30% случаев. Основной причиной возрастания распространенности ожирения и его осложнений является энергетический дисбаланс между избытком поступления энергии в виде продуктов и ее расходованием в результате сниженной двигательной активности.
Первичное ожирение (конституционально-экзогенное) представляет собой самостоятельную нейроэндокринную болезнь, зависящую от нарушения адипозно-гипоталамических взаимоотношений. При этой форме имеет место относительная или абсолютная лептиновая недостаточность на алиметарно-гиподинамическом фоне.
Самой распространенной формой вторичного ожирения у подростков является гипоталамический синдром пубертатного периода (пубертатно-юношеский диспитуитаризм). Сущность заболевания обусловлена дисрегуляцией гипоталамусом гормонов (либеринов), главным образом повышением секреции кортиколиберина в пубертатном периоде. В клинике больные предъявляют жалобы на головные боли, жажду, утомляемость, избыточную массу тела. Чаще встречается у лиц женского пола. Ожирение с равномерным распределение жира. На коже имеются полосы растяжения разного цвета. У девочек менструальный цикл нередко нарушается. Лицо мальчиков женоподобно, растительность на нем скудная. Часто выявляется гинекомастия, стрии.
АГ при этих формах заболевания связывают с гемодинамическими изменениями: увеличением объема циркулирующей крови, ударного и сердечного выброса при «неадекватно нормальном» периферическом сопротивлении. При вторичной форме она усугубляется гиперпродукцией АКТГ и кортизола. Клинически АГ может проявляться в виде умеренного повышения артериального давления; у некоторых повышается до гипертонических кризов.
Эффект лечения ожирения, метаболического синдрома и связанной с ними артериальной гипертензии зависит от мотивации пациента к изменению образа жизни, который предполагает повышенную физическую активность и диету со сниженной калорийностью. Физические упражнения позитивно влияют на эмоциональное и психологическое здоровье личности. Физическая активность способствует расходу большого количества углеводов, выходу из депо нейтральных жиров, их расщеплению и преобразованию. Она должна соответствовать возрастным и индивидуальным особенностям больных, обеспечивая повышенные энергозатраты. Это утренняя зарядка, прогулки, плавание, танцы, катание на лыжах и велосипеде, массаж и т. д. Физическая нагрузка должна быть средней интенсивности, способствующей усиленному расходу углеводов и жиров. В пище рекомендуется ограничить прием соли, животных жиров, быстроусвояемых углеводов. Для коррекции гипоталамо-гипофизарных нарушений назначают препараты, улучшающие трофику и микроциркуляцию (Кавинтон, Ноотропил и др.). Из гипотензивных препаратов у этой группы больных предпочтительно применять ингибиторы АПФ, так как они оказывают органопротективный эффект, а также диуретки в небольших дозах [9].
Окончание статьи читайте в следующем номере.
В. В. Смирнов1, доктор медицинских наук, профессор М. Д. Утев А. И. Морозкина
ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
1 Контактная информация