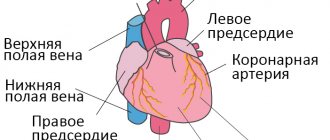
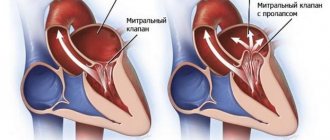
Сердечный цикл — систола и диастола
Поочередное сокращение и расслабление кардиомиоцитов обеспечивает синхронную работу всего сердца. Сердечный цикл состоит из:
- паузы – общее расслабление (диастола) всех частей миокарда, предсердно-желудочковые клапаны раскрыты, кровь переходит в полости сердца;
- систолы предсердий – передвижение крови в желудочки;
- сокращения желудочков – выброс магистральные сосуды.
Предсердий
Импульс для сокращения миокарда возникает в синусовом узле. После того, как перекрываются отверстия сосудов, предсердная полость становится замкнутой. В момент охвата всего мышечного слоя возбуждением происходит сжатие волокон и выталкивание крови в желудочки. Клапанные створки при этом открываются под давлением. Затем предсердия расслабляются.
В норме предсердный вклад в общее заполнение желудочков незначителен, так как они на 80% уже заполнились в период паузы. Но при увеличении частоты сокращений (мерцание, трепетание, фибрилляция, суправентрикулярная форма тахикардии) их роль в наполнении существенно возрастает.
Рекомендуем прочитать статью о систолическом и диастолическом давлении. Из нее вы узнаете о норме в показателях между систолическим и диастолическим давлением, что влияет на показатели и как нормализовать значения. А здесь подробнее о функциональных экстраситолах.
Желудочков
Первый период сокращений называется напряжением миокарда. Он длится до того времени, пока не раскроются заслонки клапанов крупных сосудов, выходящих из желудочков. Состоит из 2 частей: неодновременного сокращения (асинхронная) и изометрическая. Последняя означает вовлечение в работу всех клеток миокарда. Потоком крови перекрываются предсердные клапаны, а желудочек оказывается полностью закрытым со всех сторон.
Второй этап (изгнания) начинается с раскрытия клапанных створок пульмонального ствола и аорты. В нем также есть два периода – быстрый и медленный. По окончанию сердечного выброса давление возрастает уже в сосудистой сети, а когда оно становится равным сердечному, то систола прекращается и наступает диастола.
Диастола
А Wiggers диаграмма , показывающая различные события во время диастолы. Во время ранней желудочковой диастолы —
см. Вертикальную черту с надписью «Изоволюметрическая релаксация» — давление в каждом желудочке (голубая кривая) начинает быстро падать с высоты волны, достигнутой во время систолы. Когда желудочковое давление падает ниже предсердных камер, атриовентрикулярные (митральный и трикуспидальный) клапаны открываются, в результате чего объем крови (красный след) в предсердиях течет в желудочки. + В
поздней желудочковой диастоле
две предсердные камеры начинают сокращаться ( систола предсердий ), вызывая повышение артериального давления в обоих предсердиях и вынуждая дополнительный объем крови в желудочки. Это начало систолы предсердий известно как толчок предсердий — см. График «Желудочковый объем» (красный) прямо над зубцом P на графике электрокардиограммы (темно-синий).
Для здорового человеческого сердца весь сердечный цикл обычно длится менее одной секунды. То есть, для типичной частоты сердечных сокращений 75 ударов в минуту (ударов в минуту) цикл требует 0,3 секунды систолы (сокращения) желудочков — перекачки крови ко всем системам организма из двух желудочков; и 0,5 секунды в диастоле (дилатации), повторно заполняя четыре камеры сердца, в общей сложности 0,8 секунды для завершения цикла. [2]
Ранняя желудочковая диастола
Во время ранней желудочковой диастолы давление в двух желудочках начинает падать с пика, достигнутого во время систолы. Когда давление в левом желудочке падает ниже, чем в левом предсердии, митральный клапан открывается из-за отрицательного перепада давления (всасывания) между двумя камерами, в результате чего кровь в предсердии (накапливается во время предсердной диастолы) течет в желудочек (см. рисунок вверху). Точно так же одно и то же явление протекает одновременно в правом желудочке и правом предсердии через трехстворчатый клапан .
Поток наполнения желудочков (или поток из предсердий в желудочки) имеет ранний (E) диастолический компонент, вызванный всасыванием желудочков, а затем поздний, создаваемый систолой предсердий (A). Отношение E / A используется в качестве диагностической меры, поскольку его уменьшение указывает на возможную диастолическую дисфункцию . [3]
Поздняя желудочковая диастола
Ранняя диастола — это механизм всасывания между предсердной и желудочковой камерами. [4] Затем, в позднюю желудочковую диастолу, две предсердные камеры сокращаются (систола предсердий), вызывая повышение артериального давления в обоих предсердиях и заставляя дополнительный кровоток в желудочки. Это начало систолы предсердий известно как предсердный толчок —
см. Диаграмму Виггерса. Предсердный толчок
не
обеспечивает больший объем кровотока (во время сердечного цикла), так как около 80 процентов собранного объема крови попадает в желудочки во время периода активного всасывания. [5]
Предсердная диастола
В начале сердечного цикла все четыре камеры сердца, два предсердия и два желудочка синхронно приближаются к релаксации и расширению, или диастоле. Предсердия наполняются отдельными объемами крови, возвращающимися в правое предсердие (из полой вены ) и в левое предсердие (из легких). После того, как давление в камере и противодавление уравняются, митральный и трехстворчатый клапаны открываются, и возвращающаяся кровь течет через предсердия в желудочки. Когда желудочки полностью заполнены, предсердия начинают сокращаться (систола предсердий), заставляя кровь под давлением попадать в желудочки. Теперь желудочки начинают сокращаться, и по мере повышения давления внутри желудочков митральный и трикуспидальный клапаны закрываются.
Поскольку давление внутри желудочков продолжают расти, они превышают «обратное давление» в аорте ствола
и легочных артерий
ствола
. Открываются аортальный и легочный клапаны, и кровь выбрасывается из сердца. Изгнание вызывает падение давления в желудочках, и одновременно предсердия начинают наполняться (диастола предсердий). Наконец, давление внутри желудочков падает ниже обратного давления в стволах аорты и легочных артериях, и аортальный и легочный клапаны закрываются. Желудочки начинают расслабляться, митральный и трикуспидальный клапаны начинают открываться, и цикл начинается снова. [6]
Таким образом, когда желудочки находятся в систоле и сокращаются, предсердия расслаблены и собирают возвращающуюся кровь. Когда в поздней диастоле желудочки становятся полностью расширенными (что на изображениях обозначается как LVEDV и RVEDV), предсердия начинают сокращаться, перекачивая кровь в желудочки. Предсердия обеспечивают постоянный приток крови к желудочкам, тем самым служа резервуаром для желудочков и гарантируя, что эти насосы никогда не будут работать всухую. [7] Эта координация гарантирует, что кровь перекачивается и циркулирует эффективно по всему телу. [8]
Разница между систолой и диастолой
Для сердечной мышцы расслабление не менее важно, чем сокращение. По меткому определению, диастола делает систолу. Этот период такой же активный. За его время в сердечной мышце происходит расхождение нитей актина и миозина, которое по закону Франка-Старлинга определяет силу сердечного выброса – чем больше растяжение, тем больше сокращение.
Способность расслабляться зависит от тренированности сердечной мышцы, у спортсменов за счет длительной диастолы урежается частота сокращений, а кровоток по коронарным сосудам в это время нарастает. В период расслабления выделяют две фазы:
- протодиастолическую (обратное движение крови закрывает клапанные заслонки сосудов);
- изометрическую – расправление желудочков.
Вслед за этим следует наполнение, а потом начинается предсердная систола. По их завершению полости желудочков оказываются готовыми к последующему сокращению.
Что показывает диастола и систола
Под диастолическим давлением подразумеваются нижние границы АД, показывающие уровень давления крови при расслабленной сердечной мышце, силу сопротивления кровеносных сосудов, расположенных на периферии.
В нормальном состоянии диастола равна 80 мм ртутного столба. Падение указанной цифры возникает как последствие уменьшающего воздействия во время прохождения кровотока через венозные, артериальные, капиллярные магистрали.
Систолическое давление является максимальным показателем АД, регистрируется при сокращении сердца и отправки кровяного потока по сосудам. Систола является верхним значением, которое у здорового организма (без патологий сердечно-сосудистого отдела) равно 120 мм ртутного столба.
У человека без скрытых и явных заболеваний показатели систолического артериального давления изменяются под влиянием отдельных триггеров:
- силы сердечных сокращений;
- уровня эластичности вен, артерий и капилляров, их тонуса;
- физических нагрузок;
- стрессов, эмоциональных потрясений.
Повышение показателей систолы сообщает о скрытых или явных патологических процессах в сердце и сосудах. Отклонения требуют полноценного лабораторно-диагностического обследования грамотного подхода к последующей терапии.
Время систолы, диастолы, паузы
Если частота сердечных сокращений в норме, то примерная длительность всего цикла составляет 800 миллисекунд. Из них на отдельные этапы приходится (мс):
- сокращение предсердий 100, расслабление 700;
- систола желудочков 330 – асинхронного напряжения 50, изометрического 30, изгнания 250;
- диастола желудочков 470 – расслабление 120, наполнение 350.
Мнение эксперта
Алена Арико
Эксперт в области кардиологии
То есть большую половину жизни (470 к 330) сердце находится в состоянии активного отдыха. В ответ на стрессовое воздействие частота сокращений возрастает именно за счет уменьшения времени расслабления. Ускоренный пульс считается одним из факторов риска болезней системы кровообращения, так как миокард не успевает восстановиться и накопить энергию для следующего удара, что приводит к ослаблению работы сердца.
Понятие о давлении, сопротивлении и ритме сердца
Возьмите в ладонь резиновую грушу и заполните ее водой. Теперь сожмите ее изо всех сил, стараясь не оставить внутри ни одной капли. Вода выльется из выходного отверстия, и чем больше оно будет, тем меньше надо прилагать усилий. И – наоборот. Чем уже отверстие — тем труднее выжать из полости груши всё без остатка. Теперь сделаем тоже самое, но попробуем сложить вместе две резиновые груши. Заполним их одинаковым объемом воды, но у одной сделаем большое отверстие для выхода, а у другой — маленькое. Из первой при сжатии вода выльется легко, от небольшого сдавливания, а чтобы опорожнить вторую, потребуется гораздо больше силы. Так происходит и с сердцем. За одним важным исключением: его некому сдавливать, и всю работу выполняет его собственный мышечный аппарат.
Сжимаясь, или «сокращаясь», в фазу систолы, оно выталкивает из своих желудочков всю поступившую из предсердий кровь, а в фазу диастолы
– отдыхает, набираясь сил для очередного сокращения, которое последует через доли секунды.
Та сила, с которой мышца сердца сжимает этот объем крови в полости желудочков, создает давление, в результате которого кровь выбрасывается в магистральные сосуды. Но скорость, с которой она покинет желудочки, будет зависеть не только от силы сдавливания, но и от того, насколько ей трудно или легко уйти из желудочка в просвет сосуда. То есть, если вернуться к нашим двум резиновым грушам: через большее отверстие она пойдет, или через меньшее. Иными словами, важно еще и то, какое сопротивление будет оказано этому выбросу со стороны, так сказать, его принимающей, т.е. сосудистого русла. Тут мы с вами пришли к пониманию нескольких главных законов, управляющих и движением крови в сердце, и ее передвижением в организме, т.е. к тому, благодаря каким силам и по каким течениям двигалась наша байдарка.
Итак, несколько новых понятий: объём крови, давление и сопротивление кровотоку.
Самый простой и давно известный важнейший параметр, который можно измерить и выразить в цифрах, это давление. Но что такое давление? Поверьте, если вы хотите понять, что с вашим ребенком, это надо знать отчетливо. Только тогда вы сможете понять, о чем вам будут говорить врачи. На самом деле это очень просто.
Давление крови – это цифра, говорящая о двух важнейших сторонах движения крови: о ее объеме и сопротивлении ее потоку в каждый отдельный отрезок времени. Оно может быть измерено в любом сосуде, в любой сердечной камере. И оно дает достаточно точное представление о том, что там, внутри камеры, происходит каждую фазу сердечного цикла.
Пока мы говорим только о работе здорового сердца. И понятно, что чем больше объем крови в желудочке, тем больше нужно усилие, чтобы его выбросить, т.е. подвергнуть его большему давлению. И — чем больше сопротивление выбросу, тем больше нужно усилие (давление), чтобы опорожнить желудочек, готовя его к новой порции крови.
Сосудистое русло оказывает сопротивление кровотоку все целиком, от начала, т.е. от восходящей аорты, до самых мелких артерий и капилляров — в большом круге, и легочных артерий, артериол и капилляров — в малом круге. Следовательно, мощный левый артериальный желудочек работает против сопротивления гигантского по объему сосудистого русла всего тела. Правый желудочек, венозный, более тонкостенный, работает против такого же гигантского по объему, но значительно более эластичного, короткого и «мягкого» сосудистого русла легких. Соответственно и цифры давления в полостях желудочков разные, и в сосудах, отходящих от них. В таблице №1 эти цифры отражены, и можно видеть, что давление в нормальных условиях в правом желудочке и легочной артерии составляет примерно одну треть от давления в левом желудочке и сосудах большого круга. Вспомните при этом, что количество, т.е. объем крови, выбрасываемой при каждом сокращении из каждого желудочка – в норме одинаково. До сих пор мы говорили только о сжатии объема крови под давлением. Это так называемое систолическое давление, или — максимальное давление, создающееся в системе в момент сокращения.
Но есть и вторая цифра — это давление крови в сосудах в период диастолы, или расслабленного и заполняющегося сердца. В этой фазе клапаны аорты и легочной артерии закрыты и при их целостности кровь в сосудах оказывается под давлением замкнутой системы сосудистого русла тела (в большом круге) и легких (в малом круге). Поэтому цифр давления две – так называемое «верхнее» (систолическое) и «нижнее» (диастолическое) давление.
Средние цифры нормального давления в полостях сердца и крупных сосудов (мм. рт.ст.)
| Новорожденные | Дети (1 мес. – подростки) | |
| Правое предсердие | 0 — 3 | 2 — 5 |
| Правый желудочек | 35 – 65 | 15 -30 / 2 – 5 |
| Легочная артерия | 35 – 65 / 20 – 40 | 15 – 30 / 5 – 10 |
| Левое предсердие | 1 — 4 | 5 – 15 |
| Левый желудочек | 70 – 90 | 80 – 130 / 5 – 10 |
| Артерия | 80 – 100 / 50- 60 | 90 – 130 / 60 — 90 |
Обратите внимание, что у новорожденных давление в правом желудочке и легочной артерии значительно выше, чем у детей даже первого месяца жизни. Это объясняется тем, что сосуды и все 700 миллионов альвеол легких открываются постепенно и полностью готовы к принятию всего объема крови из правого желудочка только через несколько недель после рождения.
Теперь попробуем ответить на вопрос — что же двигает сердце, чем обусловлены его ритмические сокращения. Поверьте, это тоже очень важно.
Ритмичный, последовательный, регулярный цикл сокращений и расслаблений сердца управляется электрическими импульсами. Эти импульсы возникают в особых клетках мышцы сердца, так называемых клетках проводящей системы. Очаги большого скопления этих клеток называют «узлами», а их разветвления, идущие вдоль мышечных волокон — «проводящими путями». Узлов проводящей системы два: синусовый и атрио-вентрикулярный, а путей — несколько. Особенность самих клеток, проводящих электрические импульсы, заключается в том, что они способны возбуждаться и передавать это возбуждение значительно быстрее, чем соседние клетки рабочего, сокращающегося миокарда, или сердечной мышцы. Поэтому они — проводники, указывающие путь другим, быстрее других понимающие, куда идти. В нормальном сердце вначале возбуждается верхний, синусовый узел. Импульс передается по проводящим путям стенок предсердий к нижнему, атрио-вентрикулярному узлу, а затем, по более тонким путям поступает к желудочкам, вызывая в ответ их сокращение – фаза систолы. Затем следует период паузы — диастола – и миокард готовится к принятию нового импульса. Частота таких импульсов – это частота сердцебиения и пульса. У новорожденных – 110-120 ударов в минуту, у взрослых гораздо реже – 65-75 ударов в минуту. Эти электрические импульсы легко регистрируются достаточно простыми приборами. Запись приборов называют электрокардиограммой.
Мы далеки от мысли научить вас ее читать: это дело профессионалов. Мы только хотим объяснить, что это такое, и для чего она делается. Электрокардиограмма дает возможность не только выявить нарушения нормального проведения импульса, но и определить, какие отделы сердца ненормально увеличены, какие постоянно работают с повышенной нагрузкой, каким образом они с ней справляются. При подозрении на порок сердца вашему ребенку много раз будут делать это исследование. Оно безболезненно и очень информативно.
Нам с вами остается только поражаться невероятному совершенству сердечно-сосудистой системы, которая при всей своей сложности, удивительно проста, логична и стройна. Однако, она должна быть абсолютно точно и правильно создана. Достаточно даже не слишком больших изменений в ее строении, чтобы вызвать нарушение этой постоянной, спокойной и синхронной работы.
Цитируется по книге Г. Э. Фальковский, С. М. Крупянко. Сердце ребенка. Книга для родителей о врожденных пороках сердца
Как попасть на лечение в Научный центр им. А.Н. Бакулева?
Онлайн-консультации
От чего зависят фазы систолы и диастолы
К факторам, которые определяют растяжимость и последующую сократимость миокарда, относятся:
- упругость стенок;
- толщина сердечной мышцы, ее структура (рубцовые изменения, воспаление, дистрофия из-за недостаточного питания);
- размер полостей;
- строение и проходимость клапанов, аорты, легочной артерии;
- активность синусового узла и скорость распространения волны возбуждения;
- состояние околосердечной сумки;
- вязкость крови.
Смотрите на видео о сердечном цикле:
Диастолическая дисфункция
Нарушение диастолической фазы может вызвать несколько проблем. Неадекватное наполнение левого желудочка приводит к уменьшению количества крови, которая откачивается из сердца для насыщения кислородом различных частей тела. Кроме того, если желудочек не заполняется кровью должным образом, кровь забирается обратно в предсердие, а затем — в легкие, повышая градиент давления крови в легочных сосудах. Этот несоответствующий градиент давления вызывает утечку жидкости или транссудата из этих сосудов в альвеолы легких, вызывая отек легких.
Симптомы и лечение диастолической дисфункции
Диастолическая дисфункция может вызывать симптомы в течение многих месяцев или даже лет, а медленное прогрессирование заболевания означает, что многие люди переносят болезнь, не требуя какого-либо специального лечения.
В случаях состояний, которые предрасполагают к диастолической дисфункции, следует лечить основное заболевание. Например, высокое кровяное давление и диабет следует лечить надлежащим образом.
Мерцательная аритмия — это еще одно состояние, требующее немедленного лечения, поскольку неадекватная перекачка крови через предсердие в желудочки также может привести к диастолической дисфункции. Если мерцательная аритмия вызывает учащение сердцебиения, для замедления сердечного ритма можно назначать лекарства.
Мерцательная аритмия
Причины нарушения показателей
Нарушение сократимости миокарда и ослабление систолы вызывают ишемические и дистрофические процессы – стенокардия, кардиосклероз, амилоидоз, миокардиодистрофия, миокардит. Из-за сужения отверстий клапанов или затруднения выброса крови из желудочков повышается количество остаточной крови в их полостях, а в сосудистую сеть поступает уменьшенный объем.
Такие изменения характерны для врожденных и приобретенных пороков сердца, гипертрофической кардиомиопатии, сужения магистральных сосудов.
Нарушение образования импульса или его продвижения по проводящей системе изменяет последовательность возбуждения миокарда, синхронность систолы и диастолы частей сердца, снижает сердечный выброс.Аритмии изменяют продолжительность фаз сердечного цикла, эффективность сокращений желудочков и возможность их полноценного расслабления.
К заболеваниям, которые сопровождаются диастолической, а затем и систолической дисфункцией, также относятся:
- перикардит;
- бактериальный эндокардит;
- артериальная и легочная гипертензия;
- гипотония;
- системные аутоиммунные патологии;
- нарушения эндокринной регуляции – болезни щитовидной железы, гипофиза, надпочечников;
- вегетососудистая дистония – дисбаланс между частями вегетативной нервной системы.
Диастолическая сердечная недостаточность и жесткость сосудов
Академик Ивашкин В.Т.: – Я прошу Оксану Михайловну сделать очередное сообщение. «Диастолическая сердечная недостаточность и жесткость сосудов». Пожалуйста. Профессор Драпкина О.М.: – Спасибо большое. Уважаемые коллеги, я сегодня говорила о фиброзе миокарда, и, в принципе, говоря о фиброзе миокарда, так или иначе касаешься диастолической сердечной недостаточности. Мы в клинике и на кафедре занимаемся этой проблемой, соответственно, сейчас тоже есть определенные возможности поделиться тем опытом, который мы накопили.
Мы говорим о диастолической сердечной недостаточности, мы говорим об артериальной гипертензии и говорим, что все-таки нарушенная диастола – это участь пациентов с высоким риском артериальной гипертензии. Но когда высок риск артериальной гипертензии по SCORE, мы знаем, что это и выраженное поражение органов-мишеней и более трех факторов риска или, например, метаболический синдром, когда есть другие факторы риска (сегодня Сергей Руджерович рассказывал, и мы вместе вспоминали исследование «Юпитер», где в качестве маркера у здоровых людей было повышение высокочувствительного C-реактивного белка).
Таким образом, возникает вопрос. Мы все время говорим: «Пациенты к нам приходят с инфарктом миокарда, потому что мы неправильно лечили артериальную гипертензию». А если мы правильно лечили артериальную гипертензию? Тогда получится гипертрофия миокарда и, соответственно, повышение жесткости. Так что же получается, что хроническая сердечная недостаточность с сохраненной фракцией выброса – это правильное лечение артериальной гипертензии и что другого пути нет?
Конечно, это не так. Но тем не менее этим слайдом мне бы хотелось привлечь внимание к такому постулату: отсрочить инфаркт миокарда у пациента с артериальной гипертензией – это не единственная наша задача. Спектр наших задач гораздо больше, в том числе предотвратить вот эту ступень, когда пациент перешагивает от просто гипертоника к гипертонику с хронической сердечной недостаточностью, как правило с сохраненной фракцией выброса.
Поэтому еще раз несколько слов о терминологии. Речь пойдет о сердечной недостаточности с сохраненной фракцией выброса. В принципе, это и есть правильный термин, но мы, медицинское сообщество, разрешаем друг другу называть эту сердечную недостаточность диастолической сердечной недостаточностью – наверное, просто для сокращения.
Эпидемиология известна. Есть немного разные данные – европейские и наши. По данным исследования ЭПОХА, более 70 % пациентов с сердечной недостаточностью имеют сохраненную фракцию выброса. Конечно, это удел пожилых, поскольку мы все боремся за то, что население у нас становится старше, мы все боремся за продолжительность жизни. Это приведет к тому, что пациентов с диастолической сердечной недостаточностью тоже будет больше, и нам их надо будет долгие годы каким-то образом вести.
Вот, на мой взгляд, интересные данные. Ежегодная смертность пациентов с диастолической сердечной недостаточностью, она действительно несколько ниже. Но когда посмотрели на смертность через три года, то она практически выравнивается. Но, самое главное, статистика говорит, что среди больных с хронической сердечной недостаточностью с фракцией выброса более 50 % за три года в живых остается менее 60 %, значит 40 % – погибает.
Но вот, я бы сказала, шокирующие меня данные. Если прогноз на фоне лечения при сердечной недостаточности с сохраненной фракцией выброса улучшается (и мы здесь видим диапазон с 1987 года, когда мы в основном говорили о кардиоренальной теории хронической сердечной недостаточности), то, обратите внимание, уважаемые коллеги, ничего не происходит с улучшением прогноза пациентов с сохраненной фракцией выброса – как 60 % их умирало через три года, собственно говоря, после постановки диагноза, так все и остается. Это поднимает вопрос о том, что мы, наверное, пока не знаем точно, как лечить эту форму хронической сердечной недостаточности.
Ну, и очень коротко я хотела бы напомнить те основные знания, которые мы получаем из курса физиологии на третьем курсе, так называемом экваторе (студенты говорят «экватор»; третий курс прошел – значит прошел половину обучения в институте). Вот эта кривая «давление-объем в левом желудочке», и как раз изменение этой кривой характеризует основные изменения, которые возникают у пациентов с жестким миокардом и сначала с диастолической дисфункцией, а затем – с диастолической сердечной недостаточностью.
Итак, окончание диастолы как бы знаменует фазу изоволюмического сокращения. Мы видим, что здесь давление в левом желудочке стремительно нарастает без изменения его объема. Открывается аортальный клапан и происходит та самая систола, или фаза изгнания. Как раз в тени этой систолы всегда была диастола, поскольку мы оценивали работу сердца именно по тому, как оно сокращается, по сократительной функции.
Затем период систолы закрывается, закрывается, естественно, аортальный клапан, и происходит как раз та самая интересная на сегодняшний момент, на момент сегодняшнего моего повествования, стадия – это диастола. Первый период, он как раз характеризуется стадией изоволюмического расслабления (мы видим, что она очень похожа на стадию изоволюмического сокращения), то есть резкое снижение давления в левом желудочке, открывается митральный клапан, и наконец происходит стадия наполнения. Надо понимать, что эта стадия – это достаточно энергоемкий процесс, поэтому для того, чтобы диастола была совершенной, нужно достаточное количество макроэргов.
Ну, и закрывается митральный клапан, и мы видим (там, где точка, которая показывает закрытие митрального клапана), что окончание диастолы происходит на таком положительном конечном диастолическом давлении. Так вот, если левый желудочек жесткий, то этот небольшой подъем будет более крутым, и давление, которое будет в левом желудочке, оно будет выше.
График двумерный, поэтому здесь невозможно – я во всяком случае не смогла – показать время, так называемое «тау», изоволюмического расслабления. Это очень важный показатель, и мы к нему вернемся чуть ниже.
Таким образом, мы можем суммировать те факторы, которые влияют на диастолу. Суммировать мы их можем, разбив на две, на мой взгляд, абсолютно неравнозначные, но достаточно важные группы. Первая – это, конечно, работа желудочка, это раннее диастолическое наполнение желудочка. И как раз такие факторы, как: эластический возврат крови в левый желудочек, сократительная функция левого желудочка, жесткость левого желудочка в диастолу, свойства легочных вен, площадь отверстия митрального клапана, – и дают 80-типроцентный вклад в полноценную диастолу.
Но есть еще маленький вклад, и тем не менее о нем тоже не стоит забывать, особенно, когда к нам приходит, например, пациент с нарушениями ритма, и хроническая сердечная недостаточность переходит к черте декомпенсированной. Это вклад предсердия. И здесь очень важны: интервал PQ, сократительная функция самого предсердия (сейчас есть методы, которые оценивают эту сократительную функцию, они не инвазивные – эхокардиографические), частота сердечных сокращений (понятно, чем реже сердце бьется, тем лучше диастола) и активность симпатической нервной системы.
Таким образом, портрет типичного пациента с артериальной гипертензией и с диастолической сердечной недостаточностью – это пожилая женщина (чаще это женщина, хотя, конечно, это может быть и мужчина) с длительным анамнезом артериальной гипертензии, все-таки плохо леченой; с букетом другой патологии, который тоже вносит вклад в возможные процессы фиброзов в сердце таких пациентов: это сахарный диабет, это ишемическая болезнь сердца, это суправентрикулярное нарушение ритма, дисфункция почек, которую мы как раз определяем по скорости клубочковой фильтрации, и с фиброзом сосудов.
Ключевые различия есть, и мы их можем обнаружить уже на этапе знакомства с пациентом и на этапе его обследования. Глухие тоны сердца характерны для систолической сердечной недостаточности со сниженной фракцией выброса. При сохраненной фракции выброса тоны могут быть вполне приличные, и даже первый тон может быть сохранен.
Чаще всего мы слышим и в том и в другом случае ритм галопа, и как раз если мы говорим о систолической сердечной недостаточности, то она себя проявляет появлением протодиастолического ритма галопа – за счет S3, дополнительного тона, третьего тона. А, наконец, диастолическая сердечная недостаточность, где больший вклад предсердий, измученных высоким конечным диастолическим давлением в левом желудочке, – это S4.
Диастолическая сердечная недостаточность иногда быстро прогрессирует до оттека легких. И вот тоже удивительные данные. Дмитрий Александрович, я хочу с вами их обсудить. Оказывается (попалась мне такая статья), когда… Пациенты с отеком легких, совершенно клинически оправданный отек легких, поступают в отделение интенсивной терапии, и им всем измерили фракцию выброса левого желудочка. Потом купировали отек легких и опять измерили фракцию выброса левого желудочка. Так вот, никакой закономерности не было. Казалось бы, купировали отек легких – фракция выброса должна повыситься, или поступили с отеком легких – фракция выброса должна быть низкой. Были пациент с высокой фракцией выброса во время кульминации отека легких, и наоборот.
Как вы думаете, как нам, клиницистам, это оценивать, ведь мы так часто уповаем на этот параметр – фракцию выброса?
Профессор Затейщиков Д.А.: – Ну, как говорится, тем хуже для фракции выброса. На самом деле, уже давно многие говорят, что фракция выброса – это, так скажем, не очень хороший параметр. И, очевидно, с появлением новых неинвазивных методик – томографии, магнитно-резонансной томографии – мы получим в руки более точный способ оценки. И, возможно, то, что мы сегодня принимаем за эту самую диастолическую дисфункцию, частично перейдет все-таки в другой разряд, в разряд систолической. Трудно сказать.
Но в любом случае, на мой взгляд, это еще раз показывает, что это не единственный параметр: систола – не только систола, но и что-то еще.
Профессор Драпкина О.М.: – И все-таки клиника, клиническая картина – это то, что должно определять в основном наше отношение к этому больному и к его прогнозу.
Вернемся к слайдам. Таким образом, споры есть, они не закончены. Один это синдром, в котором спровоцированная диастола является как бы предтечей сниженной фракции выброса, или это два синдрома? Есть и сторонники, есть и противники различных теорий. Честно говоря, я стою на позиции того, что это все-таки два разных синдрома. Потому что даже портрет этих сердец, который мы видим при патологоанатомическом вскрытии, он настолько разный, что возникает сразу вопрос, как можно такие разные сердца лечить одинаковыми подходами? Ну, это вопрос, наверное, пока вечный, ответа на него нет.
Тем не менее мы таких пациентов должны лечить, мы должны диагностировать сердечную недостаточность с сохраненной фракцией выброса. На помощь, как всегда, приходят алгоритмы.
Алгоритм Европейского общества кардиологов тоже во главу угла ставит клиническую картину хронической сердечной недостаточности. Но переведя на рельсы нашей ежедневной практики, это тучная пациентка, которая пришла с одышкой. Затем нормальная или лишь незначительно сниженная систолическая функция. Опять переводим на наши реалии, это женщина, пришедшая с одышкой, нами прослушанная, осмотренная, мы видим, что она тучная, мы видим, что есть мелкопузырчатые хрипы в легких.
Мы ее отправляем для уточнения диагноза на эхокардиографическое исследование и с удивлением видим, что фракция выброса нормальная. Это не повод отправлять эту пациентку к пульмонологу, это повод сделать такой пациентке как минимум тест шестиминутной ходьбы. И мы увидим, что она может пройти не те 450 метров, которые не относят ее к пациентке с сердечной недостаточностью.
Затем, действительно, большое внимание уделяется биомаркерам хронической сердечной недостаточности, в частности натрийуретическому пептиду и его концевому фрагменту. Если он больше 220 и у нас имеются доплеровские признаки, то есть мы делаем обычное доплеровское исследование и видим при оценке потоков, что отношение E к A меньше 0,5, или всего лишь левое предсердие большое, или у пациента есть фибрилляция предсердий, – то мы можем сказать, что перед нами пациент с диастолической сердечной недостаточностью.
Но, на самом деле, трудностей больше, чем каких-то обоснованных фактов, поскольку ни один из эхо-кардиографических критериев не обладает сегодня достаточной точностью. Мы говорим, что тканевой доплер – очень хорош, и вот это отношение E/E’ – наиболее хорошо, но тоже не идеально характеризует диастолу. Малодоступно провести (как раз то, о чем мы сейчас говорили) МРТ и различные инвазивные исследования гемодинамики. Ну и, на мой взгляд, не определены точные пороговые значения различных биологических маркеров сердечной недостаточности.
Отсюда возникает вопрос: может быть, нам стоит поискать возможные механизмы развития диастолы на периферии? Почему? Во-первых, при диастолической сердечной недостаточности возникают и определенные моменты жесткости аорты, а ведь аорта – это второе сердце, если она эластична. Если происходит повышение жесткости вообще сосудов, то вот эти отраженные волны (мы чуть ниже сейчас о них скажем), которые собираются на периферии, идут к центру, к сердцу. Идут они, получается, как раз в момент систолы, приходят чуть позже, чем должны были прийти, и сталкиваются с вновь формирующейся пульсовой волной.
Опять вопрос: на периферии ли начинается диастолическая сердечная недостаточность? Мы знаем, что сосуды при артериальной гипертензии – и виновники, и жертва. Потому что само высокое давление действует на сосуды, и в то же время жесткость сосудов, по другим причинам спазм может привести к высокому артериальному давлению.
Если говорить об основных механизмах, то, наверное, основным механизмом, который виновен в развитии диастолической сердечной недостаточности, служит как раз повышение преднагрузки ввиду жесткости периферических сосудов. Увеличивается, как я уже сказала, скорость распространение пульсовых волн, повышается преднагрузка на левый желудочек и повышается центральное пульсовое давление. Вот сейчас центральному пульсовому давлению, или давлению в аорте, и вариабельности давления как раз отдают наибольшее значение в прогнозе гипертоников.
Как это происходит? Представим наши сосуды. В принципе, это трубки. Они эластичные. И если они эластичные, как показано на первом рисунке, на выброс потока крови – большого потока крови, поскольку кровь распространяется с высокой скоростью… Эластичный сосуд как бы демпфирует эту волну, то есть он немножко расширяется, а потом приходит в норму, и мы видим такую схематичную пульсовую волну, которая показана под эластичной аортальной капиллярной трубкой.
Если сосуд жесткий, то он не может демпфировать волну, он не может немножко расслабиться и затем снова сократиться. И это приводит к так называемому феномену аугментации пульсовых волн.
Вот, уважаемые коллеги, мы можем на этой схеме рассмотреть этот феномен. Серой линией показана пульсовая волна, которая отражает выброс крови из левого желудочка в аорту. Пунктирной линией, которая смещена чуть вправо, изображена отраженная волна, которая идет уже от периферии, от наших сосудов, которые обладают демпфирующими способностями, к центру. И когда наслаиваются эти две волны друг на друга, происходит наличие волны типа «С», или пульсовая волна типа «С», которой характеризуются все здоровые люди.
Сейчас стрелками будет показано то, что происходит у гипертоников, что происходит при жесткой аорте. Итак, этот график смещается влево, этот график смещается вверх, и происходит формирование так называемой волны типа «А» или «В», которая характеризует увеличение преднагрузки на миокард левого желудочка, и снижение диастолического артериального давления.
Таким образом, анализ этой проблематики, на мой взгляд, дает возможность дать схему в помощь практикующему врачу. Повышение жесткости сосудов приводит к повышению центрального систолического давления в аорте и снижению диастолического, отсюда пульсовое давление – увеличивается. Повышенное систолическое давление в аорте приводит к повышению преднагрузки на левый желудочек. Гипертрофия и сама преднагрузка на левый желудочек и нарушение релаксации приводят к субэндокардиальной ишемии. Низкое диастолическое давление в аорте приводит к снижению коронарной перфузии, поскольку коронарная артерия наполняется именно во время диастолы. Вот это диастолическое давление не очень низкое тоже важно. Исследование аорты подтвердило, что снижать диастолическое давление ниже 70 для сердечнососудистых катастроф плохо. Присоединяющийся миокардиальный фиброз приводит к диастолической дисфункции.
Мы решили провести пилотное исследование, для того чтобы: оценить степень повреждения эндотелия и сосудов разного калибра у пациентов с диастолической сердечной недостаточностью; сравнить различные методы оценки эндотелиальной функции – фотоплетизмографический и с помощью АнгиоСкана; и посмотреть, что же происходит на фоне терапии, основанной на разных классах препаратов – ингибиторов АПФ и блокаторов кальциевых каналов.
Не забыли мы обратить внимание и на биологические маркеры. Наряду с хорошо известным N-концевым прогормоном мозгового натрийуретического пептида мы посмотрели у пациентов с диастолической сердечной недостаточностью и уровень галектина-3. Это маркер, или такой биологический субстрат, который в большей степени отвечает за фиброз – всего: печени, сосудов, сердца и так далее.
Представлен дизайн исследования. Пациенты – высокого риска с сохраненной фракцией выброса. Всеми возможными методами мы анализируем эндотелиальную функцию, рандомизируем пациентов на группу лечения на основе блокаторов кальциевых каналов и на основе ингибиторов АПФ (в качестве ингибитора был выбран амприлан). Наблюдаем пациентов в течение 3-5 недель в стационаре и затем повторяем те же самые исследования.
Уважаемые коллеги, я не буду останавливаться на общих характеристиках групп пациентов, лишь скажу, что они были сопоставимые по возрасту, по индексу массы тела, по различным клиническим характеристикам.
Первый день исследования, или старт исследования, был для нас крайне важен, поскольку мы определяли все те показатели, которые можно посмотреть при контурном анализе пульсовой волны: и продолжительность систолы, и возраст сосудистой стенки, и индекс аугментации, индекс жесткости. Кроме того, в этот же день мы делали окклюзионную пробу, как бы подтверждали друг другом – и фотоплетизмографическим методом и по данным УЗИ.
Конечно, выполнение вот этого показало нам, что с помощью УЗИ смотреть эндотелиальную функцию и окклюзионную пробу крайне сложно: пять минут сидеть в определенном положении, на пять минут пережать артерию, 300 мм ртутного столба накачать… Поэтому, конечно, фотоплетизмографический метод, он нас покорил именно простотой.
Вот так приблизительно выглядела волна типа «С» при нормальных сосудах.
Результаты. Первый вывод, который мы сделали: у всех пациентов с диастолической сердечной недостаточностью есть изменения пульсовой волны. Регистрируются волны типа «В» и «А», которые характеризуются как раз высокой амплитудой и большим размахом между систолой и диастолой.
Результаты контурного анализа пульсовой волны до начала терапии. Мы видим, что они не различаются, наши пациенты, ни по индексу жесткости, ни по индексу отражения, ни по давлению в центральном сосуде.
Что оказалось на фоне терапии? Хорошо и то и другое. То есть чем ниже мы снижаем давление, тем лучше для сосуда нашего гипертоника. Но тем не менее на индекс жесткости чуть большее значение оказывал амприлан. И на давление в аорте тоже чуть большее значение оказывал амприлан.
Результаты пробы с реактивной гиперемией, это окклюзионная проба. Тоже мы видим, что и та и другая группа продемонстрировали хорошие результаты. Тем не менее несколько большее влияние ингибиторов АПФ на сосудистую стенку тоже было доказано в данном исследовании.
Средний уровень гормонов NT-proBNP составил 153, средний уровень галектина-3 – 0.98.
Оценка функции сосудов эндотелия происходила вот таким образом. Мы видим, что после окклюзионной пробы, которая длилась пять минут… нам бы хотелось увидеть прирост диаметра в плечевой артерии, а внизу как раз показано то, что происходит с пульсовыми волнами.
Мы нашли, что есть связь между уровнем NT-proBNP и очень многими параметрами, как то: тестом 6-тиминутной ходьбы, оценкой пациента по Шкале оценки клинического состояния, которую мы используем у пациентов с сердечной недостаточностью.
Не было выявлено корреляции между уровнем NT-proBNP и фракцией выброса левого желудочка и параметрами диастолической дисфункции.
Что касается галектина-3, то оказалось, что, один раз повысившись, галектин-3 уже не менялся. Что, в общем-то, согласуется с данными литературы. И поэтому мы предлагаем именно совместное применение галектина-3 и натрийуретического пептида, это в большей степени может быть оценено нами как прогноз течения заболевания.
Вот это комбинированное применение. В первой графе – значение, во второй графе – интерпретация. И риск неблагоприятного исхода, мы видим, наиболее высокий, когда есть высокий уровень галектина-3 и натрийуретических пептидов.
Ну и наконец, клинический пример. Пожилая пациентка, ей больше 60 лет. Мы видим, что ее сосуды жесткие. И индекс жесткости, и индекс реактивности, и индекс аугментации высоки. На фоне применения амприлана мы видим изменение пульсовой волны, это видно, так сказать, визуально. Кроме того, это, конечно, видно и по тем расчетным индексам, которые есть. Обратите внимание, индекс реактивности снизился с 24 практически до 8.9, и насколько снизилось центральное давление!
Это, естественно, нашло свое отражение в улучшении эндотелиальной функции. То есть прирост… верхняя картинка по сравнению с нижней картинкой… мы видим увеличение амплитуды пульсовых волн в 1.3 раза.
Таким образом, уважаемые коллеги, анализ данной проблемы дает возможность сделать пока такие предварительные выводы. Наверное, правомочно высказывание о том, что диастолическая сердечная недостаточность начинается с периферии, во всяком случае жесткость сосудов определенный вклад в изменение диастолы вносит.
Второй вывод: биологические маркеры хронической сердечной недостаточности опять достойны дальнейшего изучения, и новый маркер галектин-3 для прогноза пациентов с диастолической сердечной недостаточностью, наверное, будет очень многообещающим.
Ну и наконец, наше исследование продемонстрировало то, что снизьте давление чем-нибудь, снизьте до нормальных значений, до тех значений, которые нам дают рекомендации. Но все же применение ингибиторов АПФ, и в частности амприлана, в нашем исследовании позволяло говорить о лучшем влиянии на функцию эндотелия и о лучшем влиянии на функцию резистентности сосудов у пациентов с артериальной гипертензией и диастолической сердечной недостаточностью. Спасибо за внимание.