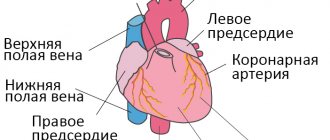
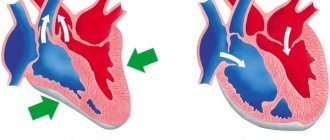
Артериальное давление во время сердечного приступа
Артериальное давление — это сила, с которой перекачивается кровь в кровеносной системе. Когда кровоток ограничен или полностью заблокирован, сердечная мышца испытывает недостаток кислорода — это приводит к сердечному приступу
.
Во время сердечного приступа артериальное давление может повышаться, понижаться или оставаться постоянным, в зависимости от того, как реагирует организм.
Повышение артериального давления
Артериальное давление может повышаться во время сердечного приступа, поскольку высвобождаются гормоны, такие как адреналин
. Гормоны высвобождаются, когда реакция «дерись или беги» срабатывает во время сильного стресса или опасности. Эта автоматическая реакция может заставить сердце биться быстрее и сильнее.
Снижение артериального давления
Артериальное давление может понизиться, если у человека случился сердечный приступ, и сердце слишком слабо, чтобы поддерживать его, так как мышцы могут быть повреждены. Сильная боль, которую человек может почувствовать во время сердечного приступа, также может вызвать автоматическую реакцию, которая может привести к снижению артериального давления и обмороку.
Тошнота
Тошнота — своеобразное неприятное ощущение в подложечной области, груди, ротовой полости, которое зачастую предшествует рвоте и нередко сопровождается общей слабостью, потливостью, усиленным слюноотделением, похолоданием конечностей, побледнением кожных покровов, снижением артериального давления.
Причины тошноты
Возможные причины, не связанные с каким-либо заболеванием:
1. Переедание и/или регулярное употребление в пищу продуктов с очень высоким содержанием жира;
2. Побочное действие лекарственных препаратов и проникновение в организм токсических веществ;
3. Психогенные реакции: страх и тревога, истерика;
4. Кинетоз (морская болезнь), сопровождающийся ощущением тошноты и «укачивания»;
5. Беременность (утренняя тошнота в норме проходит к концу первого триместра);
6. Воздействие дыма, токсичных испарений и различных вредных веществ;
7. Солнечный удар, гипертермия.
Заболевания, сопровождающиеся тошнотой
Заболевания, при которых наблюдается тошнота, очень разнообразны и могут быть связаны с пищеварительной, нервной, репродуктивной, сердечнососудистой и эндокринной системами.
Наиболее часто тошнота развивается в связи с патологией желудочно-кишечного тракта, в их числе:
1. острые хирургические заболевания: перитонит, аппендицит, острый панкреатит, острая кишечная непроходимость, желудочно-кишечные кровотечения, острый холецистит;
2. хронические заболевания: гастроэзофагеальная рефлюксная болезнь (ГЭРБ) и грыжа пищеводного отверстия диафрагмы, гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, энтероколит, дуоденит, желчнокаменная болезнь, воспалительные заболевания кишечника (болезнь Крона, язвенный колит), синдром раздражённого кишечника, хронический панкреатит;
3. пороки развития органов ЖКТ: сужение привратника (стеноз), заращение участка желудочно-кишечного тракта (атрезия), дефекты развития поджелудочной железы;
4. инфекции желудочно-кишечного тракта: вирусный гастроэнтерит, пищевые токсикоинфекции, гельминтозы;
5. инородные тела желудка, пищевода, кишечника;
6. функциональные расстройства, сопровождающиеся нарушением двигательной функции желудка и кишечника;
7. заболевания печени (гепатит, цирроз печени);
8. непереносимость продуктов или пищевые аллергии.
Кроме нарушения работы желудочно-кишечного тракта, тошнота может быть вызвана заболеваниями других органов и систем:
1. Заболевания центральной нервной системы: опухоли и травмы головного мозга, инфекции мозга (энцефалит, менингит), повышенное внутричерепное давление.
2. Болезни сердечно-сосудистой системы: гипертоническая болезнь, сердечная недостаточность, инфаркт миокарда.
3. Болезни внутреннего уха: болезнь Меньера, лабиринтит.
4. Болезни эндокринной системы: при сахарном диабете – кетоацидоз; тиреотоксикоз, недостаточность функции надпочечников, фенилкетонурия.
5. Заболевания почек (мочекаменная болезнь, почечная недостаточность);
Тошнотой сопровождается лечение рака (химиотерапия и лучевая терапия), дисбаланс электролитов крови, мигрень.
Тошнота может быть проявлением таких неотложных состояний, как отравление, диабетический кетоацидоз, обструкция кишечника, кровоизлияние в мозг, острая сердечно-сосудистая потология, почечная недостаточность, печёночная недостаточность, сепсис.
Чаще всего тошнота появляется не самостоятельно, а в сочетании с другими симптомами: болью в животе, отрыжкой, диареей, повышенным газообразованием, диспепсией, рвотой, мышечными болями, головокружением, сильной усталостью, жаром и ознобом, головной болью, желтушностью кожи и склер.
Особое внимание следует уделить сочетанию тошноты со следующими симптомами: стул чёрного цвета или присутствие крови в стуле, присутствие крови в рвотных массах, сильные боли в животе, затруднённое дыхание, обмороки, нарушение сознания, высокая температура тела (более 38,5°С), учащённый пульс, частое поверхностное дыхание, сильная головная боль, ригидность затылочных мышц. Появление этих симптомов свидетельствует о развитии угрожающего жизни состояния, при обнаружении которого нужно незамедлительно обратиться к врачу. Также обязательно следует показаться врачу при тошноте после перенесенной травмы головы.
Обследование пациента с тошнотой.
Тошнота является неспецифическим симптомом многих заболеваний, следовательно, диагностическое значение имеет лишь в совокупности с другими признаками болезни (например, с признаками раздражения брюшины при остром аппендиците).
Для определения направления обследования необходимо провести активный опрос больного. Так, если тошнота сопровождается другими диспептическими проявлениями (отрыжка, чувство тяжести в эпигастральной области и др.) и выявлена зависимость между возникновением тошноты и приемом пищи – следует предполагать заболевания органов пищеварения (гастрит, холецистит, панкреатит, опухоль желудка и т. д.) и проводить гастроэнтерологическое обследование; при сочетании тошноты с головной болью, расстройствами чувствительности или движений необходимо неврологическое обследование и т. д.
Уточняют, какие лекарственные средства больной принимал. К препаратам, которые часто вызывают тошноту и рвоту, относят: анальгетики, сердечно-сосудистые препараты, гормональные средства, антибиотики, препараты, воздействующие преимущественно на центральную нервную систему, и противоопухолевые средства. Использование или отмена наркотиков также может быть причиной тошноты или рвоты. Если отмена лекарственного препарата сопровождается исчезновением тошноты, можно считать, что это расстройство ассоциировано с приёмом лекарства, однако требуется убедиться в отсутствии симптоматики на значительном протяжении времени после отмены препарата.
При объективном обследовании выявляют «острый живот» и другие угрожающих жизни состояний. Если причина тошноты не установлена, то проводят лабораторное обследование:
1. общий анализ крови (возможна анемия, лейкоцитоз, ускоренной СОЭ при язвенной болезни желудка, двенадцатиперстной кишки, язвенном колите и др.);
2. электролиты, мочевина, креатинин (исследуются для диагностики функций почек и оценки водно-электролитных нарушений);
3. биохимические показатели функции печени: АЛТ (аланинаминотрансфераза), АСТ (аспартатаминотрансфераза), гамма – глутамилтранспептидаза, общий уровень белка в крови, альбумины крови, билирубин);
4. глюкоза крови (нормальные показатели 3,3- 5,5 ммоль/л, повышение уровня глюкозы говорит о вероятности сахарного диабета);
5. биохимические показатели функции поджелудочной железы: фермент альфа-амилаза, фермент липаза;
6. антитела к Helicobacter pylori (для выявления язвенной болезни желудка, ассоциированной с хеликобактерной инфекцией);
7. В анализе кала при диагностике заболеваний органов пищеварения оценивают количество, консистенцию и форму, цвет, запах, примеси, наличие слизи, рН; на химическом уровне определяют содержание крови, билирубина, стеркобилина, белка;
8. Исследование микрофлоры кишечника проводится при диагностике дисбактериоза кишечника.
План дальнейшего обследования зависит от возраста больного и клинических проявлений. Особенно тщательным оно должно быть, если тошнота и рвота отмечаются в течение длительного времени.
У женщин детородного возраста необходимо провести тесты на беременность.
Иногда нужны общий анализ мочи, токсикологическое исследование, посевы, а также исследование функции эндокринных желез (уровень ТТГ и тиреоидных гормонов, уровень кортизола утром натощак).
Для исключения заболеваний желудочно-кишечного тракта, заболеваний печени и желчных путей выполняют обзорную рентгенографию брюшной полости, исследование желудка и кишечника с барием, УЗИ органов брюшной полости, КТ и эндоскопические исследования.
ФЭГДС (фиброгастродуоденоскопия) предназначена прежде всего для исключения обструкции, язвы желудка или 12-перстной кишки или другой органической патологии.
Колоноскопия необходима для выявления неспецифического язвенного колита, болезни Крона, хронического неязвенного колита, при подозрении на опухолевый процесс.
рН – метрию проводят для изучения секреторной функции желудка при подозрении на гастрит, язвенную болезнь желудка.
Ректоманоскопия применяется при заболеваниях прямой кишки.
При подозрении на неврологические расстройства (мигрень, повышение внутричерепного давления, патологию внутреннего уха), которые могут вызвать постоянную или периодическую тошноту, следует провести клинический неврологический осмотр, исключить повышение внутричерепного давления путем исследования глазного дна или проведения магнитно-резонансной томографии головного мозга.
Иногда для постановки диагноза требуются пищеводная манометрия, суточная пищеводная рН-метрия, исследование моторной и эвакуаторной функции желудка, а иногда электрогастрография и исследование моторики тонкой кишки.
При подозрении на психиатрические заболевания, вызывающие постоянную или периодическую тошноту, тревожные расстройства, депрессию, нарушения приема пищи назначают консультацию психиатра.
Лечение тошноты
Поскольку тошнота является симптомом, метод её лечения зависит от вызвавшей её причины или основного заболевания. При подозрении на заболевание важно не заниматься самолечением, так как тошнота может быть связана с неотложными состояниями или начальным проявлением тяжёлой патологии, которые требуют незамедлительного обращения к врачу и начала специфического лечения под медицинским наблюдением.
Если причина не связана с заболеванием, необходимо максимально быстро устранить действие вредного фактора (солнце, дым, избыток пищи).
При морской болезни возможно применение скопаламина в виде накожного пластыря за 5-6 часов до начала путешествия.
При беременности рекомендуется покой и отдых, возможно применение меклозина внутрь по 25 мг 2 раза в сутки или в свечах по 50 мг.
Для устранения тошноты в таких случаях возможно применение народных средств:
• При тошноте и рвоте у беременных рекомендуется, есть часто и понемногу. По утрам пить только воду с лимоном или немного подслащенный сок, есть сухари.
• Проверенным средством при тошноте является зелёный чай.
• На терке натереть корень имбиря, добавлять в блюда.
• Перед едой пить по 0,25-0,5 столовой ложки свежего картофельного сока.
• Залить стаканом кипятка столовую ложку листа мяты перечной. Дать настояться в течение двух часов. Настойку принимать по столовой ложке три раза в день.
• В 200 мл воды отварить чайную ложку семян укропа. Принимать при отравлении, расстройствах желудка.
• Залить стаканом кипятка 4 чайные ложки сухой измельчённой травы мелиссы лекарственной. Настоять в течение нескольких часов. Употреблять до приема пищи по четыре раза в день по ½ стакана.
• Залить 400 мл холодной воды две чайные ложки вахты трёхлистной, настоять в течение восьми часов. Употребить в течение суток. Используется при тошноте для стимулирования пищеварения.
Возможные осложнения
В некоторых случаях при отсутствии лечения тошнота может привести к таким осложнениям, как обезвоживание (нарушение водно-электролитного баланса организма) и дефицит питательных веществ в организме. Как правило, это обусловлено невозможностью удерживать в организме воду или еду, а также отсутствием аппетита.
К какому врачу обратиться при тошноте?
В зависимости от сопутствующих симптомов может понадобиться консультация терапевта, гастроэнтеролога, невролога, психиатра, токсиколога, эндокринолога, аллерголога.
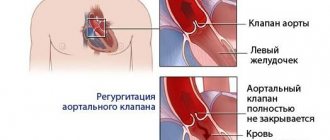
Артериальное давление и сердечные приступы
Если высокое артериальное давление не регулировать, это может увеличить риск сердечного приступа. Высокое артериальное давление может быть показателем того, насколько тяжело сердцу приходится работать, чтобы перекачивать кровь по всему телу через артерии, поэтому врачи следят за ним. Накопление жира, холестерина и других веществ в артериях называется бляшкой. Со временем бляшки затвердевают, в результате чего артерии сужаются. Это сужение означает, что требуется большее давление, чтобы протолкнуть кровь через сеть сосудов. Когда бляшка отрывается от стенки артерии, вокруг нее образуется сгусток крови. Сердечные приступы могут произойти из-за того, что бляшки или сгустки крови нарушают или блокируют кровоснабжение сердца.
Однако высокое артериальное давление не всегда является серьезной проблемой для здоровья. Даже здоровые люди могут время от времени испытывать повышенное артериальное давление вследствие физических нагрузок или стресса.
Сердечная недостаточность и желудочно-кишечный тракт
Патология желудочно-кишечного тракта развивается у лиц с клинически манифестированной сердечной недостаточностью (СН) в клинически значимом проценте случаев, при этом качество жизни больных иногда значительно ухудшается вне связи с основным заболеванием. Нам представляется целесообразным отразить весь спектр «гастроэнтерологической» симптоматики, расположив ее по органному принципу.
Полость рта. Увеличение языка в объеме часто представляется единственным патогномоничным для сердечной недостаточности «стоматологическим» симптомом. Несмотря на то что это состояние коррелирует со степенью тяжести СН, в настоящее время оно встречается крайне редко. Другие симптомы — патологические элементы на слизистой оболочке, языке и губах — ассоциированы со снижением иммунитета, нутритивной недостаточностью или являются самостоятельными заболеваниями, причинно с СН не связанными [1].
Орофарингеальная дисфагия (ОД) — осложнение раннего послеоперационного периода в кардиохирургии [2]. Так, при изучении 1042 больных, подвергшихся операции на сердце по различному поводу, ОД выявлена более чем у 4% больных. При этом в 6,4% случаев идентифицирована оральная дисфагия, в 22,6% — фарингеальная, у остальных больных дисфагия имела смешанную природу [3]. Независимыми факторами риска возникновения ОД в послеоперационном периоде служат: пожилой возраст, сахарный диабет , почечная недостаточность, гиперлипидемия и наличие клинической симптоматики хронической сердечной недостаточности перед операцией. При этом отмечают, что стоимость лечения одного случая ОД является наибольшей именно при наличии ХСН [3].
Пищевод и желудок. Эпизоды гастроэзофагеального рефлюкса (ГЭР) можно разделить на 2 группы: дневные, или ГЭР в вертикальной позиции, и ночные, или ГЭР в горизонтальной позиции.
В 2001 г. в США проводили крупное исследование, целью которого служило выявление частоты эпизодов ночного ГЭР и его влияния на качество жизни пациентов с различными заболеваниями.
Показано, что у больных кардиологического профиля 74% эпизодов ГЭР наблюдаются в ночное время. При этом достоверно ухудшаются физическое (р < 0,001), психическое (р < 0,001) самочувствие и качество жизни в целом(р < 0,001). Отмечают также, что снижение качества жизни у пациентов данной группы вследствие ночных эпизодов ГЭР больше, чем при симптомах артериальной гипертензии, и сравнимо с изменением данного показателя, связанным с наличием стенокардии и хронической сердечной недостаточности [4].
Дисфагия у пациентов с сердечной недостаточностью имеет также эзофагеальную природу. Причинами этого служат: аневризма грудного отдела аорты, атеросклеротическая деформация аорты, изменения конфигурации подключичных артерий, дилатация левого предсердия [5].
При эндоскопическом исследовании при дисфагии пищеводной этиологии обычно выявляются пульсации его стенки, совпадающие с периферическим пульсом, и компрессия просвета пищеварительной трубки в средних отделах пищевода. Изменений со стороны слизистой обычно не наблюдается, и эндоскоп свободно проходит через суженный участок. Наличие подобных стенотических изменений в дистальных и проксимальных отделах косвенно свидетельствует о дилатации всех камер сердца [6].
При исследовании с барием при дилатации левого предсердия определяется отклонение пищевода кзади одновременно с нарушением пассажа взвеси по просвету трубки.
Пищеводная манометрия выявляет зону высокого давления, возникающую с циклической частотой в зависимости от сердечных сокращений. Периодические осцилляции характерны для пациентов с синусовым ритмом, нерегулярные — для лиц с мерцанием предсердий [7].
До зоны высокого давления и после нее перистальтические волны обычно не изменены, что, по мнению ряда авторов, свидетельствует о причинной связи между компрессией и дисфагией [8]. Тем не менее ишемия сплетений Мейсснера и/или Ауэрбаха, а также компрессия ствола блуждающего нерва способны значительным образом изменить перистальтику пищевода [9].
Печень. Клетки печени очень чувствительны к недостатку кислорода, и при наличии низкого артериального давления и сниженного сердечного выброса наблюдаются изменения морфологии и функциональной способности ткани печени. Вследствие анатомических особенностей наиболее чувствительна к гипоксии левая доля печени [10].
Гипоксия вызывает дегенерацию гепатоцитов в зоне 3, расширение синусоидов и замедление секреции желчи. Это происходит, несмотря на высокий коэффициент поглощения кислорода, вследствие особенностей кровообращения. Компенсаторно увеличивается поглощение кислорода из крови синусоидов. Небольшое нарушение диффузии кислорода может возникать в результате склероза пространства Диссе [11].
Снижение артериального давления при низком сердечном выбросе приводит к некрозу гепатоцитов. Рост давления в печеночных венах и связанный с этим застой определяются уровнем центрального венозного давления [7, 11, 12]. При этом даже незначительные неблагоприятные изменения гемодинамики (гипотензия, эмболические осложнения, физическая нагрузка) ведут к усилению поражения гепатоцитов [7].
Больные обычно слегка желтушны. Выраженная желтуха наблюдается редко и обнаруживается у больных с хронической сердечной недостаточностью на фоне ИБС или митрального стеноза. У госпитализированных больных наиболее распространенной причиной повышения концентрации билирубина в сыворотке служат заболевания сердца и легких. Длительно существующая или рецидивирующая сердечная недостаточность ведeт к усилению желтухи. На отечных участках желтизны не отмечается, так как билирубин связан с белками и не поступает в отечную жидкость с низким содержанием белка [11].
Пациент может жаловаться на боли в правых отделах живота, вызванные, вероятнее всего, растяжением капсулы увеличенной печени. Край печени плотный, гладкий, болезненный, может определяться на уровне пупка.
Повышение давления в правом предсердии передается на печеночные вены, особенно при недостаточности трикуспидального клапана. При использовании инвазивных методов кривые изменения давления в печеночных венах у таких больных напоминают кривые давления в правом предсердии. Пальпаторно определяемое расширение печени во время систолы также может объясняться передачей давления. У больных с трикуспидальным стенозом обнаруживают пресистолическую пульсацию печени. Набухание печени выявляют путем бимануальной пальпации. При этом одну руку располагают в проекции печени спереди, а вторую — на области задних отрезков правых нижних ребер. Увеличение размеров позволит отличить пульсацию печени от пульсации в эпигастральной области, передающейся от аорты или гипертрофированного правого желудочка. Важно установление пульсации с фазой сердечного цикла [7, 11].
У больных с сердечной недостаточностью давление на область печени приводит к увеличению венозного возврата. Нарушенные функциональные возможности правого желудочка не позволяют справиться с возросшей преднагрузкой, что вызывает повышение давления в яремных венах. У больных с окклюзией или блоком печеночных, яремных или магистральных вен средостения рефлюкс отсутствует.
Давление в правом предсердии передается на сосуды вплоть до портальной системы. С помощью импульсного дуплексного допплеровского исследования можно определить усиление пульсации воротной вены; при этом амплитуда пульсации определяется выраженностью сердечной недостаточности [13]. Однако фазные колебания кровотока обнаруживаются не у всех больных с высоким давлением в правом предсердии [14].
Установлена связь асцита со значительно повышенным венозным давлением, низким сердечным выбросом и выраженным некрозом гепатоцитов в зоне наихудшего кровообращения. Это сочетание обнаруживают у больных с митральным стенозом, недостаточностью трикуспидального клапана или констриктивным перикардитом. При этом выраженность асцита может не соответствовать тяжести отеков и клиническим проявлениям застойной сердечной недостаточности.
Признаки портальной гипертензии (за исключением спленомегалии) обычно отсутствуют, за исключением больных с тяжелым сердечным циррозом в сочетании с констриктивным перикардитом.
Печеночная недостаточность встречается редко, однако этот синдром может быть единственным клиническим проявлением нераспознанной кардиальной патологии [15].
Биохимические сдвиги обычно умеренно выражены и определяются степенью тяжести сердечной недостаточности. Активность щелочной фосфатазы может быть незначительно повышенной или нормальной. Возможно небольшое снижение концентрации альбумина в сыворотке, чему способствуют потери белка через кишечник [11].
Тонкий кишечник. При изучении 187 пациентов с миокардитом в 9 (4,4%) случаях выявлены антиэндомизиальные антитела, являющиеся специфическим маркером глютеновой энтеропатии (кишечного спру). Во всех случаях получены эндоскопические и гистологические доказательства поражения кишечника. В данной группе больных 55% имели клинические признаки хронической сердечной недостаточности [16]. Терапия иммуносупрессорами и назначение специфической диеты позволили добиться одновременного улучшения функциональной способности сердца и иммунологической активности процесса.
Наличие правожелудочковой недостаточности сопряжено с повышением центрального венозного давления — фактора, являющегося причиной значительной потери белка из пищеварительной трубки. Это происходит из-за неблагоприятных изменений в лимфатических сосудах (застой) стенки кишечника. Учитывая тот факт, что в большинстве случаев даже при тяжелой сердечной недостаточности не наблюдается клинически значимой потери белка, ряд авторов приходят к выводу, что для развития протеин-теряющей энтеропатии необходим особый преморбидный фон — в частности, наличие не связанных с функцией сердца изменений лимфатических сосудов кишечника (например, врожденной кишечной лимфангиэктазии) [7].
Потеря белка через кишечник развивается наиболее часто при констриктивном перикардите, среди других причин — врожденный стеноз легочной артерии, недостаточность трикуспидального клапана, карциноидный синдром и дефект межпредсердной перегородки [7, 17]. Диарея развивается приблизительно в 50% случаев, стеаторея — крайне редко. Не следует забывать, что гипоальбуминемия может быть связана с общим увеличением жидкости в организме (феномен «разведения»).
Диагноз основан на клинико-лабораторных показателях (гипопротеинемия и гипоальбуминемия) и подтверждается одним из 3 нижеперечисленных методов: изучение экскреции альбумина, меченного 51Cr; биопсия слизистой тонкого кишечника; определение фекального α1-антитрипсина (молекулярная масса и общее количество, проводится параллельно с исследованием альбумина).
Толстый кишечник. Хотя известны сообщения об одновременном наличии хронической сердечной недостаточности и ряда заболеваний толстого кишечника, особенно его ректосигмоидального отдела, исследований данного вопроса, удовлетворяющих требованиям доказательной медицины, не проводилось. На настоящий момент нельзя с уверенностью говорить о наличии специфических или ассоциированных изменений конечного отдела пищеварительной трубки при хронической сердечной недостаточности.
По вопросам литературы обращайтесь в редакцию.
С. Н. Терещенко, доктор медицинских наук, профессор И. В. Жиров, кандидат медицинских наук МГМСУ, Москва
Признаки и симптомы сердечного приступа
Наиболее распространенными симптомами сердечного приступа являются:
- боль в груди
- дискомфорт в верхней части тела
- одышка
Другие признаки и симптомы включают в себя:
- потливость
- тошноту
- тревожность
- отеки в ногах
Симптомы могут зависеть от пола, но наиболее распространенным симптомом сердечного приступа как для женщин, так и для мужчин является боль или дискомфорт в груди.
Врачи считают, что у женщин могут наблюдаться другие симптомы. Например, они могут испытывать одышку, тошноту, боли в спине и челюсти.
Болезни сердца являются основной причиной смерти женщин. Несмотря на это, многие женщины считают, что их симптомы вызваны менее серьезными заболеваниями, включая кислотный рефлюкс, грипп или просто старение.
Тошнота и боль в сердце
Боли и неприятные ощущения, появляющиеся в области сердца, — тревожный признак. Таким образом нередко проявляются заболевания, представляющие серьезную опасность для здоровья и жизни человека. Боли в сердце и тошнота часто возникают вместе. Как же нужно действовать в такой ситуации, и о каких патологиях могут говорить эти симптомы?
Причины тошноты и боли в области сердца
Следует помнить, что боли и дискомфорт в области сердца, в первую очередь сигнализирует о том, что жизненно-важный орган подвергается опасности. Часто появление таких симптомов, как тошнота и боль в сердце, требует незамедлительной врачебной помощи. Вместе с вышеуказанными признаками у больных часто отмечается одышка, сильная слабость, беспокойство, страх.
Тошнота и боль в сердце могут возникать одновременно при поражении желудочно-кишечной или сердечно-сосудистой системы. Наиболее частыми причинами появления подобных симптомов становятся следующие патологии:
— сердечная недостаточность;
— приступ при инфаркте миокарда;
— гипертонический криз;
— вегетососудистая дистония;
— острые заболевания поджелудочной железы или печени;
— бронхит и воспаление легких в острой тяжелой форме.
Сердечная недостаточность может проявляться болью в груди и тошнотой. Эти симптомы обусловлены несколькими факторами: нарушениями в анатомии мышечной ткани сердца, ухудшениями функционирования этого органа, появлениями отечность в районе брюшной полости и груди, а также повышением внутрисердечного давления. Все это и приводит к появлению тошноты и боли в сердце.
При инфаркте миокарда болевые ощущения и мучительная продолжительная тошнота могут появляться за некоторое время до приступа. Этот период может составлять несколько дней. Те же симптомы наблюдаются и при остром развитии патологии. Помимо этих двух признаков, при приступе, вызванном инфарктом миокарда, отмечаются и другие: слабость, рвота, тахикардия, резкий подъем артериального давления, сменяющийся спадом, постепенно усиливающаяся одышка и нарастающее чувство жжения и боли в загрудинном пространстве. Больные нередко жалуются на беспричинное чувство страха, беспокойства, широко распространены случаи обмороков при приступе. Возможно и бессимптомное протекание патологии, при котором единственным ее проявлением становится тошнота.
Гипертоническим кризом называют резкий подъем давления. Симптомами такого состояния становятся сильная давящая боль в сердце, тошнота, которая доходит до рвоты, но не приносит облегчения, и головокружение.
Диагноз «вегетососудистая дистония» в нашей стране достаточно распространен, но во многих других странах он не ставится. По международной классификации сходные состояния, при которых наблюдаются признаки нарушения нормальной работы вегетативной нервной системы, называют соматоформными дисфункциями или нарушениями. Симптомами, которые указывают на вегетососудистую дистонию, считаются бессонница, нестабильность давления, тахикардия, рвота, тошнота и боль в сердце. Все эти признаки, чаще всего, носят психо-эмоциональный характер. Осложнений или последствий их практически не наблюдалось. Однако появление таких симптомов требует внимательного отношения, комплексного обследования и, при необходимости, правильного лечения.
В некоторых случаях патологии желчного пузыря, поджелудочной железы и печени проявляются болями, которые локализуются или отдают в область сердца. При таких заболеваниях может отмечаться часто повторяющаяся тошнота, не приводящая к рвоте. Болевые ощущения могут поражать область подреберья и живота. Симптомом поражения желчного пузыря становится горечь во рту.
Резкие боли в области груди и тошнота – частые спутники воспалительных болезней нижних отделов дыхательной системы. Боль при пневмонии и бронхите обусловлена сильным постоянным перенапряжением межреберных мышц, что происходит при длительном мучительном кашле. Тошнота связана с общим поражением организма токсинами, выделяющимися патогенными микроорганизмами. Кроме того, это явление может стать побочным эффектом принимаемых лекарственных препаратов. Определить, что именно пневмония или бронхит послужили причиной появления боли в груди и тошноты, можно, обратив внимание на наличие других симптомов. Так, повышение температуры, усиление потоотделения, озноб, насморк и другие признаки поражения верхних отделов дыхательной системы – говорят о заболеваниях органов дыхания.
Что делать при болях в сердце, тошноте и головокружении
К появлению тошноты, болей в сердце, рвоты, слабости нужно отнестись внимательно, эти симптомы не стоит оставлять на самотек, так как они могут иметь самые печальные последствия. Квалифицированный врач и современный уровень диагностики позволяет достаточно быстро установить причину проблем, а в дальнейшем назначить необходимый курс лечения. В каждом конкретном случае прописывается свое лечение, поэтому нельзя лечиться по советам знакомых и соседей.
Специалист обязательно, помимо рекомендаций по лечению основного заболевания, прописывает терапию для того, чтобы справиться с неприятными симптомами. Кроме того, он дает советы по организации режима дня, необходимому отдыху, возможности физической активности и рациону питания, которого стоит придерживаться.
За срочной медицинской помощью необходимо обращаться при наличии следующих грозных признаков:
— боли в сердце и тошнота не стихают после принятия таблетки нитроглицерина;
— помимо тошноты и болей в сердце, отмечается выраженная одышка, очень высокое артериальное давление, появление холодного пота, необъяснимая тревога, страх и беспокойство;
— длительность болей в сердце превышает четверть часа.
Избавиться от тошноты и боли в груди можно только после установления причин их появления. Так как при разных патологиях требуется применение разных препаратов и методов лечения.
При функциональных нарушениях работы сердца и сосудов следует принять средства, понижающие давления и нормализующие работу сердечной мышцы. В терапевтический комплекс входят также препараты, положительно влияющие на состояние кровеносных сосудов и состава крови.
При вегетососудистой дистонии назначается комплексное лечение, включающее в себя медикаментозные средства, улучшающие функционирование нервной системы, и седативные препараты. Прописывают и другие методы лечения, такие как физиотерапия, лечебный массаж и физкультура, рефлексотерапия и прочее.
Такое заболевание, как инфаркт миокарда требует срочной медицинской помощи, которую можно оказать только в стационарных условиях. Курс лечения, его продолжительность и использующиеся средства зависят от индивидуальных данных больного и объема поражения мышц сердца. Шансы на благоприятный исход значительно повышаются при своевременном (менее 10-12 часов) обращении к врачу.
Лечение воспалительных патологий дыхательной системы зависит от характера заболевания: вирусный или бактериальный. Кроме противовирусных средств или антибиотиков, оно включает витамины, муколитики и дезинтоксикационную терапию. Важно правильно выбрать антибиотик для лечения. Хотя существуют антибиотики широкого действия, обладающие достаточно высокой эффективностью, препараты, назначенные по результатам микробиологических анализов, оказываются намного действеннее.
Заболевания поджелудочной железы, печени и желчного пузыря требуют специфического лечения для восстановления пораженных органов. Чтобы избавиться от тошноты в таких случаях, принимают противорвотные средства, например, золофт, церукал или другие. Обязательно необходимо тщательное обследование больного.
Причины появления болей в области сердца
Необходимо четко понимать, что боль в сердце и тошнота являются, прежде всего, теми тревожными сигналами, которые дают понять человеку, что жизненно-важные органы подвергаются серьезной опасности, а складывающаяся ситуация требует применения безотлагательных мер. Так или иначе, боль, локализующаяся в груди, тошнота – симптомы грозных заболеваний, игнорировать их не приходится, ведь вместе с ними может появиться одышка, чувство слабости, страха, беспокойства.
Тошнота, боль в груди могут одновременно появляться, если имеет место сразу несколько патологий: сердечно — сосудистая и желудочно-кишечного тракта. Однако чаще всего болезненные ощущения, тошнота имеют следующие причины возникновения:
• вегетососудистая дистония
• сердечная недостаточность
• сердечный приступ (инфаркт миокарда)
• пневмония, бронхит
• гипертонический криз
• заболевания печени, поджелудочной железы
Вегетососудистая дистония является распространенным диагнозов в России, однако в Швеции и Европе данного диагноза нет. Похожие состояния, которые проявляются большим количеством симптомов, связанных с нарушением функций вегетативной нервной системы и нейрорегуляция организма в шведской медицине обозначается как соматоформные нарушения или дисфункции (Somatoforma störningar, в международной классификации болезней имеет номер F45). Среди частых симптомов вегетососудистой дистонии люди обнаруживают часто боль в области сердца, тошноту, рвоту, бессонницу, тахикардию, нестабильное артериальное давление. Возникающие симптомы говорят больше о психическом, чем телесном заболевании, и практически никогда не приводят к серьезным последствиям, хотя и требуют тщательного обследования и возможно, адекватной терапии.
Тошнота, боль в груди могут быть признаками сердечной недостаточности. Анатомические изменения сердечной мышцы, снижение физиологических функций органа способствуют появлению отеков в области груди, брюшной полости, повышается давление внутри сердца. Все это приводит к болевым ощущениям в груди, а также возникновению тошноты.
Сердечному приступу (инфаркту миокарда) иногда за несколько дней предшествует появление болей в сердце и мучительная тошнота. Подобные симптомы свойственны и острому процессу развития патологии инфаркта. Рвота, тошнота, слабость, пониженное артериальное давление приходят на смену гипертонии, тахикардии, при этом нарастает одышка, чувство страха и жгучая боль за грудиной, не редки случаи обмороков. Часто тошнота является практически единственным симптомом инфаркта миокарда, а заболевание развивается безболезненно.
Резкие боли в груди, ощущение тошноты часто сопровождают бронхиты и пневмонии. Боли в таких случаях возникают после длительного непродуктивного кашля из-за перенапряжения межреберных мышц. Тошнота является следствием общей интоксикации вследствие жизнедеятельности микроорганизмов, приема лекарственных средств. Признаком того, что сердечная боль, тошнота – это симптомы воспалительных заболеваний верхних дыхательных путей является наличие повышенной температуры тела, озноба, увеличение потоотделения.
Резкий скачок артериального давления характеризует гипертонический криз. При этом больные испытывают давящую боль в области сердца, тошноту, рвоту, не приносящую облегчения, головокружение.
При болезнях печени, желчного пузыря и поджелудочной железы болезненные ощущения могут локализоваться в области груди, также возникает частая тошнота без рвоты. Нередко боль ощущается в области подреберья, возможно появление горечи во рту.
Что следует предпринять
Боль в груди, рвота, тошнота, слабость не должны остаться без внимания, их нельзя игнорировать. Своевременная диагностика, консультация грамотного специалиста способны дифференцировать причину возникновения симптомов и направить все терапевтические мероприятия на устранение заболевания. Поэтому, что можно принять от тошноты, необходимо выяснять у врача. В каждом конкретном случае ответ на этот вопрос будет разным.
Следует обязательно следовать рекомендациям врача в отношении терапии основного заболевания, вызывающего неприятные симптомы, а также, придерживаться предложенного рациона питания, режима физических нагрузок и отдыха.
Не нужно медлить с обращением за неотложной помощью, если существуют угрожающие симптомы:
- боль в сердце не прекращается более 20 минут;
- боль не проходит после приема нитроглицерина;
- приступ тошноты и боли в сердце сопровождается высоким артериальным давлением, холодным потом, одышкой, страхом.
Как справиться с болями в груди и тошнотой
Обязательным условием успешного устранения болей в груди и тошноты является точная диагностика состояния больного. Ведь, чтобы снять тошноту при нарушениях функции сердца и сосудов. необходимо принимать лекарственные средства, снижающие артериальное давление, корректирующих функцию сердца, улучшающих состояние сосудов и реологические свойства крови. Терапия вегетососудистой дистонии комплексная и включает седативные средства, препараты, оптимизирующие работу нервной системы, а также отдельных органов и систем. Кроме того, прибегают также к немедикаментозным методам лечения: лечебный массаж, физиотерапевтические процедуры, рефлексотерапия.
Инфаркт миокарда требует неотложных и грамотных мероприятий в условиях стационара. Терапия, ее длительность, объем прямо зависят от площади поражения сердечной мышцы. Успех лечения намного больше, если начато впервые 12 часов
Пневмония и бронхит кроме антимикробной и антивирусной терапии всегда включает дезинтоксикационные средства, витамины, муколитические препараты. Несмотря на высокоэффективные антибиотики широкого спектра действия, наиболее приемлемым считается назначение препаратов, основанное на данных микробиологических исследований.
При заболеваниях печени и поджелудочной железы достаточно хорошо помогает от тошноты применение лекарственных средств, восстанавливающих функцию этих органов, а также противорвотных лекарств ( Церукал, Золофт ). Дополнительные методы обследования не будут лишними, помогут индивидуально подобрать необходимые средства терапии.
Причины появления болей в сердце и тошноты разнообразны. Прислушиваясь к «голосу» собственного организма, человек способен своевременно уловить сигналы нарушения функции органов и систем, а, обратившись к врачу, найти верное решение возникшей проблемы.
Почему болит сердце
Что такое бессимптомный сердечный приступ?
Бессимптомный сердечный приступ, как следует из названия, может иметь слабые или вообще не иметь явных симптомов. В некоторых случаях люди могут чувствовать усталость, иметь гриппоподобные симптомы или испытывать расстройство пищеварения или дискомфорт в груди, спине, руках или челюсти. Этот тип сердечного приступа иногда может быть хуже, чем обычный, так как люди, у которых он есть, могут не получить никакого лечения.
Бессимптомный сердечный приступ можно диагностировать только с помощью электрокардиограммы.
Когда нужно обратиться к врачу
Люди должны обратиться к врачу, если испытывают боль в груди, дискомфорт или следующие симптомы:
- боль в одной или обеих руках
- боль в спине, шее, челюсти или животе
- одышка
- потливость
- тошнота
- головокружение
При повышении артериального давления, когда систолическое давление выше 180, а диастолическое давление достигает 110 или более, необходимо обратиться к врачу. Артериальное давление в этом диапазоне подвергает людей большему риску сердечного приступа.
Статья по теме: Высокое артериальное давление и редкий пульс — в чем может быть причина?
Серьёзный вопрос: что происходит с сердцем во время приступа стенокардии?
Слышали ли вы о таком диагнозе, как «грудная жаба»? Такой необычный термин и правда раньше существовал. Так что же «сжимало грудь» человека?
С вопросами о распространенном заболевании современной цивилизации — стенокардии, мы побывали на приеме у нашего постоянного консультанта, врача-терапевта, кардиолога «Клиника Эксперт Воронеж» Калининой Ангелины Анатольевны.
— Ангелина Анатольевна, что такое стенокардия и в чём опасность этого заболевания?
Стенокардия — это синдром, который проявляется ощущением дискомфорта или болями в грудной клетке, чаще сжимающего, жгучего или давящего характера. В большинстве случаев они локализуются за грудиной, могут «отдавать» в левую руку, шею, нижнюю челюсть, под лопатку, в область эпигастрия. Обычно боль прекращается в покое спустя 3-5 минут или через несколько секунд или минут после приема под язык нитроглицерина в виде таблеток или спрея.
Как отличить боль в сердце и боль при межреберной невралгии? Рассказывает врач-невролог, ведущий специалист отделения неврологии «Клиника Эксперт Курск» Умеренкова Наталья Владимировна
Стенокардия — одна из разновидностей ишемической болезни сердца (ИБС). Она опасна тем, что существует риск возникновения инфаркта миокарда.
Читайте материал по теме: Ишемическая болезнь сердца: диагностика и лечение
— Каковы причины стенокардии?
Причина классической стенокардии напряжения в более чем 90% случаев — атеросклероз артерий сердца. Иногда стенокардия вызывается спазмом сосудов (вазоспазмом) или функциональными нарушениями на уровне микроциркуляции. Нередко встречается и сочетание вышеперечисленных причин.
Факторы риска по возникновению стенокардии подразделяют на так называемые модифицируемые (т.е. те, на которые человек в состоянии повлиять) и немодифицируемые (те, которые изменить нельзя).
К модифицируемым относят дислипидемию, повышенное артериальное давление, сахарный диабет, табакокурение, чрезмерное употребление алкоголь-содержащих напитков, гиподинамию, ожирение, специфику питания и др.
Немодифицируемые — это мужской пол, возраст, наследственная предрасположенность.
Что может спровоцировать появление болей в груди? Это случаи, когда человек подверг себя физической нагрузке, быстро прошелся, поднимался в гору или по лестнице, переносил тяжести. Также боль может появиться при повышении артериального давления, воздействии низкой температуры, переедании, стрессах.
Читайте материал по теме: Зашкалило! Ищем причины высокого давления
— По каким признакам можно распознать стенокардию?
Очень важен подробный опрос пациента. Выделяют типичную, вероятную (или атипичную) стенокардию, а также кардиалгию (при ней боль не связана с ухудшением кровоснабжения миокарда).
Симптомы типичной стенокардии включают загрудинную боль или специфический дискомфорт. Обусловлены физической нагрузкой или психоэмоциональным стрессом. Проходят в покое или после использования нитроглицерина. При этой разновидности стенокардии должны присутствовать все три проявления.
При атипичной стенокардии присутствуют лишь два из трех.
При кардиалгиях отмечается один, либо ни одного симптома из вышеперечисленных.
С учетом этого, с пациентом далее работает либо врач-кардиолог, либо иной специалист, который ведет дальнейший поиск причин появления боли в области сердца.
— Какой бывает стенокардия?
Выделяют следующие ее виды: стабильная, нестабильная и спонтанная.
Отдельно выделяют так называемый кардиальный X-синдром (икс-синдром, иначе — микроваскулярная стенокардия). При ней отмечается сочетание классических признаков стенокардии с неизмененными артериями сердца. До конца эта разновидность пока не изучена.
— Что происходит с сердцем во время приступа стенокардии?
Процесс развивается следующим образом. Вначале нарушается кровоснабжение миокарда, позднее в нем отмечаются метаболические и электрофизиологические «сдвиги». Затем нарушается способность сердца к расслаблению, после — к сокращению. И лишь затем появляется боль и соответствующие изменения на электрокардиограмме.
Читайте материал по теме: Зачем назначают УЗИ сердца?
— Как оказать неотложную помощь при приступе стенокардии?
Принимаются препараты — нитраты короткого действия (таблетки или спрей), под язык. Принимать их лучше в положении сидя или лежа (для профилактики снижения давления, головокружения и связанных с этим возможных падений). Дозировка таблетки — 0,5 мг. В общей сложности принимается до 3 таблеток — по 1 таблетке каждые 5-7 минут. Ориентироваться необходимо на исчезновение боли.
Не следует использовать нитроглицерин, если «верхнее» (систолическое) артериальное давление менее 90 мм. рт. ст.
Следует контролировать это артериальное давление и во время приема нитроглицерина, даже если изначально оно было выше 90-100 мм. рт. ст.
Если в процессе приема нитроглицерина боль не отступает на протяжении 15-20 минут, необходимо вызвать скорую для исключения инфаркта миокарда.
— Стенокардия и ишемическая болезнь сердца – это одно и то же или между ними есть разница?
Стенокардия — это одна из разновидностей ишемической болезни сердца.
— У кого стенокардия встречается чаще: у мужчин или у женщин?
В целом с возрастом ее частота увеличивается у лиц обоего пола.
В среднем возрасте именно стенокардия (а не ИБС в целом) чаще бывает у женщин — вероятно в связи с более высокой распространенностью вазоспазма и кардиального синдрома X. Для старших возрастных групп ситуация обратная, т.е. и ИБС в принципе, и стенокардия как ее частный случай чаще отмечаются у мужчин.
— Кто предрасположен к возникновению стенокардии? Какие факторы риска провоцируют развитие стенокардии?
Это модифицируемые или немодифицируемые факторы, о которых мы говорили ранее.
— Ангелина Анатольевна, как проводится диагностика стенокардии?
Во-первых — тщательный сбор жалоб и анамнеза (с уточнением характера боли, ее локализации, продолжительности, условий возникновения, эффекта от приема различных медикаментов — в частности нитроглицерина, если он принимается).
При осмотре могут обнаруживаться признаки атеросклероза, сердечной недостаточности, повышенное артериальное давление, ожирение, как дополнительные факторы риска.
Выполняется общий анализ крови и мочи, липидограмма (общий холестерин и его фракции, триглицериды), глюкоза, клиренс креатинина. При нестабильном и остром состоянии — маркеры разрушения миокарда (тропонины Т и I, креатинфосфокиназа (фракция МВ).
Инструментальная диагностика. Здесь применяют инвазивные и неинвазивные методы.
К первым относится ЭКГ. Как стенокардия видна на ней? Это специфические изменения сегмента ST.
Обязательно выполняется эхокардиография и ультразвуковое дуплексное сканирование брахиоцефальных артерий.
Нагрузочные пробы — велоэргометрия и тредмил-тест.
Холтеровское мониторирование. Выполняется тогда, когда противопоказаны нагрузочные тесты, если невозможно записать ЭКГ в момент боли и т.д.
Читайте материал по теме: Холтеровское (суточное) мониторирование ЭКГ – полная инструкция для пациента
Стресс-эхокардиография (УЗИ сердца под нагрузкой).
Перфузионная сцинтиграфия с физической нагрузкой.
Инвазивные методы. «Золотой стандарт» визуализирующей диагностики атеросклероза артерий сердца — коронароангиография (в особенности у имеющих высокий риск сердечно-сосудистых осложнений и смерти), а также мультиспиральная компьютерная томография с оценкой коронарного кальция, или кальций-скоринг.
— На что направлено лечение при стенокардии? Этот диагноз – показание для операции?
Основные цели — устранение проявлений и улучшение прогноза.
Если симптомы с помощью медикаментозной терапии устранить не удается, рекомендуется направить больного на консультацию к сердечно-сосудистому хирургу для определения возможности хирургического лечения стенокардии.
— Стенокардия хорошо поддаётся лечению? Можно ли вылечить её полностью?
Лечение стенокардии на современном этапе развития медицины эффективно. Можно либо значительно уменьшить ее проявления, либо устранить их совсем. Вместе с тем, даже после хирургического лечения с полным восстановлением адекватного кровоснабжения миокарда, медикаментозная терапия продолжается неопределенно долго, т.к. риск сердечно-сосудистых осложнений остается очень высоким.
— Стенокардии можно противостоять? Как правильно проводить профилактику этого заболевания и в каком возрасте необходимо её начинать?
Основные мероприятия направлены на недопущение возникновения и прогрессирования атеросклероза и, соответственно, поражения им артерий сердца. Т.е. это влияние на изменяемые факторы риска. Необходимо отказаться от курения, контролировать вес, рационально питаться. Если имеется сахарный диабет, нужно достичь целевых показателей глюкозы крови. Обеспечить рациональную регулярную физическую нагрузку. Контролировать артериальное давление. Регулярно принимать назначенные кардиологом или кардиохирургом препараты и наблюдаться у этих специалистов.
Также вам может быть интересно:
Сердце, почему тебе не хочется покоя? От чего бывает тахикардия?
Как сохранить сердце здоровым?
Что нужно знать о здоровье перед покупкой абонемента в тренажерный зал?
Для справки:
Калинина Ангелина Анатольевна
В 2007 году окончила Воронежскую государственную медицинскую академию им. Бурденко.
С 2007 по 2008 год проходила интернатуру по терапии, в 2010-м — профессиональную переподготовку по специальности «Общая врачебная практика (семейная медицина)», а в 2017-м — по специальности «Кардиология».
С 2015 года занимает должность врача-терапевта в «Клиника Эксперт Воронеж». Ведет прием по адресу: ул. Пушкинская, д. 11.