Патогенез
В соответствии с современной, так называемой васкулярной, теорией, ключевую роль в патогенезе отечного синдрома при ХЛС играет гиперкап-ния. Двуокись углерода, являясь вазодилататором, при увеличении ее содержания в крови снижает периферическое сосудистое сопротивление и увеличивает емкость артериального русла. В связи с редукцией прекапиллярного тонуса точка равновесия фильтрации в капиллярах смещается дистально, что приводит к перемещению жидкости за пределы сосудистого русла и потере объема плазмы. Важное значение в развитии отеков при ХЛС имеет компенсаторный эритроцитоз в ответ на гипоксемию, увеличение гематокрита с нарушением реологических свойств крови, образованием агрегатов эритроцитов, развитием капилляростаза, что обусловливает нарушения перфузии и перемещение жидкой фракции крови за пределы сосудистого русла. Возникновению отеков способствует и экстраторакальное депонирование крови вследствие повышения внутригрудного давления и удлинения выдоха, что значительно ухудшает условия для венозного возврата крови к сердцу и создает предпосылки для застоя в системах как верхней, так и нижней полой вены.
По мере нарастания нагрузки сопротивлением вследствие легочной гипертензии (ЛГ), гипоксемии, метаболических нарушений в миокарде развиваются гипертрофия, дилатация и недостаточность правого желудочка сердца. У больных с заболеваниями, первично поражающими сосуды легких (идиопатическая ЛГ, посттромбоэмболическая ЛГ и др.), ведущей причиной развития периферических отеков является правожелудочковая сердечная недостаточность (СН) вследствие гемодинамической перегрузки, обусловленной высокой ЛГ.
Факторы риска хронической сердечной недостаточности
Причинами заболевания являются разные факторы: от серьезных патологий сердца до нарушения режима питания. Выделим основные:
- ишемическая болезнь, при которой мышца недополучает необходимого ей кислорода;
- сердечный приступ в недавнем прошлом;
- эссенциальная гипертензия (повышенное артериальное давление);
- сахарный диабет, который удваивает риск развития хронической сердечной недостаточности у мужчин и увеличивает вероятность развития болезни у женщин в 5 раз;
- дилатационная кардиомиопатия ― состояние, при котором сердце становится больше и шире без известной причины;
- болезнь сердечных клапанов, особенно аортальный стеноз, когда кровь не может пройти через один из основных клапанов сердца;
- митральная и аортальная регургитация, когда кровь может течь в обратном направлении;
- алкогольная кардиомиопатия ― большое количество спиртных напитков делает сердце большим и менее эффективным;
- воспаление сердечной мышцы или миокардит (чаще вирусного происхождения);
- хроническая аритмия;
- ВИЧ, СПИД.
Причинами заболевания также являются некоторые виды лекарственных препаратов, болезни эндокринного профиля, авитаминоз, ожирение и другие состояния.
Клиническая картина
Основанием для клинического диагноза ХЛС является присоединение к клиническим симптомам основного заболевания (кашель, хрипы в легких и др.), проявлениям легочной недостаточности (одышка, цианоз), ЛГ (акцент II тона над легочной артерией, шум Грехема — Стилла) признаков застоя крови в большом круге — периферических отеков и гепатомегалии. Отеки первоначально возникают на стопах, голенях, прогрессируя в верхние части тела. К вечеру, как правило, увеличиваются. Печень увеличена преимущественно за счет левой доли, имеет закругленный край, чувствительна или умеренно болезненна при пальпации. В ряде случаев печень может выступать из-под края реберной дуги и при нормальных ее размерах, что часто наблюдается при эмфиземе легких и низком расположении диафрагмы.
Набухание шейных вен часто является следствием повышения внутригрудного давления, при этом вены набухают во время выдоха и спадаются на вдохе. С развитием недостаточности правого желудочка сердца зависимость наполнения шейных вен от фазы дыхания уменьшается.
Классификации и примеры формулировки диагноза
Оценка степени тяжести недостаточности кровообращения (НК) проводится по классификации Ассоциации фтизиатров и пульмонологов Украины (2003). Классификация предусматривает разделение больных на группы по трем стадиям НК:
1) НК I стадии: наличие нерезко выраженных признаков застоя крови в большом круге кровообращения — отеки на ногах, увеличение печени, которые исчезают под влиянием терапии только основного заболевания или в комбинации с диуретиками;
2) НК II стадии: наличие резко выраженных отеков и гепатомегалии, требующих интенсивного, часто комбинированного лечения диуретиками; на этой стадии, как правило, наблюдаются нарушения сократительной функции миокарда, в связи с чем целесообразно комплексное лечение с использованием лекарственных средств для коррекции сосудистого тонуса, инотропных препаратов, антиагрегантов;
3) НК III стадии: терминальная стадия, характеризующаяся вторичным поражением других органов и систем; единственным средством, способным хоть немного продлить жизнь этих пациентов, является непрерывная оксигенотерапия.
Приведенное разделение больных на группы в зависимости от стадии относится только к НК в большом круге кровообращения, так как посткапиллярный застой крови в малом круге (левожелудочковая недостаточность в виде сердечной астмы и отека легких) у больных с хроническими заболеваниями легких, как правило, не наблюдается.
Формулировка диагноза складывается из четырех составляющих: наименование заболевания (с указанием степени тяжести и фазы течения), ЛН (с указанием степени), хроническое легочное сердце, НК (с указанием стадии). Например: хроническое обструктивное заболевание легких, III стадия, фаза обострения, ЛН II степени, хроническое легочное сердце, НК I стадии.
Лечение хронической сердечной недостаточности
Перспектива заболевания зависит от первопричины болезни, от степени тяжести проявляемых симптомов. В лечении хронической сердечной недостаточности используются:
- Изменение образа жизни ― рациональный отдых, отсутствие перегрузок, достаточный сон, здоровая диета с низким содержанием натрия и жиров, снижение веса, введение физической нагрузки.
- Лекарственная терапия ― препараты для расширения стенок кровеносных сосудов, поддержки сердца. Среди основных лекарственных групп: ингибиторы АПФ, бета-блокаторы, диуретики, блокаторы рецепторов ангиотензина
- Хирургические операции ― шунтирование коронарной артерии или ангиопластика, установка внутренних кардиостимуляторов, реконструктивные операции, трансплантация и многое другое.
Профилактика хронической сердечной недостаточности имеет первостепенное значение даже после полноценного курса лечения из-за частого развития рецидивов. Цели врачей нашей клиники ― остановка патологического развития повреждений миокарда, предупреждение факторов риска, способных привести к инвалидности и смерти. Мы грамотно соотносим полученные в результате диагностики данные, чтобы разработать на их основе эффективный курс лечения и восстановить здоровье обратившегося к нам человека.
Оцените статью
Рейтинг статьи 4,33 из 5. Голосов: 15.
Самые свежие статьи
Половой путь передачи инфекций
Половые инфекции или ИППП ― опасные заболевания, способные подорвать здоровье и привести к печальным последствиям. Большинство болезней этой группы пр…
Гормональные нарушения
Самочувствие женщины во многом зависит от эндокринной системы. Любые гормональные нарушения способны вызвать резкое ухудшение здоровья, ослабив имм…
Дисплазия шейки матки
Цервикальная интраэпителиальная неоплазия или дисплазия шейки матки ― предраковое состояние, выраженное патологическим изменением клеток. В большинств…
Диагностика
Целью применения лабораторных и инструментальных методов исследования является определение тактики лечения больных.
Основные задачи проведения диагностических исследований:
— диагностика возможных сопутствующих заболеваний сердечно-сосудистой системы;
— диагностика и оценка степени нарушений сократительной функции правого желудочка при определении целесообразности проведения и объема терапии инотропными средствами;
— оценка степени гемоконцентрации при назначении инфузионной терапии;
— оценка степени гипоксемии при определении целесообразности и выборе режимов оксигенотерапии.
Инструментальные и другие методы диагностики
Рентгенография органов грудной клетки. У больных хроническими заболеваниями легких обычно отмечаются небольшие размеры предсердий и желудочков, возможны признаки гипертрофии путей оттока от правого желудочка — выбухание легочного конуса. В выраженных случаях выступающая по левому контуру вторая дуга легочного конуса может имитировать митральную конфигурацию сердца. В последующих стадиях развития ХЛС определяется прогрессирующее увеличение правого желудочка за счет гипертрофии и дилатации. У больных с сосудистой формой ХЛС (идиопатическая и хроническая постэмболическая ЛГ) ствол и главные ветви легочной артерии значительно расширены. Достоверным признаком высокой ЛГ является увеличение диаметра правой нисходящей ветви легочной артерии более 18 мм. Иногда расширение правой нисходящей ветви приобретает аневризматический характер, при этом аневризма на рентгенограмме ошибочно принимается за неопластический или туберкулезный процесс. Резко увеличены размеры правого предсердия и правого желудочка, при этом левые отделы сердца могут быть уменьшенными.
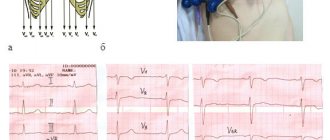
Электрокардиография (ЭКГ) позволяет уверенно диагностировать гипертрофию правого желудочка у больных с сосудистой формой ХЛС (Rv1 > 7 мм, часто в сочетании с полной блокадой правой ножки пучка Гиса, Rv1 + Sv5 > 10,5 мм и другие прямые признаки гипертрофии). У больных с ХЛС, обусловленным первичным поражением бронхов и паренхимы легких, обычно регистрируется S-тип электрокардиограммы. Вместе с тем необходимо отметить, что гипертрофия — это нормальная реакция миокарда на гиперфункцию (компенсаторное увеличение сердечного выброса в ответ на гипоксемию и нагрузка сопротивлением вследствие ЛГ), которая наблюдается у больных и без признаков декомпенсации кровообращения, то есть без ХЛС. ЭКГ может быть полезной при подозрении на сопутствующие заболевания сердечно-сосудистой системы, например, на ИБС (депрессия сегмента S—Т, изменения зубца Т и др.), при диагностике метаболических нарушений в сердечной мышце, проявляющихся в основном расстройствами процессов реполяризации миокарда.
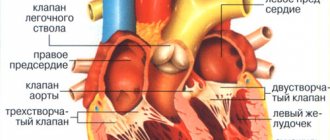
Эхокардиография (ЭхоКГ) — наиболее точный метод диагностики гипертрофии, дилатации и недостаточности правого желудочка сердца; измерение толщины передней стенки правого желудочка проводится в М-режиме с применением стандартного переднего доступа. У здоровых лиц этот показатель обычно не превышает 0,3 см, у больных хроническими заболеваниями легких толщина передней стенки колеблется от 0,3 до 0,45 см, при сосудистых формах ХЛС — более 0,5 см. Оценка степени дилатации правого желудочка на основе определения передне-заднего размера его полости недостаточно надежна, более достоверным способом является анализ ортогональных срезов из верхушечного доступа на основе метода Симпсона. Основным признаком нарушений сократительной функции правого желудочка является уменьшение фракции изгнания (в норме — 46,8 ± 1,48 %).
Исследование газового состава и кислотно-основного состояния крови позволяет диагностировать и оценить степень тяжести артериальной гипоксемии (РаО2 < 65 мм рт.ст., SaО2 < 93 %), гиперкапнии (РаСО2 > 40 мм рт.ст.), дыхательного ацидоза. Признаки компенсированного дыхательного ацидоза — увеличение РаСО2, содержания бикарбонатов и избытка буферных оснований при нормальном рН крови. Признаки некомпенсированного ацидоза — увеличение РаСО2, снижение уровня бикарбонатов, избытка буферных оснований и рН крови. При идиопатической и постэмболической ЛГ правожелудочковая сердечная недостаточность часто развивается на фоне гипокапнии и дыхательного алкалоза.
Суть хронической сердечной недостаточности
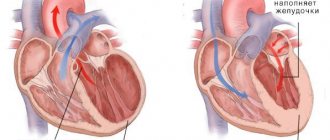
Термин используется для описания состояния, при котором сердце неспособно обеспечить адекватную перекачку крови в теле. Болезнь заставляет орган работать в режиме крайнего напряжения, нанося себе непоправимый ущерб. Прекращается частичное выполнение функций, нарушается эффективность работы вплоть до полной остановки органа в особо критических ситуациях.
ХСН делает невозможным нормальное сокращение сердечной мышцы и опорожнение ее камер. Миокард дает сбой при наполнении кровью желудочков и предсердий. Это рождает дисбаланс систем, провоцирует ухудшение самочувствия. Патология может начаться внезапно из-за какого-то важного события, например, сердечного приступа.
Иногда хроническая сердечная недостаточность развивается медленно. Сердце старается приспособиться к непосильной нагрузке, длительное время не проявляя острых признаков болезни. Но затем проявляются сбои, с которыми следует незамедлительно обратиться к врачу для назначения эффективного лечения.