Представители национальной системы здравоохранения (NHS) Великобритании направили врачам страны предупреждение о росте числа случаев, когда дети попадают в реанимацию с мультисистемным воспалительным симптомом, связанным с коронавирусом.
Как сказано в сообщении, число таких случаев резко выросло за последние три недели. Пациенты требуют интенсивной терапии, это наблюдается по всему Лондону, а также в других регионах Великобритании. Как отмечают специалисты, во всех случаях наблюдаются признаки синдрома токсического шока и атипичной формы синдрома Кавасаки.
Медики заявляют, что точная природа синдрома пока не определена. Врачи считают, что он может быть вызван еще не определенной инфекцией, набравшей силу на фоне коронавируса. Ранее о 20 подобных случаях, произошедших за последний месяц, сообщили в итальянском Бергамо, регионе в северной Италии, который наиболее пострадал от коронавируса. Местные врачи заявили, что случаи тяжелого развития синдрома Кавасаки были выявлены у детей в возрасте до девяти лет.
Статья по теме
«Я прошел все круги ада». Врачи спасли пациента с коронавирусной инфекцией
Причины
Точные причины возникновения синдрома Кавасаки не установлены. В 10% случаев заболевание передается по наследству. Провоцирующие факторы:
- стрептококковые инфекции;
- заболевания, вызванные стафилококками;
- вирус герпеса, Эпштейна-Барра;
- парвовирусы, ретровирусы.
Эти патогены не являются возбудителями болезни, но могут стать причиной развития инфекции.
Этиопатогенез
Этиология и патогенез синдрома в настоящее время до конца не изучены. Существует несколько теорий происхождения патологии — наследственная, аутоиммунная, инфекционная.
- В пользу наследственной природы болезни говорит тот факт, что люди, имеющие предков с синдромом Кавасаки, в 10% случаев тоже заболевают им. Доказано, что патология поражает близких родственников.
- Цикличность и сезонность — признаки, подтверждающие инфекционную этиологию недуга. Количество заболевших достигает максимума весной и зимой.
- Аутоиммунная теория: на воздействие токсинов организм реагирует выработкой антител к собственным клеткам эндотелия сосудов.
Современные ревматологи признают гипотезу, согласно которой недуг развивается у лиц, имеющих генетическую предрасположенность, под влиянием экзогенных факторов: бактерий и вирусов. Наиболее опасными в отношении синдрома являются стрептококковая, стафилококковая, риккетсиозная, цитомегаловирусная и герпесвирусная инфекции.
Патогенетические звенья синдрома:
- Воздействие на организм инфекционных биологических агентов,
- Активация Т-лимфоцитов,
- Выработка антител к микробам и эндотелиоцитам,
- Развитие иммунологических реакций против клеток эндотелия,
- Воспаление мышечного слоя артерий,
- Некроз гладкомышечных клеток,
- Разрушение эндотелия,
- Расщепление и расслоение эластических мембран сосудов,
- Патологическое расширение артерий и образование аневризмы,
- Фиброз стенок сосудов,
- Пролиферация и утолщение интимы,
- Появление общих симптомов заболевания,
- Сужение просвета сосуда,
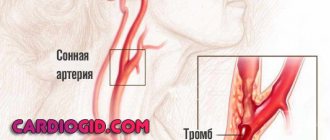
- Тромбоз и окклюзия пораженной артерии.
При отсутствии своевременной и правильной терапии синдрома прогноз становится неблагоприятным. В результате стенозирования и закупорки тромбом коронарных артерий возникает инфаркт миокарда, который нередко становится причиной смерти больных.
Видео: механизм повреждения артерий при синдроме Кавасаки
Чем опасен синдром и осложнения
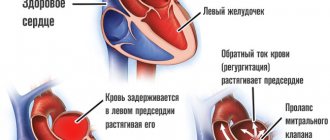
Патология негативно влияет на работу сердечно-сосудистой системы. Из-за расширения коронарных сосудов риск развития инфаркта миокарда увеличивается в несколько раз.
Другие осложнения инфекции Кавасаки – острая сердечная, аортальная, митральная недостаточность, аневризмы в крупных артериях. Реже диагностируют холецистит, панкреатит, уретрит, плеврит.
Из-за разрыва сосудов наступает летальный исход.
Прогноз к выздоровлению
В абсолютном большинстве случаев прогноз положительный. Общий курс лечения длится в среднем 3 месяца. Смертность от болезни Кавасаки составляет порядка 1-3%, в основном от тромбоза сосудов и их последующего разрыва или инфаркта миокарда.
Около 20% пациентов, перенесших заболевание приобретают необратимые изменения стенок коронарных сосудов, что в будущем становится причиной атеросклероза, ишемии сердца и повышенного риска инфаркта миокарда.
Этому способствуют курение и гипертония. Все больные обязательно должны находиться под постоянным наблюдением кардиолога всю жизнь и хотя бы раз в 5 лет проводить полное обследование сердца и коронарной системы.
Можно ли исправить асимметрию лица у младенца? Ответ узнайте прямо сейчас.
Стадии заболевания
Чаще всего первые проявления болезнь Кавасаки у детей возникают в возрасте 1-5 лет, реже – до 8 лет. Заболевание очень редко поражает малышей до полугода.
Патологический процесс протекает в 3 этапа:
- Острый – длится около 7 дней.
- Подострый – продолжительность 2 недели и более;
- Выздоровление – потребуется до 2 лет.
Иногда заболевание переходит в хроническую стадию.
При наличии коронарных аневризм, они могут сохраниться до зрелого возраста. Это может спровоцировать развитие серьезных сердечно-сосудистых болезней в будущем.
Факторы риска
К факторам риска развития болезни Кавасаки можно отнести:
- Возраст
: от 1 года до 5 лет - Пол
: мальчики болеют чаще, чем девочки - Этническое происхождение
: дети азиатского происхождения, особенно японцы или китайцы, и афроамериканцы более восприимчивы к болезни Кавасаки - Генетика
: если у родителей была болезнь Кавасаки, их дети более склонны к ней, что может быть связано с наследственным геном - Окружающая среда
: в северном полушарии с января по март этот показатель на 40% выше, чем в августе-октябре.
Некоторые предполагают, что это может быть реакцией на некоторые токсины или препараты, но клинические доказательства отсутствуют.
Симптомы
Один из основных признаков болезни Кавасаки – лихорадка. Повышение температурных показателей до 39 и более градуса наблюдается в течение 12-14 дней. Чем длительнее этот период, тем хуже прогнозы на выздоровление.
Болезнь Кавасаки – симптомы:
- Высыпания в виде плоских пятнышек, волдырей, схожи с сыпью при кори и скарлатине. Места локализации – тело, конечности, паховая область. Сыпь может появиться в течение 5 недель после начала болезни.
- Через 15-20 дней сыпь исчезает, остается шелушение.
- На стопах и ладонях кожа краснеет, становится плотной.
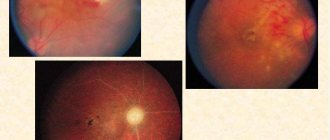
- Конъюнктивит – воспаление проявляется в первую неделю, затрагивает оба глаза одновременно, гнойные выделения отсутствуют. Иногда развивается передний увеит.
- На губах появляются трещины, поверхность языка имеет малиновый оттенок, слизистая в ротовой полости пересыхает.
- Увеличиваются шейные лимфатические узлы и миндалины.
- Артралгия, артрит коленных и голеностопных суставов.
- Повышенная раздражительность, судороги, паралич конечностей и лицевого нерва.
- Редко – боль в животе, рвота, понос, менингит, уретрит.
При заболевании страдает сердце и сосуды. Это проявляется в виде одышки, аритмии, тахикардии.
Одна из особенностей патологии – молниеносное развитие аневризмы коронарных артерий, патологический процесс возникает в течение 1-4 недель.
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Диагностика синдрома Кавасаки
Диагноз болезнь Кавасаки ставят, если лихорадка длится более 5 дней, и наблюдается минимум 4 симптома заболевания.
Методы диагностики:
- общий анализ крови – наблюдается анемия, лейкоцитоз, тромбоцитоз, повышенная СОЭ;
- анализ мочи – присутствуют признаки лейкоцитурии, протеинурии;
- биохимический анализ крови – выявляет повышение уровня трансаминазы, иммуноглобулинов, серомукоида, наличие ЦИК;
- иммунологические тесты – показывают уровень С-реактивного белка;
- ЭКГ, ЭхоКГ, УЗИ сердца;
- рентген грудной клетки;
- коронарная ангиография.
Редко, при наличии показаний, проводят люмбальную пункцию, исследование спинномозговой жидкости, УЗИ желчного пузыря.
Что такое геморрагическая сыпь?
При повреждении капилляров часть эритроцитов выходит из сосуда, что влечет за собой появление сыпи с пятнами красного цвета — это и есть геморрагическая сыпь.
Изначально сыпь безболезненна, но, если проигнорировать высыпания, могут появиться болезненные ощущения. При надавливании на сыпь ее цвет никак не изменяется, и сыпь не становится меньше. Это и есть отличительная черта геморрагических высыпаний.
В зависимости от вызвавшего сыпь поражения, типы высыпаний могут быть разными – маленькие точки, полоски или пятна, цвет которых тоже может быть разнообразным – голубым, красным, лиловым. Размеры пятен могут варьироваться. Пятнышки среднего размера в медицинской практике принято называть печеночными пурпурами, а пятна небольшого размера – петехиями.
Самой частой зоной локализации высыпания являются нижние конечности. При образовании сыпи геморрагического типа сразу стоит обратиться к врачу, так как это прямое показание к госпитализации, даже при отсутствии другой симптоматики.
Особенности геморрагической сыпи у детей
Высыпание геморрагической сыпи у детей обычно сопровождает геморрагический васкулит, гемофилию, менингококцемию, тромбоцитопеническую пурпуру. Но геморрагический васкулит – самое частое заболевание, проявлением которого и является сыпь.
Как уже говорилось, самое частое проявление сыпи происходит на передних поверхностях ног. Однако, она может локализоваться и на туловище, ягодицах, бедрах. Сыпь располагается симметрично, при нажатии не исчезает и не меняет свой цвет. Заболевание, как правило, поражает малышей в возрасте до шести лет.
Кроме геморрагической сыпи у детей встречаются и другие виды сыпи. В статье на сайте вы можете увидеть фото сыпи на теле у ребенка с пояснениями.
Лечение болезни
Терапия направлена не предотвращение развития аневризмы. При лечении синдрома могут быть назначены:
- ацетилсалициловая кислота – назначают для устранения воспалительного процесса, предотвращения образования тромбов;
- антикоагулянты – Варфарин, Клопидогрел, назначают при выявлении аневризмы;
- иммуноглобулины – вводят внутривенно, желательно начинать лечение в первый 10 дней развития патологии.
Во время лечения постоянно контролируют работу сердца и состояние сосудов при помощи ангиографии и УЗИ. Если медикаментозная терапия не помогает, назначают оперативное вмешательство – стентирование, шунтирование.
Лечебный процесс
Лечение больных с синдромом Кавасаки проводится в стационаре под наблюдением медперсонала. Этиотропной терапии болезни не существует. Симптоматическое лечение направлено на снятие неприятных симптомов и улучшение общего самочувствия больных. Обычно врачи ограничиваются применением консервативных методов. Чтобы снизить летальность, необходимо предотвратить развитие аневризм коронарных артерий. Хирургическое вмешательство показано в запущенных случаях при наличии тяжелых сердечно-сосудистых дисфункций.
Лекарственные препараты, используемые для лечения синдрома:
Иммуноглобулин вводят парентерально сразу после поступления больного в стационар. Он уменьшает выраженность воспалительных явлений в сосудах, оказывает жаропонижающее действие, препятствует образованию аневризм.- НПВС обладают противовоспалительным и жаропонижающим эффектами, снимают боль в суставах, уменьшают отек и выраженность кожных высыпаний – «Пироксикам», «Ортофен».
- Антиагрегантные препараты предупреждают слипание тромбоцитов, способствуют разжижению крови, снижают ее свертываемость, предотвращают тромбообразование – «Аспирин», «Курантил».
- Антикоагулянтные средства замедляют свертывание крови, превращение фибриногена в фибрин и образование кровяных сгустков – «Клопидогрел», «Варфарин».
- Глюкокортикостероидные средства устраняют признаки воспаления, но не влияют на процесс образования аневризм коронарных сосудов. Их эффективность в целом вызывает сомнения у специалистов, поскольку стероидные гормоны имеют побочный эффект в виде сгущения крови и образования тромбов.
Когда консервативная терапия не дает положительных результатов, а патологические процессы в коронарных сосудах прогрессируют, переходят к оперативному лечению. Чтобы избавиться от аневризмы, пациентам выполняют ангиопластику и коронарное шунтирование. При наличии стеноза коронарных артерий проводят стентирование, катетеризацию и ротационную абляцию.