Дилатация левого предсердия — это частный случай кардиомиопатии, представляет собой аномальное расширение одноименной камеры органа при полном или преимущественном отсутствии изменений со стороны мышечного слоя.
Чаще имеет приобретенный характер, обуславливается теми или иными состояниями сердечного, реже эндокринного, неврогенного рода.
Тотальное восстановление невозможно. Лечение имеет целью предотвратить прогрессирование, стабилизировать общее состояние и продлить жизнь.
Механизм развития
Дилатация ЛП — не самостоятельный процесс. Нозологической единицей не считается. Как же формируется подобное состояние?
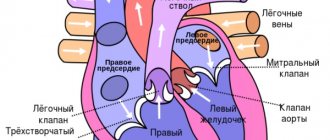
В норме кардиальные структуры функционируют непрерывно, выполняя роль большого насоса. Выброс крови обеспечивается попеременным синхронным сокращением всех камер сердца.
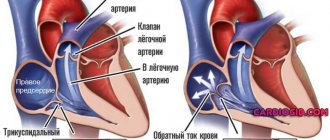
Жидкая соединительная ткань движется в одном направлении: из верхних в желудочки, обратного тока не наблюдается.
В результате врожденных генетических дефектов, приобретенного склероза активных тканей (замещения пораженных областей рубцами), длительного воспалительного периода и т.д., кровь задерживается в левом предсердии дольше, чем следовало бы. Или же наблюдается регургитация (заброс жидкой соединительной ткани из желудочка обратно).
В перспективе длительного времени возникает растяжение камеры и нарушаются нормальные размеры органа.
Это приводит к снижению выброса в большой круг кровообращения, падает общая и локальная гемодинамика.
Удаленные ткани и системы страдают от дефицита кислорода, питательных веществ. Начинается процесс развития пороков органов и функциональной недостаточности.
Определение понятия
Термин «дилатация» означает расширение чего-либо. Дилатированное сердце означает то, что камеры органа превышают свои нормальные размеры по причине перегрузки объемом или давлением. Ну и ладно, если бы этим все заканчивалось. На самом деле это состояние считается патологическим, приводя к развитию различных нарушений ритма и проводимости и являясь потенциальной причиной внезапной сердечной смерти.
Дилатация желудочка
Формы заболевания
Расширение левого предсердия типизируется по группе оснований. Исходя из происхождения патологического процесса, выделяют:
- Врожденную форму. Удельный вес подобного состояния в общем количестве зафиксированных клинических ситуаций составляет 35-40%, это меньшинство.
Патологические процессы диагностируются уже на развитых стадиях, поскольку маленький пациент не способен сформулировать свои жалобы до момента взросления, а родители трактуют объективные проявления неверно ввиду невнимательности или недостатка опыта. Перспективы лечения в связи с этим несколько хуже.
- Приобретенная форма. Обусловлена течением того или иного заболевания. Внимательный пациент может провести причинно-следственную связь между перенесенным состоянием и развитием симптоматики дилатации, которая достаточно выражена со второй стадии.
Степени дилатации
Другое основание для классификации — степень патологических отклонений. Соответственно говорят о 3 или 4 этапах развития болезни.
Легкая
Формируется как в результате генетического фактора, внутриутробных пороков так и приобретенных состояний.
Характеризуется полным отсутствием клинической картины, что делает диагностику вопросом случая.
Выявить начальную деформацию органического плана возможно с помощью эхокардиографии. Не требуется большой квалификации, чтобы констатировать факт.
Определение первопричины ложится на плечи кардиолога, проводится с помощью группы мероприятий.
Умеренная дилатация
На этом этапе процесс диагностируется намного чаще.
Типична яркая неспецифическая картина: одышка, боли в груди, аритмии. Это общие признаки любого состояния, сопряженного с нарушением функционирования сердца и сосудов.
Тем не менее, шансы ранней диагностики высоки, что является хорошей новостью для больного.
Перспективы полного излечения уже туманны, но при продуманном комплексе терапии разницы пациент не заметит. Можно держать процесс под полным контролем.
Выраженная дилатация левого предсердия
В некоторых национальных классификациях считается крайней степенью.
Определяется яркой клинической картиной с существенным снижением толерантности к физическим нагрузкам, невозможностью адекватно трудиться и выполнять обязанности в быту.
Органические дефекты грубые, наблюдаются не только со стороны сердца, также изменены удаленные системы.
Перспективы излечения минимальны. При этом продолжительность жизни на фоне терапии редко превышает 3-4 года.
Терминальная фаза
Эта стадия наступает при отсутствии лечения достаточно быстро. Примерный срок — 4-8 лет, бывает меньше. Зависит от характера патологического процесса, дающего начало дилатации. Помощь паллиативная, направлена на обеспечение приемлемого, минимально возможного уровня самочувствия.
Указанные классификации играют большую роль в деле разработки тактики диагностики и дальнейшей терапии.
Причины расширения правого желудочка (ПЖ)
- Одна из причин – клапанная недостаточность. Это может быть следствием ревматизма, бактериального эндокардита, легочной гипертензии. В результате правый желудочек перегружается.
- У некоторых пациентов с рождения отсутствует перикард. Этот признак также может сопровождаться растяжением мышечной стенки. Из-за дефекта межпредсердной перегородки расширяется легочная артерия. Повышенное давление в этом сосуде свидетельствует об увеличении давления в камере. В итоге – растяжение мышечных стенок ПЖ.
- Такая патология, как легочное сердце, также приводит к ПЖ-недостаточности и дилатации. Первопричиной болезни являются обструктивные бронхолегочные заболевания и нарастающая в результате их гипоксия.
- Расширение ПЖ находится в прямой зависимости от легочной гипертензии.
- Давление в легочной артерии может повышаться из-за врожденных пороков сердца, при этом развивается патология правого желудочка иной этиологии. Гипертрофия желудочка в таком случае может быть сильной, однако она не приводит к ПЖ-недостаточности.
- Одной из причин изолированной дилатации правого желудочка является аритмогенная дисплазия. Этиология этого заболевания точно не выявлена, оно является врожденным и не сопровождается легочной гипертензией, гипертрофией или недостаточностью ПЖ. При этом заболевании мышечный слой ПЖ очень тонкий. Чаще отмечается у пациентов мужского пола.
Чем опасна патология?
Состояние угрожает развитием группы осложнений, среди которых:
- Воспаления миокарда. Формируются как итог застоя крови, нарушения питания мышц.
- Фибрилляция предсердий, а затем и желудочков. Характеризует выраженную аритмию, работа кардиальных структур нарушается. Параллельное течение двух процессов определяет повышенные риски летального исхода.
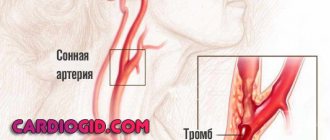
- Образование тромбов, закупорка крупных сосудов сгустком крови. Типичное последствие дилатации, поскольку застой крови способствует ее сгущению.
- Застойная сердечная недостаточность. По сути это дисфункция мышечного органа разной степени тяжести. Определяется группой видов, различных по клиническим проявлениям и прогнозам, перспективам восстановления.
- Инфаркт. Острое нарушение питания кардиальных структур и, как итог некроза тканей, замещение функционально активных клеток-миоцитов, способных к сокращению и проведению электрического импульса грубыми рубцами. По сути это мертвая ткань. Чем ее больше, тем хуже работает сердце.
- Пароксизмальная аритмия. Обычно по типу тахикардии (ускорения деятельности кардиальных структур).
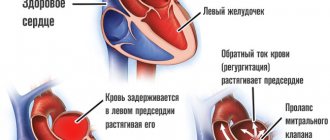
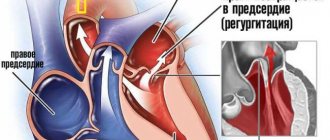
- Митральная недостаточность. Предполагает возможную регургитацию (обратный ток крови из желудочков в предсердия), нарушение функциональной активности органа и кровяного выброса, падение гемодинамики. Летальный исход вопрос времени.
- Кардиогенный шок. Острое, неотложное состояние. Требует срочной помощи, но шансы на возвращение пациента почти призрачны. Даже если повезет, смерть наступит в перспективе нескольких лет. Исключения можно пересчитать по пальцам за всю солидную практику врачей по планете.
- Остановка сердца. Асистолия.
Предотвращение развития осложнений — одна из задач лечения на любой стадии. Лучше всего она решается на раннем этапе.
Причины
Факторы всегда патологические. Некоторые из них вызываются к жизни самим пациентом.
Чрезмерные физические нагрузки
Приводят к формированию так называемого сердца спортсмена. Это сочетание дилатации нескольких камер с наращиванием массы мышечным слоем.
Возможны усеченные варианты. Страдают как профессионалы, так и любители активного отдыха. В принципе, это относительно нормальное состояние. Тело приспосабливается к изменениям.
Но чаще происходит грубая асимметрия, поскольку физическая активность, ее режим подбирается неправильно. Неадекватные нагрузки заканчиваются дисфункцией.
Любые патологии митрального клапана
Сопровождаются обратным забросом крови (регургитацией МК). Обычно это врожденные пороки развития анатомической структуры: пролапс, стеноз.
Чуть реже состояния оказывается вторичным, приобретенным в результате течения воспалительных патологий, ревматизма и прочих подобных, сопряженных с грубой деструкцией тканей на протяжении длительного или короткого периода времени (инфаркт).
Отягощенная наследственность
Передается предрасположенность к кардиальным патологиям. Чем больше родственников, страдающих болезнями сердечнососудистой системы присутствует в истории, тем выше вероятность. При этом гарантии патологии не дает никто.
Нарушения перинатального развития, генетические синдромы
Образуются еще в момент закладывания кардиальных структур. Вторые чаще характеризуются генерализованными нарушениями со стороны многих органов и систем.
Восстановление представляет большие трудности, в некоторых случаях оно вовсе невозможно.
Артериальная гипертензия
Провоцирует повышение нагрузки на сердце, сосуды, приводит к снижению эластичности тканей и грубым органическим дефектам.
Классические анатомические изменения со стороны кардиальных структур — гипертрофия левого желудочка (разрастание мышечного слоя без повышения активности), также дилатация соответствующего предсердия.
Гарантия превенции подобного исхода определяется ранним лечением основного заболевания с применением антигипертензивных и протекторов.
Неопластические процессы в кардиальных структурах
Относительно редкое, но возможное явление. Чаще опухоли данной локализации оказываются доброкачественными, но подобная характеристика весьма условна: наблюдается компрессия, снижение интенсивности работы кардиальных структур. Расширение камеры левого предсердия относительно позднее осложнение.
Длительно текущие опасные формы аритмии
От фибрилляции до предсердной экстрасистолии. Развитие патологического процесса связано не с самим нарушением частоты сокращений, а с органическими дефектами тканей.
Сужение аорты
Возможны врожденные формы отклонения или же приобретенный процесс.
Характеризуется недостаточным выбросом крови в главную артерию организма. Отсюда застой в желудочке.
При запущенной стадии процесса жидкой соединительной ткани становится так много, что она давит на клапан предсердия и в итоге затекает обратно в предыдущую камеру, растягивая и увеличивая ее в объеме.
Это цепной процесс, который нужно купировать на ранней стадии.
Воспалительные патологии сердца
Обычно поражают миокард, реже иные структуры. Имеют инфекционное происхождение, чуть в меньшей степени аутоиммунное. Оба варианта опасны, требуют стационарного лечения.
«Бонусом» идут патологические факторы субъективного, контролируемого рода: курение, потребление алкогольных напитков, кофе, чрезмерные стрессы на длительной основе, наркомания, неправильное лечение некоторыми препаратами.
Причины дилатации левого предсердия устраняются превентивными методами: курация основного заболевания или выведение пагубной привычки в приоритете.
Нередко наблюдается парадоксальное явление: патологический процесс стартует по определенной причине и усугубляет сам себя.
Расширение левого желудочка (ЛЖ)
К основным причинам развития дилатации левого желудочка относятся:
- Перегрузка желудочка избытком крови. Из левого предсердия кровь выталкивается в левый желудочек и далее в аорту – самый крупный артериальный сосуд организма. Таким образом, эта камера является своеобразным насосом, перекачивающим кровь по большому кругу кровообращения. При стенозе аорты или сужении аортального клапана желудочек с трудом проталкивает кровь и расширяется от перегрузки.
- Патология мышечной стенки самого желудочка, в результате чего она истончается и растягивается.
- Миокардит (воспалительное заболевание сердечной мышцы), артериальная гипертензия, ИБС (ишемическая болезнь сердца). Все эти напасти истончают мышечную стенку левого желудочка, делают ее дряблой и приводят к растяжению.
Однако иногда заболевание начинается без всякой причины. При таком развитии его называют дилатационной кардиомиопатией. Этот диагноз ставится после исключения всех возможных причин дилатации.
Как лечить?
Как и в случае лечения дилатации предсердий, расширение левого желудочка исцеляют устранением причин, его вызвавших: ИБС, порока, гипертонии. Иногда в сердечной мышце могут произойти необратимые склеротические или рубцовые изменения, лечение в этом случае направлено на замедление развития заболевания.
В основе лечения умеренной дилатации может лежать метаболическая терапия, воздействующая на процессы обмена в клетках и тканях, однако тяжелые случаи все же требуют более серьезного подхода.
Опасность расширения ЛЖ могут исходить от:
- Сердечной недостаточности;
- Аритмии;
- Митральной недостаточности.
Не все формы дилатации ЛЖ поддаются окончательному исцелению, но своевременное выявление проблемы и правильное лечение останавливает развитие патологии и удлиняет жизнь пациента.
Симптомы
Примерный перечень признаков такой:
- Общая слабость, снижение работоспособности, невозможность адекватно выполнять текущие обязанности по дому и в быту вообще.
- Одышка. Нарушение нормального газообмена. Сначала в состоянии интенсивной или умеренной физической нагрузки, затем в полном покое. Это сказывается на качестве жизни и продуктивности деятельности в разных сферах.
- Отечность нижних конечностей. Как итог нарушения функциональной (фильтрующей) активности почек. Увеличивается объем циркулирующей крови, жидкость плохо эвакуируется из организма. Интенсивность симптома зависит от стадии патологического процесса.
- Аритмии. Субъективно дает знать о себе как ускорение частоты сердечных сокращений, пропускание ударов, трепетание в груди с ощущением, будто кардиальная деятельность сейчас остановится.
- Бледность кожных покровов.
- Цианоз носогубного треугольника. Развивается всегда, не характеризует степень патологической активности.
На первой-второй стадии не наблюдается генерализованных нарушений, потому симптомов нет вообще или же они скудны (умеренная фаза дает шанс распознать состояние).
Пациент становится заложником ситуации. Даже на 2 этапе физическая нагрузка может стать причиной смерти в результате остановки сердца.
Признаки дилатации недостаточно специфичны: характеризуются проявлениями со стороны самого мышечного органа, нервной системы и выделительного тракта.
Как определяется наличие дилатации
Незначительная дилатация – это, как правило, бессимптомная патология. Больные в таком случае не предъявляют жалоб, которые могли бы заставить подозревать наличие расширения. Но если в результате этого патологического процесса снижается насосная функция сердца, то у пациента могут проявиться признаки сердечной недостаточности: слабость, быстрая утомляемость, одышка, отеки конечностей и т. п.
Признаки дилатации можно определить по результатам ЭКГ, но выявить ее точно, только при помощи этого обследования, невозможно. Основным методом для этого служит УЗИ сердца. Оно помогает обнаружить перенесенный инфаркт или пороки сердца, а это, в свою очередь, указывает и на наличие расширения. При помощи УЗИ измеряется и диаметр желудочка (другими словами, его конечно-диастолический размер – КДР).
Правда, следует учесть, что КДР не является абсолютным показателем. При среднестатистической норме в 56 мм, он может варьироваться, в зависимости от роста, веса и физической подготовки конкретного человека. Если для двухметрового спортсмена весом более 100 кг нормой может быть и 58 мм, то для женщины, весящей 45 кг и достигающей ростом лишь 155 см, этот показатель уже признак дилатации.
- Что такое дилатация полости левого предсердия: причины, симптомы, лечение и прогноз
Диагностика
Обследование больных проводится под контролем кардиолога, по мере необходимости группы других специалистов.
Примерный перечень мероприятий:
- Устный опрос больного и сбор анамнестических данных. Нужно установить множество факторов, которые играли бы роль.
- Измерение артериального давления (возможно повышение, понижение), частоты сердечных сокращений (типична тахикардия, текущая параллельно с аритмиями разного рода).
- Суточное мониторирование. Регистрация уровня АД на протяжении 24 часов. Используется для ранней диагностики.
- Электрокардиография. Играет ту же роль. Показывает степень отклонений со стороны кардиальных структур.
- Эхокардиография. Основная методика. Дает возможность выявить органические дефекты при первом же взгляде, определить их степень, спрогнозировать осложнения.
- МРТ при наличии подозрений на опухолевый процесс в области сердца.
Нагрузочные тесты не проводятся ввиду вероятной остановки работы мышечного органа и внезапной смерти.
Лечение
Терапия смешанная. Применяются консервативные методики на ранней стадии, комбинация оперативного воздействия и приема медикаментов на запущенной фазе патологического процесса.
Назначаются такие медикаментозные средства:
- Антиаритмические. Вроде Амиодарона, он наиболее безопасный. Применяются для восстановления адекватной, правильной частоты сердечных сокращений.
- Противогипертензивные, если имеет место повышенное артериальное давление. Подойдет Энап, Дилтиазем, Периндоприл. Сочетания различны.
- Диуретики с целью нормализации эвакуации жидкости из организма.
- Сердечные гликозиды. Стабилизируют сократительную способность миокарда.
- Противотромбические различного характера.
Оперативное вмешательство направлено на купирование первопричины или установку кардиостимулятора при выраженной аритмии.
Возможно иссечение патологически измененных тканей на фоне опухолевого поражения. Конкретные методики определяются специалистом, исходя из основного заболевания.
Крайнее средство борьбы, если сердце изменено существенно — трансплантация. Однако это непростое мероприятие.
Кроме того, что найти орган почти невероятно в условиях российской действительности, операция требует высочайшей квалификации, которой обладают единицы.
В процессе лечения, также по ходу восстановительного периода, который длится всю жизнь, нужно минимизировать количество соли в рационе (6-7 граммов), отказаться от курения, спиртного, нормализовать физическую активность (максимум — прогулки в хорошую погоду).
Прогноз
На раннем этапе, также и при умеренной степени дилатации левого предсердия, исход максимально благоприятен. При этом пациент может существовать и на протяжении десятилетий не подозревать о проблеме.
Выживаемость в перспективе 10 лет составляет не более 25%, в крайних случаях чуть выше, но это скорее погрешность. Без лечения и того меньше.
Общий прогноз неблагоприятен. Как только появились симптомы сердечной недостаточности, рассчитывать на восстановление уже не приходится.
Признаки
Незначительная или умеренная дилатация предсердий протекает без каких-либо клинических симптомов и обычно выявляется случайно, при проведении обследования по другому поводу, и по своей сути является диагностической находкой.
Основной признак дилатации предсердий – аритмии
Значительное расширение предсердий сопровождается ухудшением их насосной функции, что приводит к появлению аритмии, развитию хронической сердечной недостаточности. Симптомы:
- нарушение сердечного ритма;
- одышка;
- повышенная утомляемость;
- отеки конечностей.