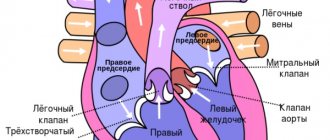
Дефекты развития кардиальных структур встречаются в практике врачей-специалистов в подавляющем большинстве случаев.
Относительно редко (25-30% от всех зафиксированных ситуаций) они врожденные. Чаще приобретенные. Многих удалось бы избежать, обратись пациент к врачу раньше.
Гипертрофия левого предсердия — это увеличение его объема в результате перегрузки и утолщения мышечного слоя. Патология сопряжена с минимальной клинической картиной на ранних стадиях развития.
По мере прогрессирования симптоматика становится очевидной, но и в этом случае только диагностика может дать ответ на вопрос о происхождении явления.
Летальность относительно низкая и составляет 3-5% в перспективе почти 8 лет (данные европейских ассоциаций кардиологов). Это не значит, что нужно подходить к вопросу о лечении легкомысленно. Развитие состояния ассоциировано с повышением рисков смерти стремительными темпами.
Гипертрофия не бывает первичной. В том смысле, что она всегда развивается как итог стороннего заболевания: сердца, эндокринной, нервной системы, сосудов. Восстановление заключается в устранении первопричины.
Механизм развития
Гипертрофия левого предсердия (сокращенно ГЛП) — самостоятельный патологический процесс. По характеру и типичным чертам он похож на кардиомиопатию. Развитие дефекта проходит двумя основными путями.
В норме мышечный орган перекачивает тот объем крови, который в него поступает. Адекватная нагрузка приводит к полному выбросу жидкой соединительной ткани из камер. Отсюда стабильная работа структур.
Если возникает сбой, предсердия и/или желудочки заполняются до предела, неспособность нормального выброса как итог. Отсюда перерастяжение всех камер или дилатация, другими словами.
Наиболее характерна такая ситуация для профессиональных спортсменов или же лиц, страдающих врожденными или приобретенными пороками.
Другой возможный вариант — возвращение крови в левое предсердий из желудочка по причине стеноза митрального клапана или его пролапса.
Второй патогенетический механизм касается перегрузки мышечного слоя — миокарда. Возникает подобное явление в результате длительного течения сторонних патологий.
Основная — гипертония с цифрами свыше 160 на 90 мм ртутного столба. Тот же эффект провоцируют болезни легких и выделительной системы.
Возможно влияние сразу нескольких факторов. Тогда развивается смешанная гипертрофия, трудно поддающаяся лечению стандартными методами.
Классификация
Клиническое значение имеют некоторые типизации.
Исходя из момента развития
- Врожденный вид. Обусловлен нарушениями внутриутробного периода либо генетическими мутациями (в том числе спонтанными).
В последнем случае возникает комплексное нарушение анатомических структур. Страдает не только левое предсердие, но также и желудочки.
А кроме того, возможны косметические дефекты, патологии челюстно-лицевой области и прочие. Зависит от синдрома.
- Приобретенный тип. Встречается чаще. Развивается у пациентов, злоупотребляющих алкоголем, курящих лиц. Также при течении гипертонической болезни и сторонних пороков кардиальных структур. На ранних стадиях лечению поддается, позже уже с трудом. Полная невозможность терапии в конечной фазе.
По анатомическим свойствам
Симметричный вид ГЛП. Для гипертрофии левого предсердия типично утолщение миокарда в местах поражения. При этом на всей протяженности структуры увеличение может быть различным.
Оценка характера отклонения проводится с помощью так называемого индекса асимметрии. В данном случае рост мышечного слоя равномерный, показатель находится в пределах 1.3.
Лечение стандартное, заключается в купировании первопричины, то есть основной патологии. Симптоматика минимальна, что делает раннюю диагностику усложненной.
Асимметричный тип. Одноименный индекс свыше 1.3, что указывает на неравномерное разрастание миокарда в пределах предсердия. Свидетельствует в пользу возможного врожденного нарушения развития.
По стадиям формирования
- Увеличение левого предсердия в компенсации. Первая фаза становления болезни. Симптомы полностью отсутствуют, на эхокардиограмме обнаруживаются незначительные отклонения от нормы или же отсутствие таковых.
Восстановление не требуется. Показано динамичное наблюдение под контролем профильного специалиста.
- Субкомпенсация. Вторая стадия. Развивается как итог длительного течения основного патологического процесса. При этом само отклонение минимально выражено.
Симптомы присутствуют, но они неспецифичны: боли в груди, редкие эпизоды тахикардии, усталость, повышенная утомляемость, краткие периоды одышки после интенсивной физической работы.
Лечение требуется, возможно проведение терапии в стационаре на этом этапе. Самостоятельного регресса ждать уже не приходится.
- Декомпенсация. В некоторых классификациях — финальная стадия, что не совсем верно. Клиническая картина выраженная. Сопровождается кардиальными симптомами, также проявлениями со стороны церебральных структур, выделительного тракта.
Лечение срочное, в стационаре. Процесс сопровождается выраженной сердечной недостаточностью, в любой момент может наступить смерть, риски высоки.
- Терминальная фаза. Крайняя степень нарушений. Не поддается коррекции в принципе. Примерный срок от начала разрастания миокарда до становления конечного состояния — 3-10 лет. Бывает больше, в зависимости от выносливости организма. Помощь паллиативная, для облегчения. Счет идет на недели, редко месяцы.
Классификации, особенно стадирование, используются для разработки терапевтической тактики и определения вектора диагностики.
Лечение
При появлении ГЛП противопоказаны тяжелые физические нагрузки. Необходимо отказаться от курения и употребления алкоголя, а также от крепкого чая, кофе, тонизирующих напитков. Рекомендуется ограничение в диете соли и насыщенных жиров. Не будет лишним употребление в пищу продуктов, богатых калием (курага, бананы, печеный картофель). Можно использовать и народные средства для поддержания метаболизма миокарда: плоды боярышника, рябины, калины, мед. Улучшить функциональное состояние миокарда помогают прогулки на свежем воздухе. Для снижения тревожности и стрессовых состояний врач может рекомендовать прием растительных седативных препаратов. ГЛП не имеет специфического лечения. Проводится терапия заболевания, явившегося ее причиной. При пороках сердца возможно их хирургическое лечение. Гипертоническая болезнь, ишемическая болезнь сердца лечатся по соответствующим стандартам. Лечение легочной гипертензии включает назначение лекарств, ингаляции оксида азота. В случаях тяжелой сердечной недостаточности могут возникнуть показания к трансплантации сердца.
Причины
Факторы развития в основном патологические. Есть единственное исключение из правил.
Интенсивные физические нагрузки
Речь идет не о простой активности, а о деятельности на пределе возможностей организма. В основном это спортсмены-профессионалы, увлеченные до фанатизма любители.
Если левое предсердие увеличено (рано или поздно случается), показано динамическое наблюдение под контролем кардиолога. Стремительное прогрессирование — основания для пожизненного отвода от спорта.
Что происходит в момент чрезмерной физической нагрузки? Мышцы требуют интенсивного обеспечения кислородом и питательными веществами. Организм интенсифицирует работу. Камеры переполняются кровью. Отсюда дилатация, расширение предсердия.
С другой стороны миокард вынужден функционировать быстрее, чаще и сильнее сокращаться. Гипертрофия — наращивание мышечной массы. Это адаптивный механизм.
Хроническая обструктивная болезнь, бронхит, астма
И прочие дыхательные патологии. Ассоциированы с нарушением снабжения кардиальных структур кислородом и питательными веществами. Итогом выступает ишемия.
Возможно ложное разрастание миокарда, когда на деле образуется не новая мышечная, а рубцовая ткань.
Терапия представляет большие сложности. Описанные патологии в принципе неизлечимы. Единственный шанс — перевести их в состояние длительной качественной ремиссии, но и это требует больших усилий.
Почечная недостаточность в фазе декомпенсации
Также пиелонефрит и прочие состояния, провоцирующие рост артериального давления.
В этом плане наиболее агрессивна злокачественная гипертензия. Она быстро «сажает» сердце, также головной мозг, лишает пациента зрения, приводит к деструкции сосудов.
Восстановление в срочном порядке. В профильном отделении стационара. На поздних стадиях патологии устраняются плохо. Потому рекомендуется озаботиться ранней диагностикой и лечением у нефролога.
Подробнее о том, какие еще патологии почек повышают или понижают давление читайте здесь.
Артериальная гипертензия
Крайне сложная патология. Обнаружить фактор происхождения болезни зачастую очень трудно. Потому как речь может идти о группе причин.
В некоторых ситуациях врачи вынуждены констатировать идиопатическую форму (если причина осталась не выясненной).
Состояние не терпит отлагательств плане терапии. Сравнительно быстро патологический процесс перестает реагировать на воздействие и становится резистентным к препаратам.
Перспективы устранения гипертрофии левого предсердия напрямую зависят от успеха в борьбы с гипертензией.
Сужение просвета аорты
В результате нарушения работы соответствующего клапана или же врожденного порока (коарктация).
Восстановление проводится хирургическими методами. Возможно протезирование либо стентирование (искусственное расширение просвета).
Успех зависит от обширности участка поражения и стадии гипертрофического процесса. Если нарушения анатомического плана стойкие, их обратить вспять уже не получится. На ранних стадиях этого и не требуется.
Пороки митрального клапана
По типу пролапса (западения створок в предыдущую камеру сердца), также стеноз (вплоть до полного заращения, когда кровь не способна двигаться к левому желудочку).
Чаще имеет приобретенное происхождение. Развивается после перенесенных инфекционно-воспалительных заболеваний, патологий соединительной ткани. Лечение строго хирургическое, с применением протезов.
Успех зависит от стадии патологического процесса. Чем раньше предприняты меры, тем выше вероятность полного восстановления. Имеет смысл действовать на ранних стадиях.
Косвенное влияние оказывает нарушение липидного обмена. Ожирение считается следствием, но не причиной. Потому называть повышение массы тела фактором развития кардиальных проблем не имеет смысла. Это ложная информация.
Почему возникает гипертрофия?
Утолщение сердечной мышцы (миокарда) может возникать в любой камере сердца – в правом или левом предсердиях, а также в правом или левом желудочках. Для каждого из этих видов характерны свои причины и свои последствия. Ниже будут рассмотрены возможные причины гипертрофии левого предсердия (ГЛП).
гипертрофия всех отделов сердца
Итак, увеличение левого предсердия в большинстве случаев сопровождает какое-либо из кардиологических заболеваний. Если у пациента выявились признаки гипертрофии по ЭКГ, к примеру, его обязательно нужно дообследовать, потому что гипертрофия левого предсердия не является вариантом нормы. Исключением являются лица, длительно и профессионально занимающиеся спортом, но у них развивается физиологическая равномерная гипертрофия всех отделов сердца или только левого желудочка (так называемое «сердце спортсмена»). Изолированное же утолщение левого предсердия более характерно для сердечной патологии.
Возможными заболеваниями, при которых гипертрофируется левое предсердие, являются следующие:
Пороки сердца
Нарушение архитектоники сердечной мышцы очень сильно сказывается на его работе. При пороках развивается компенсаторная гипертрофия сердечных камер, а впоследствии нарастает сердечная недостаточность. Увеличение левого предсердия развивается при таких видах пороков, как:
- Врожденные пороки сердца, например, двустворчатый аортальный клапан.
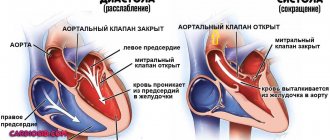
- Приобретенные пороки митрального клапана, который служит своеобразной «дверкой» между полостями предсердия и желудочка слева. Во время изгнания крови из предсердной полости клапанные створки раскрываются, пропуская кровяной поток, а во время изгнания крови дальше, из желудочка в аорту, створки плотно закрыты, чтобы избежать обратного потока крови. Митральные пороки развиваются вследствие аутоиммунного или бактериального воспаления в его створках – после перенесённой острой ревматической лихорадки (ранее называли ревматизмом), после скарлатины, в результате хронического тонзиллита или при инфекционном эндокардите. Из-за рубцевания створок развиваются сужение клапанного кольца (порок называется стенозом) или недостаточность левого атрио-вентрикулярного отверстия (порок называется недостаточностью).
При стенотическом сужении аортального клапана, мышце левого предсердия очень тяжело проталкивать кровь через узкое отверстие, естественно, что через какое-то время стенка предсердия утолщается, чтобы сокращаться с большей силой. Но рано или поздно наступает декомпенсация, предсердие не может работать в условиях постоянно высокой нагрузки, и развивается хроническая сердечная недостаточность. Скорость развития процесса варьирует у разных пациентов, составляя от нескольких месяцев до десятилетий.
гипертрофия левого предсердия в сочетании с гипертрофией правого желудочка при недостаточности митрального клапана
При недостаточности митрального клапана механизм гипертрофии немного иной. Так, в связи с тем, что створки клапана неплотно смыкаются, возникает обратный поток крови из полости левого желудочка в полость левого предсердия (регургитация, которой в норме быть не должно. Стенки предсердия все время оказываются перерастянутыми. На основании закона Франка-Старлинга (который гласит о том, что чем сильнее растянуть мышцу, тем с большей силой она сократится) можно представить, что чем больше регургитация, то тем сильнее работает мышца левого предсердия. В итоге развивается компенсаторная гипертрофия, которая также приводит к сердечной недостаточности.
Артериальная гипертония
При спазме сосудов, сопровождающих высокие цифры артериального давления, возрастает постнагрузка на сердце, так как миокарду следует приложить немало усилий для проталкивания кровяного потока в артериальное русло. В результате развивается гипертрофия левого желудочка, а затем и утолщение стенки левого предсердия.
Кардиомиопатии
Причиной ГЛП может быть кардиомиопатия характеризующаяся изменением конфигурации сердца вследствие перенесенных заболеваний. Часто развивается параллельно с кардиосклерозом (разрастание соединительной, рубцовой ткани) после перенесенных воспалений (миокардиты) или инфарктов.
КМП может быть гипертрофической (с утолщением стенок сердца), дилатационной (с расширением камер сердца и с увеличением объема крови в них) и рестриктивной (с нарушением способности миокарда к расслаблению во время диастолы сердца). Механизм развития увеличения левого предсердия при КМП, захватывающей левый желудочек немного различается – при гипертрофической и рестриктивной предсердию тяжело проталкивать кровь, потому что требуется больше усилий, а при дилатационной желудочек настолько заполнен и перерастянут кровью, что предсердию приходится работать с очень высокой нагрузкой.
Симптомы
Признаки гипертрофии левого предсердия многообразны. Но проявляют себя на поздних стадиях, начиная с субкомпенсированной и далее усугубляются до полной инвалидизации пациента.
- Боли в грудной клетке. Обычно малой степени интенсивности даже в выраженной фазе патологического процесса. Обнаруживаются после физической нагрузки, стресса, приступа удушья на фоне легочных проблем. По характеру ощущения давящие, тянущие или жгучие.
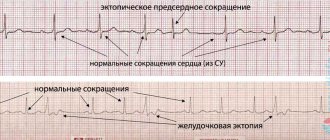
- Нарушение нормального сердечного ритма. По типу пароксизмов тахикардии. Приступы возникают спонтанно, длятся от 2 до 20 минут и более, зависит от формы и стойкости изменений в мышечном слое органа.
Параллельно протекают и другие аритмии. Вроде фибрилляции предсердий, а затем и желудочков. Это тревожные звонки, возможно развитие летального исхода.
- Одышка. После интенсивной физической нагрузки. Порог появления симптома на ранних стадиях высокий.
По мере прогрессирования болезни состояния сопровождает пациента постоянно, не ослабевает даже в полном покое.
Больной не способен ходить, подниматься по лестнице, повседневные обязанности ложатся на плечи тяжелой, непомерной обузой. Ставится вопрос о назначении группы инвалидности.
- Нарушения сознания по типу частых, коротких по продолжительности обмороков. Также тревожный признак. Говорит о вовлечении головного мозга и начавшейся ишемии нервных тканей.
- Быстрая утомляемость. Достаточно незначительного стимула. Не обязательно физического. Психические нагрузки также переносятся с трудом.
- Цианоз носогубного треугольника. Особенно в момент тахикардии или приступа острой боли за грудиной.
- Бледность кожных покровов, слизистых оболочек.
Помимо сугубо кардиальных симптомов добавляются проявления основного патологического процесса.
Выстраивается пестрая клиническая картина, которую нужно разбирать по пунктам. Это требует времени и достаточной квалификации.
Пациенту же рекомендуется при наличии хотя бы одного симптома обращаться к докторам.
Симптомы заболевания
Стенокардия — наиболее распространенный признак, который указывает на гипертрофию левого желудочка сердца. Как правило, на первых стадиях никаких симптомов нет. При дальнейшем развитии гипертрофии у пациента может развиться мерцательная аритмия. Частым может быть состояние, при котором сердце замирает и не бьется (такое состояние провоцирует потерю сознания). В некоторых случаях у человека, страдающего гипертрофией левого желудочка сердца. В данном случае может возникать сильная одышка. Дополнительно выделяют ряд таких симптомов:
- нестабильное давление;
- повышенное артериальное давление;
- общая слабость, плохое самочувствие;
- боль в области сердца, грудной клетки;
- нарушения сна, аритмия, головные боли.
Выше перечислены основные симптомы гипертрофии левого желудочка.
Диагностика заболевания
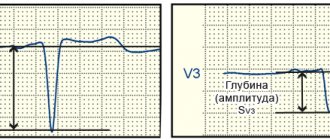
Провести осмотр пациента, у которого возникло подозрение на заболевание, может только квалифицированный кардиолог. Наиболее эффективным способом диагностики является электрокардиография (ЭКГ). Благодаря данному методу специалист может определить толщину сердечной мышцы. При этом заболевании на ЭКГ видны такие изменения:
- увеличение зубцов SI,V6 и Rv I, III;
- нарушения проводимости в миокарде;
- видоизменения электрической позиции;
- полная или частичная блокада пучка Гиса;
- отклонение среднего вектора QRS вправо или вперед.
Кроме вышеуказанного способа диагностики, специалист проводит обследование при помощи МРТ, рентгена грудной клетки или компьютерной томографии. МРТ сердца в Москве также позволяет специалисту получить массу полезной информации о состоянии пациента.
Получить бесплатную консультацию Консультация ни к чему Вас не обязывает
Профилактика заболевания
Риск дальнейшего развития заболевания снижается путем отказа от употребления спиртных напитков, сигарет, кофе. При гипертрофии левого желудочка рекомендуется вести здоровый образ жизни, проводить систематический контроль работы сердца, а также сократить потребление соли, снизить количество жирных продуктов в рационе. При таком заболевании в меню необходимо включать больше овощей, свежих фруктов.
Диагностика
Проводится под контролем кардиолога. По мере необходимости привлекаются сторонние специалисты (врач-пульмонолог и прочие).
Обследование проходит в амбулаторных условиях, не считая острых состояний:
- Устный опрос больного и сбор анамнестических данных. Позволяет определиться с дальнейшей схемой действий.
- Измерение артериального давления, частоты сердечных сокращений. Как то, так и другое выше нормы. В острый период особенно заметно отклонение.
- Аускультация. Выслушивание звука. Обнаруживается отчетливый шум.
Рутинные методики дают необходимый вектор дальнейшей диагностике:
- Суточное мониторирование с применением автоматического тонометра. Регистрирует жизненно важные показатели в течение 24 часов. Ценность способа заключается в возможности постоянного контроля, при этом больной находится в естественных условиях, не нервничает, занимается привычными делами.
- Электрокардиография. Оценка функционального состояния кардиальных структур. Гипертрофия левого предсердия имеет типичные черты.
- Эхокардиография. Основной способ выявления патологического процесса. Визуализация дает возможность определить стадию, характер дефекта.
- МРТ в случае необходимости.
Прочие исследования: анализ крови общий, биохимический и на гормоны, оценка неврологического статуса, ЭЭГ и другие. Перечень может быть расширен по усмотрению сторонних специалистов.
Признаки на ЭКГ
Присутствует несколько типичных черт:
- Изменение высоты, формы («двугорбость»), ширины зубца P.
- Уширение комплекса QRS.
Частота сокращений в норме или повышена, если регистрация показатели проводится в момент приступа тахикардии.
Прочие элементы определяются врачом. Всего присутствует около 10-15 характерных черт, которые трудны для самостоятельного восприятия и тем более расшифровки.
Признаки гипертрофии левого предсердия на ЭКГ определяются преимущественными изменениями в зубце P.
По каким симптомам можно распознать увеличение левого предсердия?
Строго специфичных клинических проявлений непосредственно гипертрофии левого предсердия не существует. Тем не менее, у любого пациента будут отмечаться те признаки, которые наиболее характерны для причинного заболевания, вызвавшего гипертрофию.
Так, для митрального стеноза характерны кровохарканье, приступы сухого навязчивого кашля и одышки при нагрузке, усиливающейся в положении лежа. При недостаточности митрального клапана постепенно нарастает одышка и возникают ощущения перебоев в работе сердца или учащенного сердцебиения, обусловленные пароксизмальными видами тахикардий мерцательная аритмия, наджелудочковая тахикардия, частая желудочковая экстрасистолия). По мере прогрессирования хронической сердечной недостаточности одышка отмечается даже в покое и при минимальной бытовой активности, а также нарастают отеки голеней и стоп.
Небольшое увеличение левого предсердия, вызванная артериальной гипертонией, сопровождается частыми ухудшениями с очень высокими цифрами АД (180-200 мм рт ст и выше), с частыми кризами, плохо поддающаяся терапии гипотензивными препаратами.
При наличии любых жалоб со стороны сердечно-сосудистой системы необходим консультация кардиолога или терапевта с целью дальнейшего обследования, а диагноз увеличения левого предсердия устанавливается на основании полученных результатов.
Методы лечения
Зависят от первопричины патологического состояния. Суть заключается в устранение фактора происхождения. Симптоматические меры предпринимаются параллельно, но не заменяют этиотропное воздействие.
- Артериальная гипертензия лечится группой фармацевтических средств. Ингибиторы АПФ (Периндоприл), Антагонисты кальция (Дилтиазем, Верапамил), препараты центрального действия (Моксонидин), бета-блокаторы (Карведилол, Анаприлин), также диуретики (Верошпирон).
Применяются в сочетаниях, но требуется грамотный подбор. Использование неправильной схемы приведет к ранней почечной или сердечной недостаточности.
- Пороки аорты или клапанов сердца. Показано оперативное вмешательство. Протезирование, шунтирование и прочие способы используются наиболее широко.
- Патологии легких устраняются применением кортикостероидов короткими курсами, также бронходилататорами. Но с осторожностью. Как те, так и другие воздействуют на сердце.
Симптоматическая терапия:
- Антиаритмические для восстановления адекватного ритма. Амиодарон. Также возможно применение Анапралина для купирования острых приступов тахикардии.
- Диуретики при отеках нижних конечностей, лица.
- Кардиопротекторы. Милдронат.
- Нитроглицерин для устранения болевого синдрома.
В обязательном порядке требуется отказ от курения, приема спиртного в любом количестве. Не стоит перенапрягаться физически и эмоционально.
Диета по показаниям. Строго ограничивать рацион смысла не имеет. При наличии проблем с липидным обменом показаны статины. Спорт в случае гипертрофии противопоказан.
Можно ли вылечить гипертрофию левого предсердия?
Правильная тактика лечения заключается в устранении причин, приведших к утолщению предсердия.
При стенозе митрального клапана проводится кардиохирургическое вмешательство по рассечению спаек или протезированию клапана биопротезом из сердца свиньи или чаще механическим протезом. При изолированной недостаточности клапана осуществляется пластика с ушиванием клапанного кольца. В связи с тем, что чаще всего у одного и того же пациента наблюдается сочетанный порок (и стеноз, и недостаточность), лечить его целесообразно путем проведения операции по протезированию искусственного клапана сердца.
Если причиной гипертрофии послужила артериальная гипертония, пациенту показан регулярный прием гипотензивных препаратов, а при стойком повышении давления – комбинация препаратов из групп с различным механизмом действия. Наиболее оптимальные комбинации достигаются постоянным приемом ингибиторов АПФ (престариум, диротон, нолипрел) и любого из следующих групп – мочегонных (индапамид, верошпирон, торасемид) или бета-адреноблокаторов (карведилол, конкор, коронал) или антагонистов кальциевых каналов (амлодипин, верапамил).
Даже при отсутствии гипертонии пациенту с пороком сердца необходимо принимать препарат из группы иАПФ или бета-адреноблокаторов, так как с помощью первой группы достигается кардиопротекторное действие, а препараты второй снижают частоту сердечных сокращений, благодаря чему сердечная мышца испытывает меньшую нагрузку.
Осложнения
Последствия развиваются в отсутствии лечения или при неподходящей схеме.
- Остановка сердца. Зачастую скорая помощь бессильна помочь пациенту.
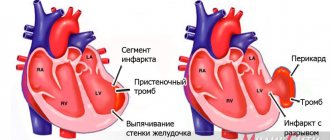
- Инфаркт. Острое отмирание или некроз кардиальных структур. Приводит к рубцеванию тканей, в лучшем случае все заканчивается инвалидностью или незначительными ограничениями жизнедеятельности.
- Сердечная астма. Образование выпота в бронхолегочных структурах.
- Опасные разновидности аритмий и, как итог, остановка сердца.
- Инсульт.
- Дыхательная недостаточность.
Прогноз
Определяется первопричиной гипертрофии. Вне связи с тяжелыми патологиями летальный исход маловероятен и составляет до 3-5% от общей массы клинических случаев.
Восстановление имеет хорошие перспективы. Вне терапии, тем более на фоне анатомических изменений риски стремительно растут. Летальность определяется в 25-40%. Терминальная фаза гарантирует смертельный результат.
В целом, на ранних стадиях прогноз лучше, в расчет принимается также и первичный патологический процесс. Возможность радикального лечения, успех операции ассоциированы с лучшим прогнозом.
Перегрузка левого предсердия — основной фактор гипертрофии. Причин множество, разграничение проводится в рамках диагностики.
Терапия под контролем группы специалистов. Перспективы определяются не сразу, роль играет отклик на проводимое воздействие, давность состояния и прочие факторы.