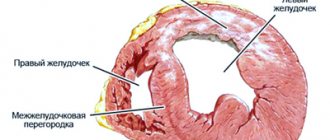
Постинфарктный кардиосклероз (ПИКС) — это самостоятельная форма ишемической болезни сердца (ИБС). Характеризуется образованием в сердечной мышце соединительной ткани, замещающей погибшие кардиомиоциты вследствие перенесенного инфаркта миокарда (ИМ). Данная ткань не может выполнять функции мышечных клеток сердца, что сопровождается нарушением функции органа.
«Клиника АВС» оказывает высокоспециализированную медицинскую помощь кардиохирургического профиля. Здесь работают врачи высшей категории, которые при помощи инновационного высокотехнологичного оборудования проводят тщательную диагностику и выполняют операции любого уровня сложности.
Симптомы постинфарктного кардиосклероза
Симптомы постинфарктного кардиосклероза включают ухудшение насосной функции, нарушение ритма, проводимости, увеличение камер сердца, гипертрофию мышечной ткани с развитием сердечной недостаточности.
Клинически это проявляется тахикардией, отдышкой, быстрой утомляемостью, приступами удушья, ортопноэ, отечностью ног, акроцианозом, гепатомегалией, перикардитом, набуханием шейных вен, загрудинными болями. Чем больше объем новообразованной ткани, тем интенсивнее выраженность симптомов.
Симптоматика
Проявления недуга зависят от места образования рубцов, ширины и глубины пораженной области сердца. Чем меньше остается неповрежденного миокарда, тем более вероятно появление аритмий и сердечной недостаточности.
Постинфарктный кардиосклероз обладает такой симптоматикой, общей для всех случаев:
- Одышка. Появляется как при физических нагрузках, так и во время покоя. Находясь в горизонтальном положении, пациент чувствует проблемы с дыханием. Приступ проходит спустя 15-20 минут после принятия сидячего положения.
- Учащение ЧСС. Развивается по причине ускорения кровотока и сокращения миокарда.
Посинение конечностей и губ. Возникает по причине недостатка кислорода.- Дискомфорт и боль в грудной клетке. Болевые ощущения могут быть давящими или колющими.
- Нарушение сердечного ритма (аритмия). Проявляется в виде экстрасистолии и мерцания предсердий. Причиной появления является склеротическая деформация проводящих путей.
- Отечность. Ее провоцирует скопление излишней жидкости в полости организма и недостаточность правого желудочка. Преимущественно наблюдается в нижних конечностях.
Дополнительно могут проявляться:
- постоянная усталость и слабость организма;
- головокружение;
- обморок;
- ощущение нехватки воздуха;
- повышенное АД;
- увеличение размера печени;
- расширение шейных вен.
В зависимости от тяжести заболевания отличается уровень интенсивности неприятных и болевых ощущений. В начале развития болезни или на стадии ремиссии симптомов может не быть вообще. После формирования очага поражения возможно изменение структуры всего миокарда. В этом случае симптоматика проявляется более явно.
Виды постинфарктного кардиосклероза
По размеру и расположению патологического очага врачи классифицируют данное состояние на следующие разновидности:
- Крупноочаговый постинфарктный кардиосклероз (значительное замещение кардиомиоцитов соединительной тканью).
- Атеросклеротический (не разновидность ПИКС, его причина — атеросклероз коронарных артерий, в результате которого сердечная мышца испытывает дефицит кислорода, постепенно повреждаются клетки, замещаются соединительной тканью).
- Нижний (поражение нижней стенки сердца, сопровождается диспепсическими расстройствами; иногда наблюдается вовлечение в патологический процесс правого желудочка).
Последствия
Пациент с рассматриваемым диагнозом нуждается в пожизненном врачебном контроле. Зная о том, что такое постинфарктный кардиосклероз, нельзя оставлять ситуацию без внимания, так как это приводит к неизбежным осложнениям в виде следующих последствий:
- Почему развивается и как проявляется постинфарктный кардиосклероз (ПИКС)
- тампонада перикарда;
- мерцательная аритмия;
- тромбоэмболия;
- блокады;
- отек легких;
- тахикардия;
- снижение автоматизма синусно-предсердного узла.
Эти процессы негативно влияют на качество жизни человека. Пациент утрачивает толерантность к физнагрузке, лишается возможности работать, вести привычную жизнь. Запущенный кардиосклероз провоцирует появление аневризмы, разрыв которой приводит к смерти 90% непроперированных пациентов.
Диагностика постинфарктного кардиосклероза
Диагностика постинфарктного кардиосклероза включает:
- Сбор анамнеза.
- ЭКГ.
- Эхокардиография.
- РКГ.
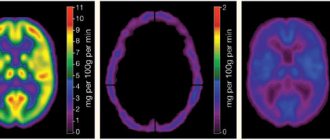
- ПЭТ сердца.
- Коронография и пр.
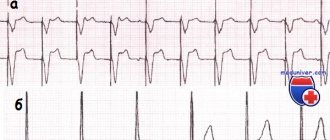
ЭКГ — наиболее распространенный и простой метод выявления ПИКС. Он уточняет наличие, расположение рубцов; площадь поражения; сопутствующие кардиологические изменения; нарушения ритма, проводимости; признаки аневризмы. Постинфарктный кардиосклероз на ЭКГ имеет отличительную особенность — глубокий зубец Q.
Но ПИКС не всегда отражается в заключении данного обследования. Поэтому проводится дифференциальная диагностика постмиокардического кардиосклероза при помощи других методов.
Высокой информативностью при ПИКС обладает ЭхоКГ. Исследование позволяет обнаружить аневризму сердца (хронизированной формы), увеличенный объем левого желудочка, нарушение сократимости.
При помощи ПЭТ сердца можно выявить стойкие очаги гипоперфузии. Коронография дает возможность оценить коронарный кровоток. При этом рентгеноконтрастное исследование может показывать достаточно вариабельную картину: как неизмененные коронарные артерии, так и трехсосудистые поражения.
Лечение и реабилитация
Лечение кардиосклероза сердца направлено на снижение риска осложнений, нормализацию работы сердца, кровообращения, улучшение качества жизни пациента.
Для этого может использоваться комплексный подход:
- Немедикаментозное постинфарктное лечение постинфарктного состояния (регулярные, но не слишком интенсивные физические нагрузки, отказ от вредных привычек, правильное питание с ограничением животного жира, контроль массы тела).
- Лечение постинфарктного кардиосклероза препаратами (иАПФ, нитраты, бета-адреноблокаторы, дезагреганты, мочегонные и др.)
- Операция. При тяжелых поражениях и нарушениях проводимости, ритма иногда необходима ИКД или ЭКС. Если имеются показания, проводят АКШ, стентирование или ангиопластику коронарных артерий. При аневризме необходима ее удаление в сочетании с АКШ.
- Психотерапия. Не все пациенты готовы изменить свою жизнь, когда узнают о диагнозе. В связи с этим важно, чтобы больной осознал, что от образа жизни зависит ее продолжительность и течение болезни. Для этого может понадобиться психотерапевтическая помощь.
- Диспансерное наблюдение. При ПИКС пациент должен наблюдаться у кардиолога не меньше года. Рекомендуется каждый месяц делать ЭКГ в течение полугода после постановки диагноза.
Спустя полгода пациент направляется на МСЭК, чтобы определить трудоспособность. Предварительно потребуется повести ЭКГ, нагрузочный тест, эхокардиография. Также сдать ряд анализов: общий, биохимия. В последующем электрокардиографию необходимо повторять каждый год.
Диагностические процедуры
Пациент, который перенес инфаркт миокарда, должен постоянно находиться под медицинским наблюдением. При появлении вышеописанных симптомов диагноз не вызывает сомнений. Для постановки диагноза применяют следующие исследования:
- ЭКГ. Показывает нарушения в работе сердца, дефекты миокарда и нарушения сократительной способности.
ЭхоКГ. Расшифровка результатов этого исследования наиболее ценна. Демонстрирует место локализации, объем замещенной ткани, а также позволяет подсчитать количество сокращений желудочков и определить наличие аневризматических расширений.- Рентгенография. Дает возможность увидеть размер сердца и определить, увеличено ли оно.
- Сцинтиграфия. Пациенту вводят радиоактивные изотопы, которые попадают только в здоровые участки миокарда. Это позволяет увидеть пораженные области микроскопического размера.
- Ангиография. Позволяет определить степень сужения сосудов и наличие в них тромбов.
- МРТ. Определяет место расположения и размеры соединительной ткани в области миокарда.
Кардиологу необходимо внимательно изучить анамнез пациента и провести детальный опрос. Помощником в определении диагноза станет медицинская карта больного, в которой записаны все перенесенные в течение жизни заболевания. Это позволяет предположить будущие осложнения и предотвратить их.
Оформляют ли инвалидность больным после постинфарктного кардиосклероза
Инвалидность получают не все. Многое зависит от общего состояния здоровья пациента и наличия осложнений, которые вызвала патология. Чтобы определить группу учитываются следующие факторы: стенокардия напряжения, которая подтверждена данными электрокардиографии; особенности нарушения ритма (постоянные, эпизодические); аневризма с тромбозом, также подтвержденная данными ЭхоКГ.
Кардиологическое отделение «Клиники АВС» занимается диагностикой и лечением патологических изменений сердечной мышцы, сосудов разного калибра, клапанного аппарата. Современное оборудование дает возможность выявлять болезни на ранней стадии развития, благодаря чему удается не допустить развития осложнений. В работе врачи руководствуются принципами доказательной медицины, рекомендациями Минздрава России, собственным клиническим опытом.
Причины
Этиологическую роль в развитии атеросклеротического кардиосклероза играют следующие факторы. Возраст. Большая часть случаев болезни возникает у людей, возраст которых превышает 50 лет. В процессе старения организма возрастает активность эластазы, продуцирование и распад холестерина, а также концентрация кислых мукополисахаридов.
Половая принадлежность. У мужчин атеросклероз развивается чаще и в более раннем возрасте. У женщин под влиянием половых гормонов бета-липопротеиды образуются медленнее, а концентрация альфа-протеидов, наоборот, возрастает, из-за чего риски возникновения атеросклероза снижаются. Курение. Воздействие никотина на проницаемость сосудов крайне отрицательное, поскольку при подобном виде интоксикации резко повышается выработка адреналина, стимулируется синтез брадикинина, и множатся повреждения стенок.
Наследственная предрасположенность. Расстройства липидного обмена 3-го типа в основном возникают в семьях с ИБС и гипертонической болезнью (ГБ). Но согласно законам Менделя по наследству передается только 2-й тип. Малоподвижный образ жизни. Уже давно всеми признан тот факт, что движение – это одна из составляющих здоровья. Чем выше активность человека, тем качественней в его организме механизмы компенсации и коллатерали (обходные пути кровотока).
Склонность к перееданию. Калорийность употребляемых продуктов питания не должна превышать потребности организма, поскольку обильное питание приведет к ожирению и всем связанным с ним проблемам. Во избежание развития заболеваний не следует руководствоваться аппетитом – принимать пищу нужно из расчета затрачиваемых калорий.
Употребление жирной и калорийной пищи в больших количествах ведет к повышению холестерина
Кроме предрасполагающих общих факторов, способных привести к появлению атеросклероза, выделяют несколько заболеваний, также провоцирующих и ускоряющих патологический процесс. В данный список входят:
- артериальная гипертензия (все виды);
- сахарный диабет;
- ожирение;
- гипотиреоз;
- подагра.
При этом принято обращать внимание на присутствующие факторы риска патологии, подразумевающие различные сдвиги биохимических и клинических параметров организма, вредные привычки и наличие сопутствующих болезней. Их подразделяют на:
- основные – артериальная гипертензия, гиперхолестеринемия (повышение холестерина в крови) и никотиновая интоксикация;
- дополнительные – малоподвижный образ жизни, сахарный диабет, ожирение, подагра.