Распространенность хронической и заболеваемость острой аортальной регургитацией (АР) до настоящего времени остаются неуточненными. Singh и соавт., проводя дуплексное эхокардиографическое исследование (2ДЭХО-КГ) в когорте Фремингемского исследования, выявили хроническую АР у 13% мужчин и 8,5% женщин. В большинстве случаев она была представлена легкой степенью АР. Факторами риска возникновения АР явились мужской пол и пожилой возраст. При этом артериальная гипертензия (АГ) не влияла на частоту АР, но способствовала умеренному расширению корня аорты. В другом исследовании (Strong Heart Study) распространенность АР у коренного населения США составила 10%. Большинство случаев было представлено легкой и средней степенью тяжести АР. Независимыми факторами риска явились возраст и диаметр корня аорты, а гендерных различий не получено. В то же время известно, что пациенты в возрасте старше 50 лет имеют повышенный риск прогрессирования АР и ранней смерти. Особенностью течения АР является длительный бессимптомный период, что затрудняет ее своевременное выявление. С момента установления АР по данным инструментальных исследований темп появления клинических симптомов хронической сердечной недостаточности составляет 3,5%, систолической дисфункции миокарда левого желудочка сердца — 6%, а риск внезапной смерти увеличивается на 0,2% ежегодно.
Общие сведения
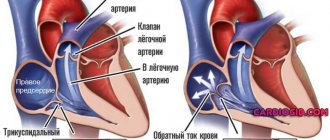
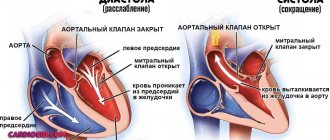
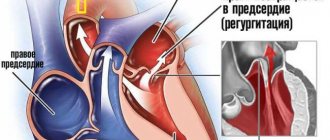
В норме клапаны сердца, расположенные между камерами и сосудами, обеспечивают преграду для возвращения крови назад. Клапаны устроены таким образом, что их створки реагируют на давление кровяного потока и механически закрываются. При нарушении работы клапанов они смыкаются не полностью, из-за чего возникает отверстие, и кровь возвращается назад. Аортальный клапан расположен на выходе из левого желудочка, поэтому при его неполном закрытии именно эта сердечная камера получает лишний объем крови. Чаще регургитация встречается у мужчин, нежели у женщин, при этом она может быть не только вариантом нормы, но и иметь отношение к порокам сердца. Так, в каждом десятом случае порока сердца у пациентов присутствует и аортальная регургитация.
Этиология
Аортальная регургитация может быть вызвана либо первичным поражением створок аортального клапана, либо поражением корня аорты, которое в настоящее время составляет более 50% от всех случаев изолированной АР (табл. 1).
Поражение клапанов
- Ревматическая лихорадка является одной из основных клапанных причин АР. Сморщивание створок вследствие инфильтрации соединительной тканью препятствует их смыканию во время диастолы, образуя тем самым «дефект» в центре клапана, являющийся окном для регургитации крови в полость ЛЖ. Сопутствующее сращение комиссур ограничивает раскрытие аортального клапана, что приводит к появлению сопутствующего аортального стеноза (АС).
- Инфекционный эндокардит. АР может быть обусловлена разрушением клапана, перфорацией его створок или наличием растущих вегетаций, препятствующих смыканию створок в диастолу.
- Кальцинированный АС у пожилых лиц приводит к развитию АР в 75% случаев, как вследствие возрастного расширения фиброзного кольца аортального клапана, так и в результате дилатации аорты.
- Другими первичными клапанными причинами АР являются:
- травма, приводящая к разрыву восходящей части аорты. При этом нарушается крепление комиссур, что приводит к пролапсу аортальной створки в полость ЛЖ;
- врожденный двустворчатый клапан из-за неполного закрытия или пролапса его створок;
- большой септальный дефект межжелудочковой перегородки;
- мембранозный субаортальный стеноз;
- осложнение радиочастотной катетерной аблации;
- миксоматозная дегенерация аортального клапана;
- разрушение биологического клапанного протеза.
Поражение корня аорты
Заболевания, способные вызвать поражение корня аорты, включают в себя: возрастную (дегенеративную) дилатацию аорты, кистозный некроз медии аорты (изолированный или как компонент синдрома Марфана), расслоение аорты, несовершенный остеогенез (остеопсатироз), сифилитический аортит, анкилозирующий спондилит, синдром Бехчета, псориатический артрит, артрит при язвенном колите, рецидивирующий полихондрит, синдром Рейтера, гигантоклеточный артериит, системную гипертензию и употребление некоторых препаратов, угнетающих аппетит.
АР в данных случаях формируется из-за выраженного расширения кольца аортального клапана и корня аорты с последующей сепарацией створок. Последующая дилатация корня неизбежно сопровождается избыточным натяжением и перегибом створок, которые затем утолщаются, сморщиваются и становятся неспособными полностью прикрывать аортальное отверстие. Это в свою очередь усугубляет АР, приводит к дальнейшему расширению аорты и замыкает порочный круг патогенеза («регургитация усиливает регургитацию»).
Вне зависимости от причины АР всегда вызывает дилатацию и гипертрофию левого желудочка, с последующей расширением митрального кольца и возможным развитием дилатации левого предсердия. Нередко на месте контакта регургитационного потока и стенки ЛЖ на эндокарде образуются «карманы».
Регургитация в состоянии нормы и патологии
Сама по себе регургитация не страшна и не приносит проблем для деятельности организма, если ее объемы незначительны. Аортальная регургитация 1 степени и вовсе не ведет к тому, что страдает желудочек. Поэтому врачи-кардиологи не рассматривают данный вид регургитации как патологию.
При контроле сердечной деятельности на аппарате ультразвука регургитация может определяться в малой степени и в целом не сказываться на кровообращении. Такая регургитация может быть врожденной и не представляет опасности для человека, имеющего ее. Приобретенная регургитация возникает в результате перенесенных заболеваний. Чаще всего к ней приводят такие патологии:
- ревматизм;
- инфекционный эндокардит.
В результате этих заболеваний образуются рубцовые изменения створок, в результате чего клапан перестает в полном объеме выполнять свои функции. Поэтому при приобретенной регургитации аортального клапана очень важно знать, насколько сильно выражен обратный заброс крови, т.е. насколько страдает левый желудочек от ее избыточного объема. В ряде случаев патология приводит не просто к существенному несмыканию, а к полному разрушению створок клапана аорты. Тогда говорят о регургитации 2 – 3 степени.
Диагностика
Электрокардиография
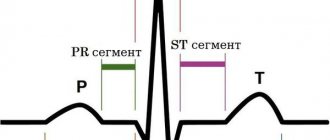
Хроническая выраженная АР приводит к отклонению оси сердца влево и появлению признаков диастолической перегрузки объемом, что выражается в изменении формы начальных компонентов желудочкового комплекса (выраженные зубцы Q в I отведении, AVL, V3-V6) и снижении зубца R в отведении V1. С течением времени эти признаки уменьшаются, и общая амплитуда комплекса QRS возрастает. Часто выявляются инвертированные зубцы Т и депрессия сегмента ST, что отражает выраженность гипертрофии ЛЖ и его дилатации. Для острой АР характерны неспецифические изменения сегмента SТ и зубца Т при отсутствии признаков гипертрофии миокарда ЛЖ.
Рентгенография органов грудной клетки
В типичных случаях наблюдается расширение тени сердца вниз и влево, что приводит к увеличению его размеров вдоль продольной оси и незначительному увеличению в поперечнике. Кальцификация аортального клапана нетипична для изолированной АР, но часто обнаруживается при ее сочетании с АС. Отчетливое увеличение размеров левого предсердия, при отсутствии признаков сердечной недостаточности, говорит в пользу наличия сопутствующего поражения митрального клапана. Выраженное аневризматическое расширение аорты позволяет предположить поражение корня аорты (например, при синдроме Марфана, кистозном некрозе медии или аннулоаортальной эктазии) в качестве причины АР. Линейная кальцификация стенки восходящей аорты наблюдается при сифилитическом аортите, но она весьма неспецифична и может присутствовать при дегенеративных поражениях.
Эхокардиография
Рекомендуется пациентам с АР и проводится для: верификации и оценки тяжести острой или хронической АР, установления ее причины, выраженности гипертрофии ЛЖ и параметров центральной гемодинамики, а также для динамического наблюдения и определения темпов прогрессирования у бессимптомных пациентов (Класс I). У бессимптомных пациентов с нормальной функцией и размерами ЛЖ 2ДЭХО-КГ следует проводить ежегодно. При появлении клинических симптомов и/или увеличении размеров ЛЖ (КДР ЛЖ 60–70 мм) исследование проводится каждые 6 мес. Пациенты с тяжелой АР и выраженной дилатацией ЛЖ (КДР ЛЖ более 70 мм) должны направляться к кардиохирургу. При стратификации пациентов следует учитывать площадь поверхности тела, поскольку выраженное расширение полости ЛЖ может не наблюдаться у женщин и низкорослых мужчин.
Дополнительные приемы ЭХО-КГ для оценки тяжести АР
- При исследовании в режиме цветного допплеровского сканирования измеряется либо площадь начальной струи у аортальных створок при парастернальном исследовании аортального клапана по короткой оси (при тяжелой АР эта площадь превышает 60% площади фиброзного кольца) или толщина начальной части струи при парастернальном расположении датчика и исследовании аорты по длинной оси. При тяжелой АР поперечный размер начальной струи >60% размера фиброзного кольца аортального клапана.
- Определяют время полуспада на допплеровском спектре АР при исследовании с помощью непрерывно-волнового допплера; если оно <400 мс, то регургитация признается тяжелой.
- С помощью непрерывно-волнового допплера определяется величина замедления спада на допплеровском спектре струи аортальной недостаточности; при значении этого показателя >3,0 м/с АР считается тяжелой (величина двух последних показателей в значительной мере зависит от ЧСС).
- Наличие дилатации ЛЖ также свидетельствует в пользу тяжелой аортальной недостаточности.
- Наконец, при тяжелой АР в восходящей аорте появляется обратный ток крови.
Все вышеперечисленные признаки способны описать тяжелую АР, но признаков, достоверно отделяющих легкую АР с помощью допплер-ЭХО-КГ от среднетяжелой, нет.
Кроме того, в повседневной практике также применяется четырехстепенное подразделение струи АР:
I ст. — струя регургитации не выходит за пределы ½ длины передней створки митрального клапана;
II ст. — струя АР достигает или длинней конца створки митрального клапана;
III ст. — струя достигает ½ длины ЛЖ;
IV ст. — струя достигает верхушки ЛЖ. При неинформативности результатов 2ДЭХО-КГ-исследования проводятся радионуклидная ангиография или МРТ.
Катетеризация сердца показана в двух клинических ситуациях:
- При несоответствии результатов неинвазивных исследований (2ДЭХО-КГ, МРТ).
- Перед проведением операции протезирования клапана аорты у пациентов с высоким риском сердечно-сосудистых осложнений, а также при одновременном проведении АКШ у больных с ИБС (в сочетании с коронарной ангиографией). Тяжесть АР оценивается по критериям, представленным в таблице 4.
Естественное течение
Зависит от формы и степени выраженности АР. При острой АР ранняя смерть без своевременного хирургического вмешательства наступает вследствие острой левожелудочковой недостаточности.
При среднетяжелой или тяжелой хронической АР прогноз в течение многих лет благоприятный. Около 75% больных живут более 5 лет после постановки диагноза, около 50% — более 10 лет. Без хирургического лечения смерть, как правило, наступает в течение 4-х лет после появления стенокардии и в течение 2-х лет после развития сердечной недостаточности. При наличии систолической дисфункции ЛЖ вероятность появления симптомов составляет более 25% в год, а потребность в проведении протезирования аортального клапана (ПАК), даже у бессимптомных пациентов, возникает в течение 2–3 лет. Ключевым моментом в ведении пациентов с АР является мониторирование 2-х эхокардиографических показателей — КДР ЛЖ и фракции изгнания. При их отрицательной динамике больные должны направляться к кардиохирургу для решения вопроса о проведении ПАК, вне зависимости от клинической картины. Бессимптомные пациенты с нормальной фракцией изгнания имеют длительный благоприятный прогноз.
Лечение
Цели лечения:
- Профилактика внезапной смерти и сердечной недостаточности.
- Облегчение симптомов заболевания и улучшение качества жизни.
Медикаментозное лечение
Основной задачей лекарственной терапии является снижение систолического АД и уменьшение объема регургитации. Препаратами выбора являются вазодилататоры различных классов (нифедипин, ингибиторы АПФ и гидралазин). Вазодилататоры применяются для:
- Длительного лечения пациентов с тяжелой АР, у которых наблюдаются симптомы заболевания или дисфункция ЛЖ в случае, если хирургическое лечение не рекомендуется вследствие наличия дополнительных кардиальных или экстракардиальных причин.
- Краткосрочной терапии с целью улучшения гемодинамического профиля пациентов с выраженными симптомами сердечной недостаточности и тяжелой АР перед проведением ПАК.
- Снижения темпов прогрессирования клинических симптомов у пациентов с тяжелой АР, при наличии расширения полости ЛЖ, но с нормальной фракцией изгнания ЛЖ.
Ввиду благоприятного прогноза вазодилататоры не показаны бессимптомным пациентам, с легкой или среднетяжелой АР, при нормальной систолической функции ЛЖ.
Показания к хирургическому лечению
Проведение ПАК показано пациентам с тяжелой АР с учетом клинической картины заболевания, наличия систолической дисфункции ЛЖ и планируемых кардиохирургических вмешательств (на коронарных артериях, аорте или других клапанах сердца).
Кроме того, проведение ПАК оправданно у бессимптомных больных с тяжелой АР и нормальной систолической функцией ЛЖ (фракция изгнания более 50%), но с наличием выраженной дилатации ЛЖ (КДР — более 75 мм или КСР — более 55 мм).
Причины аортальной регургитации
Прежде чем понять, как устранить аортальную регургитацию в случае прогрессирования, необходимо определить причины такого состояния. При незначительном несмыкании лечение может и не потребоваться, важно лишь своевременно обследоваться у врача и проходить диагностику в указанное время. Что касается причин патологической регургитации, при которой нужно бить тревогу, то среди них можно отметить:
- ревматическое поражение сердца;
- бактериальный сепсис;
- эндокардиты, возникшие на фоне гриппа, кори, скарлатины, воспаления легких, ракового поражения;
- врожденные патологии клапана;
- аутоиммунные поражения;
- инфаркт миокарда;
- серьезные травмы грудной клетки, сердца с разрывом мышц, примыкающих к клапану;
- проведение радиочастотной абляции;
- возрастные изменения, вызывающие поражение аорты;
- синдром Марфана, при котором поражается основа клапана – соединительная ткань;
- расслоение стенок аневризмы аорты;
- гигантоклеточный артериит;
- воспаление при болезни Бехтерева, сифилисе;
- кардиомиопатии различного рода.
Что происходит при регургитации?
При забросе крови в желудочек он постепенно растягивается, увеличивается в объеме. При длительно текущей патологии расширению подвергается и митральное кольцо, что неизменно ведет к увеличению размеров предсердия. В результате постоянной перегрузки левого желудочка образуются стойкие места растяжения. Патологическая регургитация может приобретать острую или хроническую формы. Острая регургитация возникает при внезапном ухудшении здоровья человека – травмах, эндокардите, расслаивающей аневризме.
Для такой формы характерно быстрое поступление крови в левый желудочек, при котором организм не успевает компенсировать нагрузку. Она резко возрастает и происходит затруднение работы не только левого отдела сердца, а в целом страдает и вся сердечная мышца. Аорта же, в свою очередь, недополучает кровь. Страдает общее кровообращение организма. В случае таких нарушений у пациентов развивается отек легких и/или кардиогенный шок. Симптоматика значительно усугубляется при гипертонии и расслоении аневризмы аорты.
При хронической форме заболевания компенсаторные механизмы долгое время сдерживают патологию и не дают проявляться ее признакам. Тем не менее, несмотря на приспособление к ситуации левого желудочка, через некоторое время наступает стадия декомпенсации, и у пациентов развивается сердечная недостаточность.
Клинические проявления
Острая аортальная регургитация
Как правило, первым клиническим проявлением острой АР является кардиогенный шок, вызванный ограниченной адаптивной возможностью миокарда к резко повышенным объемам заполнения. У больных развивается выраженная гипотония и слабость (уменьшение ударного объема), а также одышка с последующим развитием альвеолярного отека легких (увеличение давления в левом предсердии и легочных сосудах).
Хроническая аортальная регургитация
Для хронической АР типичен длительный бессимптомный период, во время которого происходит прогрессирующее расширение полости ЛЖ. Клинические признаки, характерные для уменьшения кардиального резерва или миокардиальной ишемии, развиваются, как правило, на четвертой или пятой декаде жизни после формирования выраженной кардиомегалии и дисфункции миокарда. Ранней жалобой является одышка с прогрессирующим снижением толерантности к физической нагрузке с развитием сердечной астмы. Стенокардия появляется на поздних стадиях болезни; приступы «ночной» стенокардии становятся мучительными и сопровождаются обильным холодным липким потом, что вызвано замедлением сердечного ритма и критическим падением диастолического АД. Пациенты с АР часто жалуются на непереносимость «ударов сердца», особенно в горизонтальном положении, а также на труднопереносимую боль в груди, вызванную ударами сердца о грудную клетку. Тахикардия, появляющаяся при эмоциональном стрессе или во время нагрузки, вызывает сердцебиения и покачивание головы. Особое беспокойство у пациентов вызывают желудочковые экстрасистолы вследствие особенно сильного постэкстрасистолического сокращения на фоне увеличения объема ЛЖ.
При осмотре у пациентов с хронической АР наиболее часто наблюдаются покачивание головы, совпадающее с систолой (симптом Мюссе), и «коллаптоидный» пульс (пульс «гидравлического насоса»), характеризующийся быстрым расширением и спадением пульсовой волны (пульс Корригана). Периферический пульс лучше всего оценивать на лучевой артерии поднятой руки пациента. Другие аускультативные признаки хронической АР представлены в таблице 2.
Типичным является пульсовое АД. Нередко тоны Короткова продолжают выслушиваться даже около нулевой отметки, хотя внутриартериальное давление редко падает при этом ниже 30 мм рт. ст. Верхушечный толчок диффузный и гипердинамичный, смещен вниз и кнаружи; может наблюдаться систолическое втяжение парастернальной области. На верхушке можно определить волну быстрого заполнения ЛЖ, так же, впрочем, как и систолическое дрожание на основании сердца, надключичной ямке, над сонными артериями — что является следствием увеличенного сердечного выброса. У многих пациентов о.
В отличие от хронической при острой АР аускультативные феномены отсутствуют. Состояние больного резко ухудшается, всегда тяжелое, обусловлено развитием кардиогенного шока и острой левожелудочковой недостаточности. При этом определяются ослабление первого тона над верхушкой сердца вследствие преждевременного закрытия митрального клапана, признаки легочной гипертензии с акцентом легочного компонента второго тона, появлением третьего и четвертого тонов сердца. В отсутствие экстренного кардиохирургического вмешательства прогноз неблагоприятен.
Кардинальным клиническим признаком хронической АР является диастолический шум, начинающийся сразу после второго тона. От шума легочной регургитации его отличает раннее начало (т. е. сразу за вторым тоном) и наличие увеличенного пульсового давления. Шум лучше выслушивается сидя или при наклоне пациента вперед, с задержкой дыхания на высоте выдоха. При выраженной АР шум быстро достигает пика и затем медленно идет на убыль в течение всей диастолы (decrescendo). Если регургитация вызвана первичным поражением клапана, шум лучше всего выслушивается у левого края грудины в третьем-четвертом межреберье. Однако если шум обусловлен, в основном, расширением восходящей аорты, аускультативным максимумом будет правый край грудины.
Тяжесть АР более всего коррелирует с продолжительностью шума, а не с его выраженностью. При умеренной АР шум, как правило, ограничен ранней диастолой, высокочастотный и напоминает толчок. При выраженной АР шум длится всю диастолу и может приобретать «скребущий» оттенок. Когда шум становится музыкальным («воркование голубя»), это обычно указывает на перегиб или перфорацию створки аортального клапана. У пациентов с тяжелой АР и левожелудочковой декомпенсацией выравнивание в конце диастолы давления в ЛЖ и аорте ведет к исчезновению этого музыкального компонента шума.
Средне- и позднедиастолический шум на верхушке (шум Остина — Флинта) — довольно частая находка при выраженной АР, может появляться при неизмененном митральном клапане. Шум обусловлен наличием сопротивления митральному кровотоку высоким давлением в полости ЛЖ, а также колебанием передней створки митрального клапана под воздействием регургитационного аортального потока. На практике трудно отличить шум Остина — Флинта от шума митрального стеноза. Дополнительными дифференциально-диагностическими критериями в пользу последнего являются усиление первого тона (хлопающий первый тон) и тон (щелчок) открытия митрального клапана. Различия клинических признаков острой и хронической АР представлены в таблице 3.
Симптомы регургитации
Если у пациента развивается острая регургитация, то возникают симптомы кардиогенного шока, которые характеризуются:
- внезапной слабостью;
- резким побледнением кожи;
- понижением кровяного давления;
- одышкой;
- нарушением сознания.
Если развивается отек легких, то симптоматика осложняется хрипами при вдохе, недостаточностью воздуха и приступами удушья. Возможен кашель с мокротой и примесью крови в ней. У пациента стремительно синеют губы, лицо и руки.