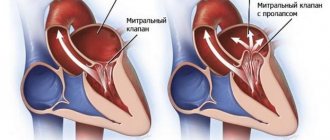
1.Что такое регургитация митрального клапана?
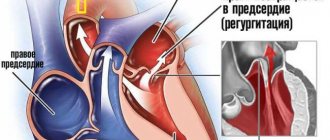
Регургитация митрального клапана
характеризуется неестественным потоком крови из левого желудочка в левое предсердие во время
систолы
– сокращения сердечной мышцы.
При правильной работе сердечного клапана кровь движется из предсердия в желудочек. На фоне ревматической лихорадки, расширения кольца митрального клапана, ишемической дисфункции сосочковых мышц и других неблагоприятных факторов направление движения крови меняется в обратную сторону.
Согласно статистическим данным, митральной регургитации подвержены около 70% населения земного шара. Незначительные проявления этого патологического процесса могут встречаться даже у абсолютно здоровых людей.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Диагностическое обследование
Учитывая тот факт, что симптомы уплотненных стенок аорты проявляется не сразу, пациент начинает замечать первые признаки, когда болезнь уже прогрессирует. В некоторых случаях патология выявляется во время планового медицинского осмотра, на флюорографии.
УЗИ сердца
Для уточнения диагноза проводится УЗИ сердечной мышцы, кровеносной системы и контрастная ангиография сосудов. Для людей, которые имеют генетическую предрасположенность к заболеваниям сердечно-сосудистой системы, диагностика сердца должна проводится раз в год.
2.Почему возникает митральная регургитация?
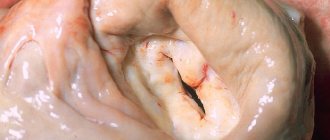
Митральный клапан представляет собой своеобразные створки, отделяющие левое предсердие от желудочка. Из-за различных факторов, ухудшающих его функционирование, клапан недостаточно плотно прилегает к стенкам желудочка. В результате две соединительные пластинки – составляющие клапана — не могут эффективно блокировать обратный ток крови, возлагая на сердце дополнительную нагрузку по нормализации циркуляции кровяного потока. Это явление не проходит бесследно для организма человека. Последствиями регургитации митрального клапана могут стать такие заболевания, как аритмия, сердечная недостаточность и эндокардит.
Выделяют две основные формы митральной регургитации: хроническую и острую. Рассмотрим более подробно их различия и особенности протекания.
- Острая митральная регургитация.
Острая регургитации митрального клапана возникает на фоне различных сердечных патологий: дисфункции или разрыва сосочковых мышц, острой ревматической лихорадки, инфекционного эндокардита, отрывов створок митрального клапана, расширения левого желудочка. Острая регургитация развивается мгновенно. Из-за возможных сильных кровотечений, вызванных разрывом сердечных тканей, она может быть опасна для жизни человека. - Хроническая митральная регургитация.
Причины возникновения хронической регургитации митрального клапана также связаны с заболеваниями сердца — пролапсом митрального клапана, расширении его кольца. Хроническая форма регургитации встречается гораздо чаще, чем острая. Для нее характерно медленное и постепенное развитие, поэтому заболевание чаще всего диагностируется у пожилых людей.
Посетите нашу страницу Кардиология
Пролапс митрального клапана: клинические варианты, современные представления
Несмотря на более чем полувековую историю изучения пролапса митрального клапана (ПМК), ряд вопросов, касающихся диагностики, определения прогноза, тактики ведения пациентов с этой патологией, продолжают вызывать затруднения у практических врачей. Во многом это связано с морфологической и клинической неоднородностью этого состояния, предполагающей существование разных вариантов митрального пролабирования.
ПМК — синдром, присущий различным нозологическим формам и всякий раз требующий нозологической верификации. Перечень болезней, проявляющихся ПМК, обширен, что объясняется сложностью строения клапанного аппарата сердца и разнообразием механизмов митрального пролабирования. В основе ПМК могут лежать изменения фиброзного кольца, створок митрального клапана и прикрепляющихся к ним хорд, дисфункция папиллярных мышц, нарушения сократимости миокарда левого желудочка.
В клинической практике ПМК может выступать в пяти ипостасях:
- первичный ПМК;
- вторичный ПМК как следствие болезней миокарда;
- вторичный ПМК как проявление наследственных моногенных синдромов;
- митральное пролабирование как вариант нормы или проявление малой аномалии развития сердца;
- ПМК как «эхокардиографическая болезнь».
ПМК как «эхокардиографическая болезнь»
ПМК как «эхокардиографическая болезнь» — ситуация ошибочной диагностики митрального пролабирования. На заре внедрения в клиническую практику двухмерной эхокардиографии ПМК диагностировался у 5–15% и даже 35% людей, подвергнутых обследованию. Столь существенная гипердиагностика была связана с ошибочным представлением о плоской конфигурации митрального клапана. Серия ультразвуковых исследований конца 1980-х гг. доказала трехмерную (седловидную) форму митрального клапанного кольца и сделала обязательной оценку из парастернальной продольной позиции. Современное определение ПМК трактует его как систолическое выбухание одной или обеих створок митрального клапана не менее 2 мм над плоскостью митрального кольца при обязательной регистрации по длинной оси сердца. Как можно заметить, в определении четко оговариваются как анатомические критерии, так и технические аспекты процедуры исследования.
Переход на единые критерии ультразвуковой диагностики и обнародование результатов Фремингемского исследования позволили устранить противоречия во взглядах на распространенность ПМК, которая оказалась существенно ниже, чем представлялось ранее. Из 3491 участника Фремингемского исследования, прошедшего двухмерную эхокардиографию по согласованным диагностическим критериям, у 47 (1,3%) был выявлен классический (с утолщением митральных створок) и у 37 (1,1%) неклассический ПМК с общей частотой 2,4% [1]. Сходные результаты получены и на материале российской популяции.
Вторичный ПМК при болезнях миокарда
В числе прочих причин ПМК может развиваться на фоне коронарной патологии, ревматизма, кардиомиопатии, миокардита, миокардиодистрофии — состояний, вызывающих нарушение сократимости миокарда левого желудочка локального или диффузного характера, дисфункцию или отрыв папиллярных мышц. Подобные варианты митрального пролабирования считаются вторичными, поскольку входят в структуру клинической картины соответствующей болезни. Наличие вторичного ПМК при отсутствии значимой митральной регургитации мало влияет на симптоматику основного заболевания. Исключение составляют случаи острой митральной недостаточности, развившейся в результате отрыва папиллярной мышцы при инфаркте миокарда или тупой травме сердца.
Первичный ПМК
Первичный ПМК — единственный вариант митрального пролабирования, претендующий на нозологическую самостоятельность. Происхождение первичного ПМК связывается с патологией створок митрального клапана, обусловленной конкретной причиной — мезенхимальной неполноценностью в рамках наследственных нарушений (дисплазий) соединительной ткани (ННСТ). ННСТ — группа генетически гетерогенных и клинически полиморфных патологических состояний, объединенных нарушением формирования соединительной ткани в эмбриональном и постнатальном периодах. Генетическая гетерогенность ННСТ подразумевает как моногенную, так и мультифакториальную природу заболевания, а клиническая полиморфность связана с повсеместным распространением в организме соединительной ткани и многообразием проявлений врожденной «слабости» ее отдельных компонентов.
В соответствии с современными представлениями выделяют две категории ННСТ: классифицируемые (имеющие согласованные рекомендации по диагностике) и неклассифицируемые (они же диспластические фенотипы). Согласованные рекомендации по диагностике имеют моногенные синдромы, обусловленные мутацией генов белков внеклеточного матрикса, рецепторов ростовых факторов и матриксных металлопротеиназ. Наиболее известными и клинически значимыми из них являются синдромы Марфана и Элерса–Данло, MASS-фенотип, синдром гипермобильности суставов и другие. К классифицируемым синдромам относится и первичный ПМК. К настоящему времени найдены ответственные за его возникновение три генных локуса, расположенные на 11-й, 13-й и 16-й хромосомах. Поиск генов, причастных к развитию митрального пролапса, продолжается, предполагается, что их идентификация создаст предпосылки для скрининга бессимптомных пациентов, угрожаемых по развитию митральной регургитации. Однако при всей привлекательности молекулярно-генетических методов исследования нельзя не отметить их малодоступность в повседневной практике. Неслучайно существующие рекомендации по ННСТ приоритет в диагностике первичного ПМК оставляют за комбинацией клинических и ультразвуковых данных.
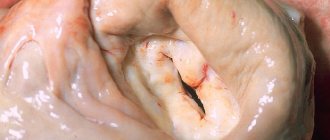
Морфологическим отражением врожденной «слабости» соединительной ткани и маркером первичного ПМК выступает так называемая миксоматозная дегенерация створок митрального клапана. Она характеризуется пролиферацией срединного — спонгиозного слоя створки с избыточным накоплением гликозаминогликанов и дезорганизацией коллагеновых фибрилл (рис. 1). При этом створка утолщается, меняет свои механические свойства, теряет способность противостоять давлению в полости левого желудочка в систолу и пролабирует.
Клиническая картина первичного ПМК разнообразна; он может быть как бессимптомным, так и клинически манифестным. Симптоматика первичного ПМК представлена комбинацией следующих синдромов:
- нарушения внутрисердечной и общей гемодинамики;
- проявления вегетативно-сосудистой дистонии;
- иные (внеклапанные) проявления «слабости» соединительной ткани.
Именно эта триада определяет клиническое своеобразие первичного ПМК, отличающее его от других вариантов митрального пролабирования. Степень выраженности каждого из указанных компонентов может быть разной, что и определяет значительный клинический полиморфизмом, присущий первичному ПМК.
Основным методом и «золотым стандартом» диагностики ПМК является двухмерная эхокардиография. Она позволяет установить факт митрального пролабирования, оценить толщину митральных створок, определить степень митральной регургитации. Указанные характеристики чрезвычайно важны в понимании тяжести состояния пациента, прогноза и тактики ведения. Так, увеличение толщины створки более 5 мм (при норме 2–4 мм) является надежным свидетельством ее миксоматозной дегенерации, представляющей собой морфологический субстрат и основной маркер первичного ПМК. В зависимости от толщины створки выделяют классический (с толщиной створки 5 мм и более) и неклассический (менее 5 мм) ПМК. Поскольку исходы ПМК определяются степенью нарушения внутрисердечной гемодинамики, не менее важным параметром выступает выраженность митральной регургитации, оцененная в ходе допплерографического исследования.
Ведущим механизмом, объясняющим многообразную симптоматику первичного ПМК, признана вегетативная дисфункция, однако наличие бессимптомных пациентов не позволяет однозначно определить ее патогенетическую роль: является ли она причиной ПМК или случайным сочетанием. Тем не менее большинство исследователей считают изменение вегетативного гомеостаза обязательным атрибутом ПМК. Именно вегетативной дисфункцией объясняются такие распространенные проявления «синдрома ПМК», как кардиалгии, большая часть сердечных аритмий, нестабильность артериального давления, липотимии, гипервентиляционный и астенический синдромы. Для объяснения распространенности вегетативной дисфункции при ПМК предложено немало гипотез, в числе которых врожденные изменения перинервия, системный дефект биологических мембран, перинатальное поражение гипоталамических структур, наконец, активно обсуждаемая последнее время версия о патогенетической роли дефицита магния.
Но как бы не были ярки проявления вегетативной дисфункции, в основе гемодинамических нарушений при ПМК лежит все же митральная регургитация. Ее неизбежным следствием становятся объемная перегрузка и дилатация левых отделов сердца, которые приводят к фибрилляции предсердий и прогрессированию сердечной недостаточности. В числе осложнений также можно назвать тромбоэмболии с миксоматозно измененных клапанов и возможность развития вторичного инфекционного эндокардита.
Причиной неблагоприятных последствий и осложнений первичного ПМК выступает не только клапанный механизм. Как было недавно показано, нарушения общей гемодинамики при данной патологии происходят не только посредством митральной недостаточности, но и через дефекты структуры и функции внеклеточного матрикса миокарда, являющиеся следствием врожденной «слабости» соединительной ткани. Указанные дефекты могут служить причиной диастолической дисфункции, снижения сократимости миокарда и развития вторичной кардиомиопатии.
В последнее время представления о тяжести последствий ПМК подверглись переоценке. Ранее ПМК считался патологией с частыми и серьезными осложнениями (включая инсульт, фибрилляцию предсердий, сердечную недостаточность) и высокой потребностью в хирургической коррекции митральной недостаточности. Вопреки прежним сведениям результаты Фремингемского исследования дали основание рассматривать ПМК как доброкачественное состояние с низкой вероятностью неблагоприятных исходов. В частности, частота фибрилляции предсердий, мозгового инсульта, синкопальных состояний у пациентов с ПМК оказалась сопоставимой с аналогичными исходами у лиц с интактными клапанами [1]. Со всей актуальностью встал вопрос о стратификации риска при ПМК. К настоящему времени выделены варианты патологии, ассоциированные с высоким риском и неблагоприятным прогнозом. Вероятность гемодинамических расстройств возрастает при высокой степени митральной регургитации и толщине створки более 5 мм, указывающей на ее миксоматозное перерождение.
Обсуждая возможные осложнения и исходы митрального пролабирования, необходимо подчеркнуть, что первичный ПМК имеет прогредиентное течение. Относясь к врожденной патологии, он тем не менее не встречается у новорожденных, характеризуется низкими показателями заболеваемости среди детей и молодых лиц и затрагивает в основном пациентов зрелого возраста. Временной интервал, предшествующий клинической манифестации ПМК, — период, в течение которого происходит нарастание миксоматозных изменений в клапанной створке вплоть до ее деформации в степени, нарушающей замыкательную функцию и ведущей к митральной регургитации. Появление последней кардинально меняет самочувствие и судьбу больных, что наглядно отражено на рис. 2, соотносящем стадийность течения ПМК с вероятностью осложнений. При этом если тромбоэмболии, инфекционный эндокардит, «функциональные» аритмии регистрируются приблизительно с одинаковой частотой в разные возрастные периоды, то частота застойной сердечной недостаточности и фибрилляции предсердий взмывает вверх после 50 лет.
Роль первичного ПМК в декомпенсации кровообращения и возникновении фибрилляции предсердий в зрелом и пожилом возрасте часто недооценивают. Манифестация клапанной патологии у пожилых больных часто становится причиной диагностических ошибок. Практические врачи слабо осведомлены о ННСТ и по сложившемуся стереотипу относят недостаточность кровообращения и нарушения сердечного ритма у лиц второй половины жизни почти исключительно на счет коронарной патологии. Нередко их не смущает ни отсутствие стенокардии или рубцовых изменений ЭКГ, ни наличие грубого систолического шума, отражающего наличие митральной регургитации.
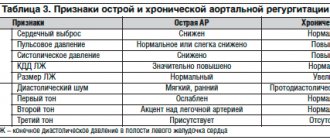
Отдельной составляющей клинического полиморфизма первичного ПМК выступают внешние и висцеральные маркеры «слабости» соединительной ткани. Поскольку соединительнотканный дефект, лежащий в основе повышенной податливости клапанных створок, является генерализованным, признаки мезенхимальной неполноценности определяются также и со стороны кожных покровов, опорно-двигательного аппарата, внутренних органов. Известные к настоящему времени висцеральные маркеры, а также их важнейшие клинические последствия и исходы приведены в табл.
Поскольку признаки системного вовлечения соединительной ткани являются косвенным подтверждением принадлежности ПМК к ННСТ (т. е. доказательством его «первичности»), их выявление существенно с точки зрения диагностики и оценки прогноза. Так, вероятность клинически и гемодинамически значимого ПМК крайне низка у лиц, не имеющих этих признаков. В целях унификации подходов к оценке системного вовлечения соединительной ткани, в частности, определения порога стигматизации и структурирования признаков с выделением наиболее информативных, предложено использовать принятые мировым сообществом Гентские критерии (Ghent nosology, 2010) синдрома Марфана.
Последнее время характеризуется появлением новых представлений о клеточных и молекулярных механизмах первичного ПМК. Ведущая роль в механизмах возникновения первичного ПМК отводится трансформирующему β-фактору роста (TGF-β) — белку, который активирует рост фибробластов и регулирует формирование и деградацию экстрацеллюлярного матрикса. Выяснено, что целый ряд проявлений ННСТ обусловлен изменением активности TGF-β. В частности, усиленная экспрессия TGF-β обнаружена в миксоматозно измененных створках. Закономерно стремление затормозить повышенную активность TGF-β в целях предотвращения прогрессирования миксоматоза, и такие инструменты уже известны — это нейтрализующие антитела (в эксперименте), блокаторы рецепторов ангиотензина II и β-адреноблокаторы (в эксперименте и клинике). Применение этих средств открывает новые пути коррекции последствий нарушенной мезенхимальной недостаточности и, возможно, будет служить альтернативой хирургическому лечению.
Однако реальные возможности патогенетической терапии первичного ПМК пока остаются скромными. Из относительно широко внедренных в клиническую практику способов лечения следует выделить применение препаратов магния. Патогенетическим обоснованием их применения выступает представление о первичном ПМК как клинической форме генетически обусловленного магниевого дефицита. Известно, что в условиях недостатка ионов магния синтез белков соединительной ткани замедляется, а активность ферментов, участвующих в разрушении коллагена и эластина, напротив, увеличивается. Иными словами, в условиях дефицита магния соединительная ткань разрушается быстрее, чем синтезируется.
В ряде исследований показана принципиальная возможность устранения характерной кардиальной симптоматики и ультразвуковых проявлений ПМК под влиянием препаратов магния. Одно из наиболее известных из них принадлежит коллективу отечественных авторов под руководством академика А. И. Мартынова. 6-месячный курс терапии препаратом Магнерот в дозе 3 г в сутки приводил к уменьшению глубины пролабирования и степени миксоматозной дегенерации клапанных створок. Наряду с этим была достигнута редукция клинической симптоматики, присущей данной категории больных [5]. За прошедшее время было выполнено немало сходных по дизайну исследований, в которых были получены аналогичные результаты.
Наряду с препаратами магния на роль средств патогенетического лечения первичного ПМК также могут претендовать витамины, иные микро- и макроэлементы, анаболики — препараты, имеющие отношение к метаболизму соединительной ткани и способные повлиять на биохимические механизмы, лежащие в основе миксоматозной дегенерации створки и ее пролабирования. Все они в той или иной комбинации находят применение в комплексной терапии первичного ПМК.
Обсуждая лечение ПМК, необходимо четко представлять, что гемодинамически значимое (сопровождающееся признаками сердечной недостаточности) пролабирование — порок сердца, требующий хирургической коррекции. Такие больные должны быть своевременно направлены к кардиохирургу для решения вопроса о протезировании или пластике митрального клапана. Комментируя показания к хирургическому лечению митральной недостаточности, отметим, что современные рекомендации AHA/ACC2014 не подтверждают целесообразность хирургического лечения лишь пациентов с сохраненными фракцией выброса и размером левого желудочка.
Вторичный ПМК при синдромных ННСТ
ПМК может встречаться при моногенных дефектах соединительной ткани, таких как синдромы Марфана, Лоеса–Дитца, Элерса–Данло, несовершенный остеогенез, эластическая псевдоксантома. На его долю приходится 0,25–2% случаев митрального пролабирования. Среди всех моногенных синдромов ПМК наиболее часто наблюдается при синдроме Марфана — 75% случаев (а более тяжелые варианты с миксоматозом клапанов — 28%) [6]. Распространенность ПМК у больных с синдром Элерса–Данло значительно ниже — 6% [7]. ПМК при моногенных ННСТ относится к вторичным, поскольку входит в структуру клинико-морфологических проявлений соответствующей патологии. Однако он характеризуется такими же миксоматозными изменениями клапанов, как и первичный ПМК, и этим схож с ним.
ПМК как вариант нормы или проявление малой аномалии развития сердца
Пограничная степень пролабирования, отсутствие миксоматозного утолщения створок, значимой митральной регургитации и семейного анамнеза позволяют рассматривать ПМК как вариант нормы, преходящий возрастозависимый феномен или малую аномалию сердца. Именно такие случаи митрального пролабирования наиболее часто встречаются в клинической практике, особенно у подростков, субтильных юношей, девушек и молодых женщин, создавая впечатление о чрезвычайной распространенности ПМК в популяции.
В числе причин подобных «невинных» случаев ПМК называют врожденные микроаномалии архитектуры митрального комплекса, асинергию сокращения и расслабления миокарда, нарушение клапанной иннервации и др. Отдельно следует отметить случаи неглубокого, проходящего с возрастом бессимптомного пролабирования, возникающие в пубертатном периоде в связи с неравномерным развитием отдельных элементов клапанного митрального комплекса и их неполным функциональным соответствием друг другу. При этом площадь хордально-створчатого аппарата оказывается избыточной, как бы заготовленной впрок. По окончании периода полового созревания по мере увеличения объема и массы миокарда левого желудочка указанное несоответствие нередко нивелируется (причем у женщин в меньшей степени, чем у мужчин, что, очевидно, объясняет преобладание женщин среди пациентов с ПМК).
Необходимо отдавать отчет в том, что в отсутствие данных молекулярно-генетического исследования достоверно исключить доклиническую стадию первичного ПМК во всех этих случаях не представляется возможным, что оправдывает рекомендации по динамическому наблюдению таких пациентов.
Минуло полвека с момента первого описания ПМК J. В. Barlow, установившему связь позднесистолического шума с митральной регургитацией. К каким итогам мы пришли за это время, какие выводы можем сделать?
- ПМК — синдром, присущий разным нозологическим формам и в каждом случае требующий установления нозологического диагноза.
- Установлены четкие диагностические критерии ПМК, которых следует придерживаться.
- Неоднозначность прогноза при ПМК диктует необходимость стратификации факторов риска.
- Несмотря на возможности молекулярно-генетических методов исследований диагностика ПМК продолжает оставаться синтезом клинических и ультразвуковых проявлений с оценкой признаков системного вовлечения соединительной ткани.
- Достижения в понимании механизмов развития миксоматоза открывают новые перспективы лечения первичного ПМК.
В заключение напомним, что и Всероссийское научное общество терапевтов, и Российское кардиологическое общество выпустили серию рекомендаций, посвященных диагностике и лечению ННСТ и ПМК. Обратившись к этим документам, практический врач может уточнить детали, которые не были в достаточной мере освещены в настоящей статье.
Литература
- Freed L. A., Levy D., Levine R. A. et al. Prevalence and clinical outcome of mitral-valve prolapse // N. Engl. J. Med. 1999; 341 (1): р. 1–7.
- Sainger R., Grau J. B., Branchetti E. et al. Human myxomatous mitral valve prolapse: role of bone protein 4 in valvular interstitial cell activation // J. Cell. Physiol. 2012; 227 (6): р. 2595–2604.
- Boudoulas K. D., Boudoulas H. Floppy mitral valve (FMV)/mitral valve prolapse (MVP) and the FMV/MVP syndrome: pathophysiologic mechanisms and pathogenesis of symptoms // Cardiology. 2013; 126 (2): р. 69–80.
- Delling F. N., Vasan R. S. Epidemiology and pathophysiology of mitral valve prolapse: new insights into diseaseprogression, genetics and molecular basis // Circulation. 2014; 129 (21): р. 2158–2170.
- Мартынов А. И., Акатова Е. В., Николин О. П. Результаты длительной терапии оротатом магния у пациентов с пролапсом митрального клапана // Кардиоваскулярная терапия и профилактика. 2012; 11 (3): с. 30–35.
- Taub C. C., Stoler J. M., Perez-Sanz T. et al. Mitral valve prolapse in Marfan syndrome: an old topic revisited // Echocardiography. 2009; 26 (4): р. 357–364.
- Dolan A. L., Mishra M. B., Chambers J. B., Grahame R. Clinical and echocardiographic survey of the Ehlers-Danlos syndrome // Br. J. Rheumatol. 1997; 36 (4): р. 459–462.
А. В. Клеменов, доктор медицинских наук
ГБУЗ НО ГКБ № 30, Нижний Новгород
Контактная информация
DOI: 10.26295/OS.2019.64.93.014
Пролапс митрального клапана: клинические варианты, современные представления/ А. В. Клеменов Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 65-69 Теги: сердце, митральное пролабирование, врожденная мезенхимальная неполноценность
3.Симптомы заболевания
Для хронической митральной регургитации характерно отсутствие симптомов на протяжении многих лет. Как правило, больные долгое время не знают о заболевании сердца, признаки которого проявляются постепенно. Острая форма регургитации гораздо серьезнее и сопровождается такими же симптомами, как кардиогенный шок и острая сердечная недостаточность.
Перечислим основные симптомы регургитации митрального клапана:
- постоянная одышка;
- слабость и повышенная утомляемость;
- головокружение;
- болевые ощущения в груди;
- спутанность сознания;
- отечность нижних конечностей.
При обнаружении хотя бы двух вышеотмеченных симптомов обязательно обратитесь к хорошему кардиологу. Возможно, вам требуется немедленного лечения.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Симптомы
ПМК 1 степени с регургитацией 1 степени сопровождается группой проявления неврогенного, кардиального, дыхательного происхождения. Клиническая картина разнится в зависимости от количества выходящей обратно крови. На ранней стадии признаков много, но они едва различимы.
- Боли в грудной клетке. Незначительной интенсивности. Дискомфорт продолжается от пары секунд до 10-20 минут в крайне редких случаях. Неприятное ощущение может указывать на коронарную недостаточность или быть следствием отклонений формирования митрального клапана. Определить с ходу причину невозможно, требуется диагностика.
- Одышка. На первой стадии, когда объем нарушений минимален, дискомфорта практически нет. Чтобы начались проблемы подобного рода, нужна интенсивная физическая нагрузка. Обычно требуется пробежка около километра, подъем на 4-5 этаж пешком, перенос значительного веса. Длительность симптома — около 3-10 минут. После прекращения интенсивной деятельности все возвращается в норму.
- Нарушения сердечного ритма. Обычно по типу тахикардии. Митральная недостаточность 1 степени не дает существенных отклонений вроде фибрилляции или экстрасистолии. Потому опасности как таковой нет.
- Повышенная потливость или гипергидроз. Обнаруживается в ночное время или после длительной физической активности. Симптом сопровождает пациента последующий период. Коррекция пролапса митрального клапана не приводят к тотальному излечению, но симптоматика частично сглаживается, самочувствие улучшается.
- Бледность кожных покровов. Пациент становится похож на восковую фигуру. Сквозь толщу мраморного дермального слоя видны сосуды.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Особенно в момент повышенной физической активности. Затем все сходит на нет.
- Головокружение. Вертиго может привести к невозможности нормальной ориентации в пространстве.
- Цефалгия. Боли локализуются в затылке, теменной области. Вызываются падением артериального давления. Опасных последствий нет в большинстве случаев.
- Редко возможны обмороки.
Клиническая картина не сопровождается тяжелыми симптомами, пока болезнь не прогрессирует до 2-3 стадий. В некоторых ситуациях проявлений может и вовсе не быть.
Оценке подлежит объем регургитации, а не степень прогиба створки. Это основной критерий тяжести текущего патологического процесса. Подробнее о регургитации читайте в этой статье.
4.Диагностика и лечение регургитации митрального клапана
Диагностика регургитации митрального клапана может включать в себя:
- осмотр врача;
- эхокардиограмму – процедуру, основанную на использовании звуковых волн для определения формы, размера и структуры сердечной ткани;
- рентген грудной клетки;
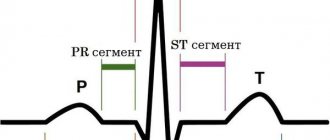
- электрокардиограмму сердца, позволяющую выявить нарушения в сердечном ритме;
- катетеризацию сердца – исследование полостей сердца, а также близлежащих кровеносных сосудов с помощью полой гибкой трубки.
Эти тесты позволяют не только выявить митральную регургитацию, но и определить степень митральной недостаточности. Полученная в ходе исследования информация является основой, на которой базируется дальнейшее лечение.
Выбор способа лечения регургитации митрального клапана зависит в первую очередь от формы заболевания, а также от степени его прогрессирования.
К примеру, в хронических случаях врачи чаще всего назначают постоянное наблюдение за состоянием сердца больного и прием специальных медикаментозных средств для устранения симптомов болезни. К таким препаратам можно отнести:
- вазодилататоры – группу сосудорасширяющих лекарственных средств;
- диуретики и мочегонные средства;
- антикоагулянты – препараты, препятствующие образованию тромбов.
При необходимости врач может рекомендовать операцию для восстановления или замены митрального клапана. Пациентам с митральной регургитацией необходимо кардинально изменить свой образ жизни для того, чтобы уменьшить нагрузку на сердце. Врачи рекомендуют избегать сильных физических нагрузок и эмоциональных переживаний, вести здоровый образ жизни и правильно питаться.
Распространенные методы и способы диагностики
Благодаря современной медицине, диагностика описываемого недуга производится с высокой точностью и не отнимает много времени. К тому же подобное обследование абсолютно незатруднительное.
При визуальном осмотре квалифицированный специалист, несомненно, обратит внимание на бледный оттенок эпидермиса, синюшность губ, ног больного.
Далее применяются более точные методики (кстати, толщина заслонок свыше 6 мм считается уже значимым отклонением). С целью выявления уплотнения передней (задней) заслонки митрального типа клапана лечащий врач-кардиолог обычно назначает проведение таких процедур:
- Эхокардиография (ЭхоКГ). Предоставляет информацию о величине поражения клапана, стадии течения патологии.
- Электрокардиограмма (ЭКГ). Указывает на гипертрофию сердечных зон.
- Получение рентгена области грудной клетки. Поможет определить наличие застойных процессов в легких.
- Аускультация. Выявит сердечные шумы.
- МРТ. Позволяет обнаружить малейшие новообразования в клапанном аппарате характерного органа.
На усмотрение врача дополнительно могут потребовать от пациента сдачи крови (мочи) на клинический или биохимический анализ.
Диагностика
Проводится врачом-кардиологом. Обследование представляет определенные сложности на данном этапе. Симптомов еще мало, клиническая картина может полностью отсутствовать. Потребуется тщательное ведение человека.
Какие методики используется:
- Устный опрос больного на предмет жалоб.
- Сбора анамнеза. Образ жизни, семейная история, прочие моменты, в том числе вредные привычки.
- Измерение артериального давления, частоты сердечных сокращений. Оба показателя в норме или незначительно изменены.
- Суточное мониторирование. Регистрируется как АД, так и ЧСС в течение 24 часов. В динамике можно получить куда больше данных, тем более, если пациент продолжает обычную повседневную деятельность.
- Электрокардиография. Используется для оценки функциональной активности кардиальных структур. Отклонений не много, бывает нет вообще.
Эхокардиография. Ультразвуковой способ оценки сердечнососудистой системы. Основной путь диагностики пролпаса митрального клапана.
- Аускультация. Выслушивание сердечного звука. Диагноз ПМК выставляется в том числе на основе синусового шума — так проявляется обратный ток крови.
- МРТ по мере необходимости.
Патологический процесс определяется относительно просто. Достаточно эхокардиографии. Остальные способы направлены на установление степени тяжести и осложнений.