Комплексы с этим исследованием
Планирование беременности. Клинические показатели 6 630 ₽ Состав
Обследование во время беременности. 3 триместр 9 620 ₽ Состав
Мужской чек-ап №1 39 исследований для ежегодного профилактического обследования 18 570 ₽ Состав
В ДРУГИХ КОМПЛЕКСАХ
- Расширенная коагулограмма 4 150 ₽
- Коагулограмма 2 020 ₽
- Женское бесплодие 16 210 ₽
- Обследование во время беременности. 1 триместр 16 690 ₽
- Профилактический чек-ап 11 960 ₽
Фибриноген
Определение содержания фибриногена в плазме крови человека является одним из основных тестов при исследовании гемостаза. Повышенный уровень фибриногена в отдельных эпидемиологических исследованиях ассоциируется с повышенным риском развития тромбоза. Кроме коагулологической функции фибриноген участвует в заживлении ран и в патогенезе злокачественных новообразований. Фибриноген является эуглобулином, белком острой фазы и гликопротеином с молекулярной массой 340 000 Д.
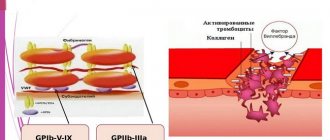
Фибриноген является единственным субстратом, из которого под действием тромбина, образуется фибриновая основа сгустка крови (тромба), обеспечивающего полноценный гемостаз. Фибриноген синтезируется в паренхиматозных клетках печени и поступает в кровь.
Дефекты фибриногена могут быть количественными (гипо- или гиперфибриногенемия) или качественными (дисфибриногенемия). Наследственная дисфибриногенемия встречается крайне редко, приобретенная же форма более распространена, особенно при заболеваниях печени.
Фибриноген состоит из трех пар полипептидных цепей: два Аа, два Bβ и два ƴ. Они связаны между собой дисульфидными связями таким образом, что N-концевые участки 6-полипептидных цепей встречаются для формирования центрального E-домена. C-концевые области (Аа, Bβ и γ) для D-домена соединены альфа-спиральными канатами с центральным E-доменом для придания характерной структуры фибриногена.
Под действием тромбина фибриноген превращается в фибрин. На протеолитической стадии такого превращения от фибриногена по аргиниловым связям в N-концевом дисульфидном узле отщепляются фибринопептиды А и В с образованием α- и β-цепей фибрин-мономеров. На следующей полимеризационной фазе мономеры соединяются друг с другом, образуя сеть фибрина. На конечной стабилизационной стадии под действием FXIII формируются ковалентные связи с образованием стабильной фибриновой сети. Основным механизмом самосборки фибрина является нековалентное межмолекулярное связывание комплементарных центров Д1-Е1 и Д2-Е2 доменов Д и Е.
Принципы методов:
Существует целый ряд методов для определения содержания фибриногена в плазме, хотя на практике в большинстве лабораторий используют метод Клаусса.
| Метод | Характеристика |
| Метод Клаусса | Функциональный анализ, основанный на времени формирования фибринового сгустка (см.инструкцию к Фибриноген-тесту. Измеряется время свертывания разбавленной* цитратной плазмы крови при добавлении избытка тромбина**. При этом время образования сгустка фибрина зависит только от концентрации в плазме фибриногена, определяемой по калибровочному графику разведений плазмы-калибратора с установленным содержанием фибриногена.*Плазму разбавляют, как правило, в 10 раз, чтобы свести к минимуму эффект «ингибирующих веществ». Это значение зависит от используемого коагулометра и может меняться при очень низкой или очень высокой концентрации фибриногена. **Использование тромбина высокой активности гарантирует, что время свертывания крови не зависит активности тромбина в широком диапазоне концентраций фибриногена.Большинство лабораторий используют автоматизированный метод, в котором образование сгустка происходит, когда оптическая плотность смеси превышает определенный порог. |
| Анализ на основе определения протромбинового времени. | В тесте ПВ строится калибровочный график зависимости концентрации фибриногена в разведениях стандартной плазмы от изменения оптической плотности регистрируемой автоматическим анализатором при регистрации образования сгустка. Концентрация фибриногена в исследуемых образцах рассчитывается по калибровочному графику.Поскольку метод является косвенным измерением фибриногена, выбор стандарта является очень важным. |
| Иммунологический метод | Иммунологическим методом измеряют уровень антигена фибриногена. Его целесообразно применять при высоком уровне фибриногена, либо при врожденной дисфибриногенемии, где существует несоответствие между функциональной активностью и уровнем антигена фибриногена. |
| Гравиметрический метод | Метод, основанный на измерении веса фибринового сгустка (по Рутберг и др.), который формируется путем добавления в плазму либо тромбопластина, либо тромбина и кальция. Для определения концентрации фибриногена сгусток промокают фильтровальной бумагой, отделяя плазму и неиспользованные реагенты, промывают, а затем взвешивают. Этот анализ является устаревшим, технически сложным, трудоемким и не стандартизированным. |
На данной каскадной схеме свертывания крови фиолетовым выделены факторы гемостаза, отражающиеся при определении содержания фибриногена по методу Клаусса:
Референсные значения
Диапазон нормальных величин для фибриногена обычно составляет 2.0-4.0 г/л.
Интерпретация результатов:
Снижение уровня фибриногена наблюдается:
— при ДВС-синдроме в стадии потребления (чаще в сочетании с удлинением АЧТВ, ПВ, ТВ),
— при заболеваниях печени из-за снижения синтеза факторов свертывания крови,
— при массивных переливаниях крови, приводящих к дилюционной коагулопатии, — после проведения тромболитической терапии,
— при наследственных недостатках фибриногена – гипо- или афибриногенемии или дисфибриногенемии, последняя часто ассоциируется со снижением уровня фибриногена.
Дисфибриногенемия может также встречаться у пациентов с заболеваниями печени, связанными с аномальным увеличением содержание сиаловой кислоты. Снижение уровня фибриногена ниже 1.0 г/л является фактором риска развития кровотечений.
Повышение уровня фибриногена наблюдается:
— у здорового человека фибриноген может повышаться после 60 лет, при беременности, при приеме пероральных контрацептивов, в период постменопаузы,
— у курильщиков,
— в интра- и послеоперационном периоде,
— при ожирении, сахарном диабете, при атеросклеротическом поражении сосудов,
— при ИБС, особенно при инфаркте миокарда,
— при ДВС синдроме (в стадии гиперкоагуляции — чаще в сочетании с укорочением АЧТВ, ПВ, ТВ и др.), при тромбозе сосудов,
— при онкологических, инфекционных, воспалительных, аутоиммунных и других состояниях.
Высокий уровень фибриногена в крови – независимый фактор тромбогенного риска. Повышение концентрации фибриногена выше 4,0 г/л является прогностическим показателем развития инфаркта миокарда, инсульта, заболеваний периферических артерий.
Что надо знать о Фибриногене:
- Уровень фибриногена обычно интерпретируется в комплексе с другими скрининговыми тестами, такими как и АЧТВ.
- Если нет никакой очевидной причины для снижения уровня фибриногена (например, проведение тромболитической терапии) и при этом есть определенные клинические или анамнестические данные (например, геморрагический диатез в семейном анамнезе, плохое заживление ран, кровотечения из пуповины), то для выявления природы данных нарушений может использоваться иммунологический анализа фибриногена.
- Анализ крови на определение уровня фибриногена, как и при других показателей базовых тестов, не должен проводиться на образцах, собранных в течение 4 часов после введения терапевтических доз нефракционированного гепарина (НФГ) во избежание ложных результатов.
- Высокие концентрации НФГ (> 0,8 МЕ / мл) могут привести к недооценке истинного уровня фибриногена.
При подготовке раздела использованы данные научного сайта www.practical—hemostasis.com.
Подробное описание исследования
Фибриноген, или фактор I, представляет собой белок плазмы, который образуется в печени и выполняет важную роль в процессе свертывания крови (гемостазе). Благодаря различным взаимодействиям он играет важную роль в прекращении кровотечения.
Фибриноген способен растворяться в плазме и служит предшественником нерастворимого белка фибрина. Процесс превращения фибриногена в фибрин, а также склеивание (агрегация) тромбоцитов осуществляются с помощью трех основных ферментов, регулирующих гемостаз, — тромбина, плазмина и фактора XIIIa.
В результате формируется сгусток крови, состоящий из нитей фибрина и скопления тромбоцитов. Это помогает эффективно остановить кровотечение. Сгусток фибрина также активирует фибринолитическую систему. Таким образом поддерживается баланс между свертыванием крови и защитой от образования тромбов.
Содержание фибриногена в организме может различаться у человека в зависимости от возраста и пола. Физиологическое повышение концентрации данного белка наблюдается у беременных женщин. С возрастом также возможно увеличение его уровня.
Патологические состояния, изменяющие содержание фибриногена в организме, разделяют на врожденные и приобретенные. Первая группа болезней связана с мутациями в генах. Некоторые из них приводят к дефициту фибриногена в крови, другие повышают его уровень. Наличие единичных мутаций в генах, кодирующих образование данного белка, может не иметь никаких симптомов, но увеличивает риск тромбозов при неблагоприятных сопутствующих факторах.
К приобретенным заболеваниям, при которых концентрация фибриногена повышается, в первую очередь относят инфекционные или другие, сопровождающиеся воспалением. Среди них также можно отметить сахарный диабет, ожирение. Травмы и ожоги увеличивают продукцию фибриногена, что необходимо для остановки кровотечения. Повышенное содержание данного белка отмечается на фоне беременности, а также при приеме гормонов-эстрогенов.
Снижение уровня фибриногена вызвано нарушением его образования в печени или ускоренным разрушением в крови (фибринолизом). Однако при большинстве патологических состояний (острое и хроническое воспаление, травмы, ожоги, оперативные вмешательства) этот показатель становится выше нормы.
Определение количества фибриногена в плазме необходимо для того, чтобы оценить свертывающую способность крови и при необходимости провести лечение для нормализации показателей гемостаза.
COVID-19 ассоциируется с усилением свертываемости крови. У пациентов с COVID-19 часто повышен уровень Д-димера, высокая концентрация которого является предиктором смерти. Эксперты Международного общества специалистов по тромбозу и гемостазу (ISTH) полагают, что повышение уровня Д-димера в 3-4 раза у пациента с COVID-19 является самостоятельным показанием для госпитализации.
У пациентов с COVID-19 часто диагностируются как очевидные тромботические осложнения с выявлением крупных тромбов (причем не только в венах и легочных артериях, но и в сердце, сосудах головного мозга, почек, печени), так и признаки тромбоза на микроциркуляторном уровне, который прижизненно доказать довольно сложно. Часть исследователей предполагает, что при COVID-19 тромбоз микроциркуляторного русла может лежать в основе поражения многих органов вплоть до полиорганной недостаточности. Так, например, тромбоз сосудов почек может приводить к нарастающей почечной недостаточности, микроциркуляторного русла легких — к уугублению дыхательной недостаточности. Интересно, что при поражении миокарда признаками воспаления и интерстициальным фиброзом вирусных частиц непосредственно в миокарде не обнаруживается. Исследователи предполагают, что повреждение миокарда может развиваться на фоне гипоксии, тромбоза микроциркуляторного русла и системной воспалительной реакции.
Механизм гиперкоагуляции у пациентов с COVID-19, предположительно, связан с выраженной эндотелиальной дисфункцией и индукцией агрегации тромбоцитов (эндотелий несет на себе рецепторы АПФ2 и является мишенью для вируса SARS-COV-2). Также опубликованы отдельные серии работ, в которых у пациентов с COVID-19 и массивным тромбозом выявлено повышение титров антител к фосфолипидам (https://www.nejm.org/doi/full/10.1056/NEJMc2007575), однако подобные транзиторные изменения могут носить неспецифический характер, поскольку часто выявляются при выраженной воспалительной реакции.
Сейчас назначение антикоагулянтов в профилактической дозе у госпитализированных пациентов с тяжелым течением COVID-19 с целью профилактики венозной тромбоэмболии стало практически повсеместной практикой; показано, что такая терапия снижает смертность у пациентов с COVID-19. Не определены четкие показания к назначению антикоагулянтов, до конца не решен вопрос, какие препараты при этом лучше использовать. Теоретически представляется, что нефракционированный гепарин, обладающий собственным противовоспалительным действием, может иметь определенные преимущества. Более того, есть мнение, что он может снижать связывание вирусных частиц с клетками-мишенями. С другой стороны, использование НФГ требует более частого визита медсестры к пациенту (несколько раз в сутки), что подвергает персонал большему риску. Поэтому во многих клиниках в США для профилактики ВТЭО применяют прямые пероральные антикоагулянты.
Тем не менее, на сегодняшний момент экспертные сообщества рекомендуют использовать у тяжелых пациентов с COVID-19 низкомолекулярные гепарины. Так, ISTH рекомендует назначать НМГ в профилактической дозе всем пациентам, госпитализированным в связи с COVID-19, даже если они не находятся в реанимации (противопоказания — активное кровотечение, тромбоцитопения <25 -=»» 1500=»» 8=»» p=»»>В последней версии временных рекомендаций Минздрава РФ по лечению пациентов с COVID-19 на этот счет сказано следующее: «Рекомендовано включать в схемы терапии таких пациентов препараты низкомолекулярного гепарина. Критерием назначения препаратов могут быть совокупные изменения в общем анализе крови (тромбоцитопения) и коагулограмме (повышение уровня Д-димера, протромбинового времени) или риск развития коагулопатии, который был стратифицирован по шкале сепсис-индуцированной коагулопатии (СИК)» (https://static-1.rosminzdrav.ru/system/attachments/attaches/000/049/951/original/09042020_%D0%9C%D0%A0_COVID-19_v5.pdf).
У тяжелых пациентов с COVID-19 частота тромботических осложнений остается высокой даже на фоне применения антикоагулянтов в профилактической дозе, поэтому некоторыми экспертами обсуждается возможность назначения антикоагулянтов в полной, лечебной дозе.
Учитывая отсутствие адекватной доказательной базы, тактика в отношении антикоагулянтной терапии у каждого тяжелого пациента с COVID-19 должна быть обсуждена индивидуально с учетом риска тромбозов и кровотечений.
Эксперты рекомендуют контролировать такие показатели, характеризующие свертывание крови, как протромбиновое время, уровень Д-димера, фибриногена, число тромбоцитов.
У пациентов с COVID-19 тяжелого течения достаточно часто развивается тромбоцитопения, однако геморрагические осложнения редки. Лабораторные признаки гипокоагуляции без кровотечения не требуют какой-либо коррекции.
Если у пациентов развивается большое кровотечение, эмпирически следует использовать свежезамороженную плазму (СЗП), по показаниям — эрмассу, далее тактика зависит от лабораторных показателей:
— при МНО>1,5 или увеличении АЧТВ более, чем в 1,5 раза — использовать СЗП
— если фибриноген менее 1,5 г/л — криопреципитат или концентрат фибриногена
— если тромбоциты менее 50 тыс/мкл — трансфузия тромбомассы
— при отсутствии признаков ДВС может быть использована также транексамовая кислота, — не следует использовать препараты рекомбинантного фактора VIIa.
По материалам:
- ACC/Chinese Cardiovascular Association COVID-19 Webinar 1. https://www.youtube.com/
- Thachil J et al. ISTH interim guidance on recognition and management of coagulopathy in COVID-19. published: 25 March 25, 2020 (ссылка)
- Hunt B et al. Practical guidance for the prevention of thrombosis and management of coagulopathy and disseminated intravascular coagulation of patients infected with COVID-19. March 25, 2021. Published on
Текст: Шахматова О.О.