Нарушения липидного обмена (дислипидемии) влияют на процессы всасывания, трансформации и обмена жиров в организме. Помимо энергетической функции, жиры являются важным компонентом клеточных мембран, участвуют в синтезе гормонов, передаче нервных импульсов и выполняют массу других жизненно важных задач. Поэтому нарушение липидного обмена значительно сказывается на состоянии всего организма в целом и может приводить к развитию тяжелых последствий.
Причины дислипидемии
- Алиментарные – употребление в пищу большого количества животных и растительных жиров. Норма устанавливается индивидуально для каждого человека, средние показатели – от 0,8 до 1 гр. жиров на килограмм массы тела в сутки.
- Врожденные нарушения липидного обмена. Возникают в результате мутаций в генах, которые отвечают за процессы синтеза, расщепления, транспортировки жиров. Эти мутации передаются из поколения в поколение, поэтому заболевание может возникать у маленьких детей без видимых на то причин. Примерами генетических нарушений липидного обмена являются болезнь Гоше, Тея — Сакса, Ниманна — Пика.
- Вторичные нарушения липидного обмена. Обусловлены другими заболеваниями, которые могут затрагивать желудочно-кишечный тракт, эндокринную и ферментную системы, различные внутренние органы (печень, почки).
Среди провоцирующих факторов, которые повышают риск развития нарушений липидного обмена, отмечаются вредные привычки (курение, злоупотребление алкоголем), малоподвижный образ жизни, избыточный вес, хронические стрессы, прием гормональных препаратов.
Как проявляется нарушение липидного обмена
На первый взгляд может показаться, что нарушение липидного обмена обязательно проявляется в виде избыточного отложения подкожного жира на различных участках тела. Данный симптом может развиваться, но он не является специфичным, а характерен для многих других состояний. Клиническая картина дислипидемии зависит от того, повышена или понижена концентрация жиров в крови. В первом случае отмечаются следующие признаки:
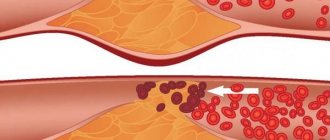
- появление отложений холестерина на веках, животе, лице, конечностях. Внешне они выглядят как желтоватые пятна, несколько возвышающиеся над поверхностью кожи;
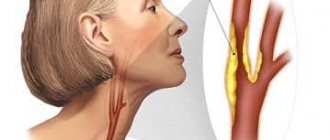
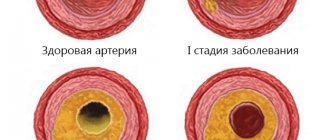
- атеросклероз сосудов, который сопровождается болью в сердце, нарушением дыхания, изменением сердечного ритма и другими признаками;
- увеличение печени и селезенки;
- гипертоническая болезнь;
- холестериновое кольцо по краю радужки.
Если нарушение липидного обмена привело к снижению количества жиров в организме, то возникают такие симптомы, как выпадение и раннее поседение волос, воспалительные поражения кожи, расслоение ногтей, сбой менструального цикла у женщин.
Особенности лечения
Для коррекции нарушений липидного обмена применяют различные подходы. Если проблема была вызвана алиментарными причинами, то пациента передают в руки диетолога, который разрабатывает план правильного питания и физических упражнений. Если нарушения липидного обмена появились в результате сопутствующих заболеваний, то приступают к их лечению. Некоторые болезни не поддаются терапии (например, сахарный диабет), поэтому врач разрабатывает индивидуальный список рекомендаций, который поможет нормализовать липидный обмен и улучшить качество жизни пациента.
Проявления дислипидемии
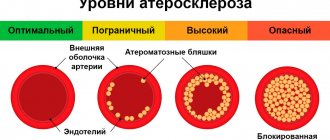
Зависят от локализации холестериновых бляшек. Именно поэтому они могут выглядеть по-разному у людей с одинаковым диагнозом.
Основные симптомы нарушения липидного обмена:
- артериальная гипертония;
- стенокардия покоя и напряжения (давящие боли, жжение в области сердца в спокойном состоянии или при выполнении физических работ);
- внезапные головокружения, шум и гул в ушах, ухудшение памяти, резкое снижение концентрации внимания;
- боли в ногах при ходьбе;
- образование отложений жира в коже (ксантомы) или в области век (ксантелазмы).
Если у человека совпадает большинство пунктов, то с большой долей вероятности можно предположить, что у него липидный обмен нарушен.
Методы диагностики
Перед составлением плана обследования врач беседует с пациентом, определяет особенности его питания, выясняет, принимает ли он какие-либо лекарственные препараты, были ли случаи нарушения липидного обмена у его родственников. После этого назначается комплексное обследование, в которое могут входить следующие методы:
- общий и биохимический анализ крови;
- липидограмма (определение уровня холестерина, липопротеинов высокой и низкой плотности);
- УЗИ внутренних органов;
- определение уровня гормонов;
- антропометрия;
- ЭКГ;
- офтальмологический осмотр и др.
С целью выявления дефектных генов, которые могут приводить к нарушению липидного обмена, назначается генетическое тестирование. Пройти его можно в медико-генетическом .
Дислипопротеидемии
Липидный обмен является одним из сложнейших обменов организма человека. Значение липидов в организме велико: они составляют основу центральной нервной системы, образуют липидную матрицу клеточных мембран и органелл клеток, играют большую роль в энергетическом обмене. Некоторые липиды представляют собой сложные ферментные комплексы, принимающие участие в иммунологических реакциях, процессах пищеварения, свертывании крови.
Еще совсем недавно считалось, что нарушения обмена липидов являются редкостью, теперь же мы знаем, что в индустриальных странах с избыточным питанием это наиболее распространенный фактор заболеваний обмена веществ.
Классификация гиперлипопротеидемий, составленная ВОЗ на основе классификации Фредриксона, описывает весь спектр липопротеидов при наиболее распространенных гиперлипидемиях, однако она не разделяет причины нарушений на генетически предопределенные и вторичные — в ответ на факторы окружающей среды или основное заболевание (табл. 1).
Таблица 1. Классификация гиперлипопротеидемий
| Тип | Холестерин плазмы | Холестерин ЛПНП | Триглицериды липопротеидов | Нарушения | Клинические признаки |
| I | Повышен | Повышен или в норме | Повышены | Избыток хиломикрон | Абдоминальные боли Гепатомегалия Липемическая ретинопатия Ксантомы |
| IIа | Повышен или в норме | Повышен | В норме | Избыток ЛПНП | Ксантомы Ранний атеросклероз |
| IIб | Повышен | Повышен | Повышены | Избыток ЛПНП и ЛПОНП | Ксантомы Ксантелазмы Ранний атеросклероз |
| III | Повышен | Понижен или в норме | Повышены | Избыток ремнантов хиломикрон и ЛППП | Ожирение Распространенный атеросклероз Ксантомы |
| IV | Повышен или в норме | В норме | Повышены | Избыток ЛПОНП | Абдоминальные боли Атеросклероз сосудов |
| V | Повышен | В норме | Повышены | Избыток хиломикрон и ЛПОНП | Абдоминальные боли Панкреонекрозы Ожирение Ксантомы |
I тип гиперлипопротеидемии — гиперхиломикронемия (экзогенная гиперлипемия; эссенциальная, индуцированная жирами гипертриглицеридемия; болезнь Бюргера-Грюцше) — выражается в гипертриглицеридемии при избытке хиломикронов и развивается при недостаточности липопротеинлипазы, обусловленной наследственным дефицитом липопротеинлипазы, дефицитом апопротеина С II. Ферментная недостаточность приводит к неполному расщеплению хиломикронов и их накоплению в кровотоке.
Заболевание встречается очень редко, проявляется уже в детстве. Ведущими клиническими симптомами являются спленомегалия и рецидивирующие боли в животе, напоминающие острый панкреатит, эруптивные ксантомы, липемия в сосудах сетчатки. Уровень триглицеридов в плазме повышается до 50-100 ммоль/л. После ограничения пищевых жиров в течение 10-14 дней происходит прогрессирующая нормализация лабораторных параметров и состояния. Диагноз обоснован, если активность липопротеидлипазы составляет менее 10% его нормального содержания. Дифференциальный диагноз проводится с гиперлипидемией V типа. Прогноз в общем благоприятный, если не считать предрасположения к панкреатиту. Основное направление лечения — снижение образования хиломикронов за счет ограничения потребления жиров.
II тип гиперлипопротеидемии — семейная гиперхолестеринемия (множественная бугорчатая ксантома) — подразделяется на два подтипа: IIа, IIб. При IIа типе повышается уровень ХС ЛПНП, а при IIб типе картина дополняется умеренной формой гипертриглицеридемии за счет возрастания ЛПОНП. Наиболее тяжелой формой является гомозиготная гиперхолестеринемия (частота составляет 1:1 000 000), при этом уровень холестерина плазмы достигает 12-25 ммоль/л. При гетерозиготной форме, частота которой 1:500, уровень холестерина колеблется в пределах 6-13 ммоль/л. При гомозиготной форме отсутствуют, а при гетерозиготной снижено число рецепторов для ЛПНП. В норме ЛПНП связываются с рецепторами, поглощаются клетками, включаются в лизосомы, где белки разрушаются, а высвободившийся холестерин подавляет активность основного фермента синтеза холестерина (ГМГ-КоА-редуктазы). При дефиците рецепторов активность этого фермента не подавляется, что ведет к повышенному синтезу холестерина.
| Гиперлипидемии представляют собой заболевания, при которых в результате нарушения синтеза, транспорта и расщепления липопротеидов повышается уровень холестерина и/или триглицеридов в плазме крови. Поскольку липиды крови вследствие их нерастворимости в воде транспортируются только в виде комплексов с белками, то правильнее употреблять термин «гиперлипопротеидемия» |
Клинические признаки заболевания проявляются на втором — третьем — четвертом десятилетии жизни и зависят от уровня холестерина в плазме. Наиболее типичными клиническими проявлениями являются кожные ксантомы, которые обычно расположены на коже разгибательных поверхностей суставов, в области ягодиц, шеи, подбородка. Часто встречаются сухожильные ксантомы. Преимущественная локализация их на ахилловом сухожилии, сухожилиях разгибателей ладоней и стоп. Офтальмологические изменения характеризуются роговичными липемическими дугами, периорбитальными ксантелазмами.
Изменения со стороны сердечно-сосудистой системы определяются развитием коронарного атеросклероза: появляются боли стенокардитического характера. По данным ЭхоКГ обнаруживается стеноз аорты, утолщение створок аортальных клапанов. Ангиография выявляет неравномерное сужение и воронкообразную деформацию проксимальной части венечных артерий. Прогрессирование атеросклеротического процесса способствует развитию инфаркта миокарда. Прогноз при данной форме гиперлипидемии зависит от степени поражения сосудистого русла атеросклеротическим процессом. Лечение, как правило, включает комбинированную лекарственную терапию на фоне диеты.
При III типе гиперлипопротеидемии накопление ремнантов хиломикронов и ЛППП приводит к увеличению содержания холестерина и триглицеридов. Нарушения липидного обмена при этом типе гиперлипидемии обусловлены наследственным дефектом апопротеина Е, который обычно сочетается с ожирением, сахарным диабетом, гипотиреозом. Частота встречаемости III типа гиперлипопротеидемии 1:5000. Клинические проявления замечены после 20 лет. Отличительной особенностью является высокая степень поражения атеросклеротическим процессом всего сосудистого русла. Наряду с симптоматикой ишемической болезни сердца имеются признаки поражения периферических сосудов, нередко с явлениями перемежающейся хромоты, напоминающие симптомы облитерирующего эндартериита. Характерно наличие кожных ксантом желтого или оранжевого цвета с локализацией на ладонях, в области локтей, коленей, ягодиц и реже на сухожилиях. Часто у больных встречается нарушение толерантности к углеводам: нагрузка углеводами приводит к резкому возрастанию уровня триглицеридов в плазме. Лечение сводится к устранению любых причин, отягощающих заболевание (гипотиреоз, диабет, ожирение), назначению гиполипемических препаратов.
Повышение содержания триглицеридов в сыворотке крови, взятой у пациентов с IV типом гиперлипидемии, обусловлено накоплением ЛПОНП, часто сопровождающимся умеренной гиперхолестеринемией при нормальной ХС ЛПНП. Частота встречаемости этого заболевания в популяции 0,2 — 0,3%. Клинические проявления комбинированной семейной гипертриглицеридемии обычно наблюдаются у взрослых и характеризуются атеросклеротическим поражением коронарных и периферических сосудов. Возможно развитие панкреатита, проявляющегося приступами абдоминальных болей и диспептическими явлениями. Для больных гипертриглицеридемией типична особенность жировой прослойки лица и области шеи — так называемое «лицо Луи-Филиппа». Кожные проявления — ксантомы — встречаются нечасто. У большинства пациентов имеется нарушение толерантности к глюкозе. Основные направления лечения сводятся к соблюдению модифицированной жировой диеты, направленной на нормализацию веса тела, ограничению сахара и избытка алкоголя, поощрению физической активности. При неэффективности может потребоваться лекарственная терапия.
Причиной выраженной триглицеридемии при V типе гиперлипопротеидемии является избыток и хиломикронов, и ЛПОНП. В отличие от гиперлипопротеидемии I типа данное нарушение редко проявляется в детстве. Клинические проявления семейной гипертриглицеридемии мало отличаются от клиники гиперлипопротеидемий IV типа. Также заболевание проявляется на втором — третьем десятилетии жизни ожирением, появлением эруптивных ксантом. На переднем плане стоит более выраженный абдоминальный синдром, сопровождающий тяжелое течение панкреатита, вплоть до развития панкреонекроза. При этом типе гиперлипопротеидемии снижена толерантность как к жирам, так и к углеводам.
Гиперлипопротеидемия V типа является вторичным фактором риска развития атеросклероза за счет накопления ЛПОНП.
Каждый из фенотипов гиперлипопротеидемий может быть как первичным, так и вторичным. Среди вторичных причин гиперлипопротеидемии чаще всего встречаются диабет, гипотиреоз, воспалительные заболевания почек, ожирение (табл. 2).
Таблица 2. Этиология фенотипов гиперлипоротеидемий
| Тип | Первичные причины | Вторичные причины |
| I | Дефицит липопротеинлипазы Дефицит Апо-С-II | Системная красная волчанка (редко) |
| IIа | Семейная гиперхолестеринемия | Гипотиреоз |
| IIб | Семейная комбинированная гиперхолестеринемия | Диабет, нефротический синдром,неврогенная анорексия |
| III | Семейная гиперлипопротеинемия III типа | Гипотиреоз, диабет, ожирение |
| IV | Комбинированная семейная гиперлипидемия, семейная гипертриглицеридемия | Диабет, хронические заболевания почек |
| V | Семейная гипертриглицеридемия | Алкоголь, диуретики, противозачаточные препараты |
Упомянутые пять типов гиперлипопротеидемий не исчерпывают всего разнообразия нарушений липидного обмена. Прежде всего это касается такой довольно частой формы нарушений, для которой характерно снижение ХС ЛПВП. При этом гиперлипопротеидемия как таковая отсутствует, может даже наблюдаться снижение уровня общего холестерина, однако в липидном составе крови может определяться атерогенный сдвиг. Для характеристики атерогенной направленности липидного спектра рассчитывают индекс атерогенности, который равен отношению содержания ХС в ЛПНП и ЛПОНП к его содержанию в ЛПВП. В норме он не должен превышать 4,0 (у детей — 2,0). Таким образом, термин гиперлипопротеидемия не является всеохватывающим для характеристики сдвигов в липидном составе, поэтому более правильно пользоваться термином дислипидемия (дислипопротеидемия).
Многообразие типов дислипопротеидемий и их клинических проявлений указывает на то, что нарушение липидного гомеостаза может происходить на любом уровне, следовательно, не может быть стандартного подхода к лечению этой категории больных. Необходимо индивидуализировать коррекцию дислипопротеидемии в зависимости от типа нарушения липидного обмена, клинического варианта течения. Цель лечения — свести к минимуму риск развития атеросклероза сосудов, ишемической болезни сердца и панкреатита.
Лечение гиперлипидемий всегда начинается с диеты. Основными принципами гиполипидемической диеты являются: снижение веса при его избытке; общая калорийность диеты обеспечивается на 55% углеводами, 10-15% белками и до 30% жирами, включая по 10% насыщенных, мононенасыщенных и полиненасыщенных жирных кислот, холестерина менее 300 мг/день и 35 мг/день клетчатки, получаемой в основном в виде бобовых, а также других овощей и фруктов. Если стандартная диета неэффективна, то потребление жира следует снижать до 20-25%, а холестерина до 150 мг/день и меньше.
Здоровая пища содержит главным образом растительные, а не животные жиры. В состав многих животных жиров входит большое количество холестерина. Так, например, желток куриного яйца содержит до 300 мг холестерина, т. е. суточная потребность в холестерине покрывается полностью после употребления в пищу одного яйца. Кроме того, животные жиры имеют в своем составе насыщенные жирные кислоты. В состав же растительных жиров входят преимущественно ненасыщенные жирные кислоты, которые в организме активно включаются в обмен холестерина. Желательно употреблять в пищу жиры, состоящие на 2/3 из растительных и лишь на 1/3 из животных жиров. Свои полезные качества растительные жиры сохраняют в том случае, если они не подверглись термической обработке. Вообще жареную пищу употреблять не рекомендуется. Что касается белков, то целесообразно меньше использовать жирные сорта мяса (баранину и свинину), лучше готовить из нежирной говядины, причем отдавать предпочтение отвариванию. Особое место в рационе следует уделять рыбе. Исследования, проведенные среди популяции канадских эскимосов, показали практически полное отсутствие у них атеросклероза. Основу их рациона составляют рыба и рыбий жир, богатый полиненасыщенными жирными кислотами. Чаще следует включать в рацион растительные белки — грибы, орехи, бобовые. В отношении углеводов следует сказать, что употребление сахара, кондитерских изделий, конфет, содержащих простые сахара, необходимо ограничить, а отдавать предпочтение таким продуктам, в которых содержатся полисахариды (черный хлеб, морковь, фрукты). Особенно это актуально для лиц с повышенной массой тела, нарушением толерантности к глюкозе. Очень полезны обезжиренные молочные продукты, особенно кефир, простокваша, творог. Грубая растительная клетчатка, которая содержится в некоторых овощах (капуста, салат, морковь) и фруктах (яблоки, груши, грейпфруты), частично адсорбирует ХС и ТГ и препятствует всасыванию пищевых жиров. Поэтому оправданно включение их в рацион больных гиперлипидемией.
Некоторые пациенты с гиперлипидемией не реагируют должным образом на диету и коррекцию других причинных факторов. В таких случаях требуется медикаментозное лечение, но с обязательным продолжением соблюдения диеты. Фармакотерапия дислипопротеидемии достаточно сложна и многообразна. По принципу действия все гиполипидемические препараты могут быть разделены на следующие основные группы.
- Препараты, препятствующие всасыванию липидов в кишечнике — к ним относятся секвестранты желчных кислот (анионообменные смолы — холестирамин, колестипол; неспецифические энтеросорбенты, специфические энтеросорбенты холестерина).
- Препараты, усиливающие катаболизм триглицеридов — фибраты (клофибрат, безафибрат, гемфиброзил, ципрофибрат, фенофибрат).
- Препараты, подавляющие синтез холестерина — ингибиторы ГМГ-КоА-редуктазы (симвастатин, правастатин, ловастатин, флювастатин, аторвастатин, ицеривастатин).
- Препараты, снижающие выработку ЛПНП и ЛПОНП — производные никотиновой кислоты (никофураноза, аципимокс, эндурацин) и препараты на основе омега-З-полиненасыщенных жирных кислот (рыбий жир, максепа, эйконол, полиен).
При неэффективности консервативной терапии пациентам с высокой гиперхолестеринемией показаны хирургические методы коррекции дислипопротеидемии, в частности ЛПНП-аферез через колонки с моно- и поликлональными антителами к ЛПНП и каскадную плазмофильтрацию через колонки с гепарином. В рекомендациях ВОЗ по лечению дислипопротеидемии выделяются пять групп наблюдения.
Группа А включает лиц с умеренной гиперхолестеринемией: содержание холестерина в сыворотке крови 200 — 250 мг/дл (5,2 — 6,5 ммоль/л), триглицеридов менее 200 мг/дл (<2,3 ммоль/л). Достаточно эффективна одна диета, медикаментозная терапия редко бывает необходима.
Группа В включает лиц с уровнем холестерина 250 — 300 мг/дл (6,5 — 7,8 ммоль/л). Если тщательно соблюдаемая диета не дает удовлетворительных результатов, следует рассмотреть возможность медикаментозного лечения, обычно это небольшие дозы секвестрантов желчных кислот.
Группа С включает лиц с гипертриглицеридемией: (холестерин сыворотки крови менее 200 мг/дл (<5,2 ммоль/л), триглицериды 200 — 500 мг/дл (2,3 — 5,6 ммоль/л). У многих из них также низок уровень холестерина ЛВП. Лечение в основном состоит в снижении избыточного веса и уменьшении употребления алкоголя. Назначается гиполипидемическая диета. Медикаментозное лечение обычно не применяется, но может рассматриваться, если высокий уровень триглицеридов связан с семейной комбинированной гиперлипидемией или с наличием других факторов высокого риска развития атеросклероза.
Группа D включает лиц с повышенным содержанием в сыворотке крови холестерина: 200-300 мг/дл (5,2 — 7,8 ммоль/л) и триглицеридов: 200 — 500 мг/дл (2,3 — 5,6 ммоль/л). У таких пациентов может быть комбинированная гиперлипидемия, диагностика которой включает обследование семьи. Хотя повышение уровня липидов умеренное, это нарушение ассоциируется с повышенным риском ИБС. Лечение состоит в снижении избыточного веса и в гиполипидемической диете. Для незначительного числа пациентов требуется медикаментозное лечение одновременно с диетой. Иногда бывает необходима комбинированная медикаментозная терапия.
Группа Е включает лиц с тяжелой гиперлипидемией (содержание холестерина выше 300 мг/дл (>7,8 ммоль/л), и/или триглицеридов выше 500 мг/дл (>5,6 ммоль/л). Пациенты с уровнем холестерина более 300 мг/дл (>7,8 ммоль/л) и с нормальным содержанием триглицеридов обычно имеют семейную гиперхолестеринемию и особенно высокий риск ИБС. Терапия обычно включает диету и одно или два гиполипидемических лекарства: секвестранты желчных кислот в сочетании с одним из фибратов (или ингибиторов синтеза холестерина) либо с никотиновой кислотой. Для хиломикронемии не существует подходящей медикаментозной терапии, она лечится диетой с низким содержанием жиров. Ремнантная гиперлипидемия (тип III) обычно проявляется в виде значительного повышения как холестерина, так и триглицеридов. Она очень часто связана с коронарным и периферическим атеросклерозом, в большинстве случаев требуется лечение диетой и лекарствами, обычно фибратами. Семейная гипертриглицеридемия, подобно хиломикронемии, может привести к острому панкреатиту. Она часто сопровождается диабетом. В лечении необходимы: контроль массы тела, диета, в тяжелых случаях — фибраты или никотиновая кислота.
Одним из важнейших аспектов медицины является профилактика. Правильнее начинать ее в с раннем возрасте, когда еще нет никаких признаков дислипопротеидемии. Такая профилактика получила название первичной, в отличие от вторичной, при которой превентивные мероприятия проводятся при уже имеющихся признаках атеросклероза. Цель первичной профилактики — не допустить развития заболевания, вторичная направлена на стабилизацию состояния и предотвращение серьезных осложнений. Основу профилактических мероприятий составляет работа по формированию здорового образа жизни, отказу от курения, неумеренного потребления алкоголя, внедрению принципов рациональной диеты. Немаловажное значение имеет борьба с избыточным весом, сидячим образом жизни. Решающую роль отводят мерам по нормализации артериального давления, уровню сахара и содержанию липидных фракций крови. Первичная профилактика гиперлипопротеидемий и связанных с ними заболеваний проводится среди детей, родители которых имеют нарушения липидного обмена, ранние признаки коронарного атеросклероза. Массовые профилактические мероприятия должны и могут принести большую пользу в тех случаях, когда осуществляются в детском и юношеском возрасте.
Как определить фенотип гиперлипопротеидемии?
Для определения фенотипа гиперлипопротеидемии необходимо знать концентрации триглицеридов, общего холестерина и холестерина липопротеидов низкой плотности (ЛПНП). Кроме того, необходимо оценить присутствие хиломикрон или липопротеидов очень низкой плотности (ЛПОНП). Так как уровни липидов в плазме имеют значительные биологические вариации в разные дни, диагностика повышенного уровня липидов должна основываться на двух анализах, взятых с интервалом две — три недели. Для измерения уровня общего холестерина и холестерина липопротеидов высокой плотности (ЛПВП) нет необходимости в предварительном голодании. Триглицериды, как правило, измеряются в образцах плазмы или сыворотки через 12 часов после последнего приема пищи, обычно утром; разрешается прием воды или других жидкостей, не содержащих жиры. Исследования должны проводиться не ранее чем через три — четыре недели после серьезной операции, перенесенного инфаркта миокарда. В большинстве лабораторий уровень холестерина, входящий в состав ЛПНП, рассчитывается исходя из уровня общего холестерина, триглицеридов и ХС ЛПВП. Этот расчет обычно проводится по формуле Фридвальда:
ХС ЛПНП (мг/дл) = ОХ — триглицериды/5 — ХС ЛПВП ХС ЛПНП (ммоль/л) = ОХ — триглицериды/2,2 — ХСЛПВП
Эта формула справедлива при значениях триглицеридов < 500 мг/дл (5,5 ммоль/л). В специализированных лабораториях уровень ХС ЛПНП может быть измерен непосредственно методом ультрацентрифугирования, электрофореза.
Согласно европейским рекомендациям уровень холестерина 5,2 ммоль/л (200 мг/дл) считается нормальным, 5,2 — 6,5 ммоль/л (200-250 мг/дл) — легкой гиперхолестеринемией, 6,5-7,8 ммоль/л (250-300 мг/дл) — умеренной, а уровень >7,8 ммоль/л ( >300 мг/дл) — выраженной гиперхолестеринемией. Уровень триглицеридов выше 2,0 ммоль/л для мужчин и 1,5 ммоль/л для женщин требует проведения коррекции. Риск развития атеросклероза сосудов увеличивается при показателе ХС ЛПНП >4,2 ммоль/л (164 мг/дл), ХС ЛПВП <1,0ммоль/л (39 мг/дл).
Наши клиники в Санкт-Петербурге
Структурное подразделение Поликарпова Аллея Поликарпова 6к2 Приморский район
- Пионерская
- Удельная
- Комендантский
Структурное подразделение Жукова Пр.Маршала Жукова 28к2 Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Структурное подразделение Девяткино Охтинская аллея 18 Всеволожский район
- Девяткино
- Гражданский проспект
- Академическая
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Записаться на прием
Выделяют 5 видов липопротеидов:
- Хиломикроны синтезируются клетками кишечника, после чего попадают в лимфатические сосуды и далее в кровь. Являются транспортной формой триглециридов, холестерина и экзогенных жировых кислот.
- Липопротеиды очень низкой плотности. Они образуются в печени и содержат в себе до 15-ти процентов общего холестерина. Липопротеиды очень низкой плотности способны трансформироваться в мелкие частицы, большая часть которых выводится с печенью.
- Липопротеиды промежуточной плотности представляют собой промежуточную фазу липопротеидов очень низкой плотности.
- Липопротеиды низкой плотности (ЛНП) содержат в себе 60-70% холестерина и считаются основными переносчиками его тканям. Роль липопротеидов низкой плотности наиболее изучена в процессе атерогенеза. При нём образуются более мелкие и плотные частицы. Данный вид нарушений часто встречается при сахарном диабете.
- Липопротеиды высокой плотности (ЛВП) в своём составе содержат около 20-30% холестерина. Играют очень важную роль при обратном транспорте холестерина из тканей в печень. Специалистами была установлена связь между снижением концентрации ЛВП в крови и риском возникновения ишемической болезни сердца.