Гиперхолестеринемия – это заболевание, при котором уровень холестерина в крови повышается до патологических значений. Данное соединение с точки зрения нормальной физиологии является важным и полезным. В норме большая его часть вырабатывается организмом (до 80 %). Холестерин обеспечивает стабильность мембран клеток, участвует в синтезе витаминов, желчных кислот, гормонов. Однако при гиперхолестеринемии его уровень повышается, он откладывается на стенках сосудов, влияет на обменные процессы и приводит к развитию серьезных осложнений, среди которых инфаркт, инсульт, гипертоническая болезнь и др.
В чем причина гиперхолестеринемии?
Наиболее частая причина повышения уровня холестерина – избыточное питание, малоподвижный образ жизни. Современный человек слишком мало тратит калорий, при «полноценном» питании. Определенную роль играет наследственная предрасположенность.
Кроме этого, гиперхолестеринемия может быть вторичной и провоцироваться такими заболеваниями, как:
- сахарный диабет;
- снижение функции щитовидной железы (гипотиреоз);
- поражение почек в виде нефротического синдрома;
- нарушения деятельности печени;
- генетических заболеваний (семейная гиперхолестеринемия).
Гиперхолестеринемия может возникать и на фоне приема некоторых групп фармакологических препаратов.
К ним относятся:
- прогестины;
- анаболические стероиды;
- разные виды иммунодепрессантов.
Факторами риска развития гиперхолестеринемии служат:
- наследственная предрасположенность;
- излишняя масса тела;
- низкая физическая активность;
- хронические или острые стрессы.
В норме холестерин обеспечивает стабильность мембран клеток, участвует в синтезе витаминов, желчных кислот, гормонов. Если его уровень высок, особенно это касается липопротеидов низкой плотности, он откладывается в стенках сосудов, что влечет за собой повышенный риск развития тяжелых сердечно-сосудистых катастроф.
Почему происходит нарушение обмена липидов
Причины, которые способствуют развитию гиперхолестеринемии (нарушению обмена липидов в организме человека, что приводит к повышению уровня холестерина в крови), условно можно разделить на первичные и вторичные. В первом случае, речь идет о наследственных (семейных) формах.
Андрей Пристром, заведующий кафедрой кардиологии и ревматологии БелМАПО, д.м.н., профессор.Андрей Пристром, заведующий кафедрой кардиологии и ревматологии БелМАПО, д.м.н., профессор:
При семейной форме гиперхолестеринемии на генетическом уровне происходит нарушение обменных процессов синтеза холестерина. Такие формы встречаются довольно редко. Однако они могут привести к развитию сердечно-сосудистых катастроф уже в молодом и даже детском возрасте. Нередки случаи, когда диагноз наследственной формы устанавливается после того или иного уже случившегося сердечно-сосудистого события.
Различают две формы семейной гиперхолестеринемии: гомозиготную и гетерозиготную.
Гомозиготная форма встречается редко, но она очень тяжелая. Частота распространенности — 1 случай на 200-300 тыс. человек. При этой форме риск развития какой-либо сосудистой катастрофы и даже смерти велик уже в подростковом возрасте (в среднем в 12 лет).
Гетерозиготная форма встречается чаще, но прогноз более благоприятный по сравнению с гомозиготной дислипидемией.
Андрей Пристром:
Если говорить о гетерозиготных дислипидемиях, то средний возраст, когда развивается первая сердечно-сосудистая катастрофа, приходится в среднем на 35 лет. Это молодые и трудоспособные люди, которые внешне могут казаться абсолютно здоровыми. Для сравнения: обычно атеросклеротическое осложнение в среднем формируется к 55 годам, то есть разница в сроках развития неблагоприятных событий – 20 лет.
Среди вторичных причин можно выделить следующие:
- наличие основного заболевания, которое приводит к повышению уровня холестерина (гипотиреоз, сахарный диабет, другие эндокринные нарушения). При коррекции основного заболевания, уровни холестерина стабилизируются;
- беременность (после родов, как правило, холестерин приходит в норму);
- прием некоторых лекарственных средств (например, глюкокортикостероидов, гормональных контрацептивов, бета- адреноблокаторов).
Помимо этого, есть ряд факторов риска, которые могут способствовать развитию гиперхолестеринемии. Это курение (чем раньше человек начинает курить, тем быстрее происходят патологические изменения), избыточное потребление продуктов богатых животными и рафинированными жирами, лишний вес и ожирение, низкая физическая активность.
Диагностика гиперхолестеринемии
Как таковых специфических жалоб при повышенном уровне холестерина нет. Основным методом диагностики является липидограмма (определяется общий холестерин, холестерин липопротеидов высокой и низкой плотности, триглецириды). Акцент – на уровень холестерина низкой плотности (ХС- ЛПНП).
У практически здорового человека этот показатель не должен превышать 3 ммоль/л. Для подтверждения диагноза липидограмма выполняется как минимум два раза в период от одной до нескольких недель.
В случае наследственной формы показатель уровня ХС-ЛПНП, как правило, выше 5 ммоль/л.
Важное значение имеют клинические проявления:
- ксантомы (плотные образования желтого цвета) на верхнем или нижнем веке либо около носа;
- ксантомы на сухожилиях (в виде наростов), могут образовываться на ахилловом сухожилии;
- так называемая липоидная дуга роговицы глаз – ободок холестерина (белого или серовато-белого цвета).
Андрей Пристром:
Если уровень ХС-ЛПНП выше 5 ммоль/л, есть клинические проявления – высока вероятность наследственной формы. В этом случае имеют значение родственные связи, в частности, выявление сердечно-сосудистых проблем у лиц первой линии родства: отец, мать, брат, сестра. Наследственные формы наиболее потенциально опасные. Если установлена семейная форма гиперхолестеринемии, такие пациенты автоматически относятся к группе высокого сердечно-сосудистого риска. А если в анамнезе пациента уже была сердечно-сосудистая катастрофа, то риск повышается до очень высокого.
Помимо липидограммы, у людей с выраженным нарушением липидного профиля рекомендуется выполнять также УЗИ брахиоцефальных артерий. Такое исследование проводится для выявления атеросклеротических бляшек (отложений в стенках сосудов, которые вызывает повышенный уровень ХС- ЛПНП), оценки ее локализации и состояния, изменения диаметра и просвета сосуда. Атеросклероз, развивающийся на фоне нарушения липидного обмена, системный процесс. Поэтому, образовавшиеся изменения в брахиоцефальных артериях, будут и в других сосудах.
Профилактика сердечно-сосудистых заболеваний
При гиперхолестеринемии остро стоит вопрос о недопущении развития сердечно-сосудистых катастроф. Решающее значение имеют показатели холестерина низкой плотности.
Андрей Пристром:
Существует четкая связь между уровнем ХС-ЛПНП и сердечно-сосудистыми осложнениями: чем меньше данный показатель, тем ниже количество сердечно-сосудистых катастроф. Ключевой величиной для большинства пациентов является ХС-ЛПНП – 1,4 ммоль/л. Поэтому нужно добиваться показателей ниже этой цифры. Почему так? Исследования показали, что при таком уровне холестерина идет стабилизация процессов в атеросклеротической бляшке. Самое главное – она перестает увеличиваться и расти, становится стабильной, что, в свою очередь, предотвращает развитие острых сосудистых неблагоприятных событий.
Вероятность развития сердечно-сосудистых катастроф определяется по шкале SCORE (шкала сердечно-сосудистого риска). При 5 и более баллах она считается высокой.
Целевой показатель ХС-ЛПНП для пациентов напрямую зависит от уровня риска:
- с низким уровнем риска – менее 3 ммоль/л;
- с умеренным риском – менее 2,6 ммоль/л;
- с высоким уровнем риска – менее 1,8 ммоль/л;
- с очень высоким уровнем риска – менее 1,4 ммоль/л.
Мнение, что слишком низкий уровень ХС-ЛПНП может иметь негативные последствия для здоровья человека, ошибочно. Хотя считается, что физиологичный уровень ХС-ЛПНП – выше 0,65 ммоль/л.
Андрей Пристром:
Сегодня благодаря применению многих современных препаратов, доказано, что даже при очень низких уровнях ХС-ЛПНП, каких- либо дополнительных неблагоприятных событий не происходит. Поэтому нет как таковой границы, ниже которой риски возрастают. Впрочем, в литературе были описаны случаи генетических нарушений у отдельных лиц, у которых повреждены системы, участвующие в синтезе холестерина. Из-за этого показатели ХС-ЛПНП у них были очень низкие. Наблюдение за ними показало, что у таких людей практически не бывает сосудистых катастроф либо других осложнений.
Лечение гиперхолестеринемии
Основной базисный класс лекарственных препаратов, которые используются для терапии нарушения липидного обмена, – статины. Их действие направлено на уменьшение образования холестерина в печени, благодаря чему снижается его уровень в крови.
Алгоритм действий для выбора лекарственной терапии состоит из трех шагов. Первый шаг – использование статинов и наращивание дозы до максимальной (так называемая высокоинтенсивная терапия статинами). Если такое лечение дает эффект, терапия остается.
В случае, если ответ на статины недостаточен, следующий шаг – добавление лекарственного средства Эзетимиб.
При неэффективности двух предыдущих назначений схема пополняется препаратами, которые блокируют синтез белка PСSK-9.
Андрей Пристром:
Если речь идет о тех пациентах, у которых развивается побочная реакция на статины, алгоритм действий отличается. В таких случаях, первым назначается Эзетимиб. Однако, поскольку его интенсивность в монотерапии невелика, как правило нужен второй шаг – препараты – блокаторы синтеза белка PСSK-9.
Среди побочных действий статинов – небольшой риск развития сахарного диабета, мышечные симптомы (слабость и боли в мышцах), увеличение уровня печеных ферментов. Истинная распространенность подобных осложнений низкая и часто преувеличена (например, частота значимого повреждения печени составляет 1 случай на 100 тыс.).
Вместе с тем, их нельзя игнорировать, так как это может значительно ухудшить качество жизни пациента. Поэтому, гиполипидемическая терапия требует ежегодного лабораторного контроля мышечных и печеночных показателей. Если же статины противопоказаны, ставится вопрос о назначении других лекарственных средств.
В случае, если ни один из препаратов не дает эффекта, возможно использование такого метода, как плазменный аферез. Эффект от него временный. Как правило, процедуру надо проводить раз в 10-14 дней, при тяжелых формах – чаще.
Данная информация предназначена только для медицинских и фармацевтических работников. Данная информация подлежит распространению в местах проведения медицинских или фармацевтических выставок, семинаров, конференций и иных подобных мероприятий или прямой передаче медицинским и фармацевтическим работникам. Распространение информации любыми другими способами, которые открывают доступ к ней неопределенному кругу лиц, запрещено. Использованные изображения не являются изображениями реальных пациентов. BY/CARD/10.2021/pdf/ 312868
К чему может приводить гиперхолестеринемия?
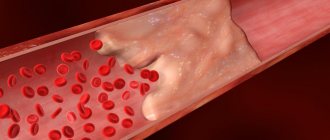
В первую очередь, повышенный холестерин является главным фактором развития атеросклероза. Его отложения на стенках сосудов с образованием атеросклеротических бляшек несут непосредственную угрозу всем органам и системам пациента.
Во-первых, сужается сам просвет сосуда, а значит, он начинает пропускать все меньшее количество крови, вызывая ишемию (кислородное голодание) тех органов, которые он кровоснабжает. Поражаются в первую очередь сердце, почки и головной мозг. Диаметр сосудов, кровоснабжающих эти органы, сужается из-за наличия атеросклеротических бляшек, вызывая ишемию. При тяжелом поражении артерий ног развивается хроническая недостаточность кровоснабжения, которая может приводить к появлению очагов некроза и изъязвлению тканей.
Гиперхолестеринемия приводит к образованию бляшек в стенке наиболее крупного сосуда в нашем теле – аорты, приводят к потере ее упругости и толщины. В результате стенка под давлением крови растягивается и возникает аневризма аорты. А она в свою очередь может приводить к расслоению или разрыву, что является крайне опасным состоянием для жизни пациента.
Признаки и симптомы
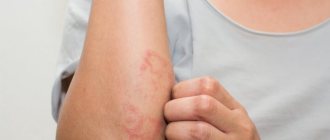
Выявление гиперхолестеринемии осуществляется по лабораторному анализу крови на биохимию. Кроме того, есть некоторые внешние признаки, по которым можно определить наличие этой патологии. Основным из них является наличие ксантом – кожных новообразований, сформированных из патологически измененных клеток, состоящих из липидных включений.
Они имеют вид плотных узелков. Ксантомы сопровождают все формы рассматриваемой патологии и являются одним из внешних признаков жирового дисбаланса. Они не вызывают у человека неприятных или болезненных ощущений. Могут самостоятельно рассасываться.
Как сдавать кровь на холестерин?
Выделяют следующую классификацию ксантом:
- Туберозные – крупные бляшки располагаются в области локтей, ягодиц, колен, на тыльной стороне пальцев, волосистой части головы и на лице имеют бурый или фиолетовый оттенок с цианотичной или красноватой каймой.
- Эруптивные – мелкие папулы желтого цвета. Они склонны появляться на ягодицах и бедрах.
- Сухожильные – локализуются в основном в области сухожилий.
- Плоские – пятна светло-оранжевого оттенка немного возвышаются над поверхностью кожи. В большинстве случаев появляются на ладонях.
- Ксантелазмы – плоские ксантомы век желтого цвета. Встречаются преимущественно у женщин. Самостоятельно не исчезают.
Еще одним признаком гиперхолестеринемии выступает появление своеобразных отложений холестерина по границе роговицы глаз. Они имеют форму ободка серовато-белого или белого цвета и в медицинской практике именуется, как липоидная дуга. Чаще появляется у курящих людей. Она носит необратимый характер.
Лица с таким признаком гиперхолестеринемии находятся в группе риска по развитию ИБС. При гомозиготной семейной гиперхолестеринемии наблюдается значительное повышение содержания холестерина в крови. У людей с такой формой патологии симптомы и признаки болезни формируются уже в детском возрасте.
В периоде полового созревания у них часто наблюдается атероматозное поражение устья аорты, а также сужение просвета коронарных артерий сердца. У них также наблюдаются все клинические проявления ИБС. Причиной преждевременной смерти в этом случае нередко становится острая коронарная недостаточность.
Гетерозиготная форма наследственной гиперхолестеринемии имеет длительное и бессимптомное течение. Сердечно-сосудистая недостаточность проявляется только во зрелом возрасте. Согласно статистике, первые признаки патологии проявляются раньше у женщин примерно на 10 лет, чем у мужчин.
Длительное, на протяжении многих лет, повышение уровня холестерина в крови при сопровождении таких явлений, как артериальная гипертензия, сахарный диабет, курение ускоряют образование атеросклеротических бляшек на сосудах. Они сужают просвет вплоть до полной закупорки. Это, в свою очередь, чревато смертельно опасными последствиями.
Это главные внешние признаки гиперхолестеринемии
Как лечить гиперхолестеринемию?
Пациенту обязательно назначается диета с пониженным содержанием жиров и углеводов. В качестве медикаментозной терапии врачи клиники ЦЭЛТ применяют широкий спектр гиполипидемических (снижающих уровень жиров-липидов) средств. Их назначение, а также схема применения подбирается индивидуально и зависит от результатов обследования каждого конкретного больного.
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Разновидности гиперхолестеринемии и ее диагностика
Классификация гиперхолестеринемии осуществляется по основным причинам развития этой патологии. В соответствии со специфическими особенностями течения заболевания либо по симптомам разделение этого заболевания не проводятся. Существует 3 типа гиперхолестеринемии:
- Первичная, или наследственная. Передается по наследству от родителей к детям и вызвана мутацией генов. Подразделяется на гомозиготную и гетерозиготную. Иначе ее называют семейная гиперхолестеринемия.
- Вторичная, или приобретенная. Формируется в результате развития некоторых патологий, происходящих в организме.
- Алиментарная. Возникает в результате злоупотребления богатой животными жирами пищи.
Семейная гиперхолестеринемия часто имеет бессимптомное течение и характеризуется выраженным повышением в крови уровня липопротеинов низкой плотности. Ей свойственно ранее развитие ИБС. Сопровождается такими симптомами, как боль в груди, образование подкожных отложений холестерина вокруг глаз, на руках и в области сухожилий.
ВОЗ классифицируют гиперхолестеринемию на следующие типы:
- Тип 1 – наследственная первичная гиперхиломикронемия и гиперлипопротеинемия.
- 2а типа – наследственная полигенная. Встречается реже, ее развитие может быть спровоцировано нерациональным питанием. Характеризуется ранним развитием сердечно-сосудистых патологий и появлением ксантом.
- 2б типа. Комбинированная гиперлипидемия. Является результатом чрезмерной выработки триглицеридов, аполипопротеина и ацетил-КоА. Характеризуется существенным повышением триглицеридов в крови.
- Тип 3. Наследственная дис-бета- липопротеинемия. Встречается редко и развивается в результате гомозиготности аполипопротеина Е.
- Тип 4. Эндогенная гиперлипидемия. В этом случае наблюдается повышение уровня триглицеридов.
- Тип 5. Наследственная гипертриглицеридемия. Основным признаком является повышение концентрации липопротеинов очень низкой плотности и хиломикронов.
И также классифицируется по степени тяжести на умеренную и тяжелую гиперхолестеринемию. В первом случае уровень холестерина в крови не выходит за пределы 7,8 ммоль/л. Такое состояние требует дополнительного обследования и соблюдения диеты.
Тяжелой степени гиперхолестеринемии соответствует уровень холестерина выше, чем 7,8 ммоль/л. Она требует лекарственного лечения. Нарушение липидного обмена и как следствие – диагноз гиперхолестеринемия определяется по биохимии крови. Исследуются следующие 4 показателя:
- общий холестерин;
- холестерин низкой плотности;
- холестерин высокой плотности;
- триглицериды.
Этот комплексный анализ крови называется липидограмма. Чаще всего повышение уровня холестерина, не связанное с наследственностью, выявляется в ходе профилактического обследования. Кроме лабораторного анализа крови, диагностика гиперхолестеринемии включает сбор анамнеза пациента и анализ его жалоб.
И также проводится осмотр пациента, в ходе которого могут быть выявлены внешние признаки повышения уровня холестерина в крови. Это ксантомы, ксантелазмы и липидная дуга роговицы. Производится измерение артериального давления пациента. У людей с гиперхолестеринемией чаще всего оно повышено.
Методы лечения
Для нормализации уровня холестерина в крови и устранения гиперхолестеринемии предпринимаются лекарственные и немедикаментозные методы лечения. Известно, что концентрация холестерина в крови нередко провоцируется нерациональным питанием, богатым жирами животного происхождения.
Поэтому коррекция рациона при незначительном повышении этого показателя поможет справиться с гиперхолестеринемией без специальных лекарств. Если же показатели холестерина в крови стабильно высокие, при этом наблюдается прогрессирование сосудистых изменений и присутствует отрицательная симптоматика, то необходима медикаментозная терапия, а порой и оперативное лечение.
Немедикаментозная терапия включает следующие направления:
- нормализацию массы тела;
- посильную физическую нагрузку;
- ограничения в рационе жиров животного происхождения;
- увеличение потребления витаминов и пищевых волокон;
- существенное ограничение или отказ от употребления алкоголя;
- отказ от курения.
Согласно клиническим рекомендациям, в рамках медикаментозного лечения назначаются специальные препараты, действие которых направлено на снижение концентрации уровня холестерина в крови через различные механизмы. Одним из основных групп лекарственных средств для пациентов с высоким липидным уровнем являются статины.
Их действие направлено на снижение выработки холестерина в печени, а также снижение внутриклеточного содержания липопротеинов. Кроме того, статины стимулируют разрушение жироподобных веществ и препятствуют повреждению сосудов.
Препараты этой группы подбираются индивидуально в зависимости от степени тяжести патологии. Недопустим самостоятельный прием таких препаратов, поскольку они имеют множество побочных эффектов.
Следующая группа препаратов, назначаемая для лечения гиперхолестеринемии – секвестранты желчных кислот. На фоне их приема происходит вывод желчных кислот, содержащих холестерин, в кишечник с последующим выходом из организма.
Фибраты снижают концентрацию триглицеридов и повышают содержание полезного холестерина высокой плотности. Обычно назначаются совместно со статинами. В схему лечения гиперхолестеринемии включаются также препараты, содержащие омега-3 полиненасыщенные жирные кислоты.
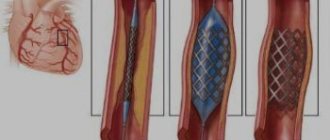
При тяжелых формах гиперхолестеринемии применяются экстракорпоральные методы лечения. К таковым относятся каскадная плазмофильтрация, иммуносорбция липопротеинов, гемосорбция, плазмосорбция. Суть этих методов заключается в изменении свойств и состава крови больного вне организма посредством специальных приборов.
Лечить гиперхолестеринемию народными средствами целесообразно лишь при незначительном отклонении от нормы уровня липопротеинов. Считается, что среди средств нетрадиционной медицины наиболее эффективными в снижении холестерина являются рецепты на основе чеснока, лимона, меда. Но прежде чем приступать к подобному лечению, следует проконсультироваться с лечащим врачом.
Снизить повышенный уровень холестерина в крови могут специальные препараты
Осложнения при повышенном содержании холестерина в крови
Наиболее закономерным последствием гиперхолестеринемии в клинической практике называют атеросклероз. Данное состояние характеризуется формированием атеросклеротических (холестериновых) бляшек, уплотняющих стенки артерий и сужающих их просвет вплоть до полной окклюзии (закупорки).
Атеросклероз может затронуть сосуды мозга, сердца, почек, кишечника, нижних конечностей, и даже аорту. Это заболевание, в свою очередь, провоцирует ряд прочих осложнений:
· Инфаркт миокарда;
· Коронарную болезнь сердца;
· Инсульты и микроинсульты;
· Стенокардию.
Терапевтический прогноз при лечении атеросклероза, сопряженного с гиперхолестеринемией, зависит от баланса проатерогенных и антиатерогенных липидов в крови пациента, скорости развития деструктивных изменений в сосудах, локализации пораженной артерии. Полноценное и своевременное лечение, сопряженное с устранением модифицируемых провоцирующих факторов, продлевают продолжительность жизни больного и значительно улучшают ее качество.
3.Симптомы и диагностика
Как указано выше, гиперхолестеринемия не является болезнью, – что означает, в частности, отсутствие собственной симптоматики. Клиническая картина всегда определяется конкретным сочетанием причин и следствий (напр., ожирение и сердечнососудистая патология, курение и нарушения гемодинамики в нижних конечностях, мозговые транзиторные ишемические атаки на фоне хронического стресса, и мн.др.).
Гиперхолестеринемия диагностируется путем лабораторных исследований с использованием специальных табличных критериев.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Причины развития гиперхолестеринемии
Первичная гиперхолестеринемия развивается исключительно вследствие генетической предрасположенности (наследственное получение от родителей деструктивного гена, отвечающего за синтез вещества).
Вторичная гиперхолестеринемия может быть спровоцирована сопутствующими заболеваниями и состояниями:
· Сахарный диабет;
· Обструктивные патологии печени и желчного пузыря (включая желчнокаменную болезнь);
· Гипотиреоз;
· Схематический прием медикаментозных препаратов (иммунодепрессантов, диуретических средств, бета-блокаторов);
· Алиментарные причины (некорректное питание с преобладанием в обычном рационе животных жиров).
Последний фактор может спровоцировать как транзиторную, так и постоянную гиперхолестеринемию.
Развитию и прогрессированию дислипедимии способствуют следующие модифицируемые и немодифицируемые факторы:
· Курение;
· Злоупотребление спиртным;
· Гиподинамия;
· Переедание;
· Стрессовый тип личности;
· Ожирение (преимущественно абдоминальное, т.е. в районе живота);
· Декомпенсированный сахарный диабет;
· Артериальная гипертензия (хроническая гипертония);
· Генетическая предрасположенность к раннему атеросклерозу;
· Инфаркт миокарда;
· Ишемический инсульт;
· Мужской пол;
· Зрелый возраст (старше 45 лет).
Игнорирование симптомов и пренебрежение адекватной терапией ведут к тому, что постоянная гиперхолестеринемия дает тяжелые осложнения и последствия.