Тахикардия — симптомы и лечение
Что надо делать при приступе
Если человек при внезапном приступе тахикардии находится один, необходимо глубоко дышать, а также выполнить манёвр Вальсальвы. Для этого закрывают голосовую щель и напрягают мышцы грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Какие действия нельзя предпринимать
Без тщательной диагностики и рекомендаций лечащего врача нельзя принимать какие-либо лекарства и БАДы. При некоторых аритмических тахикардиях, которые выявляются по данным электрокардиограммы, их приём может быть опасен.
Устранение основного заболевания
Лечение длительной тахикардии начинается с устранения основного заболевания, симптомом которого она является, либо каких-то других причинных факторов. Если заболевание известно, то после соответствующего лечения купируется и тахикардия.
При феохромоцитоме (опухоли надпочечника), продуцирующей адреналин, и иногда при гипертиреозе лечением является оперативное вмешательство, после которого один из симптомов в виде тахикардии исчезает.
При заболеваниях щитовидной железы лечением является либо оперативное вмешательство, либо лекарственная терапия.
При артериальной гипертензии многие назначаемые для её лечения препараты не только снижают уровень артериального давления, но и влияют на скорость сердечных сокращений, снижая её. Если назначение таких препаратов противопоказано, то кардиологи используют лекарство, действующее только на клетки синусового узла, замедляющее исключительно пульс — ивабрадин. Препарат имеет ограниченное количество показаний и запрещён к самостоятельному применению без консультации специалиста.
При анемии восстановлению уровня гемоглобина и нормализации сердечного ритма способствует назначение препаратов железа (при железодефицитной анемии), витамина В12 или фолиевой кислоты (при В12-дефицитной и фолиеводефицитной анемии), переливание компонентов крови (при постгеморрагической либо апластической анемии), а также лечение атрофического гастрита или паразитозов (дифиллоботриоз).
Если тахикардия возникает у здорового человека и связана с низким физическим развитием, то выходом является постепенная тренировка выносливости. Она включает в себя повышение активности образа жизни, нарастание сложности физических тренировок, выполнение статичных и динамических упражнений, ходьбу в умеренном и быстром темпе, бег на различные дистанции с возрастающей сложностью, а также плавание.
Лечение наджелудочковых тахикардий
В случае диагностированой наджелудочковой тахикардии (например, предсердной тахикардии, АВУРТ или трепетания предсердий) для начала состоит оценить нестабильность артериального давления по наличию следующих признаков:
- гипотензия (снижение давления);
- гипоксия (нехватка кислорода в организме);
- одышка;
- боль в груди;
- шок;
- признаки нарушения перфузии (прохождения крови через лёгкие).[2]
Электроимпульсная терапия
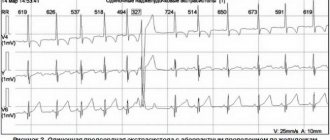
Если пациент нестабилен, то необходима немедленная кардиоверсия — стимуляция сердца разрядом электрического тока. При этом важно, чтобы дефибриллятор находился в режиме синхронизации с комплексом QRS (основными импульсами на линии ЭКГ). Этот режим позволяет дефибриллятору предотвратить передачу удара во время того, когда сердце деполяризовано (иначе кардиоверсия может привести к полиморфной желудочковой тахикардии).
Начальная энергия для синхронизированной стимуляции сердца:
- у взрослых — 100-200 Дж, может ступенчато увеличивать при отсутствии успеха;
- у детей — 0,5-1 Дж/кг, может быть увеличена до 2 Дж/кг при последующих попытках.[5]
Пациента со стабильным давлением нужно подготовить к химической кардиоверсии — восстановлению сердечного ритма с использованием препаратов. Для этого рекомендуется провести стимуляцию блуждающего нерва при помощи манёвра Вальсальвы и массажа сонной артерии. Эти методы стимулируют парасимпатическую систему, замедляют формирование импульса в синусовом узле и не только.
Для долгосрочного лечения рецидивирующей наджелудочковой тахикардии пациентам следует проконсультироваться о том, как самостоятельно повышать тонус блуждающего нерва.
Техника манёвра Вальсальвы: закрытие голосовой щели и напряжение мышц грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Надавливание на глазные яблоки также может вызывать стимуляцию парасимпатической системы, однако данный метод не рекомендуется, поскольку при чрезмерном надавливании могут повредиться глаза.[4][8]
Техника массажа сонной артерии: пациент лежит на спине, шея вытянута, в это время пальцами он надавливает на один каротидный синус в течение примерно 10 секунд. Такой массаж противопоказан людям с единственной артерией, пациентам, перенёсшим транзиторную ишемическую атаку или острое нарушение мозгового кровообращения в течение последних трёх месяцев, а также детям или младенцам.[5]
Медикаментозная терапия
Если воздействие на блуждающий нерв не дало эффекта, то для нормализации сердцебиения можно использовать аденозин. Его необходимо вводить в струйно внутривенно. Начальная доза составляет 6 мг (детская доза — 0,1 мг/кг). Если такая доза неэффективна, то можно ввести 12 мг (детям — 0,2 мг/кг). Вторая доза аденозина (12 мг) может быть введена ещё один раз, если должный эффект не достигнут. Каждую дозу аденозина необходимо быстро промыть 10–20 мл физраствора. Если на момент лечения пациент получает карбамазепин или дипиридамол, то рекомендуется снизить дозу аденозина до 3 мг.[1][11]
В случае неверно истолкованного ритма введение аденозина может помочь замедлить частоту сердечных сокращений на длительное время. Это позволит определить, вызвана ли тахикардия другой узкой комплексной тахикардией (например, мерцательной аритмией или трепетанием предсердий).
При неэффективности аденозина можно использовать:
- дилтиазем (0,25 мг/кг внутривенно с последующей инфузией 5-15 мг/час);
- эсмолол (0,5 мг/кг внутривенно, затем по 0,2-0,5 мг/кг в минуту — необходимо повторять при каждом повышении титра);
- метопролол (2,5-5 мг внутривенно каждые 2-5 минут, но не более 15 мг в течение 10-15 минут).
Если вышеуказанные препараты по-прежнему оказываются неэффективными, то стимуляция сердца с большей скоростью, чем его собственный ритм, может устранить наджелудочковую тахикардию. Однако есть риск желудочковой тахикардии или фибрилляции, поэтому её следует использовать с осторожностью и с немедленной доступностью кардиоверсии.[4]
Пациентам с рецидивирующей наджелудочковой тахикардией без синдрома предварительного возбуждения может потребоваться длительное лечение пероральными бета-адреноблокаторами или блокаторами кальциевых каналов для поддержания синусового ритма. Также может потребоваться радиочастотная (катетерная) абляция — оперативное лечение аритмии с использованием радиочастотной энергии.
Лечение АВ-узловой реципрокной тахикардии
Первичная тактика лечения АВУРТ также сводится к стимуляции блуждающего нерва и приёму аденозина, который прекращает примерно 80% аритмий. Препаратами второго ряда являются недигидропиридиновые блокаторы кальциевых каналов, бета-блокаторы или дигоксин.[8]
Хирургическое лечение
Если лечение вышеуказанными способами не увенчалось успехом, или приём медикаментов невозможен из-за побочных эффектов, то пациенты могут выбрать катетерную абляцию как одноразовое окончательное лечение. Данный метод лечения АВУРТ высокоэффективен (успешен в 95% случаев).
Хроническая медикаментозная терапия с использованием антиаритмических средств III или IC класса (флекаинид, пропафенон, амиодарон, дофетилид или соталол) может проводиться в тех случаях, когда организм не реагирует на блокаторы кальциевых каналов или бета-блокаторы, а также в случае отказа пациента от катетерной абляции. Выбор этих антиаритмиков обычно связан с сопутствующими заболеваниями и профилем побочных эффектов.[6][10]
Лечение тахикардии народными средствами
Применение методов народной медицины часто приводит к тому, что пациент не получает своевременного квалифицированного лечения. При тахикардии это может стать причиной опасных для жизни осложнений, например инсульта и инфаркта миокарда.
Как появляется
Данное заболевание может диагностироваться у совершенно здоровых людей разных возрастных категорий. Однако чаще оно встречается у женщин и мужчин старших возрастных групп, имеющих проблемы с сердцем. Нередко может быть обнаружена синусовая тахикардия у ребенка малого возраста.
Что вызывает увеличение количества сокращений сердца, и каковы причины заболевания подобного характера? В здоровом организме автоматизм синусового узла повышается во время психоэмоциональной или физической перегрузки, а также при чрезмерном употреблении кофе и других кофеинсодержащих продуктов. Таким образом, организм обеспечивает оптимальное кровоснабжение всех органов в те моменты, когда он выполняет напряженную работу.
Иными словами, это вполне адекватная реакция здорового организма на активную работу симпатической нервной системы. Также синусовая тахикардия код мкб может наблюдаться и у человека с вполне здоровым сердцем, но если он заражен какой-либо инфекцией, страдает от анемии или имеет проблемы с щитовидной железой. К тому же стоит отметить, что подобные проблемы могут быть вызваны такими средствами, как:
- эуфиллин;
- глюкокортикоидные гормоны и т.п.
Причины
Заболевание провоцируют следующие факторы:
- сердечная недостаточность и высокий риск появления инфаркта, миокардитов, кардиосклероза и т.п.
- сбои работы эндокринной системы: может провоцироваться тиреотоксикозом, увеличением продуцирования таких гормонов, как адреналин при феохромоцитоме;
- нагрузки физического и психоэмоционального характера: стресс, чрезмерный восторг, тяжелый труд;
- беременность: синусовая тахикардия при беременности встречается довольно часто и требует четкого контроля со стороны медицинского работника, который ведет беременность женщины;
- нарушения работы вегетативной нервной системы: невроз, аффективный психоз; нейроциркуляторная дистония;
- врожденные аномалии развития организма.
Все эти факторы, вызывающие проблемы с сердечным ритмом у здорового человека, у женщин при беременности или у детей могут наблюдаться в комплексе, а могут появляться по одному.
Советы специалиста: «5 признаков того, что пора к врачу»
Само по себе учащение сердцебиения не обязательно свидетельствует о какой-то болезни. Важно, при каких обстоятельствах это происходит и чем сопровождается. Ниже приведены ситуации, при которых необходимо обратиться к врачу:
- учащенное сердцебиение появляется в покое;
- увеличение ЧСС сопровождается сильной болью в сердце;
- человек часто теряет сознание;
- тахикардия возникает резко и внезапно и так же прекращается;
- увеличение ЧСС ухудшает симптомы имеющейся кардиологической патологии.