Инфаркт мозга или ишемический инсульт – это оба названия инсульта, вызванного закупоркой кровеносного сосуда в головном мозге человека.
Это самый распространенный тип инсульта у россиян, украинцев и белоруссов. В головном мозге пациента образовывается сгусток крови или жировая бляшка, и блокирует кровеносный сосуд — эмбол.
Это очаговый некроз головного мозга, обусловленный полной и длительной ишемией, которая поражает все тканевые элементы, нейроны, глию и сосуды.
Ишемические инфаркты вызывают очаговый неврологический дефицит у пациента. При эмболических инфарктах они появляются резко. При атеротромботических инфарктах они развиваются в течение определенного периода времени, обычно нескольких часов. Атеротромботическим инфарктам часто предшествуют транзиторные ишемические атаки (ТИА).
ТИА-это очаговый неврологический дефицит, который длится менее 24 часов и рассасывается.
Причины инфаркта мозга:
Инфаркт мозга (инсульт) в осномвном вызван закупоркой артерии (ишемический инсульт) или разрывом кровеносного сосуда (геморрагический инсульт). У наших специалистов бывают категории пациентов, которые могут испытывать только временное нарушение кровотока в головном мозге (транзиторная ишемическая атака или ТИА), что не вызывает постоянного повреждения могза.
Виды ишемического инсульта включают в себя:
Примерно 70% инсультов являются ишемическими инсультами. Ишемические инсульты возникают, когда артерии к мозгу пациента сужаются или блокируются, вызывая сильное снижение кровотока (ишемия). Наиболее известные ишемические инсульты включают в себя:
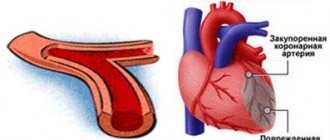
- Тромботический инсульт. Тромботический инсульт возникает, когда сгусток крови (тромб) образуется в одной из артерий, которая поставляет кровь в мозг. Сгусток может быть вызван жировыми отложениями (бляшки), которые накапливаются в артериях и вызывают снижение кровотока (атеросклероз) или другие заболевания артерий.
- Эмболический инсульт. Эмболический инсульт происходит, когда сгусток крови формируются от вашего мозга — обычно в сердце — и проходит через кровоток, чтобы образоваться в более узких артериях мозга. Этот тип сгустка крови называется эмболом.
- Геморрагический инсульт. Геморрагический инсульт возникает, когда кровеносный сосуд в мозге протекает или разрывается. Кровоизлияние в мозг может быть результатом многих условий, которые влияют на кровеносные сосуды.
К ним относятся:
- Неконтролируемое высокое кровяное давление – артериальная гипертензия;
- Слабые стенки кровеносных сосудов (аневризмы);
- Менее распространенной причиной кровоизлияния является разрыв аномального клубка тонкостенных кровеносных сосудов (артериовенозная мальформация).
Виды геморрагического инсульта включают в себя:
- Внутримозговое кровоизлияние. При внутримозговом кровоизлиянии кровеносный сосуд в головном мозге лопается и разливается в окружающую мозговую ткань, повреждая клетки головного мозга. Клетки мозга за пределами утечки лишены крови и также повреждены.
- Высокое кровяное давление, травмы, сосудистые мальформации, высокая доза применение разжижающих кровь препаратов и другие факторы состояния пациента могут вызвать внутримозговое кровоизлияние в мозг.
- Субарахноидальное кровоизлияние. При субарахноидальном кровоизлиянии артерия на поверхности мозга или вблизи нее лопается и проникает в пространство между поверхностью мозга и черепом. Это кровотечение часто сигнализируется внезапной, сильной головной болью. Субарахноидальное кровоизлияние обычно вызвано разрывом небольшой мешковидной или ягодообразной аневризмы. После кровоизлияния кровеносные сосуды в вашем мозге могут расширяться и сужаться беспорядочно (спазм сосудов), вызывая повреждение клеток головного мозга путем дальнейшего ограничения кровотока.
- Транзиторная ишемическая атака (ТИА). Транзиторная ишемическая атака (ТИА) — иногда известная как мини — инсульт-это временный период симптомов. Временное снижение кровоснабжения части мозга вызывает Тиас, который может длиться всего от трех до пяти минут.
Фактор риска развития инфаркта мозга:
- Нездоровый образ жизни у пациента и постоянные эмоциональные стрессы (работа, отношения с родными, финансовые потери и т.д.);
- Избыточный вес или ожирение (часто наши пациенты страдают ожирением именно в связи с постоянным стрессом);
- Недостаточная физическая активность;
- Курение, воздействие пассивного курения и алкоголь;
- Употребление наркотиков;
- Показания артериального давления выше 120/80 миллиметров ртутного столба (мм рт. ст.);
- Высокий уровень холестерина в крови (регулярная лабораторная диагностика ОАК, БАК, ОАМ);
- Сахарный диабет;
- Сердечно-сосудистые заболевания;
- Генетическая предрасположенность;
- Возраст — люди в возрасте от 55 лет и старше имеют более высокий риск инсульта, чем молодые люди;
- Пол. Мужчины имеют более высокий риск инсульта, чем женщины;
- Гормоны-использование противозачаточных таблеток или гормональной терапии, которые включают эстроген.
Болевой синдром при приступе стенокардии
М.В. КУЗНЕЦОВА
, к.м.н., завотделением дневной стационар, врач высшей категории,
ГНИЦ профилактической медицины
Ишемическая болезнь сердца (ИБС) в течение многих лет является главной причиной смертности населения во многих экономически развитых странах. В настоящее время сердечно-сосудистые заболевания (ССЗ) играют решающую роль в эволюции общей смертности в России. Смертность от ССЗ в России в 2013 г. составила 857 случаев на 100 тыс. жителей. Из этого числа почти 50% приходится на смерть от ИБС. Проблема лечения и облегчения клинических проявлений этих заболеваний является одним из приоритетных вопросов современной кардиологии.
ИБС протекает как в острой, так и в хронической форме. Это внезапная коронарная смерть, стенокардия (напряжения, нестабильная, впервые возникшая, прогрессирующая. Ранняя постинфарктная или постоперационная, спонтанная – вазоспастическая, вариантная, Принцметала), безболевая ишемия миокарда, кардиальный Х-синдром — микроваскулярная стенокардия, острый инфаркт миокарда, постинфарктный кардиосклероз, сердечная недостаточность, нарушения ритма и проводимости.
Статистика утверждает, что наиболее распространенный вариант ИБС – стенокардия (название заболевания происходит от греческих слов «stenos» и «kardia», что дословно переводится как сужение или сдавливание сердца). Она может быть стабильной и нестабильной. Различают стенокардию напряжения, возникающую при возрастающей в разы психофизической нагрузке, и стенокардию покоя. Опасный вариант течения – «немая» стенокардия, когда в клинической картине отсутствует типичный болевой синдром, пациент предъявляет жалобы на чувство онемения в руке, одышку при физической нагрузке.
По данным ГНИЦПМ, в РФ почти 10 млн трудоспособного населения страдают ИБС, более трети из них имеют стенокардию напряжения. Частота стенокардии увеличивается с возрастом: у женщин с 0,1–1% в возрасте 45–54 лет до 10–15% в 65–74 года, у мужчин — с 2–5% в 45–54 года до 10–20% в 65–74 года. В большинстве европейских стран распространенность стенокардии 20 000–40 000 на 1 млн населения. По данным Фремингемского исследования, стенокардия напряжения служит первым симптомом ИБС у мужчин в 40,7% случаев и в 56,5% у женщин.
Как показало международное исследование ATP-Survey (Angina Treatment Patterns), проведенное в 2001 г. в 9 странах Европы (в т. ч. в 18 центрах России), среди российских пациентов преобладали больные со стенокардией II–III ФК. Важно, что в популяции только около 40–50% всех больных знают о наличии у них болезни и получают соответствующее лечение, тогда как в 50–60% заболевание остается нераспознанным. Больные с диагнозом стабильной стенокардии умирают от ИБС в 2 раза чаще, чем не имеющие этого заболевания. Данные ГНИЦПМ утверждают, что мужчины, страдающие ИБС, живут в среднем на 8 лет меньше в сравнении с теми, у кого данная патология отсутствует.
Согласно результатам Фремингемского исследования, у больных стабильной стенокардией риск развития нефатального инфаркта миокарда и смерти от ИБС в течение 2 лет составляет соответственно: 14,3 и 5,5% у мужчин и 6,1 и 3,8% у женщин.
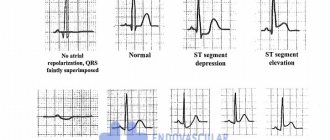
Стенокардия возникает, если работа сердца и потребность миокарда в кислороде превышают способность коронарных артерий снабжать соответствующие участки миокарда достаточным количеством насыщенной кислородом крови. Считают, что боль при стенокардии — непосредственное проявление ишемии миокарда, приводящей к накоплению в сердечной мышце недоокисленных метаболитов. По мере развития ишемии миокарда снижается рН крови в коронарном синусе, происходит потеря внутриклеточного калия, а вместо утилизации лактата начинается его повышенная выработка. Появляются патологические изменения ЭКГ, нарушается механическая производительность желудочков. Во время приступа стенокардии диастолическое давление в полости ЛЖ часто повышается, иногда настолько, что возникает легочный застой или развивается одышка.
Главными факторами, определяющими потребность миокарда в кислороде, являются частота сердечных сокращений (ЧСС), систолическое напряжение или систолическое АД и сократимость миокарда. Возрастание любого из перечисленных показателей на фоне сниженного коронарного кровотока способно вызвать приступ стенокардии. Так, физическое напряжение у больного с критической степенью стеноза коронарной артерии вызывает приступ стенокардии, купирующийся в покое. Во время приступа, спонтанно возникающего в покое, субъективное ощущение боли обычно сопровождается некоторым учащением сердечных сокращений и повышением АД, иногда значительным. Если приступ не устранен, эти сдвиги представляют основу для включения потенциально опасной биологической обратной связи: чем выше АД и ЧСС, тем больше несоответствие между потребностью миокарда в кислороде и степенью ее удовлетворения.
Стенокардия у большинства больных обусловлена критическим уменьшением просвета коронарных артерий вследствие атеросклероза.
Течение стенокардии во многом зависит от тяжести и темпов прогрессирования поражения коронарных сосудов, лежащего в основе коронарной недостаточности. В одних случаях функциональный класс стенокардии может в течение многих лет оставаться неизменным, в других наблюдается медленное, но постоянное нарастание симптоматики. Стенокардия любого функционального класса, как и впервые возникшая, может по не всегда известным причинам внезапно приобрести быстропрогрессирующее течение и завершиться инфарктом миокарда.
Наиболее типичное проявление стенокардии – дискомфорт или болевой синдром, который заставляет пациента обратиться к врачу. Характеристики дискомфорта, связанного с ишемией миокарда (стенокардией) могут быть разделены на четыре категории: локализация, характер, продолжительность, связь с нагрузками и другими обостряющими и устраняющими факторами.
При стенокардии напряжения болевой приступ возникает во время физической (иногда эмоциональной) нагрузки и обычно проходит через 1–2 мин после ее прекращения. Продолжительность тяжелого приступа может достигать 20–30 мин, при большей его длительности, как правило, развиваются очаговые дистрофические или некротические поражения миокарда. В подавляющем большинстве случаев боль локализуется глубоко за грудиной, чаще всего на уровне верхней трети тела грудины. Иногда зона наиболее сильной боли смещена несколько влево или вправо от срединной линии. Больные определяют боль как сжимающую, давящую, иногда как ломящую, распирающую или жгучую. Интенсивность боли различна: от труднопереносимой до едва выраженной, сравнимой с ощущением дискомфорта. Иррадиация боли наблюдается не всегда; в типичных случаях боль иррадиирует в левое плечо, левую руку, надплечье (менее характерна правосторонняя иррадиация) либо в шею, нижнюю челюсть, межлопаточное пространство. Редко отмечается нетипичная иррадиация боли — в эпигастрий, левую половину чревной области. В момент возникновения приступа больной, как правило, замирает; если боль возникла при ходьбе, он останавливается. Чаще это ходьба вверх, под «уклон», или против ветра, или в холодную погоду. Объективно при тяжелом приступе могут наблюдаться гиперемия или бледность лица, появление на нем капелек пота, иногда усиленное потоотделение на туловище, небольшая тахикардия, некоторое повышение или снижение АД, расширение зрачков. Одышка может сопровождать стенокардию. Дискомфорт в груди может также сопровождаться такими симптомами, как усталость или головокружение, тошнота, жжение, беспокойство или чувство обреченности. Одышка может быть единственным симптомом стабильной стенокардии, что может вызывать затруднение при верификации диагноза и требовать проведения дифференциальной диагностики с бронхолегочной болезнью.
Обострение симптомов после обильной еды или после пробуждения утром – это классические признаки стенокардии. Стенокардия может быть снижена дальнейшими упражнениями (walk-through стенокардия) или на второй нагрузке (разминка стенокардии). Порог стенокардии и, следовательно, симптомы могут значительно варьировать день ото дня и даже в течение одного дня.
Следует отметить, что существуют некоторые сложности при верификации диагноза стенокардии. Так, у пожилых людей только в 50% случаев диагностируют классическую форму стабильной стенокардии. Чаще эквивалентом болевого синдрома становится одышка. Снижение физической активности — причина того, что больные не достигают порога, когда возникает боль. Немаловажную роль в диагностике играет снижение памяти и наличие сопутствующих заболеваний. У женщин часто возникают кардиалгии, которые, выступая на передний план, затрудняют диагностику стенокардии и определение ее функционального класса. У 50% больных сахарным диабетом отсутствует классическая форма стабильной стенокардии, заболевание часто протекает бессимптомно. Хроническая рефрактерная стенокардия — тяжелая стенокардия, рефрактерная к полноценной лекарственной терапии, возникающая у больных, которым противопоказано или затруднено проведение внутрисосудистых вмешательств или коронарного шунтирования. Рефрактерная стенокардия соответствует стенокардии III–IV ФК по классификации Канадского кардиологического общества.
Существует несколько клинических форм стабильной стенокардии: ранняя утренняя стенокардия, возникающая в период с 6 до 11 ч, обусловленная активацией симпатической нервной системы при учащении ЧСС и повышении АД; стартовая стенокардия вследствие повышения потребности миокарда в кислороде без предварительного включения коллатералей; стенокардия после пищеварения, связанная с перераспределением крови и «обкрадыванием» сердца; «холодовая» стенокардия, вследствие спазма периферических артерий; стенокардия лежачего положения (decubitus) в результате увеличения венозного возврата и увеличения преднагрузки на сердце с увеличением потребности миокарда в кислороде; стенокардия, возникшая после стрессовых ситуаций при активации симпатической нервной системы; «табачная» стенокардия (tobacoangina), обусловленная спазмом сосудов, активацией симпатической нервной системы при увеличении ЧСС и АД; стенокардия «второго» дыхания — преодоление болевого синдрома и продолжение нагрузки за счет выработки в ишемизированном миокарде веществ, способных увеличивать коронарный кровоток; «статическая» стенокардия, обусловленная резкой статической нагрузкой, механизмом которой является подъем диафрагмы, поворот сердца, рост внутригрудного давления, увеличение венозного возврата крови и преднагрузки на сердце.
Различают также типичную и атипичную стенокардию. При атипичной стенокардии чаще всего боль в груди аналогична таковой при типичной стенокардии: такие же локализация и реакция на нитраты, но без отчетливой связи с провоцирующими факторами. Часто боль описывается как в покое, начиная от низкого уровня интенсивности, который постепенно усиливается, сохраняется в течение 15 мин, а затем ее интенсивность медленно снижается. Эта характеристика должна насторожить врача о возможности того, что присутствует коронарный спазм сосудов. Другой атипичной картиной является боль, локализации и характеристики стенокардии, которая возникает при нагрузках, но прекращается через некоторое время после нагрузки или может быть прекращена приемом нитратов. Чаще всего она возникает у пациентов с микрососудистой стенокардией. Ниже приведена классификация боли в груди.
Традиционная клиническая классификация боли в груди
• Типичная стенокардия (доказанная) — встречаются все три полные характеристики: — дискомфорт за грудиной типичного характера и продолжительности — провоцируется физической или психоэмоциональной нагрузкой — купируется в покое и/или приемом нитратов в течение минут. • Атипичная стенокардия (вероятная) — наличие двух из указанных характеристик. • Неангинальная боль в груди — наличие только одной из указанных выше характеристик или их отсутствие
Болевой синдром купируется или уменьшается при прекращении нагрузки. Прием нитратов в подавляющем большинстве случаев полностью купирует приступ в течение 1—2 мин.
Таким образом, основная задача врача – купировать болевой синдром.
В настоящее время на фармакологическом рынке широко представлен спектр нитратов. Нитроглицерин (тринитрат глицерина) используется в клинической практике со второй половины ХIX в. Но только спустя почти 100 лет были созданы новые препараты (изосорбида динитрат, изосорбид 5-мононитрат) и новые лекарственные формы (для внутривенного введения, для использования в виде аэрозоля, для трансдермального применения в виде мази, пластыря), включая формы с медленным высвобождением препарата в желудочно-кишечном тракте. Активное изучение механизма действия нитратов привело к расширению круга показаний к их применению и позволило установить в конце ХХ в., что молекула оксида азота (NO) играет важную роль в обеспечении нормальной функции эндотелия сосудов. Она принимает участие в регуляции тонуса сосудов, оказывает антиагрегационное действие, ингибирует адгезию и инфильтрацию моноцитов, ингибирует миграцию и пролиферацию гладкомышечных клеток в стенке артерий. Нарушение функции эндотелия, включая снижение образования NO, обнаружено в т. ч. и при ИБС.
Нитраты имеют широкое применение в качестве антиангинальных средств при различных формах ИБС (стенокардия, инфаркт миокарда и др.). В основе лечебного эффекта нитратов (нитровазодилататоров) лежит способность субстратно увеличивать содержание оксида азота, являющегося эндотелиальным релаксирующим фактором. Этот фактор стимулирует гуанилатциклазу, увеличивает содержание циклического гуанозинмонофосфата внутри клетки и в итоге вызывает вазодилатацию. К нитровазодилататорам относят органические нитраты, а также сиднонимины (молсидомин) и другие донаторы оксида азота (амилнитрит). Наиболее распространены в клинической практике органические нитраты (нитроглицерин, изосорбида динитрат, изосорбида мононитрат). В последнее время не только разработаны новые соединения и лекарственные формы органических нитратов, в т. ч. пролонгированного действия, но и уточнены и расширены показания к их применению. Лекарственные формы нитратов обеспечивают проникновение действующего вещества в кровоток через слизистую оболочку полости рта (таблетки, пластинки, аэрозоли), после приема внутрь (таблетки, капсулы для приема внутрь), трансдермально, т. е. при аппликации на кожу (мази, пластыри, диски) или используются для инъекций.
Антиангинальный эффект нитратов обусловлен перестройкой гемодинамики, связанной с общим сосудистым действием препарата, расслаблением под его влиянием гладких мышц периферических сосудов, особенно его венодилатирующим эффектом. Под влиянием нитратов уменьшается венозный приток крови к сердцу, снижается давление в правом предсердии, в системе легочной артерии, а также уменьшается периферическое сосудистое сопротивление. В результате происходит разгрузка миокарда, уменьшается его напряжение по преодолению сопротивления выброса крови, снижаются энергетические затраты и потребность в кислороде. Происходящее снижение кардиального напряжения и коронаролитическое действие способствуют восстановлению кровотока по мелким сосудам миокарда, улучшению кровотока в эпикардиальных коронарных артериях. Наряду с уменьшением ишемии, постепенно исчезает болевая импульсация от ишемического очага и прекращается болевой синдром. Действие нитратов не ограничивается влиянием на коронарные сосуды, они вызывают расширение других кровеносных сосудов (сосудов мозга, периферических сосудов, сосудов брюшной полости). Прием нитратов может модулировать фибринолиз, изменяя соотношение в плазме между двумя основными компонентами этой системы — тканевым активатором плазминогена и его ингибитором, что может быть как следствием изменения гемодинамики, так и результатом ингибирующего влияния NO на агрегацию и адгезию тромбоцитов.
Помимо использования нитратов как препаратов выбора для начального лечения большинства больных стенокардией (купирование и профилактика приступов), обосновано их назначение больным с изменяемым порогом возникновения ишемической боли, т. к. они предотвращают прерывистую коронарную вазоконстрикцию, при вазоспастической стенокардии. С целью купирования и для профилактики прогнозируемого приступа стенокардии чаще используются лекарственные формы нитратов, всасывающиеся в полости рта (табл. 1).
| Таблица 1. Сравнение нитроглицерина (в таблетках) и Изокет спрея | ||
| Свойства | Нитроглицерин (сублингвальные таблетки) | Изокет спрей |
| Быстрое всасывание | + | +++ |
| Мгновенный эффект | + | +++ |
| Длительность действия | до 30 мин | до 120 мин |
| Гигиеничность | — | +++ |
| Отсутствие особых условий хранения | — | +++ |
Изокет спрей — антиангинальный препарат группы органических нитратов. Изокет содержит активное вещество – изосорбида динитрат – обладающее вазодилатирующими свойствами. Изосорбида динитрат снижает потребность сердечной мышцы в энергии и кислороде, уменьшает пред- и постнагрузку на миокард. Кроме того, препарат уменьшает диастолическое давление в желудочках сердца, устраняет спазм коронарных сосудов, вследствие чего нормализуется коронарный кровоток в ишемизированных участках миокарда. Сосудорасширяющее действие препарат оказывает преимущественно на вены, однако при применении изосорбида динитрата отмечается также некоторая дилатация артерий. Под действием изосорбида динитрата уменьшается сопротивление легочных сосудов и снижается давление в малом круге кровообращения.
Препарат практически не влияет на частоту сердечных сокращений. Способствует расширению церебральных сосудов. За счет стимуляции симпатической нервной системы и снижения постнагрузки улучшает систолическую функцию.
Основными преимуществами Изокет спрея, в отличие от аэрозоля, является то, что подача препарата из баллона (аэрозоль) производится за счет создания в нем избыточного давления, а извлечение происходит посредством открывания клапана. При использовании спрея подача препарата производится за счет его механического выдавливания поршнем микронасоса, при этом давление во флаконе равно атмосферному. Важным моментом в конструкции является то, что при перемещении поршня в исходное положение полость, из которой выдавливается лекарственное средство, заполняется новой порцией. Это служит жидкостным затвором, препятствуя попаданию воздуха внутрь флакона, т. е. лекарственное средство во флаконе не контактирует с внешней средой и не подвергается воздействию агрессивных факторов, флакон герметично закрыт, что исключает распыление препарата во внешнюю среду.
Механизм действия препарата основан на его способности увеличивать количество оксида азота в эндотелии сосудов (рис. 1). NO необходим для активации гуанилатциклазы, которая принимает участие в синтезе циклического гуанозинмонофосфата (цГМФ). Увеличение концентрации цГМФ приводит к дилатации сосудов (за счет снижения тонуса гладкомышечного слоя). Снижение преднагрузки при применении изосорбида динитрата происходит за счет снижения тонуса сосудов, венозного депонирования крови и снижения ее венозного возврата к сердцу. Вследствие уменьшения венозного возврата крови к сердцу значительно снижается давление на стенки левого желудочка и уменьшается потребность сердечной мышцы в кислороде. Прямая дилатация коронарных сосудов и эксцентрических коронарных стенозов, а также небольшое уменьшение их сопротивления вызывают улучшение перфузии миокарда и снабжения его кислородом без развития «синдрома обкрадывания».
Отмечено повышение толерантности к физическим нагрузкам у пациентов, страдающих ишемической болезнью сердца и стенокардией, принимающих препарат Изокет спрей. Изосорбида динитрат способствует снижению нагрузки на миокард, улучшая качество жизни у пациентов, страдающих сердечной недостаточностью. Кроме того, за счет снижения притока крови к правому предсердию препарат снижает давление в малом круге кровообращения и способствует уменьшению симптомов отека легких.
При применении препарата в форме спрея изосорбида динитрат быстро абсорбируется в системный кровоток. Активное вещество абсорбируется на всей площади слизистой оболочки рта, поэтому терапевтический эффект наступает быстрее, чем при применении препарата в форме таблеток. Действие препарата развивается в течение 1–3 мин после применения. Пик концентрации активного вещества в крови отмечается спустя 3–6 мин после применения. При применении препарата в форме спрея или аэрозоля отсутствует эффект первого прохождения изосорбида динитрата через печень. Препарат метаболизируется в печени с образованием фармакологически активных метаболитов: изосорбида-2-мононитрата и изосорбида-5-мононитрата. Биодоступность препарата составляет около 60–100%, что значительно выше биодоступности пероральных форм изосорбида динитрата. Выводится почками в виде фармакологически активных метаболитов, период полувыведения изосорбида-2-мононитрата составляет от 1,5 до 2 ч, изосорбида-5-мононитрата – от 4 до 6 ч.
Таким образом, Изокет спрей имеет ряд существенных преимуществ для купирования болевого синдрома в сравнении с сублингвальными нитратами (табл. 2). Следует также отметить, что экспериментальные исследования на животных не обнаружили тератогенного действия изосорбида динитрата.
| Таблица 2. Сравнение препарата Изокет спрей с сублингвальными нитратами | |
| Изокет спрей | Сублингвальные таблетки |
| Отсутствует прохождение через печень | Часть препарата (проглатываемая) проходит первый этап метаболизма через печень |
| Большая площадь всасывания | Меньше площадь всасывания |
| Быстрое всасывание | Более длительное всасывание |
| Для достижения эффекта требуется меньшее количество действущего вещества | Для достижения эффекта требуется больше препарата |
| Более быстрое наступление клинического эффекта | Медленнее наступает клинический эффект |
Скорейшее купирование болевого синдрома для облегчения субъективного состояния больного при приступе стенокардии — первостепенная задача врача. Изокет спрей для сублингвального применения имеет быстрое начало действия за счет лекарственной формы в виде аэрозоля, оказывает длительный защитный эффект за счет длительно действующих метаболитов, позволяет точно дозировать препарат, имеет удобную форму выпуска и упаковки. При каждом нажатии на распылитель равное количество раствора разбрызгивается в виде мельчайших капелек. Он легко проникает сквозь слизистую оболочку рта и в считанные секунды попадает в кровоток. При применении изосорбида динитрата в виде сублингвального спрея действие препарата начинается спустя 30 с и продолжается в течение 120 мин (2 ч).
Литература
1. Рекомендации Европейского общества кардиологов – 2013. 2. Беленков Ю.Н., Оганов Р.Г. Национальное руководство по кардиологии. ГЭОТАР-Медиа, 2012. 3. Мазур Н. Роль нитратов в лечении кардиологических больных в соответствии с принципами доказательной медицины и рекомендации по их практическому применению. Медиасфера, 2007. 4. Змушко Е.И., Белозеров Е.С. Лекарственные препараты. СПб.: Питер, 2000. 5. Косарев В.В. Фармакотерапия. Самара: Медицина, 1994. 6. Машковский М.Д. Лекарственные средства: В 2 т. Т. 1. М.: Новая волна, 2002. 7. Синев Д.Н., Гуревич И.Я. Пособие для фармацевтов аптек. М.: Медицина, 1982. 8. Фармакологический словарь. Сост. П.М. Фадеева. М.: Медицина, 2003. 9. Moncada S, Higgs A. The L-arginine — nitric oxide pathway. N Engl J Med., 1993, 329: 2002-2012.4. 10. Cohn JN, Archibald DG, Zische S et al. Effect of vasodilator therapy on mortality in chronic congestive heart failure: results of veterans administration Cooperative Study. A comparison of enalapril with hydralazine-isosorbide dinitrate in the treatment of chronic congestive heart failure. N Engl J Med, 1991, 325: 303-310. 11. Horowitz JD. Tolerance induction during therapy with long — acting nitrates: how extensive is the «Collateral demage»? Cardiovasc Drugs Ther, 2004, 18: 1: 11-12.16. 12. Kosmicki MA, Szwed H, Sadowski Z. Antiischemic response to sublingual nitroglycerin during oral administration of isosorbide dinitrate in patients with stable angina pectoris: when does cross tоlerance occur? Cardiovasc Drugs Ther, 2004, 18: 1: 47-55.17. 13. Webb DJ, Muirhead GJ, Wulff M et al. Sildenafil citrate potentiates the hypotensive effects of nitric oxide donor drugs in male patients with stable angina. J Am Coll Cardiol, 2000, 36: 25-31. 14. Doucet S, Malekianpour M, Theroux P et al. Randomized trial comparing intravenous nitroglycerin and heparin for treatment of unstable angina secondary to restenosis after coronary artery angioplasty. Circulation, 2000, 101: 955-61. 15. Bussmann WD, Passek D, Seidel W, Kaltenbach M. Reduction of CK and CK-MB indexes of infarct size by intravenous nitroglycerin. Circulation, 1981, 63: 615-22.
Профилактика
Зная ваши факторы риска инсульта, следуя рекомендациям высококвалифицированных специалистов, ежегодный комплексный чек-ап организма и здоровый образ жизни являются лучшими шагами, которые вы можете предпринять, чтобы предотвратить инсульт. Если у вас был инсульт или транзиторная ишемическая атака (ТИА), эти меры могут помочь предотвратить другой инсульт.
Помощь, которую вы получаете в клинике, играет значительную роль при купировании острого периода инфаркта мозга.
От того, насколько квалифицированную и скорую помощь окажет вам команда неврологов, кардиологов, нейрохирургов, реабилитологов и физиотерапевтов, будут завесить факторы риска возможных осложнений после приступа.
Многие протоколы профилактики инсульта совпадают с протоколами профилактики сердечно-сосудистых заболеваний. Основные рекомендации по здоровому образу жизни включают в себя:
- Постоянный контроль кровяного давления. Это одна из самых важных вещей, которые вы можете сделать, чтобы уменьшить риск инсульта. Если у пациента уже был инсульт, снижение артериального давления может помочь предотвратить последующую ТИА или инсульт.
- Физические упражнения, контроль над стрессом, поддержание здорового веса и ограничение количества натрия, алкоголя и табака. В дополнение к рекомендации изменения образа жизни, наш врач может назначить лекарства для лечения высокого кровяного давления, а также комплекс витамин и минералов, рыбий жир.
- Снижение количества холестерина и насыщенных жиров в вашем рационе. Употребление меньшего количества холестерина и жиров, особенно насыщенных жиров и транс-жиров, может уменьшить бляшки в артериях.
- Отказ от употребления табака. Курение повышает риск инсульта для курильщиков и некурящих, подверженных пассивному курению. Отказ от употребления табака снижает риск инсульта.
- Контроль диабета.
- Поддержание здорового веса. Избыточный вес способствует развитию других факторов риска инсульта, таких как высокое кровяное давление, сердечно-сосудистые заболевания и диабет.
- Диета, богатая фруктами и овощами. Диета, содержащая пять или более ежедневных порций фруктов или овощей, может снизить риск инсульта.
- Физические упражнения могут снизить кровяное давление. Это также поможет похудеть, контролировать диабет и уменьшить стресс.