Симптомы сердечного приступа
Поскольку кардиогенный шок, как правило, развивается у людей с тяжелым сердечным приступом, важно знать признаки и симптомы сердечного приступа. К ним относятся:
- Давящие, распирающие или сжимающие боли в груди продолжительностью более 15 минут;
- Боли, отдающие в плечо, руку, спину или зубы и нижнюю челюсть;
- Увеличение частоты приступов боли в груди;
- Длительная боль в верхней части живота;
- Одышка;
- Потливость;
- Надвигающееся чувство страха;
- Обморок;
- Тошнота и рвота.
Если вы обратитесь к врачу сразу при появлении этих признаков или симптомов, вы предотвратите вероятность развития кардиогенного шока. Своевременное лечение сердечного приступа повышает шансы на выживание и уменьшает повреждение сердца. Не игнорируйте эти симптомы, если они продолжаются более пяти минут. Сразу вызывайте бригаду скорой медицинской помощи. Если нет возможности вызвать скорую помощь, попросите кого-нибудь отвезти вас в ближайшую больницу.
Причины
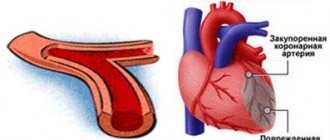
Кардиогенный шок развивается, когда сердце теряет возможность перекачивать достаточное крови к остальной части вашего тела. Чаще причиной развития кардиогенного шока является повреждение левого желудочка, основной насосной камеры сердца, связанного с недостатком кислорода из-за сердечного приступа.
Сердечный приступ развивается при закупорке одной или нескольких артерий, по которым обогащенная кислородом кровь поступает к вашему сердцу (коронарных артерий). Иногда со временем происходит сужение коронарных артерий в связи с отложением на их стенках холестерина. Образование этих отложений, называемых бляшками, в артериях всего организма называется атеросклерозом.
Во время сердечного приступа одна из этих бляшек может разорваться, и на месте разрыва формируется тромб, который блокирует ток крови через артерии. Без поступления обогащенной кислородом крови в сердце происходит ослабление сердечной мышцы и развивается кардиогенный шок.
В редких случаях кардиогенный шок развивается при повреждении правого желудочка сердца. Из правого желудочка сердца кровь попадает в легкие, где обогащается кислородом перед поступлением в остальные части вашего тела. Повреждение правого желудочка приводит к тому, что сердце теряет способность эффективно перекачивать кровь в легкие, в связи с чем организм не получает достаточное количество кислорода.
Несмотря на то, что сердечный приступ — самая распространенная причина, кардиогенный шок возникает и при других состояниях: воспаление сердечной мышцы (миокардит) или инфекции сердечных клапанов (эндокардит). К причинам относятся передозировка наркотиков или отравление веществами, которые влияют на насосную функцию вашего сердца.
| Интенсивная терапия | Главная страница сайта | ||
Амниотическая эмболия
Амниотическая эмболия – акушерская катастрофа, которая, к счастью, встречается довольно редко. Частота этого осложнения по данным различных авторов составляет от 1 случая на 8000 до 1 на 80000 родов. Амниотическая эмболия – самая непредсказуемая и, во многих случаях, почти непредотвратимая причина материнской смертности, уровень которой достигает 86%. В структуре материнской смертности эта патология занимает от 1,2 до 16,5%. Столь широкий диапазон данных о частоте и летальности обусловлен тем, что, к сожалению (или скорее – к счастью), ни один врач не может “похвастаться” большим личным опытом ведения больных с амниотической эмболией. Несмотря на то, что интерес к этому осложнению родов в последние годы растёт, представления врачей о клинической физиологии амниотической эмболии и об интенсивной терапии этого осложнения ещё очень далеки от желаемого совершенства. Пусть амниотическая эмболия редка, но для роженицы и её врачей, встретившихся с этим грозным осложнением, не имеет значения, что среди прочих осложнений родов процент амниотической эмболии невелик: погибшая больная составляет для себя и своей семьи 100%. Поэтому нам представляется очень важным, чтобы акушеры и анестезиологи хорошо знали современное состояние проблемы амниотической эмболии.
Краткая история проблемы
Повидимому, первым целенаправленным описанием эмболии околоплодными водами была диссертация нашего соотечественника Н.Е.Касьянова “К вопросу об эмболии лёгких плацентарными гигантами”, защищённая в Санкт-Петербурге в 1896 г. Правда, в 1893г. Ch.G.Schmorl обнаружил в лёгких женщины, погибшей в родах, клетки трофобласта и предположил, что эти клетки попадают из маточного кровотока в сердце, а затем в лёгкие, где осаждаются, создавая препятствие кровотоку в малом круге кровообращения. Однако эта довольно аргументированная гипотеза так и осталась незамеченной. О следующем случае амниотической эмболии сообщил лишь через 33 года бразильский врач L.R.Meyer. Спустя ещё год в экспериментальной работе R.M.Warden были показаны значительные изменения сердечно-сосудистой системы у животных, возникающие после внутривенного введения амниотической жидкости. Клинического значения эти прекрасно выполненные эксперименты не имели: они были получены как “побочный” продукт при изучении патогенеза эклампсии, а не амниотической эмболии. Затем последовал очередной перерыв в полтора десятка лет, пока в 1941 г. двое исследователей из Чикагской университетской клиники P.E.Steiner и C.C.Lushbaugh не положили начало систематическому изучению амниотической эмболии. Авторы описали этот синдром у 8 женщин, внезапно умерших в родах, и лишь после этого амниотическая эмболия была признана медициной как нозологическая форма болезни. Может показаться, что в своих последующих работах эти авторы грешат гипердиагностикой амниотической эмболии, приводя очень высокую частоту эмболии – 1 на 3000 родов. Однако, если вспомнить случаи неожиданных коагулопатических кровотечений и отёков лёгких в родах, часть которых, как мы теперь знаем, обусловлена недиагностированной амниотической эмболией, то и статистика, приведённая авторами, не покажется такой уж неправдоподобной. Тем не менее, “открытие” амниотической эмболии в 1941 г. наводнило медицинскую литературу этим диагнозом, поскольку к нему относили большинство случаев, когда беременная или роженица умирали внезапно. В 1958 г. эпителиальные клетки плода обнаруживали в маточных венах без клинической симптоматики амниотической эмболии. Поэтому обнаружение слущенных эпителиальных клеток в пробах крови, полученных из центральной вены или лёгочной артерии, при отсутствии клинических проявлений не должно считаться патогномоничным признаком амниотической эмболии, т.к. небольшое их количество может обнаруживаться и при отсутствии этого осложнения. По современным представлениям о клинической физиологии амниотической эмболии, причина катастрофы кроется не в чешуйках плода, а значит и их обнаружение в кровотоке не всегда может подтвердить или отвергнуть этот диагноз. Ещё очень долго публикующиеся материалы об амниотической эмболии напоминали крайне пессимистическую научную, а подчас и ненаучную, фантастику. И лишь в последние два десятилетия экспериментальные и клинические работы по амниотической эмболии стали посвящаться механизмам развития этого грозного осложнения и его интенсивной терапии и профилактике. Бесспорным является одно – при амниотической эмболии околоплодные воды попадают в материнский кровоток. Когда и как это происходит, то есть каковы физиологические механизмы амниотической эмболии?
Клиническая физиология
Условия для эмболии
С помощью радиоизотопных методов показано, что при схватках во время нормальных родов амниотическая жидкость в материнский кровоток не попадает. Для того, чтобы это произошло, необходимы два условия:
1) существенное превышение амниотического давления над венозным;
2) зияние венозных сосудов матки.
Что касается первого условия – превышения амниотического давления над венозным
, – то при отсутствии родовой деятельности амниотическое давление составляет около 8
мм вод.ст
., а венозное – около 10
мм вод.ст
. На высоте схваток эти показатели равны соответственно 20 и 40
мм вод.ст.,
то есть первого условия для возникновения амниотической эмболии нет ни в покое, ни на высоте схваток. Однако существует целый ряд ситуаций, вызывающих дисбаланс этих параметров, что и позволяет выявить группу риска амниотической эмболии. Снижение венозного давления может иногда быть следствием гиповолемии, связанной с увлечением акушеров диуретиками при лечении отеков беременных без должного клинико-физиологического осмысливания причин их возникновения. Гиповолемия с низким венозным давлением может часто сопровождать течение беременности у больных сахарным диабетом, пороками сердца и тяжёлыми формами преэклампсии. Амниотическая эмболия чаще случается у многорожавших. Ранее считалось, что изменения сердечно-сосудистой системы, возникающие при беременности, подвергаются полному обратному развитию после родов. Однако в 1991 г. E.L.Capeless и I.F.Clapp показали, что снижение периферического сосудистого сопротивления, наступающее после беременности, является достаточно стойким. Поэтому при последующих беременностях и родах у многорожавших женщин может наблюдаться растущее несоответствие между увеличивающейся ёмкостью периферического сосудистого русла и объёмом циркулирующей крови. В итоге может иногда возникнуть относительная гиповолемия и снижение венозного давления, и тогда вероятность возникновения амниотической эмболии растет. К аналогичному результату приводит и необоснованное назначение беременным сосудорасширяющих и антигипертензивных средств без соответствующей своевременной коррекции волемических нарушений. Амниотическое давление может превысить венозное при стремительных родах, тазовом предлежанииплода, крупном плоде или многоплодной беременности, при ригидной шейке матки и несвоевременно вскрытом плодном пузыре. Среди предрасполагающих к амниотической змболии факторов выделяют стимуляцию родовой деятельности окситоцином. Следует иметь в виду, что при операции кесарева сечения инфузия окситоцина со скоростью 10 капель/мин уже сама по себе может приводить к развитию артериальной гипотонии. Появилось даже сообщение о связи касторового масла, применяемого для стимуляции родовой деятельности, с возникновением амниотической эмболии. Приём внутрь касторового масла увеличивает концентрацию простагландина Е и, таким образом, может вызывать схватки и потенцировать действие различных сокращающих средств. Следовательно, и касторовое масло, и другие факторы, вызывающие чрезмерно сильные схватки и рост внутриматочного давления, могут способствовать возникновению амниотической эмболии.
Зияние сосудов матки – второе непременное условие амниотической эмболии – наблюдается при преждевременной отслойке плаценты и при её предлежании, при любом оперативном вмешательстве на матке – кесаревом сечении, ручном обследовании матки и отделении последа, а так же при послеродовой атонии матки. Некоторые авторы связывают амниотическую эмболию с травматическими непроникающими разрывами матки, попаданием амниотической жидкости в кровоток через повреждённые эндоцервикальные вены или децидуальные синусы. Вывод из этих клинико-физиологических рассуждений конкретен: различная патология беременности и родов, а также сопутствующая гиповолемия любой этиологии, в том числе и ятрогенная, чреваты опасностью амниотической эмболии.
Надо обратить внимание на удивительный парадокс: околоплодные воды – это хитроумное изобретение природы, предназначенное для сохранения жизни и роста плода, то есть для нормального развития беременности. Но поражает несовершенство этого важного устройства, таящего в себе смертельную угрозу для матери и плода, если амниотическая жидкость проникает в материнский кровоток, что, как мы видим, может встречаться не столь уж редко.
Пато- и танатогенез
Рассмотрим состав околоплодных вод. Амниотическая жидкость – это коллоидный раствор, в котором имеются мукопротеиды с высоким содержанием углеводов, большое количество липидов и белок в концентрации 210-390 мг%
. В довольно высоких концентрациях представлены различные биологически активные вещества – адреналин (76
мкмоль/л
), норадреналин (59
мкмоль/л
), тироксин и эстрадиол [Barnes]. Амниотическая жидкость богата гистамином, уровень которого повышается при преэклампсии. Содержатся также профибринолизин и тромбокиназоподобные вещества. Добавление одной капли околоплодных вод в пробирку с кровью ускоряет время свертывания вдвое. Амниотическая жидкость содержит многие продукты белкового и жирового метаболизма, биологически активные вещества, в том числе цитокины и эйкосаноиды, а также различные механические примеси – чешуйки эпидермиса, лануго, сыровидную смазку. При внутриутробной инфекции плода амниотическая жидкость может быть инфицирована, и попадание в материнский кровоток инфицированных околоплодных вод вызывает ещё более тяжёлую коагулопатию. Клиническая физиология амниотической эмболии укладывается в две главные формы –
кардио-пульмональный шок
и
коагулопатию
, но нередко эти формы различаются лишь по времени и степени их проявления.
Кардио-пульмональный шок
Долгое время существовало мнение, что лёгочная артериальная гипертензия вызвана обструкцией лёгочных капилляров механическими примесями (чешуйки, пушковые волосы, муцин и т.д.), но поскольку в 1 мл
околоплодных вод содержится в среднем около 500-600 клеток, то для того, чтобы они создали преграду лёгочному кровотоку необходимо было бы, чтобы лёгкие профильтровали около семи литров амниотической жидкости, для чего требуются околоплодные воды, по крайней мере, шести беременных женщин. Более правдоподобной кажется гипотеза о повышении лёгочного сосудистого сопротивления с возникновением кардио-пульмонального шока под воздействием, главным образом, простагландина F2a. В экспериментах на животных неоднократно отмечалось развитие лёгочной гипертензии и кардио-пульмонального шока при внутривенном введении амниотической жидкости, взятой во время родов, но не в середине беременности. Основное различие в составе околоплодных вод в эти моменты – высокая концентрация простагландинов к моменту родов. Правда, описаны эмболии околоплодными водами в ранние сроки беременности при высоком надрыве плодного пузыря, но в ранних сроках амниотическая эмболия больше проявляется коагулопатией и в меньшей степени – кардио-пульмональным шоком. В 1985 г. специальные исследования S.L.Clark e.a. выявили при амниотической эмболии острую левожелудочковую недостаточность и резкое уменьшение сердечного выброса при относительно нормальных показателях сопротивления лёгочных сосудов. Возникла гипотеза о прямом токсическом влиянии амниотической жидкости на сократительную способность миокарда, и для её проверки проводили перфузию изолированного сердца животных отфильтрованными околоплодными водами. Это вызывало выраженный спазм коронарных сосудов и снижение сердечного выброса, то есть сердечную недостаточность вследствие прямой ишемии миокарда. Уместно вспомнить, что простагландины F2a и Е, а также тромбоксан вызывают спазм коронарных сосудов, в то время как простациклин их расширяет и улучшает насосную функцию сердца. К редким симптомам амниотической эмболии относится появление неприятного вкуса во рту роженицы сразу же после отделения последа, кратковременно развивающийся озноб и гипертермия, хотя скорее всего на эти “пустяки” просто редко обращают внимание специалисты, упоённые могуществом своей науки. Анестезиологам, работающим в родильных залах, знакома тяжело купируемая послеродовая дрожь, которую вряд ли можно рассматривать только с позиций гипоэргоза, тем более когда вслед за ней наступает гипотоническое или коагулопатическое кровотечение. Во время операции кесарева сечения эти симптомы маскируются наркозом. Цепь описанных изменений заканчивается либо фибрилляцией желудочков, либо кардио-пульмональным шоком с развитием компонентов некардиогенного отёка лёгких. Мрачное описание танатогенеза кардио-пульмонального шока при амниотической эмболии имеет один маленький просвет: мы упоминали, что непреодолимых механических препятствий лёгочному и коронарному кровотоку нет, а смерть наступает от реакций, запущенных биологически активными веществами. Справиться с ними и есть главная задача анестезиолога-реаниматолога в ранних стадиях амниотической эмболии.
Коагулопатия
Если фазу кардио-пульмонального шока удается благополучно преодолеть, то у большей части больных развивается та или иная степень коагулопатии, обусловленной тромбопластическими свойствами амниотической жидкости. Синдром рассеянного внутрисосудистого свертывания может быть и единственным клиническим проявлением эмболии околоплодными водами, а также предшествовать кардио-пульмональному шоку или его завершать. Необходимо лишь помнить, что амниотическая эмболия является клинико-физиологической основой многих “необъяснимых” коагулопатических кровотечений в акушерской практике. Кровотечение может начаться и без РВС-синдрома, вследствие того, что амниотическая жидкость вызывает и атонию матки. Клинические проявления и функциональная диагностика коагулопатической формы амниотической эмболии не имеют специфики.
Интенсивная терапия
К сожалению, интенсивная терапия кардио-пульмонального шока при амниотической эмболии чаще всего превращается в реанимацию. Именно поэтому необходимо, чтобы возле роженицы, подозрительной на возможность возникновения этого осложнения, всегда находился человек, владеющий приёмами реанимации. И не имеет значения, как он называется в штатном расписании больницы – акушер, анестезиолог, реаниматолог или терапевт: сочтёмся славою после благополучной выписки больной. Но только командовать должен кто-то один, потому что, как справедливо заметил Х.В Гуфеланд, “… один врач лучше двух, двое лучше трёх и т.д., с возрастанием количества врачей всегда уменьшается вероятность выздоровления”
. При остановке сердца на фоне синдрома сдавления нижней полой вены венозный возврат практически прекращается, как бы усердно при этом не проводился массаж сердца. Поэтому проведение лёгочно-сердечной реанимации в положении беременной на спине сокращает её эффективность из-за резкого уменьшения кровоснабжения миокарда, вследствие снижения венозного возврата. При реанимации в поздних сроках берменности стол должен быть слегка наклонён влево, чтобы сократить аорто-кавальную компрессию. Полагаем, что амниотическая эмболия – слишком грозное осложнение повседневной практики акушеров и анестезиологов, работающих рядом с ними, чтобы вспоминать о ней лишь при её возникновении. Основанное на знании клинической физиологии выявление факторов риска амниотической эмболии, своевременная ликвидация физиологических механизмов, способствующих развитию этого осложнения, готовность и оснащённость для проведения реанимации и интенсивной терапии как при кардио-пульмональном шоке, так и при коагулопатии – вот простая основа успеха в сохранении жизни больных с амниотической эмболией. После успешной реанимации или при амниотической эмболии, которая не требовала её, интенсивная терапия может быть условно разделена на три группы действий:
I. Подавление реакций, вызвавших кардио-пульмональный шок.
II. Лечение коагулопатии.
III. Профилактика и лечение полиорганной недостаточности.
Мы придерживаемся следующего порядка действий при интенсивной терапии амниотической эмболии. Катетеризация подключичной вены с обязательным контролем ЦВД после устранения аорто-кавальной компрессии наклоном операционного стола влево;
последующие действия:
* при ЦВД < 8 см вод.ст.
корекция гиповолемии проводится инфузией коллоидов и кристаллоидов в соотношении 2:1 со скоростью от 5 до 20
мл/мин
в зависимости от изменений ЦВД; при кровотечении в состав инфузионной терапии включается трансфузия свежезамороженной плазмы или свежей крови;
* при ЦВД > 8 см вод.ст
. применить средства с положительным инотропным действием (добутрекс и др.), начиная с минимальных доз; одновременно можно вводить глюкокортикоиды, которые стабилизируют адренорецепторы;
* при нарастающих признаках дыхательной недостаточности и РаО2 < 70 мм рт.ст
. произвести интубацию трахеи и перевести больную на ИВЛ;
* как можно раньше, проконтролировав свёртывающие свойства крови, ввести гепарин из расчета 50-100 ЕД/кг
одномоментно внутривенно в сочетании с большими дозами ингибиторов протеолитических ферментов: это может в значительной мере уменьшить вероятность коагулопатии.
Дальнейшая интенсивная терапия коагулопатической формы амниотической эмболии не имеет специфики и требует лишь скрупулёзного клинико-физиологического подхода. А что в медицине критических состояний не требует этого? Надо взять кровь из центральной вены, мокроту или смывы трахеи, чтобы потом исследовать их на наличие элементов околоплодных вод, хотя, как уже отмечалось, их наличие не является абсолютным доводом для подтверждения диагноза. Амниотическая эмболия может маскироваться под другую крайне тяжёлую патологию, и чем бы ни закончилась наша интенсивная терапия, кто знает, сколько усилий ещё придется приложить на утренней конференции, доказывая, что это была именно амниотическая эмболия, а не что-то совсем другое.
| Интенсивная терапия | Главная страница сайта | ||
Осложнения
При отсутствии своевременного лечения, кардиогенный шок становится смертельным состоянием. Другим серьезным осложнением кардиогенного шока является повреждение органов.
Если сердце не может перекачивать достаточное количество обогащенной кислородом крови к остальной части вашего тела, развиваются повреждения печени, почек и других органов. При повреждении печени и почек кардиогенный шок усугубляется, так как почки выделяют в кровь химические вещества, поддерживающие функцию мышц, а печень вырабатывает белки, способствующие свертыванию крови. При большой продолжительности кардиогенного шока могут развиваться стойкие повреждения органов.
Кардиогенный шок патогенез
Возрастает тонус периферических сосудов, развивается острая недостаточность кровообращения с явным снижением АД. Часть крови выходит за пределы сосудистого русла в расширенные сосуды и развивается секвестрация крови с гиповолемией и снижением центрального венозного давления. Уменьшение объема циркулирующей крови и гипотензия приводят к снижению кровотока в почках, головном мозге, печени и сердце. В результате возникает тканевая гипоксия и повышенная сосудистая проницаемость. Больше о патогенезе кардиогенного шока можно прочесть на нашем сайте https://www.dobrobut.com/. Заполните специальную форму и запишитесь на личный прием к нужному специалисту.
Методы диагностики
Диагностика кардиогенного шока требует незамедлительных действий. Врачи проверят наличие признаков и симптомов шока, а затем назначат дополнительные обследования, чтобы выяснить причину вашего состояния. К методам диагностики кардиогенного шока относятся:
- Измерение артериального давления. У людей с шоком часто снижается артериальное давление. Если человека в состоянии шока доставляют в больницу бригада скорой помощи, артериальное давление измеряют до поступления в больницу.
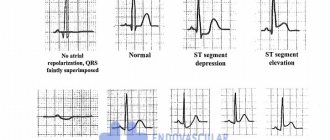
- Электрокардиограмма (ЭКГ). Это первое обследование для диагностики сердечного приступа. Часто его проводят одновременно с опросом о симптомах. Обследование заключается в записи электрической активности сердца с помощью электродов, прикрепленных к коже. Импульсы выглядят как «волны», отображаемые на мониторе или напечатанные на бумаге. Поскольку при повреждении сердечная мышца не может нормально проводить электрические импульсы, ЭКГ позволяет определить, произошел ли у вас сердечный приступ, или он в настоящий момент развивается.
- Рентгенография органов грудной клетки. Рентгеновское изображение органов грудной клетки поможет врачу оценить размеры и форму вашего сердца и его сосудов.
- Анализы крови. Анализы крови позволят определить наличие у вас повреждений почек и печени, обнаружить признаки инфекции сердца, а также выявить наличие у вас сердечного приступа. Другой тип анализа крови (анализ содержания газов в артериальной крови) также назначают для определения содержания кислорода в крови.
- Эхокардиограмма. При этом обследовании звуковые волны используют для получения изображения сердца. Во время эхокардиографии звуковые волны направляют на сердце от палочкообразного устройства (датчика), расположенного на груди. Звуковые волны отражаются от сердца и возвращаются обратно через грудную клетку, они обрабатываются в электронном виде для получения видеоизображения сердца. Эхокардиография поможет выявить область повреждения вашего сердца и нарушение насосной функции сердца.
- Катетеризация коронарных артерий (ангиография, коронарография). Это обследование выявит сужение и закупорку коронарных артерий. Жидкое контрастное вещество вводят в артерии сердца через длинную тонкую трубку (катетер), который проводят через артерию в ноге или руке до артерий сердца. Когда контрастное вещество заполняет артерии, они становятся видимыми на рентгеновских снимках, что позволяет выявить зоны их закупорки.
Кроме того, во время катетеризации ваш врач может удалить закупорку артерии путем коронарной ангиопластики и стентирования. Для ангиопластики используют крошечные баллоны, которые вводят через кровеносный сосуд в коронарную артерию для расширения заблокированной зоны. После ангиопластики устанавливают сетчатую трубку (стент) внутри артерии для сохранения достаточного ее просвета и предотвращения повторного сужения в будущем.
Реанимационные мероприятия
При потере сознания и остановке дыхания необходимо выполнить срочные реанимационные мероприятия. Искусственное дыхание выполняется рот в рот. Для этого голову человека нужно запрокинуть назад, подложив под шею валик из полотенца или любой другой ткани. Человек, выполняющий реанимацию, должен вдохнуть воздух, закрыть нос пострадавшего пальцами, выдохнуть воздух через рот пострадавшего. За одну минуту необходимо выполнить до 12 вдохов.
Во время оказания доврачебной помощи необходимо следить за пульсом больного. Если человек теряет сознание и сердечные удары не прослушиваются, нужно выполнить непрямой массаж сердца. Для его выполнения пациента кладут на спину, поверхность должна быть твердой. Человек, выполняющий массаж, должен расположиться сбоку от больного. Основания ладоней должны надавливать на область грудной клетки посредине. Толчки выполняются прямыми руками, сгибать их не нужно. Частота нажатий – не менее 60 толчков в минуту. Если реанимируется пожилой человек, количество толчков в минуту составляет до 50, у детей – 120 нажатий. Важно! При одновременном выполнении искусственного дыхания и непрямого массажа сердца следует чередовать 2 вдоха с 30 толчками.
Лекарственные препараты
Лекарства для лечения кардиогенного шока назначают с целью улучшения кровотока через сердце и улучшения насосной функции вашего сердца.
- Аспирин. Аспирин снижает свертываемость крови и поддерживает кровоток через суженную артерию. Принимайте аспирин самостоятельно в ожидании приезда бригады скорой помощи, только если врач рекомендовал вам это сделать при появлении симптомов сердечного приступа.
- Тромболитики. Эти препараты помогают растворить тромб, который блокирует приток крови к сердцу. Чем раньше вам назначат тромболитический препарат при сердечном приступе, тем выше вероятность выживания и уменьшения повреждения сердца. Тромболитики назначают, если не удается провести экстренную катетеризацию артерий сердца и выполнить стентирование.
- Антиагреганты. Врачи в отделении неотложной помощи могут назначит вам другие препараты, которые похожи на аспирин, для предотвращения образования новых тромбов. К ним относятся такие препараты, как клопидогрель (Плавикс) и другие блокаторы рецепторов гликопротеинов IIb/IIIa тромбоцитов.
- Другие разжижающие кровь препараты. Вам, вероятно, назначат и другие препараты. К ним относится гепарин, для снижения вероятности образования опасных тромбов. Гепарин вводят внутривенно или подкожно в течение первых нескольких дней после сердечного приступа.
- Инотропные препараты. Допамин или адреналин назначают для улучшения и поддержания функции сердца.
Факторы риска
- Обширный трансмуральный инфаркт миокарда (по данным ЭКГ инфарктные изменения в 8-9 отведениях; большая зона акинезии по данным ЭхоКГ)
- Повторные инфаркты миокарда, особенно инфаркты с нарушением ритма и проводимости
- Зона некроза, равная или превышающая 40 % массы миокарда левого желудочка
- Падение сократительной функции миокарда
- Снижение насосной функции сердца в результате процесса ремоделирования, начинающегося в первые часы и дни после начала развития острой коронарной окклюзии
- Тампонада сердца
- Пожилой возраст
- Сахарный диабет
Хирургические вмешательства
Хирургические вмешательства для лечения кардиогенного шока направлены на восстановление кровотока через сердце. Их выполняют в специализированных кардиоцентрах. К таким вмешательствам относятся:
- Ангиопластика и стентирование. Обычно при восстановлении кровотока через закупоренную артерию отмечают улучшение признаков и симптомов кардиогенного шока. При неотложной ангиопластике восстанавливают просвет закупоренных артерий, что обеспечивает свободный ток крови к вашему сердцу. Врачи вставляют длинную тонкую трубку (катетер), который продвигают через артерию в ноге или руке к закупоренной артерии вашего сердца. Этот катетер снабжен специальным баллоном. При установке стента в зоне сужения баллон раздувают, чтобы восстановить просвет артерии. Кроме того, в артерию могут вставить металлический сетчатый стент для сохранения ее просвета в течение длительного времени и восстановления притока крови к сердцу. Врачи устанавливают стенты, которые медленно выделяют в кровь лекарственные вещества, обеспечивающие сохранение достаточного просвета артерии.
- Баллонный насос. В зависимости от вашего состояния, врачи могут установить баллонный насос в главную артерию вашего сердца (аорту). Баллонный насос надувается и сдувается, имитируя работу вашего сердца и обеспечивая ток крови.
Помощь больному в условиях стационара
Алгоритм действий врачей зависит от особенностей состояния больного. Первые медицинские мероприятия проводятся еще в машине скорой помощи. Здесь используют такие методы:
- использование оксигенотерапии – процедура помогает поддержать дыхание пациента, сохранить жизненно важные функции до приезда в больницу;
- применение наркотических анальгетиков. Это мероприятие помогает снизить сильный болевой синдром. Здесь используются такие лекарства, как Дроперидол, Промедол, Фентанил и другие;
- чтобы исключить риск образования тромбов в артериях, человеку вводят гепарин;
- нормализовать частоту сердечных сокращений помогают растворы Добутамина, Дофамина, Норадреналина;
- улучшить питание сердечной мышцы помогает введение инсулина с глюкозой;
- устранить тахиаритмию помогают Панангин, Гилуритмал, Лидокаин;
- раствор натрия гидрокарбоната вводится для налаживания метаболических процессов организма.
Дальнейшее лечение кардиогенного шока в условиях клиники подразумевает продолжение терапии, начатой в домашних условиях и в карете скорой помощи. При поступлении больного в больницу проводится немедленное комплексное обследование организма. Это помогает выявить противопоказания и риск развития побочных эффектов, которые могут спровоцировать осложнение ситуации.
В условиях стационара проводятся реанимационные мероприятия, направленные на восстановление жизненно важных функций пациента
Дальнейший стандарт оказания помощи зависит от заболевания, вызвавшего развитие шока:
- состояние, при котором возникает отек легких, требует назначения Нитроглицерина, использования спиртовых растворов, мочегонных препаратов;
- сильная боль снимается с помощью сильных наркотических анальгетиков, к которым относят Морфин, Промедол, Фентанил;
- лечение сильно пониженного артериального давления проводится с помощью раствора Допамина;
- для сохранения дыхания у пациента в бессознательном состоянии проводится интубация трахеи;
- предотвратить кислородное голодание головного мозга и других органов помогает оксигенотерапия.
При тяжелом состоянии человека необходимо использование аппарата искусственного кровообращения и искусственной вентиляции легких. В этот период больному должна быть оказана необходимая сестринская помощь. Заключается она в выполнении гигиенических процедур, регулярном измерении артериального давления, температуры тела и кормлении пациента.
Операции
При неэффективности медикаментозного лечения и перечисленных хирургических вмешательств, врач порекомендует вам операцию:
- Аорто-коронарное шунтирование. Шунтирование заключается в пришивании вен или артерий в обход зоны закупорки или сужения коронарной артерии. Это восстанавливает приток крови к сердцу. Врач предложит эту операцию после восстановления сердца от сердечного приступа.
- Операции по восстановлению повреждения сердца. Иногда причина развития кардиогенного шока — разрыв одной из камер сердца или повреждение клапана сердца. Для исправления этих проблем врач предложит оперативное лечение.
Доврачебная неотложная помощь
При обнаружении признаков кардиогенного шока необходимо как можно скорее вызвать скорую помощь, оказать человеку неотложную помощь. Для этого следует выполнить такие действия:
- Больного уложить на любую поверхность, тело должно находиться в горизонтальном положении, ноги слегка приподняты. Такая позиция обеспечивает лучший приток крови к головному мозгу.
- Во время оказания экстренной помощи важно обеспечить доступ свежего воздуха в комнату. Для этого нужно открыть форточку или входную дверь. Нельзя допускать столпотворения возле пострадавшего.
- Шею и грудь человека нужно освободить от одежды. Если есть тесный воротник, галстук, шарф или другие предметы, их нужно снять.
- На начальном этапе нужно измерить артериальное давление пациента. При кардиогенном шоке оно всегда понижено. Чтобы нормализовать показатели, нужно дать больному препарат, в состав которого входит допамин, метазон или гидрокартизон.
- Если человек в сознании, допускается прием анальгезирующих лекарств.
После этого следует дождаться карету скорой помощи, после приезда врачей сообщить им, при каких обстоятельствах развился шок.
Доврачебная помощь при развитии шока должна быть немедленной
Профилактика
Лучший способ профилактики кардиогенного шока — предотвращение развития сердечных приступов. Изменения образа жизни, которые используют при лечении заболеваний сердца, помогут предотвратить развитие сердечного приступа. К таким изменениям образа жизни относятся:
- Контроль за высоким артериальным давлением (лечение гипертонической болезни). Одним из самых важных шагов для снижения риска развития сердечного приступа и кардиогенного шока — это контроль за уровнем артериального давления. Регулярные физические упражнения, управление стрессом, поддержание нормального веса тела, ограничение употребления соли и алкоголя помогут контролировать повышение артериального давления. В дополнение к рекомендациям по изменению образа жизни, врач может назначить лекарства для лечения гипертонической болезни, например, диуретики, ингибиторы ангиотензин-превращающего фермента (АПФ) или блокаторы рецепторов ангиотензина.
- Отказ от курения. Отказ от курения снижает риск развития сердечного приступа. Через несколько лет после отказ от курения, риск развития инсульта у курильщика такой же, как у некурящего человека.
- Сохранение нормального веса тела. Избыточный вес содействует влиянию факторов риска развития сердечного приступа и кардиогенного шока: высокое артериальное давление, сердечно-сосудистые заболевания и сахарный диабет. Снижение веса всего на 4,5 кг приведет к снижению уровня артериального давления и снижению содержания холестерина.
- Снижение содержания холестерина и насыщенных жиров в вашем рационе питания. Употребление меньшего количества холестерина и жиров, особенно насыщенных жиров, снизит риск развития сердечных заболеваний.
- Регулярное выполнение физических упражнений. Физические упражнения понижают риск развития сердечного приступа. Упражнения снижают артериальное давление, повышают содержание липопротеинов высокой плотности (ЛПВП), и улучшают общее состояние ваших кровеносных сосудов и сердца. Они помогут вам похудеть, контролировать сахарный диабет и снизить уровень стресса. Регулярно выполняйте дозированные физические упражнения: ходьба, бег трусцой, плавание или езда на велосипеде в течение 30 минут каждый день.