Липидограмма — медицинский анализ, который говорит о липидном, то есть жировом обмене в организме. Для постановки данного исследования требуется венозная кровь.
Вы все прекрасно знаете, что в рационе важно соблюдать баланс белков, жиров и углеводов. Вот и в нашем организме тоже очень важно, чтобы был в норме жировой, Углеводный и белковый обмен. Вот уровень жирового обмена и определяет простой анализ крови на липидограмму.
ААнализ выполняется всего за 1 день — И вся правда о жировом обмене у Вас!
Требования для сдачи анализа:
1) Строго натощак, с утра, последний прием пищи в 19.00. Утром можно попить обычную воду 2) Накануне исключить физические нагрузки и прием жирной пищи и алкоголя 3) Не курить перед сдачей анализа и исключить эмоциональные нагрузки.
Показания для сдачи анализа на липидограмму:
1) Возраст 2) Профилактический осмотр, рекомендуется сдавать всем 1 раз в год после 25 лет 3) Лишний вес 4) Диагностика дислипидемий 5) Болезни печени и почек 6) Эндокринные заболевания (Сахарный диабет, гипотиреоз) 7) Повышенное давление, гипертонические скачки  Отягощенная наследственность по сердечно — сосудистым заболеваниям среди близких родственников (гипертоническая болезнь, ишемическая болезнь сердца, инфаркты, инсульты, ожирение) 9) Малоподвижный образ жизни 10) Вредные привычки – курение, прием алкогольных напитков 11) Заболевания, которые требуют контроля за уровнем холестерина 12) Прием лекарственных препаратов, которые влияют на жировой обмен.
Отягощенная наследственность по сердечно — сосудистым заболеваниям среди близких родственников (гипертоническая болезнь, ишемическая болезнь сердца, инфаркты, инсульты, ожирение) 9) Малоподвижный образ жизни 10) Вредные привычки – курение, прием алкогольных напитков 11) Заболевания, которые требуют контроля за уровнем холестерина 12) Прием лекарственных препаратов, которые влияют на жировой обмен.
1.Что такое холестерин и триглицериды?
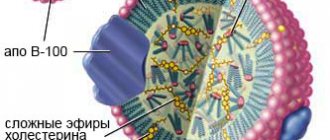
Триглицериды и холестерин – это жировые субстанции в крови. Холестерин в крови прикрепляется к белкам. Соединение белка и холестерина называется липопротеин. Анализ липопротеинов показывает уровень общего холестерина, липопротеинов низкой плотности (ЛПНП или бета-липопротеидов), липопротеинов высокой плотности (ЛПВП) и триглицеридов.
- Холестерин.
Наш организм использует холестерин для строительства новых клеток и производства гормонов. Если уровень холестерина повышен, то он накапливается в артериях, формируя бляшки. Большое количество бляшек увеличивает шансы инфаркта и инсульта. - Липопротеин высокой плотности (ЛПВП).
Липопротеин высокой плотности помогает удалять лишний жир из организма, забирая его из крови и доставляя в печень. Иногда его называют «хороший» холестерин. Высокий уровень ЛПВП снижает риск болезней сердца и инсульта. - Липопротеин низкой плотности (ЛПНП).
Липопротеин низкой плотности переносит жир из печени в другие части тела. Невысокий уровень ЛПНП – норма, т.к. организму он нужен, чтобы некоторые части тела получали необходимый жир. Но если ЛПНП повышен, то он увеличивает риск развития болезней сердца. Поэтому его иногда называют «плохой» холестерин. - Липопротеины очень низкой плотности (ЛПОНП).
ЛПОНП содержат очень мало белка, и их основная задача – распределять триглицериды, которые производятся в вашей печени. Высокий уровень ЛПОНП также может привести к накоплению холестерина в артериях. - Триглицериды.
Триглицериды – это особый вид жира, который используется для хранения энергии и передачи её мыцам. Если у вас повышены триглицерид и ЛПНП, то это может привести к болезням сердца быстрее, чем просто повышенный холестерин.
Состояние липидного обмена у женщин с ранней менопаузой и гипотиреозом
Распространенность метаболического синдрома (МС) приобретает эпидемические масштабы, что требует интеграции различных медицинских специальностей с целью своевременной диагностики, эффективного лечения и профилактики. Нарушение липидного обмена (дислипидемии) является одним из основных факторов развития МС. У больных с МС часто наблюдается сочетание «традиционных» маркеров риска развития ишемической болезни сердца (ИБС) (повышение содержания холестерина (ХС), липопротеидов низкой плотности (ЛПНП), снижение уровня липопротеидов высокой плотности (ЛПВП)) с нетрадиционными — повышение концентрации триглицеридов (ТГ), малых модифицированных частиц ЛПНП (липопротеидов очень низкой плотности (ЛПОНП)), низкий уровень ЛПВП. В настоящее время доказано, что увеличение уровня ТГ, ЛПОНП и снижение уровня ЛПВП являются независимыми факторами ИБС, а также отражают эффект гиполипидемической терапии.
Дислипидемии классифицируются в зависимости от того, уровень каких именно липидов и липопротеидов выходит за пределы нормы. Согласно классификации Фредриксона (1967) выделяют 5 фенотипов дислипидемий. Для I типа характерно повышение хиломикронов, ТГ, ХС, для IIа типа — повышение ЛПНП, ХС (может быть норма), для IIб типа — повышение ЛПНП, ЛПОНП, ТГ, ХС, для III типа — ЛПОНП, ТГ, ХС, хиломикроны, для IV типа — повышение ЛПОНП, ТГ, ХС (может быть норма), для V типа — повышение ЛПОНП, хиломикроны, ХС, ТГ. Риск развития атеросклероза резко повышается для коронарных и периферических сосудов, начиная со IIа типа.
Но данная классификация не разделяет первичные и вторичные дислипидемии, не учитывает уровень ЛПВП и генетические дефекты, лежащие в основе многих нарушений липидного обмена. Дислипидемии могут характеризоваться только повышением содержания холестерина (изолированная гиперхолестеринемия), триглицеридов (изолированная гипертриглицеридемия), триглицеридов и холестерина (смешанная гиперлипидемия).
Первичные дислипидемии детерминированы единичными или множественными мутациями соответствующих генов, в результате которых наблюдается гиперпродукция или нарушение утилизации триглицеридов и холестерина ЛПНП или гиперпродукция и нарушения клиренса ЛПВП. Первичные дислипидемии можно диагностировать у пациентов с клиническими симптомами этих нарушений, при раннем начале атеросклероза (до 60 лет), у лиц с семейным анамнезом атеросклероза или при повышении содержания холестерина сыворотки > 240 мг/дл (> 6,2 ммоль/л).
Вторичные дислипидемии возникают, как правило, у населения развитых стран в результате малоподвижного образа жизни, потребления пищи, содержащей большое количество холестерина, насыщенных жирных кислот. Другой причиной вторичных дислипидемий может быть развитие таких заболеваний, как гипотиреоз, дефицит эстрогенов, сахарный диабет и т. д.
До 45–50 лет женщины имеют значительно меньший риск развития атеросклероза по сравнению с мужчинами, что во многом обусловлено защитными свойствами эстрогенов, поддерживающих концентрацию липидов в пределах оптимальных значений. Однако с резким наступлением дефицита эстрогенов возрастают факторы развития метаболических нарушений [1, 2]. Защитное влияние эстрогенов на обмен липидов состоит в следующем: повышается продукция больших, богатых ТГ частиц ЛПОНП, что сопровождается повышением уровня общих ТГ в крови; снижается содержание ЛПНП путем увеличения числа печеночных рецепторов к ЛПНП, что в последующем ведет к усилению их катаболизма; эстрогены могут тормозить активность печеночной триглицерид-липазы, что ведет к повышению уровня ЛПВП из-за задержки их клиренса.
Второй особенностью дефицита выработки эстрогенов яичниками является изменение уровня продукции гонадотропинов гипофизом и, в частности, повышение уровня фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ), тиреотропного гормона (ТТГ). Распространенность манифестного гипотиреоза в общей популяции составляет около 2%, и он в 10 раз чаще встречается среди женщин [4]. Субклинический гипотиреоз (СГ) или минимальная тиреоидная недостаточность — это состояние, при котором, по данным гормонального исследования, определяется нормальный уровень свободного тироксина (Т4) и повышенный уровень ТТГ. Субклинический гипотиреоз встречается чаще манифестного — его распространенность варьирует от 8% до 10% среди женщин [5]. Интересно заметить, что среди женщин с менопаузой распространенность СГ увеличивается прямо пропорционально уровню ХС: от 4% у женщин с низким уровнем ХС — до 10% у женщин с максимально высоким уровнем ХС. Кроме того, было показано, что у женщин в постменопаузе повышение уровня ТТГ на 1 мЕд/л сопровождается повышением уровня ХС на 0,09 ммоль/л (3,5 мг/дл) [5].
Дислипидемия, которая наблюдается при гипотиреозе, характеризуется повышением в сыворотке уровня ЛПОНП и ЛПНП, что обусловлено дефицитом тиреоидных гормонов, который приводит к снижению содержания рецепторов ЛПНП в печени и, вследствие этого, к уменьшению печеночной экскреции холестерина и, далее, к повышению уровня ЛПНП и ЛПОНП, богатых апо-В-липопротеинами [6]. Экспрессия рецепторов ЛПНП негативно регулируется внутриклеточным содержанием холестерина опосредованно стерол-связывающим регуляторным белком-2 (ССРБ-2). При длительно существующем гипотиреозе происходит нарушение структуры ЛПВП и нарушение обратного транспорта ХС, который является основным антиатерогенным процессом в организме человека [7]. В исследованиях, оценивающих эффекты заместительной терапии препаратами тиреоидных гормонов на уровень липопротеинов у пациентов с удаленной щитовидной железой, не было обнаружено изменения соотношения аполипопротеин (апо-С3) (ЛПВП)/апо-С3 (ЛПНП), которое позволяет косвенно оценить активность липопротеиновой липазы (ЛПЛ), что свидетельствует о том, что при гипотиреозе активность этого фермента не нарушается [7].
Наиболее выраженными антиатерогенными свойствами обладают ЛПВП; их уровень регулируется другим ключевым ферментом — печеночной липазой (ПЛ) [8]. Обмен липидами между липопротеинами осуществляет холестерин-эфирный транспортный белок (ХЭТБ), который переносит эфиры холестерина с ЛПВП на ЛПОНП, а триглицериды обратно в ЛПВП. Тиреоидные гормоны стимулируют утилизацию жиров, мобилизацию триглицеридов из жировой ткани и активируют ПЛ и ХЭТБ [6, 8]. ХЭТБ — плазменный белок, который, как указывалось ранее, опосредует обмен эфиров холестерина между липопротеинами и является ключевым фактором метаболизма ЛПВП и путей обратного транспорта холестерина. Следовательно, снижение активности ХЭТБ может приводить к нарушению этих процессов. Печеночная липаза (ПЛ) — гликопротеин, продуцируемый печенью, который способствует ремоделированию различных липопротеинов. При длительно существующем гипотиреозе может происходить существенное снижение активности ХЭТБ и ПЛ, которые обеспечивают примерно 30% обратного транспорта холестерина [8]. Кроме того, снижение активности ХЭТБ и ПЛ при гипотиреозе может привести к нарушению конверсии ЛПНП в ЛПВП [9]. В результате происходит повышение в сыворотке уровня ЛПОНП, апо-В, ЛПНП и ЛПВП.
Диагностика
Для оценки состояния гипоталамо-гипофизарной функции яичников у женщин с ранним выключением функции яичников необходимо провести исследование уровня ФСГ, ЛГ, стероидных гормонов — эстрадиола, прогестерона, андрогенов в сыворотке крови.
Диагностика гипотиреоза весьма конкретна и доступна. Она подразумевает определение уровня ТТГ и Т4, при этом обнаружение изолированного повышения ТТГ (4,0–10,0 мМЕД/л при норме 0,4–4,0 мЕД/л) свидетельствует о субклиническом гипотиреозе, а одновременное повышение уровня ТТГ и снижение уровня Т4 — о явном или манифестном гипотиреозе. Согласно рекомендациям Американской тиреоидологической ассоциации 2000 г., необходимо проведение скринингового исследования уровня ТТГ у всех взрослых в возрасте старше 35 лет с интервалом в 5 лет. Целесообразность популяционного скрининга обусловлена значительной распространенностью различных нарушений функции щитовидной железы. Кроме того, субклинический гипотиреоз может быть ассоциирован с обратимой на фоне заместительной терапии гиперхолестеринемией, особенно в тех случаях, когда уровень ТТГ превышает 10 мМЕ/л. Определение уровня ТТГ является точным, широко доступным, надежным и относительно недорогим тестом для диагностики любых вариантов нарушения функции щитовидной железы [3].
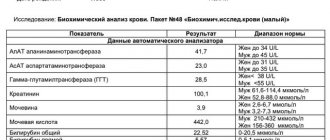
Диагностика дислипидемий производится на основании определения показателей ХС, ТГ, ЛПВП, ЛПНП и ЛПНП (табл. 1).
В течение суток даже у здоровых людей имеются колебания содержания ХС на 10%; параметров ТГ — на 25%. Содержание ЛПНП рассчитывается по формуле Фридевальда: ЛПНП = холестерин — (ЛПВП + триглицериды/5), исходя из того, что ЛПНП — это количество холестерина, за вычетом холестерина, содержащегося в ЛПОНП и в ЛПВП. Количество холестерина в ЛПОНП равно триглицериды/5, так как концентрация холестерина в ЛПОНП составляет примерно 1/5 от общего количество липидов (табл. 2).
Измерение липидного профиля натощак производится у лиц в возрасте старше 20 лет каждые 5 лет. При этом необходимо выявлять другие факторы риска развития кардиоваскулярных заболеваний (сахарный диабет, курение, артериальную гипертензию, семейный анамнез развития ИБС у родственников 1-й линии родства).
Для оценки соотношения атерогенных и антиатерогенных фракций ХС использовали предложенный А. М. Климовым (1977) холестериновый коэффициент атерогенности, рассчитанный по формуле: КАТ = (общий ХС (ОХС) — ХС ЛПВП)/ХС ЛПВП.
Лечение
Учитывая частое развитие дислипидемий на фоне сочетания дефицита эстрогенов и тиреоидных гормонов у женщин, своевременно рекомендованная заместительная гормонотерапия позволяет снизить риск смертности от сердечно-сосудистой патологии на 9–13%.
Препарат Эутирокс относится к фармакологической группе препаратов гормонов щитовидной железы, действующее вещество которого левотироксин натрия (L-тироксин, L-T4). Терапия L-Т4 при гипотиреозе справедливо считается «золотым стандартом». Действие препарата Эутирокс идентично действию естественного тироксина. Препарат отличается высокой биодоступностью (при пероральном приеме — более 80%) и хорошей переносимостью, с длительным периодом полужизни в плазме (около 7 суток). При приеме Эутирокса побочные эффекты практически отсутствуют и могут иметь место только в случае передозировки. Суточный ритм секреции тиреоидных гормонов практически отсутствует (вариация ото дня ко дню менее 15%). В связи с этим ежедневный прием препарата Эутирокс в одной и той же дозе легко моделирует их эндогенную продукцию. Препарат следует принимать утром натощак за 30–40 минут до еды, один раз в день, в одно и то же время суток и как минимум с интервалом в 4 часа до или после приема других препаратов или витаминов. Дозировки: 25, 50, 75, 100, 125 и 150 мкг. Качество жизни пациентов с гипотиреозом, постоянно получающих заместительную терапию препаратом Эутирокс, практически незначительно отличается от такового для лиц без гипотиреоза.
При манифестном гипотиреозе показана заместительная терапия левотироксином в средней дозе 1,6–1,8 мкг/кг массы тела пациента. Критерием адекватности указанной терапии является стойкое поддержание нормального уровня ТТГ в крови.
При субклиническом гипотиреозе рекомендуется: повторное гормональное исследование через 3–6 месяцев с целью подтверждения стойкого характера нарушения функции щитовидной железы; заместительная терапия левотироксином показана при стойком субклиническом гипотиреозе (повышении уровня ТТГ в крови более 10 мЕд/л, а также в случае как минимум двукратного выявления уровня ТТГ между 5–10 мЕд/л).
Критерием адекватности заместительной терапии субклинического гипотиреоза является стойкое поддержание нормального уровня ТТГ в крови.
Для лечения гипофункции яичников, при отсутствии противопоказаний, назначается заместительная гормональная терапия (ЗГТ) (Фемостон). Фемостон — это комбинированный двухфазный препарат для гормональной заместительной терапии, содержащий в качестве эстрогенного компонента микронизированный 17-бета-эстрадиол (1 мг) и в качестве гестагенного составляющего дидрогестерон (10 мг). Оба компонента химически и биологически идентичны эндогенным половым гормонам женщины, вырабатываемым в яичниках (эстрадиолу и прогестерону).
Эстрадиол восполняет дефицит эстрогенов в женском организме после наступления менопаузы и обеспечивает эффективное купирование психоэмоциональных и вегетативных климактерических симптомов, таких как приливы, повышенное потоотделение, нарушения сна, повышенная нервная возбудимость, головокружение, головная боль, инволюция кожи и слизистых оболочек, особенно мочеполовой системы (сухость и раздражение слизистой влагалища, болезненность при половом сношении).
Прием препарата Фемостон ведет к изменению липидного профиля в сторону снижения уровня общего ХС и ЛПНП и повышения ЛПВП. Дидрогестерон представляет собой гестаген, эффективный при приеме внутрь, который полностью обеспечивает наступление фазы секреции в эндометрии, снижая тем самым риск развития гиперплазии эндометрия и (или) канцерогенеза (повышающийся на фоне применения эстрогенов). Дидрогестерон не обладает эстрогенной, андрогенной, анаболической или глюкокортикоидной активностью.
После приема препарата внутрь микронизированный эстрадиол легко абсорбируется, в последующем метаболизируется в печени с образованием эстрона и эстрона сульфата. Эстрон сульфат подвергается внутрипеченочному метаболизму. Глюкурониды эстрона и эстрадиола выводятся преимущественно с мочой.
В организме дидрогестерон быстро абсорбируется из желудочно-кишечного тракта, полностью метаболизируется. Основным метаболитом дидрогестерона является 20-дигидродидрогестерон, присутствующий в моче преимущественно в виде конъюгата глюкуроновой кислоты. Полное выведение дидрогестерона происходит через 72 ч.
Показаниями для назначения препарата Фемостон являются: заместительная гормональная терапия расстройств, обусловленных естественной менопаузой или менопаузой, наступившей в результате хирургического вмешательства; профилактика остеопороза в постменопаузе.
До настоящего времени вопрос о влиянии терапии половыми стероидными гормонами на тиреоидный статус остается недостаточно изученным, имеющиеся в литературе данные по этому вопросу несколько противоречивы. Достоверно установлена лишь невозможность непосредственного влияния эстрогенов на гормонпродуцирующую функцию щитовидной железы в связи с отсутствием в ее ткани рецепторов к эстрогенам и прогестерону. Колебания уровней тиреоидных гормонов носят приспособительный характер в период адаптации к ЗГТ. Этот период у пациенток с гипотиреозом занимает около 6 месяцев, в то время как у женщин без патологии щитовидной железы, по данным литературы, длится в течение 3 месяцев, что может быть связано со снижением метаболизма в печени при недостатке тиреоидных гормонов. Повышение уровня Т4 на фоне ЗГТ у женщин с первичным гипотиреозом в менопаузе можно объяснить увеличением чувствительности тиреотрофов к ТТГ эстрогенам. В данной ситуации ликвидация эстрогенного дефицита может повышать функциональную активность щитовидной железы при отсутствии глубоких необратимых изменений в ее ткани (табл. 3).
На базе Окружного клинического перинатального центра г. Сургута нами было обследовано 45 женщин с ранней менопаузой. Средний возраст пациенток составил 32,7 ± 2,3 года. Средняя продолжительность заболевания 6,8 ± 1,6 года. Поводом для обращения послужили: отсутствие менструаций, быстрая прибавка массы тела (в среднем на 10 ± 2,1 кг/год) у 77,8% пациенток с момента прекращения менструаций. При анализе индекса массы тела у женщин клинической группы выявлено, что лишь 22,2% пациенток имели нормальную массу тела, у 44,4% — индекс массы тела укладывался в рамки избыточной массы тела, у 17,8% — ожирение легкой степени, 11,1% — ожирение средней степени выраженности и у 4,4% крайне выраженное ожирение.
При повышении уровня ФСГ (среднее значение 32,4 ± 8,5 Ед/мл) и ЛГ (15,8 ± 3,1 Ед/мл) наблюдалось снижение уровня эстрадиола, прогестерона в плазме крови у пациенток. Чем выше был отмечен уровень ФСГ в плазме крови, тем более выражены были эхографические признаки гипофункции яичников, такие как снижение объема яичников (среднее значение 1,25 ± 0,23 см3), количества фолликул (среднее количество — 3,4 ± 1,4) и повышение индекса резистентности в яичниковой артерии (среднее значение ИР = 0,78). При оценки функции щитовидной железы среднее значение ТТГ составило 12,3 ± 0,45 МЕд/л, снижение уровня Т4 у 64,4% пациенток. По данным УЗИ как на фоне комбинированной терапии (одновременное назначение препаратов Эутирокс и Фемостон), так и при монотерапии левотироксином объем щитовидной железы снизился на 8% и составил 20,9 ± 1,3 см3.
Нами были изучены и сопоставлены результаты липидного обмена у женщин. При первичной оценке параметров липидного спектра крови различные варианты его нарушения были выявлены у 93,3% женщин с гипофункцией щитовидной железы и с ранней менопаузой. При гипотиреозе IIа тип дислипидемий встречался чаще (в 55,5%), а IIb тип, сопровождающийся повышением всех атерогенных фракций липидного спектра, выявлен в 26,6% случаев, в то время как при эутиреоидном состоянии этот тип имели только 13,3% пациенток. При детальном исследовании концентрации различных классов липопротеидов в зависимости от функционального состояния щитовидной железы установлено, что женщины с некомпенсированным гипотиреозом имеют достоверно более высокий уровень ХС на 30,3% (р < 0,05), ЛПНП на 18,7% (р < 0,05), ТГ на 15,6% (р < 0,05) и коэффициента атерогенности на 58,2% (р < 0,05).
Несмотря на более низкие концентрации атерогенных фракций липидов у женщин без патологии щитовидной железы, у этих пациенток имелось повышение атерогенного потенциала, что свидетельствовало об обратно пропорциональной зависимости между коэффициентом атерогенности и концентрацией антиатерогенной фракции ЛПВП. Таким образом, нами было выявлена высокая частота тиреоидной патологии, в частности, гипотиреоза у женщин с эстрогенным дефицитом. Оба патологических состояния приводят к развитию дислипидемии как одного из проявлений МС. Комплексная ЗГТ (Фемостон и Эутирокс) оказывает положительный эффект на липидный обмен крови, снижая коэффициент атерогенности на 17,5% (р < 0,05).
Литература:
- Азизова Д. Ш. Состояние липидного обмена у женщин с синдромом постовариэктомии в условиях хронического йододефицита // Педиатрия. Спец. выпуск. 2003. С. 183–189.
- Серебренникова К. Г., Чумакова Н. В., Конев М. В. Влияние заместительной гормональной терапии на некоторые метаболические процессы у женщин с хирургической менопаузой. Материалы Первого Российского конгресса по менопаузе, Москва, 10–12 сентября 2001 г. Климактерий. 2001; 3: 67.
- Фадеев В. В. Современные концепции диагностики и лечения гипотиреоза у взрослых // Пробл. Эндокринол. 2004. № 2. С. 47–53.
- Vanderpump M. P., Tunbridge W. M. Epidemiology and prevention of clinical and subclinical hypothyroidism // Thyroid. 2002. Vol. 12. P. 839–847.
- Bindels A. J., Westendorp R. G., Frolich M. et al. The prevalence of subclinical hypothyroidism at different total plasma cholesterol levels in middle aged men and women: a need for case finding // Clin Endocrinol. 1999. Vol. 50. P. 217–220.
- Shin D. J., Osborne T. F. Thyroid hormone regulation and cholesterol metabolism are connected through Sterol Regulatory Element-Binding Protein (SREBP-2) // J Biol Chem. 2003. Vol. 278. P. 34114–34118.
- Dredecjus M., Masson D., Gautier T. et al. Low cholesteryl ester transfer protein (CETP) concentration, normal CETP activity in serum from patients with shortterm hypothyroidism. Lack of relationship to lipoprotein abnormalities // Clin Endocrinol. 2003. Vol. 58. P. 581–588.
- Franco M., Castro G., Romero L. et al. Decreased activity of lecithin: acyltransferase and hepatic lipase in chronic hypothyroid rats: implications for reverse cholesterol transport // Mol Cell Biochem. 2003. Vol. 246. P. 51–56.
- Zambon A., Bertocco S., Vitturi N. et al. Relevance of hepatic lipase to the metabolism of triacylglycerol rich lipoproteins // Biochem Soc Trans. 2003. Vol. 31. P. 1070–1074.
Л. Д. Белоцерковцева, доктор медицинских наук, профессор Л. В. Коваленко, доктор медицинских наук, профессор Е. В. Корнеева, кандидат медицинских наук, доцент
ГОУ ВПО Сургутского государственного университета ХМАО-Югры, Сургут
Контактная информация об авторах для переписки
2.Зачем измерять холестерин и триглицериды?
Анализ на холестерин и триглицериды в крови делается в следующих случаях:
- У вас липидоз (нарушение липидного обмена). В этом случае анализ на триглицериды и холестерин в крови делается регулярно;
- Чтобы проверить ход лечения нарушений липидного обмена;
- Чтобы помочь определить риск сердечных заболеваний, особенно если есть другие факторы, негативно влияющие на здоровье сердца;
- Если у вас есть необычные симптомы – жёлтые жировые отложения в коже (ксантомы), которые могут образоваться из-за редких генетических болезней, повышающих уровень холестерина.
Понижены триглицериды в крови: что это значит?
Гипотриглицеридемия – состояние, при котором общий анализ или липидограмма показывает устойчивое снижение уровня триглицеридов в сыворотке крови. Это значит, что организму недостаточно поступающих жиров, он плохо их усваивает или не может вырабатывать в требуемом объёме.
Главная причина, почему стоит опасаться дефицита триглицеридов – это отсутствие у человека жизненной энергии, необходимой для его полноценного функционирования. Также от гипотриглицеридемии страдают все липидозависимые процессы (стимуляция метаболизма, образование клеточных мембран, терморегуляция и т. д.): они тормозятся или совсем останавливаются.
Нормальная концентрация триглицеридов индивидуальна – она обуславливается возрастом и полом пациента:
- у детей от рождения до 14 лет – 0,32–1,46 ммоль/л;
- у женщин от 14 до 45–60 лет – 0,41–2,72 ммоль/л;
- у мужчин от 14 до 55–65 лет – 0,60–3,58 ммоль/л;
- у стариков от 50–65 лет и старше – 0,61–2,86 ммоль/л.
Если значение нейтральных жиров опускается за пределы нижней границы, это говорит о высоком риске нарушения физиологического механизма нейромышечной передачи, что сопровождается сильной утомляемостью и может привести к развитию тяжёлых заболеваний
Справка. Понижение уровня триглицеридов обычно сопровождается изменением и других липидных показателей, а также замедлением скорости оседания эритроцитов (СОЭ) и уменьшением количества тромбоцитов.
3.Как подготовиться и как проводится анализ?
Как подготовиться к анализу на холестерин и триглицериды в крови?
Подготовка будет зависеть от типа анализа. Спросите своего доктора о том, какой анализ будет сделан, и он расскажет вам как подготовиться. Общие рекомендации перед анализом таковы:
- Не пейте алкоголь перед тестом;
- Не ешьте жирную пищу за день до теста;
- Избегайте активных занятий спортом перед тестом.
Сообщите своему доктору о недавно пройденном тесте с использованием радиации.
Как проводится анализ на триглицериды и холестерин?
Уровень холестерина и триглицеридов в крови измеряется после её взятия из вены. Забор крови проводится по стандартной процедуре.
К какому врачу обращаться для лечения?
Первоначально диагноз гипортриглицеридемия ставится врачом общей практики – семейным доктором, педиатром или участковым терапевтом. Им же пациенту выдаются базовые рекомендации по питанию и назначаются препараты. В дальнейшем, исходя из причины заболевания, сопутствующих патологий и динамики лечения может потребоваться вмешательство профильных врачей: кардиолога, эндокринолога, пульмонолога, диетолога и психотерапевта.
Поскольку низкий уровень триглицеридов – это не самостоятельное заболевание, а следствие других недомоганий, то, чтобы его повысить, необходимо устранить первопричину и тщательно следить за своим питанием. Только при таком комплексном подходе можно вылечить гипортриглицеридемию и предотвратить развитие серьёзных осложнений.
4.Каковы риски и что может помешать анализу?
Каковы риски анализа на триглицериды и холестерин?
Возможные риски анализа крови на холестерин и триглицериды могут быть связаны только с самим забором крови. В частности, появление синяков на месте пункции и воспаление вены (флебит). Тёплые компрессы по нескольку раз в день избавят вас от флебита. Если вы принимаете разжижающие кровь препараты, то возможно кровотечение в месте пункции.
Что может помешать анализу холестерин и триглицериды?
Анализу на холестерин и триглицериды могут помешать:
- Приём таких препаратов, как диуретики, кортикостероиды, андрогены, транквилизаторы, эстрогены, противозачаточные, антибиотики, витамин В3;
- Физическая перенагрузка – инфекция, перенесённая операция, инфаркт;
- Приём пищи за 9-12 часов до теста;
- Такие болезни, как гипотиреоз, диабет, болезни печени и почек;
- Злоупотребление алкоголем или наркотиками, или резкое прекращение их употребления;
- Беременность.
Что нужно делать?
- Во-первых, незамедлительно идти к врачам! Дабы выявить причины снижения уровня триглицеридов, чтобы назначить адекватное лечение от «скрытых» (возможно годами) заболеваний. Или же понизить риски развития других опасных болезней, о которых речь пойдет чуть ниже. Или принять социальные меры (в случае недоедания – по причине нищеты либо издевательств со стороны других людей).
- Во-вторых, их обязательно нужно нормализовать! По усмотрению врача: или изменением рациона питания, или же корректировкой лечения других заболеваний (в том случае если уменьшение количества ТГ является побочным эффектов после приема некоторых лекарственных препаратов.